Лечение острой ревматической лихорадки при стрептококке группы а
Что такое острая ревматическая лихорадка?
Острая ревматическая лихорадка (ОРЛ или также называемая ревматизм или болезнь Сокольского-Буйо) — это заболевание, вызванное аутоиммунным ответом на бактериальную инфекцию бета-гемолитическим стрептококком группы А, входящего в группу стрептококковых бактерий. Заражение стрептококком группы А может вызывать многие заболевания, в том числе болезни горла (острый фарингит) и кожные язвы. В некоторых случаях иммунная система сбивается с толку, реагируя на инфекцию, и в результате возникает генерализованное воспалительное заболевание, которое называется острой ревматической лихорадкой.
ОРЛ поражает сердце, суставы, мозг и кожу. Острый эпизод может длиться несколько недель со значительной болью в суставах, лихорадкой и другими симптомами, требующими госпитализации. Симптомы обычно не вызывают длительного повреждения головного мозга, суставов или кожи. Однако повреждение сердечных клапанов может остаться и после того, как эпизоды ОРЛ разрешаться. Врачи называют это ревматической болезнью сердца. Рецидивирующие стрептококковые инфекции и эпизоды острой ревматической лихорадки вызывают дальнейшее повреждение клапанов сердца.
Заболеваемость острой ревматической лихорадкой наиболее высока у детей в возрасте от 5 до 15 лет. Острый ревматизм очень редко встречается у детей в возрасте 3 лет и младше. Острая ревматическая лихорадка, возникающая в первый раз, редко встречается у взрослых, хотя рецидив может наступить в зрелом возрасте.
Причины и факторы риска
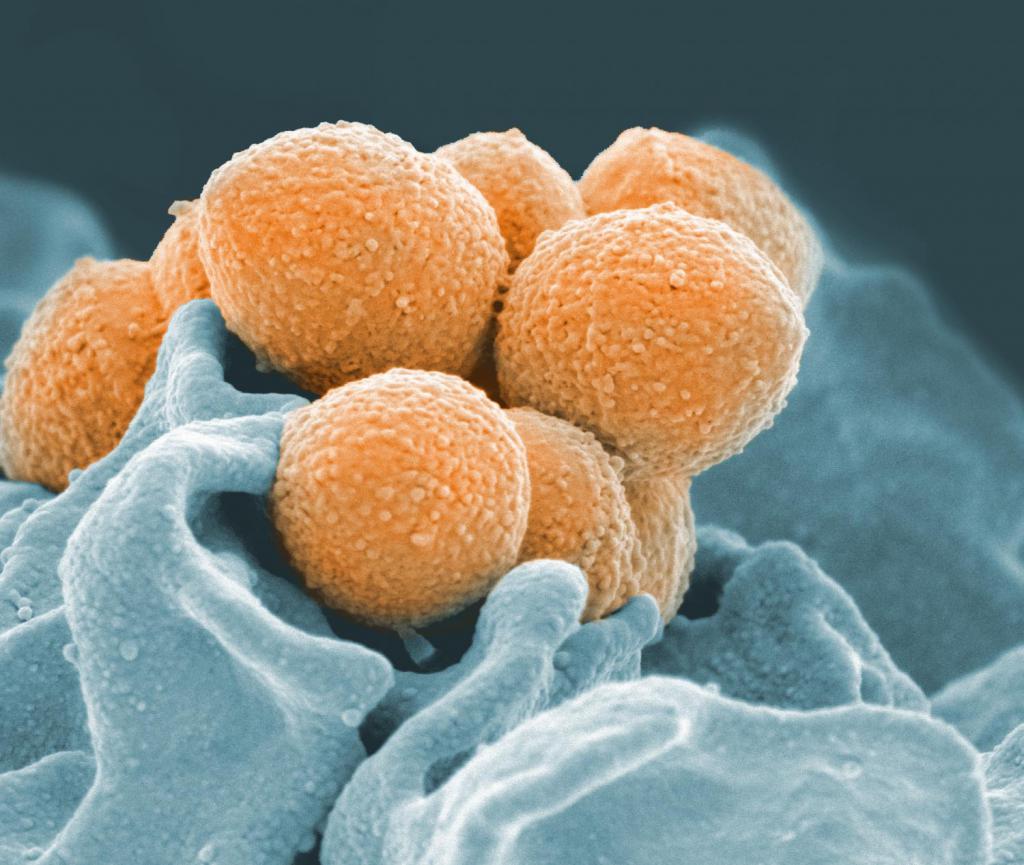
Основной причиной ревматической лихорадки является стрептококк группы А, бактерии, которые могут вызывать инфекции, такие как острый фарингит с или без скарлатины, а также кожные инфекции, такие как импетиго и флегмона.
Однако не все штаммы стрептококковых бактерий будут приводить к острой ревматической лихорадке, и не у всех, у кого есть инфекция, будет болеть ОРЛ.
Генетические факторы могут увеличить риск. Вероятность заболеть ревматической лихорадкой выше, если у другого члена семьи он есть.
Точная связь между стрептококковой инфекцией группы А и ОРЛ остается неясной, но ученые считают, что причиной болезни является не сама бактерия, а неправильная реакция иммунной системы на нее.
У стрептококковых бактерий есть белок, который напоминает белок, найденный в некоторых тканях организма. Клетки иммунной системы, которые обычно нацелены на бактерии, могут вместо этого начать атаковать собственные ткани организма, как если бы они были токсинами или инфекционными агентами.
При острой ревматической лихорадке ткани, которые они атакуют, — это ткани сердца, суставов, центральной нервной системы (ЦНС) и кожи. Эти ткани реагируют, становясь воспаленными.
Если пациент с бактериями стрептококка проходит полный курс лечения антибиотиками, шансы заболеть острой ревматической лихорадкой очень малы.
Симптомы и признаки
Острая ревматическая лихорадка обычно характеризуется лихорадкой и поражает системы многих органов. Давайте рассмотрим каждый из них более подробно.
Кардит (т. е. воспаление каких-либо структур сердца) является основным сердечным проявлением острой ревматической лихорадки, встречающейся в 50–70% первых эпизодов и связанной с вальвулитом (т. е. воспаление одного или нескольких клапанов сердца).
Клинические признаки кардита включают кардиомегалию (т .е значительное увеличение размеров и массы сердца), шум в сердце (обычно при митральном или аортальном заболевании клапанов), трения в перикарде, выпот в перикарде и застойную сердечную недостаточность.
Кардит является единственным проявлением, которое может привести к длительной инвалидности или смерти пациента.
Ревматический полиартрит (т. е. одновременное или последовательное воспаление нескольких суставов) является основным костно-мышечным проявлением. Артрит, как правило, мигрирующий и включает поражение следующих крупных суставов: локти, запястья, колени и лодыжки. Поражение суставов может варьироваться от общей артралгии до болезненного, воспалительного артрита.
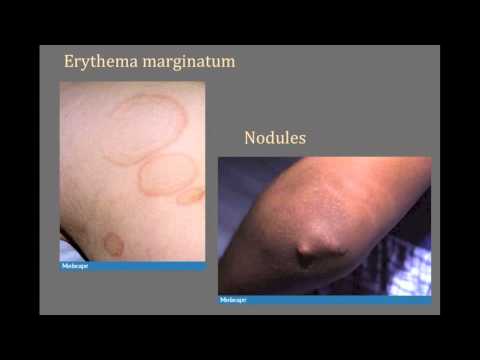
Подкожные узелки и краевая эритема являются двумя основными проявлениями кожи. Подкожные узелки (см. фото) являются твердыми, безболезненными, изменчивыми по размеру (обычно от нескольких миллиметров до 2 сантиметров в диаметре) и, как правило, находятся на поверхностях разгибателей суставов. Узелки чаще всего присутствуют у пациентов с кардитом.
Краевая эритема — это эритематозное, не зудящее, безболезненное макулярное поражение туловища или проксимальных конечностей. Повреждения являются временными и имеют тенденцию выходить наружу с центральной поляризацией.

Хорея, также называемая ревматическая хорея (или пляска святого Вита или обыкновенная хорея), является основным проявлением болезни со стороны центральной нервной системы. Хорея — это неврологическое расстройство, характеризующееся резкими, бесцельными, неритмичными, непроизвольными движениями, которые часто связаны с мышечной слабостью и эмоциональной лабильностью. Хорея часто появляется после других проявлений острой ревматической лихорадки. Данная болезнь также может появиться как единственный признак острой ревматической лихорадки.
Диагностика
Не существует единого специального теста для диагностики острой ревматической лихорадки. Диагностика ревматизма основана на медицинской оценке наряду с различными тестами, такими как эхокардиография (ультразвуковое сканирование сердца) для проверки клапанов, ЭКГ (электрокардиограмма), которая показывает ритм сердца, анализы крови и мазка из горла (чтобы найти следы недавней стрептококковой инфекции группы А).
Лечение острой ревматической лихорадки
Лечение направлено на уничтожение бактерий, облегчение симптомов, контроль воспаления и предотвращение рецидивов ревматизма.
Антибиотики, такие как пенициллин, могут быть использованы для уничтожения любых оставшихся стрептококковых бактерий в организме. Для предотвращения рецидива могут быть назначены дополнительные антибиотики. Это может продолжаться в течение 5-10 лет в зависимости от возраста человека и от того, поражено сердце или нет.
Долгосрочные и даже пожизненная профилактика антибиотиками могут быть необходимы для предотвращения повторного воспаления сердца.
Важно удалить все следы стрептококковых бактерий, так как любые оставшиеся бактерии могут привести к повторным проявлениям острой ревматической лихорадки и значительно более высокому риску повреждения сердца, которое может стать постоянным.
- Противовоспалительные препараты: напроксен, например, может помочь уменьшить боль, воспаление и жар.
- Кортикостероиды: преднизон может назначаться, если пациент не реагирует на противовоспалительные препараты первого ряда или есть воспаление сердца.
- Аспирин: это обычно не рекомендуется для детей в возрасте до 16 лет из-за риска развития синдрома Рейе (острая печёночная недостаточность), который может вызвать повреждение печени и головного мозга и даже смерть, но обычно в случаях ОРЛ делается исключение, потому что пользы больше, чем риска.
- Противосудорожные препараты: они могут лечить тяжелые симптомы хореи. Примеры включают вальпроевую кислоту (депакен или ставзор), карбамазепин (карбатрол или экветро), галоперидол (халдол) и рисперидон.
Любой, у кого была острая ревматическая лихорадка в детстве, должны будут сообщить врачу, когда станут старше, потому что повреждение сердца может появиться много лет спустя.
Профилактика
Диагностика и адекватное лечение антибиотиками бактериального фарингита является основным средством профилактики острой ревматической лихорадки. Однако примерно у одной трети пациентов острая ревматическая лихорадка сопровождается субклиническими стрептококковыми инфекциями или инфекциями, к которым не обращалась медицинская помощь.
Вторичная профилактика ревматической лихорадки требует антибиотикопрофилактики, чтобы уменьшить вероятность повторных приступов у людей с острой ревматической лихорадкой в анамнезе. Поскольку острая ревматическая лихорадка часто повторяется с последующими инфекциями стрептококков группы А, длительная профилактика должна быть индивидуально адаптирована, но обычно указывается по крайней мере до 21 года.
Профилактика обычно включает внутримышечную инъекцию бензатина пенициллина каждые 4 недели или перорального пенициллина V дважды ежедневно. Сульфадиазин или пероральные макролиды могут приниматься ежедневно лицами, страдающими аллергией на пенициллин.
Распространение стрептококковой инфекции группы А можно уменьшить, соблюдая правила гигиены рук, особенно после кашля и чихания, перед приготовлением пищи или еды. Лечение инфицированного человека антибиотиком в течение 24 часов или дольше, как правило, устраняет его способность передавать бактерии. Таким образом, люди с стрептококком группы А должны оставаться дома до афебрильности и как минимум через 24 часа после начала соответствующей антибиотикотерапии.
Прогноз и осложнения
Ревматическая болезнь сердца является наиболее важным долговременным осложнением острой ревматической лихорадки из-за ее способности вызывать инвалидность или смерть больного. Без лечения ревматическая лихорадка увеличивает риск повторных приступов и ухудшает прогноз. Прогноз связан с предотвращением повторных приступов, степенью поражения клапанов сердца и общей вовлеченности сердца. Сердечные осложнения могут различаться по степени тяжести и включают, но не ограничиваются ими, перикардит, эндокардит, мерцательную аритмию сердца, повреждение клапанов и застойную сердечную недостаточность.
За последнее столетие заболеваемость острой ревматической лихорадкой в развитых странах значительно снизилась, и в настоящее время она значительно меньше распространена в России и Соединенных Штатах по сравнению с менее развитыми странами. Однако во всем мире ревматическая болезнь сердца, возникающая как осложнение ОРЛ остается значительной причиной сердечно-сосудистых заболеваний.

Общие сведения
Острая ревматическая лихорадка (ОРЛ) — это воспалительное заболевание соединительных тканей, которое поражает сердце, суставы, кожу и даже нервную систему. Оно обычно наблюдается у генетически предрасположенных людей, через несколько недель после перенесенной болезни, например ангины, вызванной особым штаммом стрептококков.
Обычно это заболевание называется ревматизм, однако сегодня под ревматизмом понимают состояние, при котором наблюдаются симптомы как ревматической лихорадки, так и хронической ревматической болезни сердца. Ранее считалось, что ревматизм поражает суставы, однако современные исследования доказали, что это повреждение кратковременно и не имеет особенных последствий. Однако заболевание вызывает порок сердца, обычно нарушая работу его клапанов. При этом начальная стадия болезни чаще протекает бессимптомно, и выявляется обычно при профилактическом осмотре при подозрении на аритмии или сердечную недостаточность.
Острая ревматическая лихорадка длительное время была основной причиной пороков сердца, но благодаря использованию антибиотиков при стрептококковой инфекции, число больных значительно снизилось.
В России распространенность острой ревматической лихорадки составляет 0,05%, и обычно оно начинается в подростковом возрасте (до 16 лет). Женщины болеют в три раза чаще, чем мужчины.
Симптомы острой ревматической лихорадки
Первые симптомы ОРЛ появляются через 2-2,5 недели после перенесенной болезни, обычно после ангины или пиодермии. У человека ухудшается общее самочувствие, температура тела может повыситься до 38-40 градусов, суставы болят и напухают, кожные покровы краснеют. Пальпация болезненна, как и движение суставами. Обычно поражаются крупные суставы организма (коленные и локтевые), редко — суставы кистей и стоп. Воспаление суставов обычно наблюдается одновременно на двух конечностях.
Боль при этом мигрирующая, то есть может передвигаться из одних суставов в другие. Это проявления артрита, который длится не более 10 дней. Через некоторое время признаки артрита исчезают, чаще у детей, а у взрослых иногда артрит может перерасти в синдром Жакку, характеризующийся деформацией костей рук без нарушения функций суставов. В результате повторных атак, артрит поражает большее количество суставов, переходя в хроническую форму.
Одновременно с симптомами артрита развивается и ревмокардит (поражение сердца). Иногда симптомов не наблюдается, но чаще бывает аритмия, одышка, ноющие боли в сердце и отеки. Даже при легком течении ревмокардита затрагиваются сердечные клапаны, они сморщиваются и теряют свою эластичность. Это приводит к тому, что они либо не открываются полностью или неплотно смыкаются, и формируется клапанный порок.
Обычно ревмокардит наблюдается в молодом возрасте от 15 до 25 лет, и ревматическим пороком сердца в результате страдают почти 25% заболевших, особенно при отсутствии адекватного лечения. Кстати, на долю ОРЛ приходится примерно 80% приобретенных пороков сердца.
У многих наблюдается моносимптомное течение ОРЛ, с преобладанием симптоматики артрита или ревмокардита.
На коже симптомы острой ревматической лихорадки проявляются в виде кольцевидных высыпаний (эритема) и подкожных ревматических узелков. Эти узелки обычно имеют размер зернышка, и располагаются в периартикулярных тканях. Они абсолютно безболезненны, кожные покровы не изменены. Ревматические узелки часто образовываются над костными выступами в области суставов. Встречаются они исключительно у детей. Кольцевидная эритема – это заболевание, характерным симптомом которого является появление на теле розовых пятен диаметром примерно 5 сантиметров. Они спонтанно возникают и исчезают, и локализуются на груди, спине и внутренней поверхности конечностей.
Ревматическое поражение нервной системы, вызванное ОРЛ, чаще всего наблюдается у детей в малом возрасте, в результате чего ребенок ставится капризным, он быстро утомляется, изменяется почерк, походка. Малая хорея часто наблюдается у девочек через 1,5-2 месяца после стрептококковой инфекции. Хорея представляет собой непроизвольные подергивания конечностей и мускулатуры, которые исчезают во время сна.
У подростков, перенесших ангину, часто острая ревматическая лихорадка начинается постепенно, температура поднимается до субфебрильной, беспокоят боли в крупных суставах и умеренные признаки кардита. Рецидивы ОРЛ связаны с перенесенной стрептококковой инфекций, и обычно проявляются как ревмокардит.
Велик шанс получить острую ревматическую лихорадку у тех, чьи родственники страдают ревматизмом. Заболеванию подвержены дети от 7 до 16 лет, взрослые болеют гораздо реже. Кроме того, шанс инфицирования стрептококком повышается в плохих условиях жизни, при недостаточном питании и регулярном недоедании.
Диагностика острой ревматической лихорадки
Назначаются общий клинический и иммунологический анализ крови. Лабораторные анализы также помогают правильно установить диагноз. У больных на ревматизм наблюдается развитие нейтрофильного лейкоцитоза и увеличение скорости оседания эритроцитов (выше 40 мм/ч), и сохраняется на длительное время. В моче иногда обнаруживается микрогематурия. При анализе серийных посевов из зева и с миндалин обнаруживают β-гемолитический стрептококк. Могут проводиться биопсия сустава и артроскопия. Ультразвуковое исследование сердца и электрокардиография целесообразны для выявления пороков сердца.
Лечение острой ревматической лихорадки
Первые симптомы острой ревматической лихорадки требуют соблюдения постельного режима, и применения лекарственных препаратов, которые помогут справиться с симптомами и предотвратить рецидивы заболевания. Диета при острой ревматической лихорадке — с низким содержанием соли и высоким — витаминов и минералов. Рацион необходимо обогатить фруктами и овощами, яйцами, куриным мясом, гречневой крупой, рыбой, курагой, а также продуктами, богатыми витамином С (цитрусовые, сладкий перец, шиповник), витаминами В1, В6, Р и РР, которые способствуют ускорению метаболических процессов в организме.
Для устранения причины заболевания — микроорганизма стрептококка, используются антибиотики ряда пенициллинов (амоксициллин) или макролиды (рокситромицин, кларитромицин). После завершения курса лечения принимаются антибиотики продолжительного действия.
Кроме того, уменьшить проявления воспаления суставов помогают противовоспалительные препараты (например, ибупрофен и диклофенак), которые назначаются лечащим врачом. При задержке жидкости в организме могут быть назначены мочегонные препараты (фуросемид). Иногда могут назначаться и лекарства, стимулирующие иммунный ответ организма, такие как гамма-глобулин и другие.
При проявлениях ревмокардита принимают препараты для стимуляции сердечной деятельности, например, дигоксин.
Иногда применяют такую схему лечения: назначают преднизолон, постепенно уменьшая дозу (начинать с 20-25 мг в сутки), и ацетилсалициловую кислоту в дозе до 4 г в день.
Сформированные пороки лечатся антиаритмическими препаратами, нитратами и мочегонными. Длительность и особенности лечения зависят от выраженности порока, наличия сердечной недостаточности и т.д. В случае, когда диагностика острой ревматической лихорадки показывает наличие тяжелого порока сердца, обычно есть необходимость операции на сердечных клапанах, пластики или протезирования клапана.
Одновременно с медикаментозными препаратами лечение острой ревматической лихорадки включает также физиотерапевтические процедуры, например, инфракрасное излучение и прогревание УВЧ-лампами. На пораженные суставы полезно накладывать грязевые и парафиновые аппликации, принимать кислородные и радоновые ванны. После окончания лечения необходимо проходить курс лечебного массажа и регулярно заниматься оздоровительной гимнастикой.
Медикаментозная терапия заключается в назначении антибиотиков, к которым чувствителен р-гемолитический стрептококк группы А, нестероидных противовоспалительных препаратов (НПВП), глюкокортикоидов, аминохинолиновых препаратов, витаминов, препаратов, улучшающих метаболические процессы в миокарде, и лекарств для проведения симптоматической терапии.
Антибактериальные средства используются для ликвидации очага стрептококковой инфекции в носоглотке. До настоящего времени стрептококк остается высокочувствительным к антибиотикам пенициллиновой группы. Начинают терапию с курса бензилпенициллина в суточной дозе от 1,5 до 4 млн ЕД в виде внутримышечных инъекций в течение 10—14 дней. При отсутствии факторов риска (отягощенная наследственность, неблагоприятные социально-бытовые условия) возможно использование 10-дневного курса оральных препаратов пенициллиновой группы: феноксиметилпенициллина по 0,5—1,0 г 4 раза в день, ампициллина по 0,5 г 4 раза в день, амоксициллина по0,5 г 3 или 1,0 г 2 раза в день. Лучшим препаратом из перечисленных является амоксициллин, так как он не уступает по эффективности феноксиметилпенициллину и ампициллину, но обладает большей биодоступностью и меньшей степенью связывания с сывороточными белками.
При непереносимости (аллергия) вышеперечисленных препаратов рекомендовано применение:
1. Макролидов:
■ спирамицин (ровамицин) 6-9 млн ME за 2-3 приема, длительность курса 5—8 дней;
■ азитромицин, рокситромицин, кларитромицин, эритромицин (в дозе 0,25—0,5 г внутрь через 4-6 ч в течение 5-8 дней).
2. Комбинированных препаратов (амоксициллин-клавунат, ампициллинсульбактам).
3. Оральных цефалоспоринов (цефалексин, цефаклор, цефиксим). Антибиотики этих групп рассматриваются как препараты второго ряда в
случае неэффективности пенициллинотерапии. Эти антибиотики высокоактивны в отношении стрептококка и способны создавать высокую концентрацию в очаге инфекции. Не рекомендуется лечить ОРЛ тетрациклинами, левомицетином (хлорамфениколом), фторхинолонами, сульфаниламидами, так как к этим препаратам стрептококк мало чувствителен или полностью резистентен.
В качестве нового средства профилактики и этиотропного лечения стрептококковой инфекции рекомендован томицид. Препарат представляет собой антагонистическую субстанцию, основным действующим началом которой является бактериоциноподобное вещество (смесь лизатов бактерий), оказывающее ингибирующее действие на многие микроорганизмы, в том числе стрептококки.
Аналогичным действием обладает имудон (таблетки), представляющий собой поливалентный комплекс, в состав которого входят вещества, действующие на микроорганизмы, наиболее часто вызывающие воспалительный процесс в полости рта. Активным действующим компонентом препарата является смесь лизатов бактерий: 50 мг сухого вещества для местного применения. Имудон активирует фагоцитоз, способствует увеличению содержания лизоцима и секреторного IgA в слюне, а также иммунокомпетентных клеток. Препарат показан при остром и хроническом фарингите, хроническом тонзиллите, стоматите, до и после тонзиллэктомии, при удалении зубов. Суточная доза препарата 8 таблеток, которые рассасываются во рту с интервалом 2—3 ч. Средняя продолжительность лечения 10 дней.
После окончания лечения антибиотиками короткого действия сразу начинают вторичную профилактику заболевания путем внутримышечного введения препаратов пенициллина пролонгированного действия.
Глюкокортикоиды применяют в случае тяжелого, угрожающего жизни кардита, при максимальной, а в ряде случаев и умеренной степени активности процесса с выраженным экссудативным компонентом воспаления. ГКС не применяют при минимальной степени активности ревматического воспаления и слабо выраженном кардите. Чаще из данной группы препаратов используют преднизолон. Начальная доза препарата составляет 0,5—0,6, максимально — 1,0 мг/кг массы тела, обычно не более 30-40 мг/сут. Терапевтическая доза назначается примерно в течение 2 недель до достижения выраженного клинико-лабораторного улучшения. Затем дозу снижают по 2,5-5,0 мг один раз в 5-7 дней до полной отмены препарата. При снижении дозы преднизолона необходимо назначить НПВП для продления противовоспалительного лечения до 9—12 недель.
Аминохинолиновые препараты применяют в зависимости от выраженности иммунологических процессов при ОРЛ. Эти препараты являются слабыми иммунодепрессантами, стабилизаторами лизосомальных мембран, за счет чего уменьшается протеолитическое действие лизосомальных ферментов. Используется делагил по 0,25 г или плаквенил по 0,2 г 2 раза в день в течение месяца, а затем делагил — по 1 таблетке на ночь, плаквенил — по 1 таблетке 2 раза в день длительно, до 8—12 месяцев, иногда — дольше (до 2 лет).
Витаминотерапия и метаболическая терапия являются компонентом комплексной терапии ОРЛ. Назначают большие дозы витамина С (до 1,0 г в сутки в течение 1 — 1,5 месяцев, а далее — в половинной дозе до 12 недель), витамин В1 по 1,0 мл 6% раствора и витамин В6 по 1,0 мл 5% раствора в/м через день, рибоксин по 0,4 г 3 раза в день, милдронат, неотон, продектин (триметацидин), триметазидин (предуктал) длительно. Эти препараты улучшают метаболические процессы в миокарде, способствуют активизации синтеза белка, обладают антиоксидантной активностью.
Симптоматические средства применяют при развитии осложнений ОРЛ. При развитии недостаточности кровообращения назначают малые дозы сердечных гликозидов, иАПФ, мочегонные средства, препараты калия, при развитии аритмий — антиаритмические препараты.
Профилактика ОРЛ. Согласно рекомендациям Комитета экспертов ВОЗ профилактика ревматической лихорадки подразделяется на первичную (профилактика первичной заболеваемости) и вторичную (профилактика повторных случаев болезни).
Цель первичной профилактики — организация комплекса индивидуальных, общественных и общегосударственных мер, направленных на ликвидацию первичной заболеваемости ОРЛ, — санация хронического тонзиллита, лечение родственников больных РЛ, закаливание, организация здорового быта, санаторное лечение, своевременная и адекватная терапия острых заболеваний верхних дыхательных путей (ангин и фарингитов), вызванных стрептококком группы А. Лечение острой стрептококковой инфекции проводят бензилпенициллином в суточной дозе 2—4 млн ЕД/сут для подростков и взрослых в/м в 4 приема. Курс лечения составляет не менее 10 дней.
Вторичная профилактика направлена на предупреждение рецидивов у лиц, уже перенесших ОРЛ, путем регулярного введения пенициллинов пролонгированного действия (бициллинов, бензатин-пенициллина). В России они выпускаются в виде бициллина-1 и бициллина-5, содержащего 1 часть бензилпенициллина новокаиновой соли и 4 части бициллина-1. В то же время ряд авторов указывают на недостаточную эффективность бициллинопрофилактики у 13—37% пациентов. В связи с чем для вторичной профилактики ОРЛ в настоящее время рекомендуется введение бензатинбензилпенициллина, аналогами которого в других странах являются пендепон (Чехия), тардоциллин (Германия), ретарпен (Австрия), экстенциллин (Франция), бензациллин (Болгария).
Необходимость проведения бициллиновой профилактики больным ОРЛ обусловлена тем, что они отличаются особой чувствительностью к повторным стрептококковым инфекциям. Известно, что после стрептококковой инфекции опасность обострения ревматического процесса в 10—20 раз выше вероятности впервые заболеть ревматизмом. К тому же стрептококковая инфекция нередко протекает в виде субклинических или ассоциированных с вирусом форм, которые трудно своевременно диагностировать. Длительное непрерывное введение препаратов пенициллина больным, перенесшим ОРЛ, позволяет достаточно надежно предупредить у них развитие любых стрептококковых инфекций и тем самым резко снизить опасность рецидивирования и прогрессирования ревматического процесса. Профилактику начинают уже в стационаре сразу после окончания курса-пенициллинотерапии.
Вторичная профилактика ОРЛ в нашей стране проводится в соответствии с методическими рекомендациями, разработанными в Институте ревматологии АМН. В основном они соответствуют рекомендациям ВОЗ. Бициллин-1 вводят внутримышечно в дозе 1,2 млн ЕД 1 раз в неделю. Бициллин-5 вводят внутримышечно в дозе 1,5 млн ЕД 1 раз в 2 недели.
Бициллинопрофилактика должна проводиться круглогодично без перерывов. Сезонная бициллинопрофилактика (в весенне-осенний период) не позволяет предотвратить рецидивы ОРЛ. Эффективность сезонной бициллинопрофилактики в 10 раз ниже, чем круглогодичной.
Длительность бициллинопрофилактики экспертами ВОЗ определяется в соответствии со следующими правилами: при отсутствии клинических симптомов поражения сердца и очагов активной хронической инфекции — не менее 3 лет после последней атаки ОРЛ (именно в этот период опасность рецидива ревматизма наиболее реальна — 95%), но прекращается не ранее, чем по достижении пациентом 18 лет, после перенесенного кардита — до 25-летнего возраста и более. Больным с ХРБС и тем, кому выполнялась хирургическая коррекция порока сердца, эксперты ВОЗ рекомендуют проводить вторичную профилактику ОРЛ в течение всей жизни.
В условиях вторичной профилактики обязательным является проведение текущей профилактики ОРЛ. Она заключается в назначении антибактериальных препаратов, к которым чувствителен стрептококк, всем больным, перенесшим ОРЛ, при интеркуррентных инфекционных заболеваниях и малых операциях (экстракция зуба, аборт, тонзиллэктомия и др.). При малых операциях пероральный прием антибиотиков может быть заменен парентеральным введением бензилпенициллина в течение 5 дней с последующим введением бициллина-1 или бициллина-5 в стандартных дозах. Целью текущей профилактики является не только предотвращение ОРЛ, но и предотвращение развития инфекционного эндокардита.
При беременности у женщин, перенесших ОРЛ, проводящаяся бициллинопрофилактика не отменяется. Но если к моменту беременности бициллинопрофилактика была уже прекращена, то ее возобновляют с 12-14-недельного срока беременности и проводят до родов.
Версия: Справочник заболеваний MedElement
Общая информация


Классификация
В настоящее время используется классификация Ассоциации ревматологов России, принятая в 2003 году.
| Клинические варианты | Клинические проявления | Исход | Стадия НК | ||
| основные | дополнительные | КСВ* | NYHA** | ||
| Острая ревматическая лихорадка | Кардит (вальвулит) | Лихорадка | Выздоровление | 0 | 0 |
| Артрит | Артралгии | Хроническая | I | I | |
| Повторная ревматическая лихорадка | Кольцевидная эритема | Абдоминальный синдром | ревматическая болезнь | IIА | II |
| Подкожные ревматические | Серозиты | сердца: | IIБ | III | |
| Узелки | - без порока сердца*** - порок сердца**** | III | IV | ||
Этиология и патогенез
Эпидемиология
Факторы и группы риска
Клиническая картина
Заболевание, как правило, развивается через 2-3 недели после перенесенной носоглоточной инфекции стрептококковой этиологии. Острота дебюта зависит от возраста больного. У детей младшего возраста и школьников начало заболевания острое, в подростковом и более старшем возрасте – постепенное.
Диагностика
В настоящее время в соответствии с рекомендациями ВОЗ для ОРЛ в качестве международных применяются следующие диагностические критерии Джонса, пересмотренные Американской ассоциацией кардиологов в 1992 году.
Большие критерии:
- кардит;
- полиартрит;
- хорея;
- кольцевидная эритема;
- подкожные ревматические узелки.
Малые критерии:
- клинические: артралгии, лихорадка;
- лабораторные: повышенные острофазовые показатели: СОЭ и С-реактивный белок;
- удлинение интервала Р-R на ЭКГ.
Данные, подтверждающие предшествовавшую А-стрептококковую инфекцию:
- позитивная А-стрептококковая культура, выделенная из зева или положительный тест быстрого определения А-стрептококкового антигена;
- повышенные или повышающиеся титры А-стрептококковых антител.
Наличие двух больших критериев или одного большого и двух малых в сочетании с данными, документировано подтверждающими предшествующую инфекцию стрептококками группы А, свидетельствует о высокой вероятности ОРЛ.
Инструментальные методы
2. Фонокардиография применяется с целью уточнения характера шума, выявленного при аускультации. При миокардите отмечается снижение амплитуды I тона, его деформация, патологический III и IV тоны, систолический шум, занимающий 1\2 систолы.
При наличии эндокардита регистрируется высокочастотный систолический шум, протодиастолический или пресистолический шум на верхушке при формировании митрального стеноза, протодиастолический шум на аорте при формировании недостаточности клапана аорты, ромбовидный систолический шум на аорте при формировании аортального стеноза.
3. Рентгенография органов грудной клетки дает возможность выявить наличие застойных явлений в малом круге кровообращения (признаки сердечной недостаточности) и кардиомегалию Кардиомегалия - значительное увеличение размеров сердца за счет его гипертрофии и дилатации
.
ЭхоКГ-признаки поражения митрального клапана:
- краевое утолщение, рыхлость, "лохматость" створок клапана;
- ограничение подвижности утолщенной задней створки;
- наличие митральной регургитации, степень которой зависит от тяжести поражения;
- небольшой концевой пролапс Пролапс - смещение вниз какого-либо органа или ткани от его нормального положения; причиной такого смещения обычно бывает ослабление окружающих и поддерживающих его тканей.
(2-4 мм) передней или задней створки.
ЭхоКГ-признаки поражения аортального клапана:
- утолщение, рыхлость эхо-сигнала аортальных створок, что хорошо видно в диастоле из парастернальной позиции и в поперечном сечении;
- чаще выражено утолщение правой коронарной створки;
- аортальная регургитация (направление струи к передней митральной створке);
- высокочастотное трепетание (флатер) передней митральной створки вследствие аортальной регургитации.
Лабораторная диагностика
Специфических лабораторных тестов, подтверждающих наличие ревматизма, нет. Однако на основании лабораторных анализов можно оценить активность ревматического процесса.
Определение титра стрептококковых антител - одно из важных лабораторных исследований, позволяющее подтвердить наличие стрептококковой инфекции. Уже на ранних стадиях острого ревматизма уровни таких антител возрастают. Однако повышенный титр антител сам по себе не отражает активность ревматического процесса.
Наиболее часто определяемые гематологические показатели острой фазы ревматизма - СОЭ и С-реактивный белок. У больных острой ревматической лихорадкой эти показатели всегда будут повышены, за исключением больных с хореей.
Следует иметь в виду, что все известные биохимические показатели активности ревматического процесса являются неспецифичными и непригодными для нозологической диагностики. Судить о степени активности болезни (но ни о ее наличии) при помощи комплекса этих показателей можно в том случае, когда диагноз ревматизма обоснован клинико-инструментальными данными.
Значимые для диагностики биохимические показатели:
- уровень фибриногена плазмы выше 4 г/л;
- альфа-глобулины - выше 10%;
- гамма-глобулины - выше 20%;
- гексозы - выше 1,25 гм;
- серомукоид - выше 0,16 гм;
- церулоплазмин - выше 9,25 гм;
- появление в крови С-реактивного белка.
Дифференциальный диагноз
Основные заболевания с которыми необходимо дифференцировать острую ревматическую лихорадку
- медленная динамика под влиянием противовоспалительной терапии.
2. Постстрептококковый артрит.
Может встречаться у лиц среднего возраста. Имеет относительно короткий латентный период (2-4 дня) от момента перенесенной БГСА-инфекции глотки (бета-гемолитический стрептококк группы А) и персистирует в течение более длительного времени (около 2 мес.). Заболевание не сопровождается кардитом, недостаточно оптимально реагирует на терапию противовоспалительными препаратами и полностью регрессирует без остаточных изменений.
3. Эндокардит при системной красной волчанке, ревматоидном артрите и некоторых других ревматических заболеваниях.
Данные заболевания отличаются характерными особенностями внесердечных проявлений. При системной красной волчанке выявляются специфичные иммунологические феномены - антитела к ДНК и другим ядерным субстанциям.
4. Идиопатический пролапс митрального клапана.
При данном заболевании большинство больных имеют астенический тип конституции и фенотипические признаки, указывающие на врожденную дисплазию соединительной ткани (воронкообразная деформация грудной клетки, сколиоз грудного отдела позвоночника, синдром гипермобильности суставов и др). Поставить правильный диагноз помогают тщательный анализ клинических особенностей внесердечных проявлений заболевания и данные допплерэхокардиографии. Для эндокардита характерна изменчивость аускультативной картины.
7. Синдром PANDAS.
Осложнения
Лечение
Всем больным назначают постельный режим в течение острого периода заболевания, диету, богатую витаминами и белком, с ограничением поваренной соли и углеводов.
Медикаментозное лечение
Этиотропная терапия
Направлена на эрадикацию b-гемолитического стрептококка группы А.
Применяется бензилпенициллин в суточной дозе 1500000-4000000 ЕД у подростков и взрослых и 400000-600000 ЕД у детей в течение 10-14 дней с последующим переходом на применение дюрантной формы препарата (бензатин бензилпенициллин).
При непереносимости препаратов пенициллина применяют макролиды:
- азитромицин по схеме взрослым 0,5 г однократно в первые сутки, затем по 0,25 г один раз в день в течение четырех дней;
- или кларитромицин по 250 мг 2 р. в день 10 дней;
- или рокситромицин по 150 мг 2 р. в день 10 дней).
При непереносимотсти пенициллинов и макролидов используется антибиотикик из группы линкозамидов:
- линкомицин по 500 мг 3 р. в день 10 дней;
- или клиндамицин по 150 мг 4 р в день 10 дней.
Патогенетическое лечение ОРЛ заключается в применении глюкокортикоидов и нестероидных противовоспалительных препаратов (НПВП).
В детской кардиоревматологии в настоящее время используется преимущественно преднизолон (особенно при ярко и умеренно выраженном ревмокардите и полисерозитах). Суточная доза препарата составляет 20-30 мг до достижения терапевтического эффекта (как правило, в течение 2 нед.). Далее доза снижается (2,5 мг каждые 5-7 дней) вплоть до полной отмены.
При лечении ОРЛ у взрослых препаратами выбора считаются индометацин и диклофенак (150 мг в сутки в течение 2 мес.).
Показания для назначения НПВП:
- низкая степень активности;
- изолированный суставной синдром;
- затяжное, латентное течение.
Показания для назначения глюкокортикоидов:
- ярко и умеренно выраженный кардит;
- максимальная или умеренная степень активности;
- острое, реже - подострое и рецидивирующее течение;
- малая хорея;
- наличие вальвулита.
При наличии симптомов недостаточности кровообращения в план лечения включают сердечные гликозиды и диуретики. Схема их назначения аналогична таковой при лечении сердечной недостаточности другой этиологии.
Назначение сердечных гликозидов и диуретиков в сочетании с противовоспалительными средствами оправдано при активном течении ревматического процесса только на фоне неревматического порока сердца.
Применение кардиотонических препаратов нецелесообразно при развитии сердечной декомпенсации как следствия первичного ревмокардита (в основном встречается только в детском возрасте). В данных случаях явный терапевтический эффект может быть достигнут при использовании высоких доз преднизолона (40-60 мг в сутки).
Поскольку глюкокортикоиды оказывают специфическое воздействие на минеральный обмен, а также в связи с достаточно высоким уровенем дистрофических процессов в миокарде (особенно у больных с повторной ОРЛ на фоне порока сердца), следует применять в терапии препараты калия (панангин, аспаркам), анаболические гормоны, рибоксин и поливитамины.
В случаях тяжелого течения заболевания, когда развиваются признаки выраженной сердечной недостаточности на фоне вальвулита, может быть рекомендовано хирургическое лечение – вальвулопластика либо протезирование клапана.
Прогноз
Поражение клапанного аппарата приводит к развитию порока сердца у 20-25% больных, перенесших первичный ревмокардит. Повторные атаки повышают риск формирования порока сердца до 60-70%. Также такие больные входят в группу риска по развитию инфекционного эндокардита.
Артрит в отличие от кардита полностью излечим и не приводит к патологическим или функциональным последствиям.
При адекватном лечении все симптомы хореи полностью купируются и не оставляют следа, хотя малые непроизвольные движения, незаметные при осмотре, могут сохраняться несколько лет.
Госпитализация
Профилактика
Первичная профилактика ОРЛ
В основе - своевременная диагностика и адекватная терапия активной А-стрептококковой инфекции верхних дыхательных путей (фарингит, тонзиллит).
Необходимое лечение в случае возникновения острого А-стрептококкового тонзиллофарингита у лиц молодого возраста, имеющих факторы риска развития ОРЛ (отягощенная наследственность, неблагоприятные социально-бытовые условия и др.): 5-дневное лечение бензилпенициллином в суточной дозе 1500000-4000000 ЕД у подростков и взрослых и 400000-600000 ЕД у детей в течение 10-14 дней с последующей однократной инъекцией бензатин бензилпенициллина.
В других ситуациях возможно применение оральных пенициллинов в течение 10 дней (амоксициллин). Рекомендуемая схема применения амоксициллина - 1-1,5 г (для взрослых и детей старше 12 лет) и 500-750 мг (для детей от 5 до 12 лет) в сутки.
Вторичная профилактика ОРЛ
Направлена на предотвращение рецидивов заболевания.
Применяют препараты пролонгированного действия: бициллин-1 (бензатинпенициллин, экстенциллин) и бициллин-5. Бициллин-1 менее аллергичен и дольше сохраняется в необходимой концентрации (21 день против 7-14 дней у бициллина-5).
Бициллин-1 вводят в/м:
- взрослым и подросткам - 2,4 млн ЕД;
- детям при массе тела менее 25 кг - 600 000 Ед;
- детям с массой тела более 25 кг -1,2 млн ЕД.
Читайте также:


