Криптогенный сепсис в стоматологии что это такое
Классификация
В зависимости от скорости развития инфекционного процесса выделяют следующие виды септических состояний:
- Молниеносный сепсис, который развивается в течение трех суток после инфицирования патогенными возбудителями;
- Острый, при котором клиническая симптоматика развивается не ранее, чем через неделю после выявления первичного очага инфекции;
- Подострое септическое состояние формируется от недели и до четырех месяцев;
- Хроническим сепсис у взрослых будет считаться при появлении первой симптоматики не ранее чем через полгода; он, как правило, развивается у больных с иммунодефицитами различной этиологии.
В эпидемиологическом плане при характеристике данной патологии выделяют следующие виды:
- Внутрибольничное инфицирование. Оно развивается в результате хирургических, гинекологических, диагностических или других медицинских манипуляций, возникающих после оказания медицинской помощи.
- Внебольничное инфицирование. Причиной становится какое-либо инфекционное заболевание, например, кишечная инфекция, менингит, лор-патология и т. д.
По особенностям проявления клинических симптомов сепсиса выделяют:
- Токсимию, при которой развивается системный воспалительный процесс, обусловленный распространением инфекции из первичного очага;
- Септицемию, которая характеризуется отсутствием формирования вторичных гнойных очагов;
- Септикопиемию, при ней такие очаги присутствуют.
Как лечить заболевание
Как лечить болезнь:
- Как только было диагностировано заболевание, необходима срочная госпитализация больного с обязательным соблюдением постельного режима.
- Назначение медикаментозных препаратов, среди которых обязательна комбинация двух или трех антибиотиков. Как правило, это назначение Гентамицина, Пенициллина, Цефтриаксона и пр.
- При этом заболевании наблюдают у пациента сильную интоксикацию, в связи с этим назначают инфузионную терапию.
- Больной принимает лекарства, понижающие жар, против боли и стимулирующие иммунную систему.
- Если выявится инфекционный очаг, проведут операцию по его устранению.
- Если начал развиваться септический шок, пациенту прописывают прием вазопрессоров.
При прогнозировании этого заболевания многое зависит от различных факторов: возраст, своевременность начала лечебного курса, иммунитет больного. Смертельный исход этого заболевание наблюдается у половины заболевших.
Причины заражения крови
В качестве возбудителей сепсиса выступают самые разные микроорганизмы: стафилококки, менингококки, пневмококки, кишечная палочка, микобактерия туберкулеза, клебсиелла, грибы типа Candida, вирусы герпетиморфной группы.
Стоит отметить, что развитие сепсиса связано не столько с свойствами самих возбудителей, сколько с состоянием организма человека и его иммунитета. Снижение эффективности защитных барьеров приводит к тому, что наши охранные системы уже не могут вовремя локализовать вредных возбудителей и тем более предотвратить их проникновение внутрь различных органов.
Если же говорить о наиболее распространенных способах заражения сепсисом, то стоит отметить, что они зависят от типа конкретного возбудителя. Для каждого из них характерны свои особенности и эпидемиологические предпосылки. Особняком стоят лишь случаи, когда у больных развивается внутрибольничный сепсис, симптомы которого иногда дают о себе знать даже после вдыхания плохо очищенного воздуха в палатах (в 60% проб выявляются потенциально опасные микроорганизмы).
Также можно выделить и другие пути инфицирования, определяющие основные симптомы сепсиса:
- акушерско-гинекологический;
- отогенный;
- криптогенный;
- черезкожный сепсис;
- оральный;
- заражение крови, происходящее вследствие хирургических и диагностических манипуляций.
Как мы уже сказали выше, для развития сепсиса необходимо соблюдение некоторых условий, в частности:
- формирование вторичных очагов, которые в дальнейшем также поставляют возбудителей;
- наличие первичного очага (он должен быть связан с кровеносной системой или лимфатическими сосудами);
- многократное проникновение возбудителей в кровь;
- неспособность организма организовать необходимую иммунную защиту и спровоцировать реакции против вредных микробов.
Только если все эти условия соблюдены и у больного имеются соответствующие клинические признаки инфекции, врачи диагностируют сепсис крови. Развитие сепсиса провоцируется тяжелыми заболеваниями (диабет, раковые опухоли, рахит, ВИЧ, врожденные дефекты иммунной системы), терапевтическими мероприятиями, травмами, длительным приемом иммунодепрессивных препаратов, рентгенотерапией и некоторыми другими факторами. [adsen]
Покраснение и припухлость вокруг раны
У вас глубокий порез, так как кожа пострадала от ржавого лезвия или любого другого металла? Это не гарантирует, что, после того как вы обработаете рану, у вас не пойдет заражение. Но это означает, что вы должны немедленно обратиться к врачу. Не пытайтесь самостоятельно лечить глубокие порезы или царапины.
Какие спортсмены запечатлены в Зале славы США: Джон Дэвис и другие
Удивительное хобби: женщина создает декор из цветов и старой мебели
Это вполне нормально, когда кожа вокруг раны или царапины выглядит немного иначе. Появляется краснота, припухлость и даже маленький синяк. Главное — не спутать это со скоплением гноя. Паниковать стоит только в том случае, если эти симптомы ухудшаются, а рана не заживает. Например, краснота и легкая припухлость вокруг пореза или царапины часто являются признаками исцеления.
Первые симптомы сепсиса
Сепсис (см. фото) может протекать с образованием местных гнойников в различных органах и тканях (занос инфекции из первичного очага) — т. н. септикопиемия, при которой течение сепсиса зависит от расположения гнойников (например, гнойник в мозге с соответствующими неврологическими расстройствами), и без метастатических гнойников — т. н. септицемия, нередко с более бурным течением, резко выраженными общими симптомами. При развитии сепсиса у новорождённых (источник — гнойный процесс в тканях и сосудах пуповины— пупочный сепсис) характерны рвота, понос, полный отказ ребёнка от груди, быстрое похудение, обезвоживание; кожные покровы теряют эластичность, становятся сухими, иногда землистого цвета; нередко определяются местное нагноение в области пупка, глубокие флегмоны и абсцессы различной локализации.
При диагностике заражения крови различают:
- Синдром системной воспалительной реакции. Характеризуется изменением температуры тела (как в сторону повышения, более 38 °C, так и в сторону понижения — ниже 36 °C), учащенным сердцебиением (более 90 ударов в минуту) и дыханием (более 20 вдохов в минуту), изменением количества лейкоцитов в крови (менее 4×109 или более 12×109 клеток на литр крови).
- Сепсис. При тех же симптомах, что и в случае системного воспалительного синдрома, в одной из стерильных в норме тканей (в крови, цереброспинальной жидкости, в моче…) обнаруживают один из известных патогенов, выявляют признаки перитонита, пневмонии, пурпуры и других местных воспалительных процессов.
- Тяжелый сепсис. Характеризуется так же, как обычный сепсис, но с гипотензией, гипоперфузией или дисфункцией отдельных органов.
- Септический шок. Наиболее тяжелое состояние, после которого у каждого второго больного из-за нарушения кровоснабжения органов и тканей наступает смерть. Определяется теми же симптомами, что и сепсис, когда интенсивные реанимационные мероприятия не приводят к нормализации кровотока и уровня артериального давления. Другими признаками септического шока являются замедление образования мочи и спутанность сознания.
В феврале 2020 года понятия и диагностические критерии сепсиса были пересмотрены. Понятие синдрома системной воспалительной реакции и тяжелого сепсиса признаны неактуальными, понятиям сепсиса и септического шока даны новые определения.
Для выявления и диагностики сепсиса рекомендовано использовать шкалы SOFA и qSOFA.
Сепсис новорожденных
У детей вследствие сепсиса происходит нарушение многих процессов в организме (движение крови, перфузия). Статистика показывает, что частота случаев заболевания у новорожденных остается высокой, но эта проблема активно изучается.
Сепсис у детей способен развиться в качестве сопутствующего другим заболеваниям симптома и может не иметь собственных признаков. Это заболевание является реакцией организма на попадание в него патогенной микрофлоры. При воспалительном процессе происходит неконтролируемое образование гноя. У новорожденных сепсис может возникнуть при воздействии клебсиеллы и синегнойной палочки, а также стрептококков, энтеробактерий или кандиды. Иногда болезнь возникает при воздействии нескольких микроорганизмов. Чаще всего сепсис поражает детей до одного года с низкой массой тела.
При развитии молниеносной формы сепсиса возникает септический шок, который в большинстве случаев заканчивается летально. Болезнь приводит к резкому снижению температуры тела, сопровождается сильной слабостью, вялостью, повышенной кровоточивостью, отеком легких, сердечно-сосудистыми нарушениями, острой почечной недостаточностью. [adsense2]
Вы плохо себя чувствуете
Хотя кажется, что признаки кожной инфекции будут проявляться только на вашей коже, это не всегда так. По мере распространения инфекции ваше тело усиливает контратаку. И это может привести к системным симптомам, таким как лихорадка, тошнота, психическое замешательство или просто легкое недомогание. Хотя все сугубо индивидуально, но если вы плохо себя чувствуете, а ваша рана долго не заживает, обратитесь к доктору. Пусть осмотрит рану и изучит ваши симптомы. Ссадина или царапина может стать более серьезной проблемой.
Диагностика
Заражение крови диагностируют, основываясь на симптомах и данных исследований крови на наличие бактерий, учитывая, что на этапе токсико-резорбтивной лихорадки и при хроническом течении на этапе ремиссии бактериемия (наличие в крови микробов), не выявляется.
При диагностировании обязательно учитывают изменения показателей крови, для которых характерно:
- высокие показатели уровня билирубина и остаточного азота;
- сниженное содержание кальция и хлоридов;
- прогрессирующая анемия;
- высокий лейкоцитоз (ненормально высокое содержание лейкоцитов) или, в случае ослабленных пациентов – лейкопения (снижение количества белых клеток крови);
- тромбоцитопения — уменьшенное содержание тромбоцитов.
В моче выявляется белок, лейкоциты, эритроциты, повышенное количество мочевины и мочевой кислоты.
К лабораторным методам относят:
- Определение в крови количества прокальцитонина: его повышенное содержание рассматривается как характерный признак заражения крови
- Выделение генетического материала патогена, вызвавшего сепсис, с помощью полимеразно-цепной реакции (ПЦР) путем экспресс-методов. В течение 2 часов возможна идентификация до 25 видов микроорганизмов и болезнетворных грибков.
- Бактериологический анализ крови для выявления активного микроба и его реакции на действие разных антибактериальных лекарств (антибиотикограмма) для разработки оптимальной схемы лечения. Забор проводят из двух разных подкожных вен в объеме 5 – 10 мл, проводя посев в питательную среду.
Какие последствия?
Осложнения сепсиса крайне опасны, тяжело поддаются лечению даже в условиях интенсивной терапии. Рассмотрим подробнее самые распространенные из них.
- Сильное кровотечение – может резвиться в результате дефицита специальных веществ (факторов свертывания крови и тромбоцитов), вырабатываемых печенью.
- Острая почечная и печеночная недостаточность – развивается под прямым воздействием токсинов на почку, или в результате закупорки фильтрующего аппарата почек микробными фрагментами и гноем. Нарушается и полностью прекращается выведение из организма продуктов обмена, что еще больше усугубляет состояние.
- Инфекционно-токсический шок (ИТШ) — резкое падение артериального давления, под воздействием большого количества микробных токсинов. Без оказания экстренной медицинской помощи можно умереть в течение часа или даже нескольких минут. Лечат ИТШ в условиях реанимационного отделения.
- Бактериальный эндокардит – развивается при попадании микробов в полость сердца. Вызвав воспаление, они способствуют образованию тромбов в его полости. Впоследствии эти тромбы, отрываясь и попадая с током крови в сосуды головного мозга, могут привести к инсульту.
В целом сепсис приводит к нарушению функций и повреждению всех внутренних органов. [adsense3]
Боль не утихает
Очевидно, что порезы и царапины немного болят, некоторые из них даже очень. Но если ваша боль не стихает, а только усиливается, вы не в силах ее терпеть, это значит, что в рану попала инфекция, то есть пришло время обратиться к врачу.
Запахи, шум, толкучка: турист рассказал о поездке на местном поезде в Индии
Мнимая замануха: почему в Черную пятницу лучше остаться дома
Кошка и попугай никак не могут поделить перо: забавное видео рассмешило сеть
Что нужно для лечения сепсиса?
Общеизвестно, что сепсис крайне тяжело поддается лечению. Смертность при нем крайне высока и в некоторых ситуациях достигает 50%. Впрочем, своевременно оказанная помощь снижает этот показатель в разы.
Согласно клиническим рекомендациям в 2020 году больных сепсисом лечат в отделениях интенсивной терапии или реанимации. Это вызвано необходимостью постоянного контроля жизненных показателей. В течение первых 6 часов усилия врачей направлены на доведение этих цифр до определенного значения и стабилизации их:
- кол-во выделяемой мочи — 0,5 мл/ (кг*ч) и более;
- насыщение смешанной венозной крови кислородом — 70% и более;
- центральное венозное давление — до 8-12 мм. рт.ст.;
- артериальное давление — до 65 мм рт.ст. и выше.
Лечение заключается в ликвидации возникших осложнений, которые в большинстве своём являются реанимационными.
Так например при возникновении острой почечной недостаточности применяют гемофильтрацию, гепатопротекторы и гемодиализ, при нарушениях гемодинамики – восстановление сосудистой проницаемости и объёма циркулирующей крови, при кардионедостаточности – кардиостимулирующие и вазотропные средства, при легочной недостаточности применяют ИВЛ, при стрессовом кровотечении применяют Н2 гистаминовые блокаторы/ блокаторы протонной помпы/ сукральфат. Что касается антибиотико-терапии, то антибиотики должны назначаться по результатам бактериальных исследований или против наиболее вероятных возбудителей.
Для последнего случая также создана таблица:
| Локализация первичного очага | Наиболее вероятные возбудители |
| Лёгкие (нозокомиальная пневмония развившаяся вне ОРИТ) | Streptococcus pneumonia, Enterobacteriaceae (E.colli), Staphylococcus aureus |
| Лёгкие (нозокомиальная пневмония развившаяся в ОРИТ) | Pseudomonias aeruginosa, Acinetobacter spp, а также вышеперчисленные возбудители |
| Брюшная полость | Bacteroides spp, Enterococcus spp, Streptococcus spp, Pseudomonias aeruginosa, Staphylococcus aureus |
| Кожа и мягкие ткани | Streptococcus spp, Staphylococcus aureus, Enterobacteriaceae |
| Почки | Enterobacteriaceae, Enterococcus spp |
| Ротоглотка | Staphylococcus spp, Streptococcus spp, анаэробы |
| После спленэктомии | Streptococcus pneumonia, Haemophilis influenzae |
| Внутривенный катетер | Staphylococcus epidermididis, Staphylococcus aureus, энтерококки и кандиды |
При формировании вторичных гнойных очагов необходимо их хирургическое лечение – вскрытие абсцессов, удаление гноя и промывание ран, иссечение пораженных участков.
Профилактика
Предотвратить заражение крови помогут следующие меры:
- грамотное применение антибиотиков;
- соблюдение основных правил гигиены;
- своевременное лечение процессов гнойного характера;
- соблюдение асептических условий при проведении медицинских манипуляций;
- иммунизация людей, относящихся к группам риска.
Гнойно-септические заболевания значительно легче предотвратить, чем вылечить, поэтому больным нужно не только выполнять индивидуальные меры профилактики, но и следить за тем, как проходит процедура в медицинском кабинете. Соблюдение этих простых мер поможет предотвратить развитие заболевания.
Как известно, воспалительные заболевания могут затрагивать любой орган. Они делятся на 2 вида: острые и хронические процессы. Своевременная диагностика и терапия воспалительных патологий зачастую приводит к полному излечению или ремиссии. Если же иммунная система организма ослаблена, заболевание прогрессирует. Независимо от расположения, очаг воспаления всегда отграничен. Под воздействием неблагоприятных факторов или при отсутствии лечения может произойти распространение процесса. В результате бактериальные частицы попадают в кровоток. Данное состояние называется сепсисом. Подобное осложнение довольно опасно, так как может привести к развитию шока и летальному исходу.
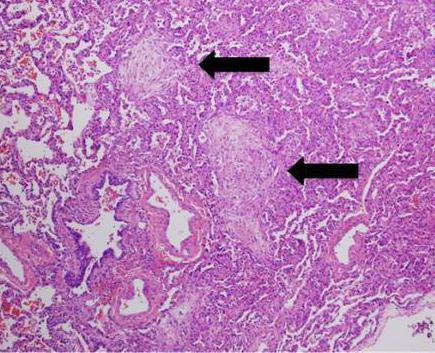
Криптогенный сепсис – что это такое?
В зависимости от локализации очага первичного воспаления различают несколько видов сепсиса. Стоит помнить, что к попаданию патогенных микроорганизмов в кровь может привести любое заболевание. Чаще всего это пневмония, воспалительные процессы кожного покрова, полости рта, ЛОР-органов. В некоторых случаях первичный очаг установить невозможно. Тогда заболевание называется "криптогенный сепсис". Такой диагноз не означает, что первичного воспалительного очага не имелось. Тем не менее на момент осмотра бактерии уже попали в кровь и распространились по организму. Поэтому установить причину сепсиса не удаётся. Данный вид заболевания встречается реже остальных. Криптогенный сепсис – это заражение крови бактериями без установленного первичного воспалительного очага. Часто патология встречается у недоношенных новорожденных, людей со слабым иммунитетом. В большинстве случаев заболевание протекает тяжело. При своевременно начатой терапии возможно полное излечение.

Причины возникновения криптогенного сепсиса
Если установить первичный воспалительный очаг сложно, а бактерии уже проникли в кровь, то выставляется диагноз "криптогенный сепсис". Причины возникновения этого заболевания могут быть различными. Обычно этиология не отличается от других видов сепсиса. Разница состоит в том, что воспаление в каком-то органе развивается слишком быстро или иммунитет у пациента значительно снижен. При этом время от момента начала заболевания до распространения инфекции (прорыва очага) сокращается. В данном случае пациент не успевает понять, какие симптомы начали его беспокоить в первую очередь. У большинства больных первичный очаг удаётся обнаружить после проведения обследования. Если его всё-таки не находят, то патология классифицируется как криптогенный сепсис. Причины заболевания:
- Бактериальная инфекция. Возбудителями сепсиса могут стать любые микроорганизмы. Чаще всего это стафилококки и стрептококки, протей, синегнойная и кишечная палочка.
- Условно-патогенная микрофлора. Как известно, в организме существует множество бактерий, которые присутствуют в норме. При снижении иммунной защиты условно-патогенная микрофлора начинает расти, что приводит к различным заболеваниям. Вследствие этого может развиться криптогенный сепсис.
- Инфекции, вызванные патогенными грибами (кандидоз).
- Первичные и вторичные иммунодефициты (ВИЧ).
- Период недоношенности, новорожденные с низкой массой тела (до 2 кг).
- Внутриутробные инфекции.
Механизм развития сепсиса
Криптогенный сепсис – что это такое? Подобный диагноз выставляют при отсутствии первичной патологии, способной привести к заражению крови. Криптогенный сепсис также называют первичным, или идиопатическим. Он развивается при попадании патогенных микроорганизмов в кровоток. В результате бактерии разносятся по всему организму. Вследствие этого воспалительные очаги могут быть локализованы сразу в нескольких местах. Помимо этого развивается бактериальная интоксикация организма. В подобных случаях иммунная система не способна справиться с большим количеством возбудителей. Часто такое состояние приводит к нарушению работы сердечно-сосудистой системы. В результате развивается бактериальный шок. Данное осложнение представляет большую опасность и часто приводит к летальному исходу.
Классификация криптогенного сепсиса
Учитывая то, что первичная локализация патологического очага неизвестна, криптогенный сепсис не классифицируется по этиологическому признаку. Тем не менее установить возбудителя инфекции необходимо для проведения адекватной антибактериальной терапии. Как и другие виды сепсиса, данный вариант патологии может протекать в 2 формах. Тем не менее данная классификация не влияет на прогноз заболевания. Формы криптогенного заражения крови:
- Септицемия. Подразумевается наличие бактериальной или грибковой микрофлоры, циркулирующей по организму. Тем не менее возбудители не образуют очагов инфекции.
- Септикопиемия. Помимо наличия бактерий в крови наблюдается обсеменение ими органов. Часто возбудители заболевания накапливаются (оседают) в лёгких, головном мозге, брюшной полости. В результате в этих областях образуются очаги гнойного воспаления.
По клиническому течению различают молниеносный, острый и хронический сепсис. В первом случае заболевание развивается уже в первые сутки после проникновения возбудителя и характеризуется тяжёлыми нарушениями функций органов и систем. Острый сепсис длится около 2-4 недель. Хроническое поражение может продолжаться в течение нескольких месяцев и даже лет. Оно характеризуется развитием обострений и ремиссий. В некоторых случаях наблюдается подострый вариант течения сепсиса. Его продолжительность составляет от 6 до 12 недель.
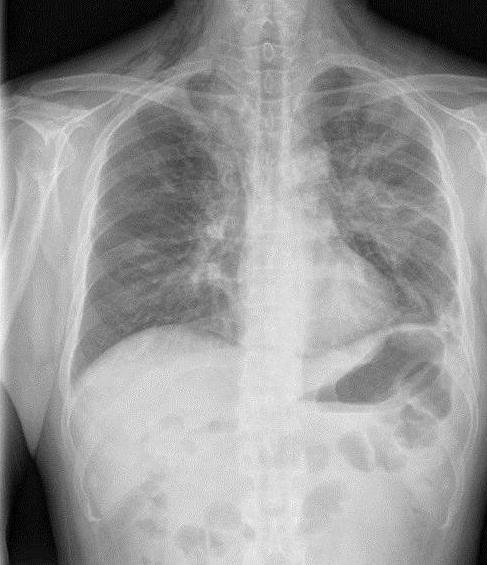
Симптомы криптогенного сепсиса
Только проверив кровь на стерильность, можно судить о том, есть ли у человека криптогенный сепсис. Симптомы этого заболевания могут напоминать многие другие патологии. Это связано с тем, что при всех воспалительных процессах развивается интоксикация организма. Тем не менее врач может заподозрить данное заболевание на основании характерной клинической картины. В первую очередь, подобный диагноз предполагают лишь при исключении других воспалительных патологий. Выделяют следующие симптомы сепсиса:
- Повышенная температура тела до 39-40 градусов. Гипертермия сопровождается ознобом, потливостью и головной болью.
- Ухудшение состояния. При сепсисе наблюдается слабость, боли в мышцах и суставах без определённой локализации, снижение аппетита.
- Тахикардия – учащение пульса.
- Снижение артериального давления.
- Увеличение частоты дыхания.
- Нарушение функций печени. Проявляется развитием желтухи, увеличением размеров органа (гепатомегалия).
- Поражение ЖКТ. У некоторых больных наблюдается расстройство стула (диарея), тошнота и рвота.
- Появление кровоизлияний на кожных покровах.
При развитии септикопиемии могут наблюдаться и другие симптомы. Они зависят от локализации воспалительных очагов. Часто развивается эндокардит, пневмония.
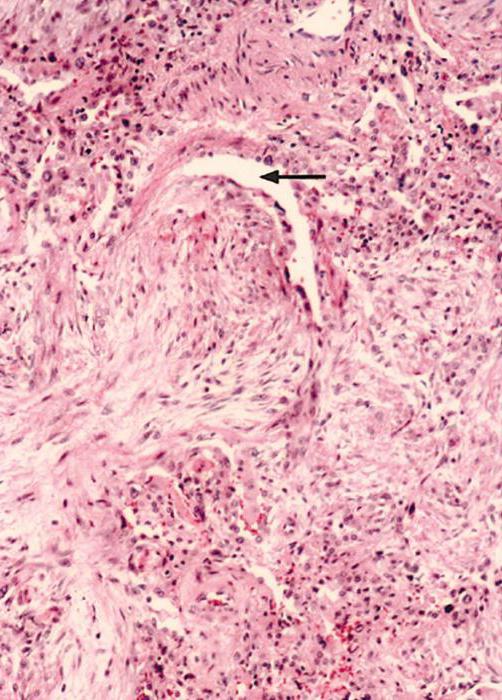
Диагностические критерии криптогенного сепсиса
К диагностическим критериям сепсиса относят клинические проявления данного заболевания, а также изменения, наблюдающиеся при проведении лабораторных и инструментальных методов исследования. В первую очередь обращают внимание на общее состояние пациента. При его ухудшении в течение нескольких дней, несмотря на проведение антибактериальной терапии, можно заподозрить криптогенный сепсис. Признаки, которые указывают на данное заболевание, – землистый (сероватый) цвет кожного покрова, выраженная общая слабость, повышение температуры и появление кожных кровоизлияний. Также к характерным клиническим проявлениям можно отнести присоединение желтухи и гепатомегалии. При наличии этих симптомов необходимо срочно госпитализировать больного и провести обследование.
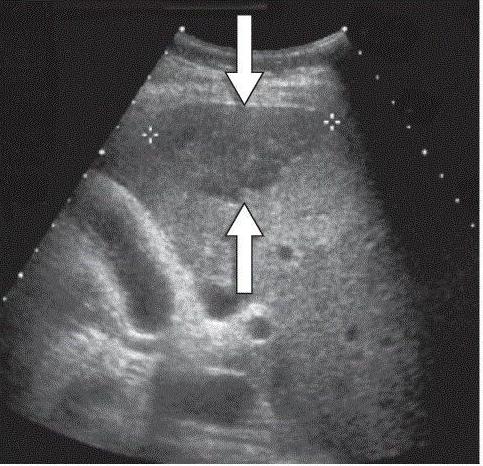
Лабораторная и инструментальная диагностика
При криптогенном сепсисе наблюдаются значительные изменения лабораторных показателей. В ОАК отмечается лейкоцитоз, тромбоцитопения и анемия, а также ускорение СОЭ. Бактерии могут присутствовать не только в крови, но и в моче. Изменения наблюдаются в биохимических показателях. К ним относят появление С-реактивного белка, возможно повышение уровня билирубина, АЛТ, АСТ (при поражении печени). Основным маркером сепсиса является анализ крови на стерильность (посев крови на микрофлору). Благодаря данному исследованию можно определить возбудителя заболевания и назначить лечение.
Инструментальная диагностика проводится с целью обнаружения очагов септического поражения. Для этого выполняется рентгенография грудной клетки, УЗИ органов брюшной полости и малого таза. Часто обнаруживается воспаление в лёгких – пневмония, увеличение печени – гепатомегалия.
Криптогенный сепсис: код по МКБ-10
Как и любая патология, данное заболевание имеет определённый код в международной классификации. Он выставляется в зависимости от возбудителя, вызвавшего криптогенный сепсис. МКБ-10 – это специальная классификация, которая действует по всему миру. В истории болезни пишется сначала сам диагноз, а затем его код. В случае криптогенного сепсиса шифр будет А41.9 (септицемия неуточнённая). Увидев код МКБ-10, врач любой медицинской организации в другой стране поймёт, какой диагноз был выставлен данному пациенту.
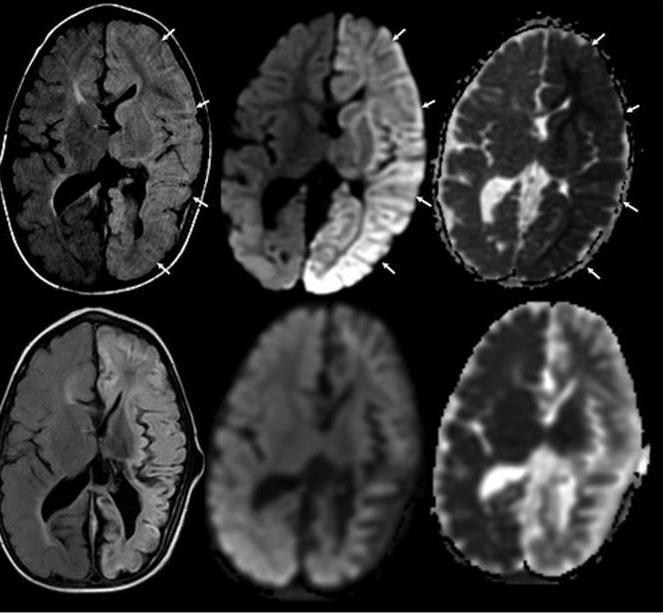
Возможные осложнения сепсиса
При неправильном подходе к лечению сепсиса развиваются тяжёлые осложнения. Среди них – шоковое состояние, тромбоэмболия лёгочной артерии, бактериальный эндокардит, ОНМК, истощение организма и кровотечения. Каждое из этих состояний может стать причиной смерти больного. Поэтому при постановке данного диагноза необходимо срочно начать антибактериальную и симптоматическую терапию.
Лечение криптогенного сепсиса
Прогноз при криптогенном сепсисе
Прогноз при криптогенном сепсисе зависит от общего состояния организма больного (иммунитета), возраста, своевременности лечения. При адекватной терапии и отсутствии осложнений наблюдается полное выздоровление. Наиболее благоприятный прогноз имеет подострый и хронический сепсис. При молниеносном течении заболевание часто приводит к летальному исходу. Несмотря на антибактериальную терапию, смертность от данной патологии составляет около 50 % случаев.
Профилактика криптогенного сепсиса
Сепсис часто развивается у людей, страдающих хроническими воспалительными заболеваниями. Поэтому к профилактическим мерам относят своевременное лечение очагов инфекции, приём иммуностимулирующих препаратов и витаминов. Чтобы предотвратить заболевание у новорожденных и детей раннего возраста, будущей матери необходимо исключить вредные привычки, приём лекарственных препаратов, переохлаждения.
В последнее время становится распространенным даже в развитых странах такое заболевание, как криптогенный сепсис. Причина его возникновения до сих пор неопределенна. Криптогенный сепсис и что это такое? Специалистов очень волнует этот вопрос. Трудно найти, от чего и где образовалась инфекция. Поражаются при этом все внутренние органы. Для сердца характерно в этом случае увеличение в объеме, в крови циркулирует инфекция, которая заражая организм, так же оказывается в селезенке, почках, легких. В основном все это ведет к летальному исходу. До сих пор ученые не знают средств борьбы с этим заболеванием. Для начала надо знать, где находится очаг инфекции. Тогда можно было бы искать методы лечения, которые бы помогали пациентам.
Определение заболевания
Что такое криптогенный сепсис и что он означает? В процессе любого заболевания в кровоток человека могут попасть патогенные микроорганизмы. Это является причиной развития пневмонии, кожных воспалительных процессов, заболеваний ротовой полости, отоларингологических органов. При невозможности установления первичного очага говорят об криптогенном сепсисе. Это значит, что первичный воспалительный очаг не найден, но инфекция уже в крови и во всем организме.

Чаще всего этот недуг поражает младенцев, родившихся раньше времени. При слабом иммунитете так же развивается это заболевание. Если вовремя начать терапевтический курс лечения, то для пациента возможен благоприятный его исход.
Виды и формы заболевания
1. Болезнь, в зависимости от клинического течения подразделяется на виды:
- острейший. Его еще могут назвать молниеносным. Название говорит само за себя. Процесс всех гнойных воспалений в организме характеризуется своей молниеносностью. Пациент чувствует себя с каждой минутой все хуже. У него наблюдается нарушения в деятельности в основном всех органов. В течение двух суток человек может умереть,
- следующий вид получил название острого. Симптомы в этом случае появляются не так быстро. В таком состоянии пациент может находится до полутора месяцев,
- при подостром виде процесс гнойного воспаления растягивается от полутора до четырех месяцев,
- если заболевание протекает волнообразно, то это свидетельствует о рецидивирующем виде. За временным улучшением наступает опять ухудшение в здоровье человека. Такое состояние длится больше 6 месяцев,
- о хроническом виде болезни говорят, если у пациента продолжительное время присутствует в организме воспалительный процесс. Это ведет к снижению защитных функций, длится такое состояние может на протяжении нескольких лет.
2. Заболевание подразделяют на виды в зависимости о того, как изменились в процессе болезни органы пациента:
- при септицемии происходят нарушения в деятельности всего организма, при этом человек чувствует себя плохо. Воспалением поражены многие органы, но гнойных процессов не наблюдается. Данный вид болезни протекает в быстрой либо острой форме,
- при септикопиемии возникает заражение крови, ведущее к образованию во внутренних органах пациента участков нагноений, имеющих различные размеры,
- следующий вид называют септическим эндокардитом.
О симптоматике заболевания
В зависимости от того, какой вид имеет заболевание, различаются и его симптомы.
1. Каковы симптомы септицемии:
- Она характеризуется молниеносным течением. В особо сложном случае смертельный исход наступает менее, чем за двое суток,
- обычно диагностируется у малышей, которым еще не исполнилось три года,
- возбудитель болезни из семейства кокков,
- от того, как быстро поставят диагноз и начнут лечение, зависит исход заболевания. Как правило, болезнь начинается с симптомов респираторной инфекции, затем за короткий промежуток времени появляются остальные признаки,
- при этом виде заболевания тяжело определить наличие воспалительных процессов.
Болезнь развивается следующим образом:
- происходит увеличение температуры то сорока градусов. Это объясняется тем, что при заболевании болезнетворными бактериями происходит выделение токсинов, поражающих участок в мозге головы, отвечающего за регулирование температурного режима организма. Повышение температуры сопровождается учащением пульса, потливостью и ознобом,
- происходит образование подкожных кровоизлияний. Причины их появления заключаются в разрушениях стенок в сосудах собственной иммунной системой и бактериями. Сначала это проявляется в виде мелких точек, затем они становятся большими и красными, тело покрывается волдырями,
- пропадает желание есть,
- по причине дисфункции печени кожные покровы принимают желтушный оттенок. Поступление билирубина (который не перерабатывается печенью) в кровоток приводит к оседанию его в мозговых клетках и на коже,
- у пациента снижается артериальное давление, происходит учащение пульса, наблюдаются нарушения в его дыхании,
- поражаются органы пищеварения, пациента начинает тошнить, появляется рвота, симптомы диареи.
2. Каковы симптомы септикопиемии:
- Это наличие большого гнойника,
- внутренние органы повреждены гнойничками,
- заболевание характеризуется длительным течением, но не таким тяжелым, как у предыдущего вида заболевания,
- главный возбудитель, наряду с синегнойной палочкой, является так же кокки,
- сначала гнойники появляются в легких, затем в других органах.
Болезнь этого вида развивается следующим образом:
- у пациента наблюдается подъем температуры до сорока градусов, она носит скачкообразный характер. Повышение ее объясняется поступлением в кровоток новых бактерий. Все это сопровождается сильными головными болями, вялостью, раздражительностью. Затем пациенту на определенное время становится лучше,
- поражаются сердечные сосуды и мышцы. Заболевание сопровождается образованием тромбов, из-за которых нарушается кровоток. По этой причине может начаться развитие эндокардита, сопровождающееся учащенным сердцебиением и низким артериальным давлением,
- происходят нарушения в деятельности почек. Это выражается в поясничных болях. Моча может содержать гной, объем ее становится меньше,
- поражается печень. Она становиться больше, кожа пациента приобретает желтый оттенок,
- у больного поражены легкие, появляется одышка, боль за грудной клеткой, пациент страдает от сильного кашля, у некоторых синеют губы и кончики в пальцах. Возникает пневмония,
- происходит поражение мозга, у некоторых пациентов — развитие энцефалита и менингоэнцефалита,
- начинается развитие гнойного артрита.
3. Какова симптоматика септического эндокардита:
- Наблюдается повышение температуры,
- учащается биение сердца,
- состояние больного характеризуется шумом в ушах, головной болью, темнотой в глазах, одышкой,
- возникает аритмия,
- больной страдает от сильного сердечного кашля с кровяной примесью.
От чего возникает болезнь
Диагноз заболевания ставится в случае, если в крови уже присутствуют бактерии, а воспалительного очага не видно. Возникнуть это заболевание может по разным причинам, которые не отличаются от другого вида сепсиса, с той разницей, что развитие воспаления происходит за короткий промежуток времени и иммунная система больного слабая. Человек не понимает, что у него начало болеть вначале.
У многих после проведенных обследований обнаруживают первичный очаг, тогда заболевание диагностируется, как сепсис. Основные причины болезни следующие:
- виновник заболевания заключен в бактериальной инфекции. Любой микроорганизм может стать возбудителем. В основном заражение происходит синегнойной или кишечной палочкой, стафилококками, стрептококками,
- существующие в организме бактерии принято называть условно-патогенной микрофлорой. Когда у человека снижен иммунитет, у нее создаются условия для роста, как следствие этого — развитие различных заболеваний,
- патогенные грибы могут вызвать различные инфекции,
- СПИД,
- недоношенные младенцы, либо рожденные с малым весом,
- внутриутробная инфекция.
Диагностика
При диагностировании заболевания опираются на клиническую картину заболевания и анализы, исследуемые в лаборатории и с помощью применения инструментального метода обследования.
Если состояние пациента с каждым днем становится хуже, проводимый курс медикаментозного лечения не помогает, кожа становится землистого, сероватого цвета, повышается температура, появляются кровоизлияния, присоединяется желтуха, надо класть пациента в медицинское учреждение и там проводить все обследования.
Это заболевание характеризуется:
- выявлением лейкоцитоза, анемии, тромбоцитопении, увеличением скорости оседания эритроцитов в общем анализе крови,
- в моче обнаруживаются бактерии,
- изменяются биохимические показатели. К примеру, в них появляется С-реактивный белок, билирубин может быть повышен,
- основной показатель заболевания проявляется при посеве крови на микрофлору. Таким образом определяется возбудитель и назначается курс лечения.
Метод инструментальной диагностики помогают обнаружить пораженные сепсисом очаги. С этой целью делают:
- рентгенографию, с помощью которой нередко при этом заболевании обнаруживают пневмонию,
- ультразвуковое исследование в органах малого таза и брюшной полости.
Как лечить заболевание
Как лечить болезнь:
- Как только было диагностировано заболевание, необходима срочная госпитализация больного с обязательным соблюдением постельного режима.
- Назначение медикаментозных препаратов, среди которых обязательна комбинация двух или трех антибиотиков. Как правило, это назначение Гентамицина, Пенициллина, Цефтриаксона и пр.
- При этом заболевании наблюдают у пациента сильную интоксикацию, в связи с этим назначают инфузионную терапию.
- Больной принимает лекарства, понижающие жар, против боли и стимулирующие иммунную систему.
- Если выявится инфекционный очаг, проведут операцию по его устранению.
- Если начал развиваться септический шок, пациенту прописывают прием вазопрессоров.
При прогнозировании этого заболевания многое зависит от различных факторов: возраст, своевременность начала лечебного курса, иммунитет больного. Смертельный исход этого заболевание наблюдается у половины заболевших.
Читайте также:


