Классификация лепры по ридли
Лепра (проказа , от греч. lepros – чешуйчатый, шероховатый, шелушащийся) – это хроническое генерализованное заболевание, характеризующееся специфическим гранулематозным поражением производных эктодермы (кожи, слизистых оболочек, периферической нервной системы) и патологическими изменениями во внутренний органах.
Проказа – одна из древнейших болезней, известная человечеству задолго до нашей эры, подробные описания встречаются в египетских папирусах, индийских писаниях, относящихся к периоду 1500 лет до нашей эры. Известно, что она была распространена в Китае, Японии, Персии. Распространению заболевания способствовали развитие мореплавания и торговли, а так же завоевательнве походы – в античном море это были финикияне (morbus phoenicicus) и греки (elephantiasis graecorum), в Европу проказу принесли легионы Рима. В Европе максимальное распространение лепры относится к 11-13 столетиям (войны, крестовые походы, стихийные бедствия, эпидемии других заболеваний), откуда заболевание проникло в Новый Свет (15-16 вв.), Австралию и Океанию (начало 19 в.). В большинстве стран заболевание приравнивалось к гражданской смерти с исключением из общества и лишением наследства; больных либо убивали, либо изгоняли в пустынные места.

Изгнание больного проказой (лепрой).
Само библейское zaraath (проказа) было собирательным термином, обозначающим моральную и физическую нечистоту. Для изоляции больных еще в Византии были организованы ксенодохии, в средневековье их заменили лепрозории (созданы священником Лазарем – человека клали в гроб и в храме отпевали заупокойную, заболевание проказой приравнивалось к смерти), порядки которых напоминали тюрьмы, а побег всегда карался смертью. Однако драконовские методы дали свои плоды. Начиная с 14 в. заболеваемость в Европе резко снизилась, и сейчас проказа встречается в виде отдельных очагов. В настоящее время в мире насчитывается от 2 до 13 млн. больных, преимущественно в странах Третьего мира. Наибольшее количество больных находится в Азии (Индия – 64%, Китай, Бирма), Африке, Южной и Центральной Америке. На территории бывшего СССР районами эпидемии по лепре были Прибалтика, устья Волги, Дуная, Кавказ и Закавказье, Средняя Азия. На этих территориях располагаются лепрозории (сейчас крупнейший лепрозорий в СНГ располагается на территории Астраханской области).
Возбудитель – M. leprae был открыт норвежским врачом Г.А. Хансеном в 1873 г. в соскобе с поверхности лепромы.
Морфология и тинкториальные свойства.
Строгие аэробы, оптимальная температура – 30-35 0 С (поражает, в основном, охлажденные участки организма – кожу). M. leprae – облигатный внутриклеточный паразит тканевых макрофагов, поэтому на питательных средах не растет, культивируется на животных (заболевание воспроизводится на девятипоясных броненосцах, а также используется экспериментальная модель –заражение белых тимусэктомированных мышей в подушечки лап (метод Шепарда) с последующим развитием гранулем). К настоящему времени установлена возможность естественного инфицирования броненосцев и обезьян мангобеев. Однако по некоторым литературным данным, M. leprae выращивают на глицериново-картофельном и кровяном агарах, яичных средах, среде Вассермана – рост наблюдается через 6-8 недель (период генерации – от 12 до 20-30 дней) в виде сухого морщинистого налета.
Утилизируют глицерин и глюкозу. Выделяют ферменты – пероксидазу, цитохромоксидазу, щелочную фосфатазу и специфический – О-дифенолоксидазу (ДОФА-оксидаза), отсутствующий у других микобактерий.
- Полисахаридные АГ – термостабильные, групповые для микобактерий;
- Белковые АГ – термолабильные, видоспецифические;
- Имеют перекрестнореагирующие антигены с антигенами людей 0 (I) группы крови Rh-.
- Высокое содержание липидов;
- Облигатное внутриклеточное паразитирование.
Вне организма человека возбудитель быстро утрачивает жизнеспособность, но в трупах людей может сохраняться долгое время. Также остаются жизнеспособными после 10-12 лет хранения при комнатной температуре в 40% формалине.
Заболевание мало контагиозно.
Источник инфекции – больной человек. От больного бактерии выделяются через кожу, при кашле, чихании, даже при разговоре. Есть сообщения о выделении возбудителя с семенной жидкостью, фекалиями, мочой, слезами.
Для лепры характерен длительный инкубационный период – 3-5 и даже до 20-30 лет, поэтому из памяти больного исчезают события, с которыми они могли бы связать заражение.
Механизм и пути передачи инфекции до конца не выяснены из-за трудности их изучения. Считается, что заражение происходит при непосредственных длительных и тесных бытовых контактах (прямых и непрямых), а также воздушно-капельным путем. Старые авторы называют проказу болезнью домашнего сожительства. Доказана возможность внутриутробного заражения, но дети, отделенные от больных родителей после рождения, не заболевают. Существует предположение, что в распространении лепры могут играть роль кровососущие насекомые (блохи, вши, клопы, комары).
Входные ворота: полагают, что возбудитель попадает в организм человека через нарушенные кожные и слизистые покровы.
Ведущая роль в распространении принадлежит социально-экономическим факторам – неблагоприятным бытовым и жилищным условиям: скученность, низкая санитарная культура, низкий жизненный уровень.
Лица, контактирующие с больными, не опасны для окружающих.
Патогенез и клинические проявления.
Особенности болезни определяются следующими свойствами возбудителя:
- Медленное размножение (инкубационный период до 20 лет) и хроническое течение;
- Поражение нервной системы ведет к инвалидности;
- Оптимальная температура ниже 37 0 С, следовательно, поражаются охлаждаемые ткани;
- Вызывает иммунологическую толерантность у людей с лепроматозной формой, и такие пациенты становятся главным источником заражения.
M. leprae проникает в нервные окончания, а оттуда в лимфатические и кровеносные капилляры, не вызывая видимых поражений в месте внедрения. В большинстве случаев возбудитель погибает и элиминируется, или болезнь протекает латентно, не проявляясь в течение всей жизни. Проявление заболевания прямо зависит от состояния факторов резистентности. При небольших отклонениях развивается абортивная инфекция в виде ограниченных гранулематозных высыпаний (иногда могут самопроизвольно исчезать).
Классификация лепры (Ридли-Джоплинга):
1. ТТ-тип – у лиц с хорошим иммунитетом развивается относительно доброкачественная туберкулоидная форма. Она характеризуется образованием гранулем из эпителиоидных и гигантских клеток, окруженных лимфоцитарным валом, на коже и слизистых оболочках, а также поражением периферических нервов, реже поражаются внутренние органы. Кожные элементы сыпи (одиночные слегка пигментированные пятна, папулезные высыпания, бляшки расположенные ассиметрично) постепенно рассасываются, оставляя местную анестезию, атрофию (не растут волосы, не функционируют потовые железы). Поражение периферических нервов приводит к нарушению чувствительности, а поражение крупных стволов к парезам, параличам, контрактуре пальцев, трофическим язвам.
3. Промежуточное положение занимает недифференцированная форма, встречаемая у людей с неустойчивым иммунитетом. Протекает с поражением периферических нервов и слабо выраженными кожными проявлениями. Со временем (3-5лет) этот тип трансформируется в туберкулоидный или лепроматозный.
4. Кроме того, различают погранично-туберкулоидную, пограничную и погранично-лепроматозную формы.
Естественная резистентность высокая. В результате контактов с больными заболевают далеко не все (не более 1-2 из каждых 100 контактных). Однако все факторы, способствующие ослаблению иммунитета, повышают риск заболеваемости. Известно много случаев, когда члены семьи больного, жившие с ними с самого начала заболевания, оставались долгое время здоровыми, что может свидетельствовать о формировании иммунитета у контактирующих с больными. Это подтверждается также в очень редких случаях заболевания лепрой врачей, обслуживающего персонала лепрозориев – в редких случаях, когда нарушались, установленные там правила, и контакт с больными выходили за пределы официальных отношений.
Более частая заболеваемость детей, по всей вероятности, связана с несовершенством их иммунной системы.
В процессе заболевания возникают изменения иммунокомпетентных клеток: снижается количество Т-лимфоцитов, падает их активность – в результате теряется способность реагировать на антигены возбудителя (формирование расщепленной толерантности к M. leprae). Гуморальный иммунитет не нарушается – в сыворотке крови больных обнаруживаются антитела к микобактериям лепры в высоких титрах, но они не играют защитной роли.
Для определения активности иммунитета больных, с диагностической целью, а также для определения эффективности лечения применяется проба Мицуды – кожная проба с лепромином. Лепромин – автоклавированная или прокипяченная взвесь лепроматозной ткани. Вводится внутрикожно по 0,1 мл. Стандартный препарат лепромина содержит в 1,0 мл 100 млн. микобактерий лепры. Реакция положительна у здоровых людей и у больных туберкулоидной формой. Отрицательна – при лепроматозной форме, что свидетельствует о резком снижении иммунитета. Различают раннюю реакцию (48 ч) – гиперемия, небольшая папула и позднюю реакцию, которая появляется через 2-4 недели в виде бугорка, узелка, иногда с некрозом.
Исследуемый материал – соскоб слизистой оболочки носа (с обеих сторон перегородки), содержимое лепрозных узлов, мокрота, отделяемое язв, пунктаты лимфатических узлов, кусочки органов, кровь (в период лихорадки).
1. Бактериоскопический метод (основной).
2. Биологический метод.
3. Аллергологический метод – проба Мицуды для определения способности к иммунному ответу.
4. Молекулярно-биологический метод – ПЦР, ДНК-гибридизация.
Профилактика и лечение.
Специфической профилактики (создана экспериментальная вакцина) и лечения нет.
Основные мероприятия неспецифической профилактики:
- Раннее выявление больных и изоляция их в лепрозории, где они пребывают до излечения;
- Наблюдение за членами семьи больного и их обследование первые 10 лет – 2 раза в год, в дальнейшем – 1 раз в год;
- Новорожденные дети сразу же изолируются от больной матери и вскармливаются искусственно, затем здоровые дети воспитываются в детском доме при лепрозории;
- Применяется превентивное введение вакцины БЦЖ населению тех районов, где часто встречается лепра.
Для лечения проказы испробовано огромное количество различных способов, включая и препараты золота (золото в разных соединениях убивает кислотоустойчивые бактерии) – кризолган, сольганол, санакризин; подсадки растительных и животных тканей с целью стимуляции иммунитета (йодистый калий).
Издавна применяется чаульмугровое масло, добываемое из тропических бобовых растений. Масло содержит ненасыщенные жирные кислоты, которые влияют на содержание в крови липазы, разрушающей клеточную оболочку бактерий.
В настоящее время основными средствами лечения проказы являются:
- Препараты сульфонового ряда (ДДС/дапсон – 4,4-диаминодифенилсульфон и др.);
- Рифампицин, клофазимин, фторхинолоны (офлоксацин);
- Противотуберкулезные препараты (фтивазид, тибон);
- Чаульмугровое масло и его препараты (мигрол, интилепрол).
Препаратами выбора считают: дапсон, рифампицин и клофазимин, применяемые отдельно или в комбинации.
Лечение проводится комплексное, длительными курсами и иногда пожизненно.
Лепра представляет собой хроническое генерализованное инфекционное заболевание, при котором поражаются преимущественно производные эктодермы (кожа, слизистые оболочки и периферическая нервная система), лимфатические узлы, печень, селезенка, кости, эндокринные железы (при лепроматозном типе). На земном шаре насчитывается около 15 млн. больных лепрой. Основные ее очаги находятся в юго-восточной Азии (Индия, Бирма, Таиланд и др.), Африке, на островах Океании (Сулавеси, Филиппинские, Гавайские острова и др.), в Индонезии, Центральной и Южной Америке. В Европе лепра встречается в Португалии, Испании, Греции, Италии, Франции и т. д. Небольшие очаги ее имеются в Средней Азии, на Дальнем Востоке, в низовьях Волги (Астраханская область), Дона, в Закавказье. В прошлом лепра как единичные казуистические случаи иногда выявлялась в прибалтийских республиках и в Беларуси. В нашей стране она не представляет ни социальную, ни медицинскую проблему.
Возбудителем лепры является кислото- и спиртоустойчивая палочка Mycobacterium leprae, описанная норвежским ученым Г. Хансеном в 1874 г. и впоследствии названная его именем. Однако культура ее до сих пор не получена.
Единственным источником заражения служит больной человек. Особенно восприимчивы к лепре дети. Предполагается, что в результате длительного контакта с больным лепрой у здорового человека постепенно происходит сенсибилизация к бациллам Хансена вследствие их многократного проникновения в организм. Вместе с тем следует отметить, что человек обладает естественной резистентностью к лепре. Однако ею можно заразиться при снижении защитных сил организма, что могут обусловить плохие социально-экономические условия, низкий санитарно-гигиенический уровень, высокая температура и влажность воздуха, простудные заболевания, гиповитаминозы, алкоголизм, беременность, роды, повреждения кожи, слизистых оболочек и т. д. В таком случае при длительном контакте с больным возможно заражение лепрой. Оно происходит в основном аэрогенно-капельным путем, через верхние дыхательные пути или через поврежденную кожу. Существует мнение, что лепра может распространяться и кровососущими насекомыми. Имеются данные, что микобактерии лепры могут проникать в слизистую ребенка с молоком больной кормящей матери. Установлено, что микобактерии лепры могут длительное время сохранять жизнеспособность, находясь вне организма человека. Это в определенной мере проясняет проблему эпидемиологии ряда случаев заболевания лепрой.
Степень передачи инфекции (заразительность) значительно выше уровня регистрируемой заболеваемости (интенсивность передачи возбудителя), т. е. эффективная заражаемость, или инфицированность, намного выше уровня клинической заболеваемости и болезненности, что объясняется высокой резистентностью человека к лепрозной инфекции.
Больные в субклинической стадии заболевания (в ряде случаев лепра длительно протекает в форме скрытой инфекции, без проявления клинических симптомов) могут быть бациллоносителями и служить источником заражения.
Некоторые успехи в области эпидемиологии, патогенеза и терапии лепры были достигнуты, когда экспериментально удалось добиться локального размножения микобактерии лепры после их введения в мякоть подошвы лапки мышей (S. Shepard, 1960) и заразить лепрой (путем внутривенного введения ее возбудителей) девятипоясного (W. Kirchheimer, E. Storrs, 1971) и восьми-поясного (Convit et al., 1978) броненосцев.
Согласно классификации Ридли — Джоплинга (1966), заболевание лепрой рассматривается как непрерывный иммунологический процесс. При этом туберкулоидный (ТТ) и лепроматозный (LL) типы лепры относятся к полярным группам и выделяются три промежуточные (пограничные) группы:
· пограничная (ВВ) и погранично-лепроматозная (BL).
Кроме того, выделяются две дополнительные группы: субполярный лепроматоз (LLS), недифференцированная лепра (I). В данную классификацию не укладываются стертые и атипичные разновидности (формы) лепроматозного типа лепры: лепра Лусио и гистоидная лепра.
В СНГ различают три типа лепры: лепроматозный, туберкулоидный и недифференцированный.
Комитет экспертов ВОЗ (1967) рекомендует медицинскому персоналу при работе в полевых условиях все случаи заболевания лепрой относить к лепроматозному, туберкулоидному или недифференцированному типу. Причем к первому (лепроматозному) типу следует относить заболевания, при которых бактериоскопические исследования дают положительные результаты, а также пограничную форму (недифференцированный тип); ко второму (туберкулоидному) типу — заболевания, при которых возбудитель не выявляется.
При определении типа лепры учитывают ее клинические проявления, результаты лепроминовой пробы, клеточную структуру очагов поражения, плотность популяций микобактерии в гистологических препаратах, количество лимфоцитов в гранулеме и их расположение, а также расположение последней по отношению к эпидермису, состояние периферических нервов кожи.
Инкубационный период лепры длится от 3—5 до 30 лет и более. Ее клиническая картина определяется степенью естественной резистентности организма, которая может быть установлена с помощью лепроминовой пробы (реакция Мицуды). Различают четыре стадии развития заболевания — прогрессирующую, стационарную, регрессирующую и резидуальную.
Дата публикования: 2015-02-22 ; Прочитано: 1341 | Нарушение авторского права страницы
studopedia.org - Студопедия.Орг - 2014-2020 год. Студопедия не является автором материалов, которые размещены. Но предоставляет возможность бесплатного использования (0.002 с) . 
Лепра представляет собой хроническое генерализованное инфекционное заболевание, при котором поражаются преимущественно производные эктодермы (кожа, слизистые оболочки и периферическая нервная система), лимфатические узлы, печень, селезенка, кости, эндокринные железы (при лепроматозном типе). На земном шаре насчитывается около 15 млн. больных лепрой. Основные ее очаги находятся в юго-восточной Азии (Индия, Бирма, Таиланд и др.), Африке, на островах Океании (Сулавеси, Филиппинские, Гавайские острова и др.), в Индонезии, Центральной и Южной Америке. В Европе лепра встречается в Португалии, Испании, Греции, Италии, Франции и т. д. Небольшие очаги ее имеются в Средней Азии, на Дальнем Востоке, в низовьях Волги (Астраханская область), Дона, в Закавказье. В прошлом лепра как единичные казуистические случаи иногда выявлялась в прибалтийских республиках и в Беларуси. В нашей стране она не представляет ни социальную, ни медицинскую проблему.
Возбудителем лепры является кислото- и спиртоустойчивая палочка Mycobacterium leprae, описанная норвежским ученым Г. Хансеном в 1874 г. и впоследствии названная его именем. Однако культура ее до сих пор не получена.
Единственным источником заражения служит больной человек. Особенно восприимчивы к лепре дети. Предполагается, что в результате длительного контакта с больным лепрой у здорового человека постепенно происходит сенсибилизация к бациллам Хансена вследствие их многократного проникновения в организм. Вместе с тем следует отметить, что человек обладает естественной резистентностью к лепре. Однако ею можно заразиться при снижении защитных сил организма, что могут обусловить плохие социально-экономические условия, низкий санитарно-гигиенический уровень, высокая температура и влажность воздуха, простудные заболевания, гиповитаминозы, алкоголизм, беременность, роды, повреждения кожи, слизистых оболочек и т. д. В таком случае при длительном контакте с больным возможно заражение лепрой. Оно происходит в основном аэрогенно-капельным путем, через верхние дыхательные пути или через поврежденную кожу. Существует мнение, что лепра может распространяться и кровососущими насекомыми. Имеются данные, что микобактерии лепры могут проникать в слизистую ребенка с молоком больной кормящей матери. Установлено, что микобактерии лепры могут длительное время сохранять жизнеспособность, находясь вне организма человека. Это в определенной мере проясняет проблему эпидемиологии ряда случаев заболевания лепрой.
Степень передачи инфекции (заразительность) значительно выше уровня регистрируемой заболеваемости (интенсивность передачи возбудителя), т. е. эффективная заражаемость, или инфицированность, намного выше уровня клинической заболеваемости и болезненности, что объясняется высокой резистентностью человека к лепрозной инфекции.
Больные в субклинической стадии заболевания (в ряде случаев лепра длительно протекает в форме скрытой инфекции, без проявления клинических симптомов) могут быть бациллоносителями и служить источником заражения.
Некоторые успехи в области эпидемиологии, патогенеза и терапии лепры были достигнуты, когда экспериментально удалось добиться локального размножения микобактерии лепры после их введения в мякоть подошвы лапки мышей (S. Shepard, 1960) и заразить лепрой (путем внутривенного введения ее возбудителей) девятипоясного (W. Kirchheimer, E. Storrs, 1971) и восьми-поясного (Convit et al., 1978) броненосцев.
Согласно классификации Ридли — Джоплинга (1966), заболевание лепрой рассматривается как непрерывный иммунологический процесс. При этом туберкулоидный (ТТ) и лепроматозный (LL) типы лепры относятся к полярным группам и выделяются три промежуточные (пограничные) группы: погранично-туберкулоидная (ВТ); пограничная (ВВ) и погранично-лепроматозная (BL). Кроме того, выделяются две дополнительные группы: субполярный лепроматоз (LLS), недифференцированная лепра (I). В данную классификацию не укладываются стертые и атипичные разновидности (формы) лепроматозного типа лепры: лепра Лусио и гистоидная лепра.
В СНГ различают три типа лепры: лепроматозный, туберкулоидный и недифференцированный.
Комитет экспертов ВОЗ (1967) рекомендует медицинскому персоналу при работе в полевых условиях все случаи заболевания лепрой относить к лепроматозному, туберкулоидному или недифференцированному типу. Причем к первому (лепроматозному) типу следует относить заболевания, при которых бактериоскопические исследования дают положительные результаты, а также пограничную форму (недифференцированный тип); ко второму (туберкулоидному) типу — заболевания, при которых возбудитель не выявляется.
При определении типа лепры учитывают ее клинические проявления, результаты лепроминовой пробы, клеточную структуру очагов поражения, плотность популяций микобактерии в гистологических препаратах, количество лимфоцитов в гранулеме и их расположение, а также расположение последней по отношению к эпидермису, состояние периферических нервов кожи.
Инкубационный период лепры длится от 3—5 до 30 лет и более. Ее клиническая картина определяется степенью естественной резистентности организма, которая может быть установлена с помощью лепроминовой пробы (реакция Мицуды). Различают четыре стадии развития заболевания — прогрессирующую, стационарную, регрессирующую и резидуальную.
Диагностика.
Важное место в диагностике занимает микроскопия билптатов из патологического очага.
Заболеваниелепроматозного типа развивается при резком снижении защитных сил организма. Его характерным признаком является специфическая гранулема с многочисленными бациллами Хансена, упакованными наподобие сигарет в пачке в пенистой цитоплазме крупных лепрозных клеток. Реакция Мицуды при лепроматозном типе всегда отрицательная.
Туберкулоидпый тип лепрыразвивается при более высокой резистентности организма. Его характерным признаком является типичная, но не специфическая туберкулоидная гранулема. Бациллы Хансена в небольшом количестве могут быть обнаружены в высыпаниях только в период обострения процесса. При туберкулоидном типе лепроминовая проба дает положительный результат.
Принедифференцированном типе лепры развивается неспецифическое хроническое воспаление. Бацилл Хансена в инфильтрате очень мало, и обнаруживаются они крайне редко. Лепроминовая проба положительна примерно в 50 % случаев.
Гистопатологическими исследованиями очагов поражения лепроматозного типа обнаруживаются специфические гранулемы. В них располагаются крупные лепрозные клетки, отличающиеся пенистой цитоплазмой, которая содержит много микобактерий и липоидных включений. Инфильтрат лепромы отделяется от эпидермиса зоной неизмененной соединительной ткани, состоит из гистиоцитов, эпителиоидных клеток, лимфоцитов, единичных плазматических клеток и включает большое количество микобактерий.
При туберкулоидном типе лепры гранулема состоит из большого числа эпителиоидных клеток, сосредоточивающихся в ее центральной части. Они окружены по периферии валиком из лимфоцитов. В гранулеме обнаруживаются и гигантские многоядерные клетки типа клеток Лангханса, единичные плазматические и тучные клетки, фиброциты, немногочисленные микобактерий.
Морфологическая картина очагов поражения недифференцированного типа лепры характеризуется наличием банального хронического воспаления верхней трети дермы. Инфильтрат при этом обычно располагается периневрально и состоит из лимфоцитов, фибробластов и гистиоцитов. Микобактерий Хансена в нем очень мало, и обнаруживаются они исключительно редко (только в пораженных нервах).
Для постановки диагноза лепры важно установить факт пребывания обследуемого в эндемичном очаге и выявить характерные для нее клинические проявления. Большое значение имеют дополнительные исследования подозрительных высыпаний (определение их температурной, болевой, тактильной чувствительности), а также результаты фармакодинамических проб с гистамином, морфином или дионином. С этой целью по одной капле 0,1 % водного раствора гистамина (либо 1 % раствора морфина или 2 % раствора дионина) наносят на исследуемый подозрительный в отношении лепры участок кожи и на внешне непораженную кожу. Через капли делают поверхностный укол или лег- кую царапину. У здоровых людей на месте укола ограниченная эритема через 1—2 мин сменяется рефлекторной эритемой диаметром в несколько сантиметров, а еще через несколько минут в ее центре возникает волдырь (триада Льюиса). Рефлекторная эритема на поражениях лепрозной этиологии не развивается или выражена очень слабо.
Значительную диагностическую ценность для распознавания высыпаний при лепре имеет проба с горчичником. При наличии гипопигментных пятен на них накладывают по обычной методике горчичник, захватывая и здоровый участок кожи. На пятне лепрозной этиологии эритема в таких случаях не возникает или бывает весьма слабее, чем на непораженной коже.
Проба Минора: исследуемый участок кожи смазывают 2— 5 % раствором йода и после его высыхания посыпают крахмалом; стимулируют потоотделение (обследуемого помещают в суховоздушную ванну или дают ему выпить несколько стаканов горячего чаю). В результате кожа с неугнетенным потоотделением окрашивается в синий цвет, на лепрозных поражениях синяя окраска не появляется (сохраняется желтый цвет кожи, окрашенной раствором йода).
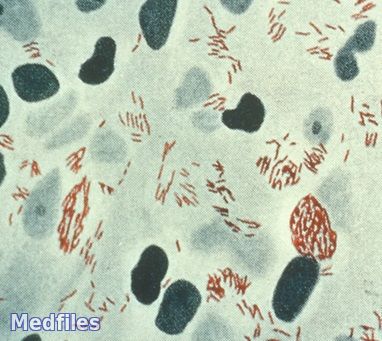
Для подтверждения диагноза лепры рекомендуется обязательно исследовать мазки соскобов слизистой оболочки обеих сторон перегородки носа, а также соскобов поверхностей неглубокого надреза лепромы, мазки из скарификатов надбровных дуг, мочек ушных раковин, подбородка, кончиков пальцев (на наличие микобактерий Хансена; окраска методом Циля — Нильсена)
Для диагностических целей проводится также гистологическое исследование биоптатов явных лепром и подозреваемых на лепрозное поражение участков кожи. При этом часть срезов также окрашивают по Цилю — Нильсену.

Книга: Кожные и венерические болезни
Лепра
Лепра (проказа) – хроническое тяжелое инфекционное заболевание с неопределенно длительным инкубационным периодом и разнообразной клиникой, что свидетельствует о вовлечении в патологический процесс многих органов и систем. Заболевание известно человечеству с глубокой древности. Существует точка зрения, что раньше всех появилась в Египте, а затем распространилась по всем странам. В Европе большое распространение получила в 12 – 13 веках. Больных тогда во многих странах или убивали или свозили на необитаемые острова. Затем стали появляться специальные поселения – лепрозории, где больные изолировались от общества. Система лепрозориев сохранилась и до нашего времени. По официальным данным ВОЗ в мире зарегистрировано более 13 млн больных. Наибольшее число больных лепрой приходится на страны Азии, Африки, Латинской Америки. В Европе это такие страны как Испания, Италия, Португалия, Греция, Турция, Исландия. В России – Якутия, Сахалин, низовье Волги, Дона, Амура, побережье Байкала. В Белоруссии – данных за последние годы нет. В Гродно последний случай был зарегистрирован около 20 лет тому назад (выявлена старушка, проживающая на ул. Поповича, ее отвезли в лепрозорий под Ригой). В настоящее время идет речь о тенденции к новому росту заболеваемости лепрой в мировом масштабе. Возбудитель лепры – бацилла, палочка Ганзена, открыта в 1871 году, кислото- и спиртоустойчивая. Окрашивается по Цилю-Нильсону, напоминает сигару.
Контагиозность лепры невелика, но больной является носителем огромного числа бацилл. Особенно много ее в носовой слизи и отделяемом слизистых оболочек глотки, гортани. Человек заражается от больного в результате длительного контакта, особенно восприимчивы дети. Микобактерии лепры обнаруживают в слезах, грудном молоке, сперме, выделениях уретры. Пути проникновения инфекции в организм до сих пор точно не установлены. Наиболее вероятным является заражение через слизистую оболочку носа и рта, и поврежденный кожный покров. Известно, что по отношению к лепрозной инфекции имеется высокая естественная резистентность. Разнообразные факторы, ослабляющие сопротивляемость организма (недостаточное питание, алкоголизм, инфекционные болезни, плохие бытовые условия) способствуют заражению.
Инкубационный период от 2 месяцев до 10, 20 лет, редко до 50 лет. Продромальные симптомы: неврологические боли, боли в суставах, недомогание.
Диагностика лепры:
1. Обнаружение палочек Ганзена в соскобе со слизистой перегородки носа или гистологических препаратов из лепром.
2. Лепроминовая проба (проба Митсуды) – интрадермальное введение лепромина в дозе 0,1 мл в предплечье. У здоровых она (+). При лепроматозном типе она отрицательная, т.к. у таких больных снижена реактивность. При туберкулоидном типе она положительная из-за высокой реактивности.
3. Проба Минора – подозрительный участок кожи смазывают 10% раствором йода, а затем припудривают крахмалом. Больного помещают в суховоздушную ванну. В норме очаг в результате потения синеет, а у больного лепрой в очагах снижено потоотделение и цвет не меняется.
4. Определение чувствительности кожи (температурной, болевой и тактильной).
5. Никотиновая проба (феномен "воспламенения") в/в вводят 5 мл 1% р-ра никотиновой кислоты. После покраснения через 1–3 минуты вся кожа приобретает прежний цвет, а очаг лепры остается гиперемированным.
По принятой в 1953 году Мадридской классификации выделяют два полярных типа лепры: Лепроматозный тип (L) (самый тяжелый) и туберкулоидный тип (Т) и две промежуточные группы: недифференцированная и пограничная (диморфная). Формирование типа лепры зависит от степени иммунобиологической резистентности организма. Так, наиболее тяжелый тип лепры – лепроматозный, развивается на фоне сниженной резистентности, а туберкулоидный тип – более благоприятный, у больных с высокой иммунологической реактивностью. Недифференцированный тип лепры может в дальнейшем трансформироваться в туберкулоидный (при благоприятном течении) или лепроматозный.
1. Лепроматозный тип лепры. Начинается с появления на коже лица, туловища, конечностей округлых эритематозных пятен с блестящей поверхностью. Пятна затем становятся плотными и превращаются в узлы (лепромы). Наряду с узлами появляются и бугорки, размером до горошины. Кожа над лепромами становится ржавого цвета, блестящей, гладкой, сального вида. Выпадают латеральные концы бровей. Если такие инфильтраты располагаются на лице в области надбровных дуг, носа, скуловых костей – лицо приобретает специфический вид – т.н. "лицо льва" – facies lionina. Узлы и бугорки могут изъязвляться, язвы рубцуются очень медленно. При нахождении лепромы в области твердого и мягкого неба могут быть их перфорация. Губы у больных выворачиваются, при вовлечении в процесс надгортанника может быть осиплость голоса. В процесс могут вовлекаться и органы зрения (конъюктивит, ирит, иридоциклит) вплоть до полной его потери. Вследствие поражения периферической нервной системы возникает атрофия разгибателей мышц кистей и стоп с преобладанием тонуса сгибателей (обезьянья лапа, когтеобразная кисть, конская стопа). При поражении лицевого нерва наступает атрофия мимических мышц (лицо грустное, маска св. Антония).
Дифференциальный диагноз:
• Гуммозный сифилид (третичный сифилис)
• Колликвативный туберкулез кожи.
• Туберкулезная волчанка.
2. Туберкулоидный тип лепры - он отличается более доброкачественным течением. В процесс вовлекается в основном кожа и нервы. Поражение нервов наступает быстрее, чем при лепроматозном типе, раньше всех исчезает температурная, затем болевая и, наконец, тактильная чувствительность.
Клиника. Основные элементы сыпи – красновато-синюшные плоские полигональные папулы. Они, сливаясь, образуют фигурные элементы в виде дисков, или колец. Очень характерен валик, окружающий их по периферии. Центр элементов бледнее, иногда имеет вид витилигообразных пятен. В центре пятен постепенно формируется атрофия. Лепроминовая проба у этих больных обычно бывает положительной. Этот тип лепры тянется годами с ремиссиями и обострениями.
Дифференциальный диагноз:
• Красный плоский лишай.
3. Недифференцированная лепра (пограничный тип). Этот тип лепры является нестойким, т.к. через некоторое время может трансформироваться или в лепроматозный или туберкулоидный тип, что зависит от реактивности организма.
Клиника - начинается с появления эритематозных, или гиперпигментированных, или депигментированных пятен, с четкими границами.
Локализация – ягодицы, область поясницы, бедра, плечи.
Очень быстро в очагах начинают выпадать волосы, теряется чувствительность, прекращается потоотделение. Тянется годами, общее самочувствие не страдает. Лепроминовая проба обычно положительна. Неврологическая симптоматика проявляется ярче, чем при других типах, нервы обычно поражаются симметрично (чаще всего локтевые нервы).
Классификация Ридли-Джоплинга, основывается на иммунологической концепции:
1. Недифференцированные поражения первой стадии, если имеются большие нарушения иммунитета, то возбудитель лепры будет размножаться и болезнь носит диссеминированный характер. Множественные поражения указывают на низкую степень иммунитета.
2. Недифференцированные поражения второй стадии - патологический процесс можно охарактеризовать клинически, исходя из размеров и распространения поражений, степени эритемы.
3. Полярный лепроматоз (LL или LLp) соответствует лепроматозной форме (L) в Мадридской классификации. Этот тип иммунологически устойчивы лепроминовая проба всегда отрицательная.
4. Полярный туберкулоид (ТТ)соответствует туберкулоидной лепре. Эта форма иммунологически устойчива, позитивность на лепромин 3+.
5. Пограничная форма:
• пограничный туберкулоид (ВТ). В процесс вовлечены нервы, функциональные нарушения развиваются медленно. Реакция на лепромин 2/1+
• пограничная форма (ВВ). Бляшкообразные высыпания многочисленные, нервы в процесс вовлечены сравнительно мало. Реакция на лепромин отрицательная.
Дифференциальная диагностика – витилиго (депигментированные пятна, но чувствительность сохранена).
При установлении диагноза "Лепра" больные госпитализируются в лепрозории. Основными препаратами являются и у нас и за границей препараты сульфонового ряда (ДДС, солюсульфон, сульфон-3, сульфетрон, дапсон, диуцифон). Препараты тиомочевины (Сиба-1906 – тиокаронилид). Рифампицин, этионамид, протионамид.
Лечение курсовое – обязательное назначение препаратов сульфонового ряда с двумя дополнительными группами. Вспомогательные препараты: гепатопротекторы, витамины, препараты железа. Для контроля за лечением 1 раз в квартал проводят бактериоскопическое исследование соскоба со слизистой перегородки носа. Лепроминовую пробу учитывают в начале лечения, через каждые 1–2 года в процессе лечения и перед выпиской на амбулаторное лечение.
Комитет экспертов ВОЗ по лепре определил следующие минимальные сроки лечения больных:
1. туберкулоидная лепра – 6–9 месяцев
2. недифференцированная – 9–12 месяцев
3. лепроматозная лепра – не менее 2-х лет (до 6 лет)
4. пограничная форма лепры – не менее 12 месяцев.
При выявлении больного лепрой срочно заполняется экстренное извещение в санстанцию, которая обеспечивает госпитализацию больного в лепрозорий и обследование всех контактов. Все члены семьи обследуются один раз в год (им проводят лепроминовую пробу). Дети (особенно новорожденные) немедленно отделяются от больных матерей. В очаге, эндемичном по лепре проводят массовое обследование населения. Согласно международному соглашению запрещен переезд больного лепрой из одной страны в другую.
Читайте также:


