Как отличить ветрянку от скарлатины у детей
Наглядный путеводитель по болезням.
В 2018 году в Украине произошла вспышка кори, и пока что ситуация остаётся неутешительной.
По данным Министерства здравоохранения, с начала 2019 года более 5000 человек заболели корью. Неудивительно, что люди паникуют, завидев у себя или своих детей на коже сыпь.
Но как понять, что за болезнь сразила вас или вашего ребёнка, если она сопровождается красными высыпаниями?
Вот какая сыпь бывает при кори:
1. Пятна Коплика.

Это одно из проявлений кори: красные пятна с белым центром, которые появляются во рту. Обычно пятна Коплика появляются раньше сыпи на лице и теле и могут держаться всего несколько часов.
Изредка симптом Коплика может появиться и после высыпания на теле.
2. Коревая сыпь.

Коревая сыпь появляется на 3–5 день болезни. Она распространяется от головы до стоп.
Сначала папулы красного или коричневатого цвета можно заметить за ушами, постепенно они распространяются на шею и далее на туловище.
3. Конъюнктивит

Конъюнктивит наблюдается почти у всех больных корью и часто является одним из первых проявлений наряду с жаром, кашлем и насморком.
Корь часто поражает глаза. Эта болезнь — одна из основных причин детской слепоты в развивающихся странах.
А вот какие высыпания бывают при других болезнях:
1. Ветрянка.

Сыпь при ветряной оспе напоминает водянистые пузырьки, похожие на капли росы. Они могут быть как обильными, так и единичными, и часто вызывают зуд.
Сыпь начинается в районе груди и спины и постепенно распространяется на лицо, голову и конечности. Причём на голове сыпь появляется под волосами.
2. Коксаки.

При заражении вирусом Коксаки сыпь появляется на тех же частях тела, что и при ветрянке, и часто имеет форму пузырьков.
Главное отличие между этими двумя болезнями в том, что при Коксаки сыпь, как правило, не чешется.
3. Розеола.

Это герпетическая инфекция, основной симптом которой — высокая температура, которая длится около трёх дней в отсутствии других симптомов ОРВИ. Затем температура падает, состояние улучшается, и появляется сыпь.
Важное отличие от кори в том, что при кори симптомы не облегчаются с появлением сыпи.
При розеоле сыпь сначала появляется на туловище, а затем распространяется на шею и на верхние и нижние конечности.
4. Краснуха.

Главное отличие от кори: сыпь появляется в первый же день болезни и не сливается, оставаясь локализованной. Также краснуха обычно протекает легче, чем корь.
Для краснухи перед появлением сыпи характерны боль при движении глазами в сторону и вверх и увеличение затылочных лимфоузлов.
5. Инфекционная эритема.

Эта вирусная болезнь начинается с сыпи на щеках, напоминающей следы от пощёчин. Затем сыпь постепенно распространяется на туловище и конечности.
6. Инфекционный мононуклеоз.

При мононуклеозе высыпания появляются примерно у 10% больных. Причём сыпь сразу покрывает всё тело (при кори, напомним, она распространяется сверху вниз).
Если при мононуклеозе больной получил антибиотик пенициллинового ряда (это врачебная ошибка, увы, нередкая в наших краях), вероятность сыпи возрастает до 90%. Такая сыпь называется ампициллиновой и свидетельствует об аллергии на антибиотик.
7. Аденовирусная инфекция.

Аденовирусная инфекция часто сопровождается конъюнктивитом и сыпью, поэтому её можно спутать с корью. Но при этой болезни, как и в случае с розеолой, с появлением сыпи состояние больного улучшается.
8. Синдром Кавасаки.

Как и во время кори, при синдроме Кавасаки наблюдаются сыпь и конъюнктивит. Однако есть и дополнительные симптомы: малиновый язык, трещины на губах, покраснения на ладонях и ступнях.
Синдром Кавасаки — тяжёлое заболевание, которое требует лечения в стационаре и даёт осложнения на сердце.
Это одно и то же?
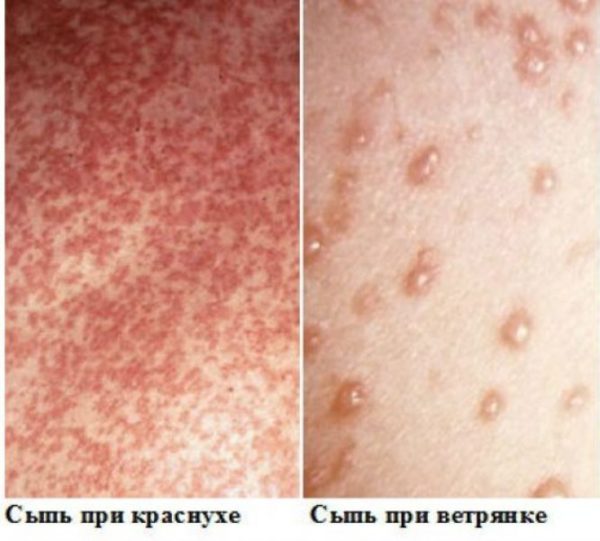
Краснуха и ветрянка являются абсолютно разными заболеваниями. Оба они имеют вирусную природу, но возникают из-за атаки различных возбудителей и имеют отличия в симптомах проявления.
Краснуха и ветрянка — высокозаразные болезни, которые гораздо чаще развиваются у детей, хотя могут возникать и у взрослых (при отсутствии иммунитета). Отличить одно заболевание от другого поможет врач, хотя такая диагностика под силу и обыкновенному человеку, далекому от медицины.
Отличия таких заболеваний
В целом вопрос в том, как отличить краснуху от ветрянки, не такой уж и сложный. Все отличия представлены в таблице:
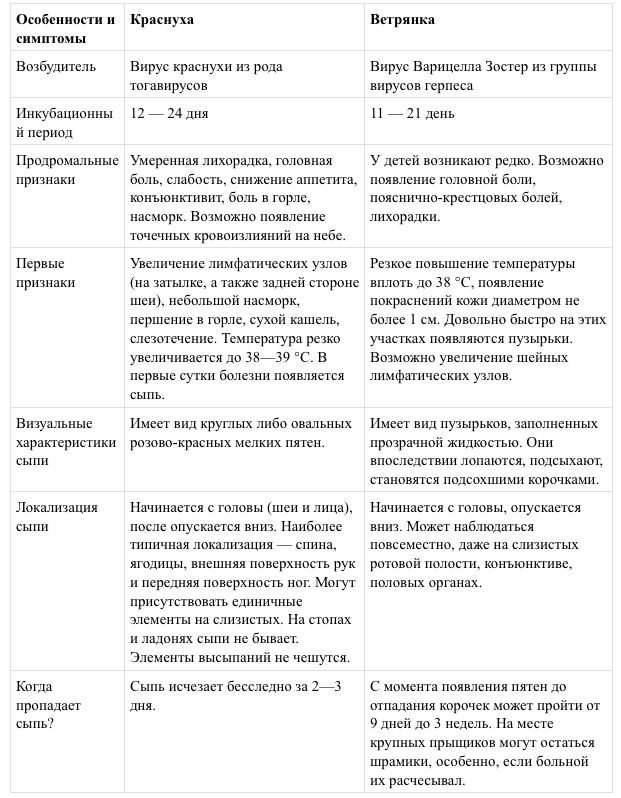
Основные диагностические признаки, которые позволяют отличить краснуху от ветрянки у детей раннего возраста на начальном этапе развития заболевания:
- Для краснухи типично покашливание, насморк, покраснение конъюнктивы и увеличение лимфатических узлов. При ветрянке такие симптомы не наблюдаются.
- Ветрянка у детей чаще всего начинается резко с повышения температуры. Довольно быстро на коже появляются точечные красные пятнышки. У детей недуг может протекать легко, ограничиваясь несколькими элементами высыпаний.
- При краснухе сыпь так и остается красными пятнами, а при ветрянке элементы высыпаний за считанные часы становятся пузырьками.
Вне зависимости от того, какая именно болезнь привела к высокой температуре и сыпи у ребенка, стоит помнить, что малыш в такой ситуации представляет опасность для окружающих — является заразным. Лучше всего вызвать врача на дом, а не отправляться с крохой в поликлинику.
Если болел одним, можно ли заболеть другим?
И краснуха, и ветрянка бывают лишь один раз в жизни. После перенесенного заболевания организм способен выработать иммунитет к его возбудителю. Но так как ветрянку и краснуху вызывают абсолютно разные вирусы, иммунитет к одной болезни не обозначает, что ребенок не может заболеть другой.
После перенесенной краснухи дети легко могут заболеть ветрянкой и наоборот.
Чем отличаются от кори?
Корь — это еще одна распространенная вирусная детская инфекция, ее вызывает вирус кори. Такая болезнь отличается и от краснухи, и от ветрянки, хотя также проявляется сыпью на теле. Среди типичных особенностей кори:
- Продолжительность инкубационного периода составляет 1—2 недели.
- Болезнь начинается со слабости и вялости, головных болей, исчезновения аппетита, покашливания, сиплости голоса и явного конъюнктивита (глаза становятся красными, возникает слезотечение и боязнь яркого света). Температура увеличивается до 39 °С, а иногда и выше. На небе обнаруживаются красные пятна — коревая экзантема.
Корь можно легко отличить от краснухи по наличию коревой экзантемы, появлению белых узелков во рту, а также по слиянию сыпи. Поставить окончательный диагноз под силу врачу.
Как распознать скарлатину?
Скарлатина в отличие от вышеперечисленных детских заболеваний имеет бактериальное происхождение — ее провоцируют стрептококки. Уже поэтому такое заболевание требует к себе большего внимания и правильной диагностики, ведь при отсутствии адекватной терапии антибиотиками оно может спровоцировать серьезнейшие осложнения на почки, сердце, суставы и пр. Среди типичных признаков скарлатины:
- Продолжительность инкубационного периода от 1 до 10 суток.
- Острое начало: повышение температуры до 39 °С и более, головная боль, тошнота, сильное недомогание. Типичный признак — выраженная боль при глотании.
- Воспаление горла и небных миндалин. Слизистая становится ярко-красной, гланды покрываются гнойным налетом. Язык выглядит малиновым и сильно зернистым — на нем видны увеличенные сосочки.
- Появление сыпи на теле. Такой признак становится явным уже в конце первого — начале второго дня болезни. Высыпания являются мелкими и зудящими, они быстро распространяются на все тело. Сыпь концентрируется на щеках, в паху и особенно в области кожных складок и естественных сгибов, здесь она выглядит как темно-красные полосы. Кожа на ощупь кажется очень шершавой. Типичный отличительный признак скарлатины — отсутствие сыпи в области носогубного треугольника.
- Исчезновение сыпи, после чего кожа начинает очень сильно шелушиться и даже слезать клочьями со стоп и ладоней.
Скарлатина обязательно лечится антибиотиками. Но как и с прочими детскими инфекциями, с ней вполне можно справиться в домашних условиях.
Ветряная оспа
Заболевание начинается с недомогания, повышается температура до 38 °C, тогда же появляются первые высыпания: красноватая сыпь в виде пузырьков, наполненных прозрачной жидкостью. Сперва их немного, но уже на следующий день ребенок буквально обсыпан красными папулами: руки-ноги, шея, живот, лицо и даже слизистые оболочки. Такие высыпания продолжаются в течение недели: на одном месте пузырьки подсыхают, образуя коричневатые корочки, на другом появляются новые.
Дети переносят ветрянку довольно легко, а вот у взрослых могут быть серьезные осложнения. При слабом иммунитете ветряная оспа может проявиться повторно, уже в виде опоясывающего лишая.
Инкубационный период длится от 11 до 21 дня. Инфекция передается только воздушно-капельным путем. Заразным ребенок становится за 2 дня до появления первых высыпаний и перестает быть через 5 дней после появления последней сыпи.
Чего опасаться? Осложнений, связанных с попаданием в пузырьки стафилококков и стрептококков. Не позволяйте ребенку расчесывать высыпания, обязательно обрабатывайте папулы либо зеленкой, либо темным раствором марганцовки. Почаще меняйте и кипятите белье. Корочки не сдирайте, чтобы не остались оспины.
Вакцинация. Многие страны считают прививку против ветрянки обязательной для ребенка, у нас же программа вакцинации пока только разрабатывается.
Инкубационный период длится 9–14 дней. Инфекция передается воздушно-капельным путем. Ребенок заразен с момента первых проявлений заболевания и все время, что держится сыпь.
Чего опасаться? Осложнений в виде бронхита, отита, лимфаденита, пневмонии, менингоэнцефалита.
Вакцинация. Прививку от кори проводят в 1 год, через полгода – повторно, она защищает иммунитет на 10–15 лет.
Переболевшие корью сохраняют иммунитет на всю жизнь.
Скарлатина
Заболевание проявляется остро: высокая температура, головная боль, ребенок жалуется, что ему больно глотать. Иногда бывает рвота. Скарлатина всегда сопровождается ангиной, и самый характерный ее признак – ярко-малиновые миндалины.
Сыпь появляется в первый же день болезни: это мелкие, еле заметные розовые точечки на лице и теле. Внизу живота, на боках и в кожных складках сыпь более насыщенная. Она проходит в течение недели, не оставляя пигментных следов. На ее месте кожа немного шелушится.
Инкубационный период может быть от 2 часов до 10 дней. Скарлатина передается не только воздушно-капельным путем, но и через посуду, предметы обихода, игрушки. Ребенок заразен для окружающих в течение первых 10 дней с момента проявления болезни.
Чего опасаться? Осложнений на почки, сердце, которые проявляются уже после нормализации температуры и исчезновения сыпи и ангины.
Вакцинация. Прививок против скарлатины нет. Иммунитет от перенесенного заболевания сохраняется на всю жизнь. Но у переболевших скарлатиной всегда есть риск заболеть другой стрептококковой инфекцией – отитом, ангиной.
Краснуха
Заболевание начинается с некоторого недомогания, слабой головной боли, легкого насморка и покашливания. Редко, но бывает, что поднимается температура до 38 °C.
Сыпь обычно появляется уже на первый-второй день болезни. Сначала на лице, затем распространяется по всему телу и держится около недели. Типичное проявление краснухи – увеличение и болезненность затылочных лимфатических узлов.
Инкубационный период – от 11 до 24 дней. Передается воздушно-капельным путем. Ребенок опасен для окружающих за неделю до появления сыпи и еще в течение 10 дней с момента высыпания.
Чего опасаться? Осложнений в виде артрита. Наиболее опасна краснуха для беременных, так как вызывает патологию плода и является прямым показанием к прерыванию беременности.
Вакцинация. Первая проходит в 1–1,5 года, вторая – в 6 лет. Иммунитет сохраняется около 20 лет. Врачи рекомендуют дополнительно делать прививку девушкам и женщинам в более старшем возрасте – чтобы обезопасить свою будущую беременность.
Кстати
Отчего еще бывает сыпь?
Что делать? При лихорадке давать ребенку только жаропонижающие препараты, много питья. Сыпь пройдет и без антигистаминных препаратов.
>> Потница – обычно бывает у грудничков. Это мелкие высыпания красноватых пузырьков, наполненных прозрачной жидкостью, преимущественно на грудке, спинке, в области шеи и в паховой области. Появляется она обычно у малышей, которых родители слишком утепляют.
Что делать? Не кутать. Делать малышу воздушные ванны. Купать в слабом растворе марганцовки или череды. После ванны присыпать раздражение тальком.
>> Везикулопустулез – это последствия потницы. Если ее вовремя не лечить, то в пузырьки (пустулы) пожет попасть стафилококк и они начинают гноиться.
Что делать? По рекомендации врача обрабатывать гнойнички антисептиками и тальком.
Сыпь. Инфекционные заболевания у детей.
Сыпь! С температурой или без, мелкая и крупная, зудящая и не очень, "пузырьками"; или "бляшками" — она всегда одинаково пугает родителей, ведь найти причину "высыпаний" порой бывает непросто. Неожиданно покрывшийся красными пятнами ребенок и сам напоминает ожившего монстра, и жизнь родителей превращает в фильм ужасов. Бояться не надо, надо лечиться!

Ветрянка, или ветряная оспа
Возбудитель: вирусварицелла-зостер (Varicella-Zoster virus, VZV).
Способ передачи: воздушно-капельный. Передается от больного человека здоровому при разговоре, кашле, чихании.
Иммунитет к ветрянке: пожизненный. Вырабатывается либо в результате болезни, либо после вакцинации. У детей, чьи матери болели ветрянкой или были привиты от нее, иммунитет к ветряной оспе передается от матери внутриутробно и сохраняется первые месяцев жизни.
Инкубационный период: от 10 до 23 дней.
Заразный период: весь период сыпи +5 дней после последнего высыпания.
Проявления: красные точки появляются одновременно с подъемом температуры. Впрочем, иногда температура может оставаться нормальной или повышаться незначительно. Пятнышки очень быстро превращаются в одиночные пузырьки-везикулы, наполненные прозрачной желтоватой жидкостью. Вскоре они подсыхают и покрываются корочками. Отличительная особенность ветрянки — сыпь на голове под волосами и на слизистых (во рту на веке и т.д.). Очень часто эта сыпь чешется.
Лечение: ветряная оспа проходит самостоятельно, поэтому лечение может быть только симптоматическим: сбить температуру, обработать зудящую сыпь зеленкой (для того чтобы, расчесывая пузырьки, ребенок не занес туда дополнительную инфекцию), дать антигистаминный препарат, чтобы чесалось меньше. Купаться при ветрянке можно! Но при этом нельзя растирать пораженные места — вместо этого нужно аккуратно промакивать их полотенцем.
Важно: использовать зеленку или другие красители (фукорцин и т.д.) нужно и для того, чтобы не пропустить очередные высыпания, — ведь намазанными будут только старые пятнышки. Так же проще отследить и появление последнего очага сыпи.
Простой герпес
Возбудитель: вирус простого герпеса. Бывает двух типов: вирус простого герпеса I типа вызывает высыпания в области рта, II типа — в области половых органов и заднего прохода.
Способ передачи: воздушно-капельный и контактный (поцелуи, общие предметы обихода и т.д.).
Иммунитет: не вырабатывается, болезнь протекает с периодическими обострениями на фоне стресса или других инфекций (ОРВИ и т.д.).
Заразный период: все время высыпаний.
Проявления: за несколько дней до появления сыпи могут отмечаться зуд и болезненность кожи. Потом в этом месте появится группа тесно расположенных пузырьков. Температура поднимается крайне редко.
Лечение: специальные противовирусные мази, например с ацикловиром и т.д.
Важно: мазь использовать сразу после возникновения зуда и болезненности еще до появления пузырьков. В этом случае высыпания могут и вовсе не возникнуть.
Синдром "рука-нога-рот"
(от английского названия Hand-Foot-and-Mouth Disease, HFMD), или энтеровирусный везикулярный стоматит с экзантемой.
Способ передачи: фекально-оральный и воздушно-капельный. Вирус передается от человека к человеку при общении, разговоре, использовании общих предметов обихода (посуда, игрушки, постель и т.д.).
Иммунитет: после перенесенного заболевания — пожизненный.
Инкубационный период: от 2 дней до 3 недель, в среднем — около 7 дней. Заразный период: с начала заболевания.
Проявления: вначале повышается температура и начинается стоматит: высыпания на слизистой рта, боль при приеме пищи, обильное слюноотделение. Температура держится нередко на ее фоне отмечается понос, в некоторых случаях появляются насморк и кашель. На второй-третий день болезни появляется сыпь в виде одиночных пузырьков или небольших пятнышек. Название болезни идет от мест дислокации сыпи: она располагается на кистях, стопах и вокруг рта. Сыпь держится после чего бесследно исчезает.
Лечение: специфического лечения нет, используются симптоматические средства для снижения температуры и облегчения боли при стоматите. Заболевание проходит самостоятельно, осложнения возможны только в случае присоединения бактериальной или грибковой инфекции в полости рта.
Поставить диагноз энтеровирусного везикулярного стоматита нелегко, т.к. сыпь проявляется не сразу и очень часто ее расценивают как проявление аллергии.
Важно: несмотря на активное использование в лечении стоматита различных обезболивающих средств, первые несколько дней ребенку может быть очень больно есть. В таких случаях хорошо использовать максимально жидкую пищу (молоко, кисломолочные продукты, молочные коктейли, детское питание для малышей, супы и т.д.) и давать ее через соломинку. Обязательно следите за температурой пищи: она не должна быть ни холодной, ни слишком горячей — только теплой.
Розеола
(внезапная экзантема, шестая болезнь)
Возбудитель: еще один представитель славного семейства герпесвирусов — вирус герпеса типа.
Способ передачи: воздушно-капельный. Инфекция распространяется при разговорах, общении, чихании и т.д.
Иммунитет: после перенесенного заболевания — пожизненный. У детей до 4 месяцев есть иммунитет, полученный внутриутробно, от матери. Инкубационный период:
Заразный период: все время заболевания.
Проявления: внезапный подъем температуры и через дней ее самопроизвольное снижение. Одновременно с нормализацией температуры появляется розовая мелко- и среднепятнистая сыпь. Располагается она преимущественно на туловище и, как правило, не вызывает зуда. Проходит самостоятельно через 5 дней.
Лечение: только симптоматическая терапия — обильное питье, снижение температуры и т.д.
Заболевание проходит самостоятельно, осложнений практически нет.
Розеолу нередко называют псевдокраснухой, т.к. кожные проявления этих болезней очень похожи. Отличительной чертой розеолы является появление высыпаний после падения температуры.
Важно: как и в случае с энтеровирусным стоматитом, сыпь, появившуюся не в первый день болезни, часто расценивают как аллергическую, Иногда их действительно сложно отличить, но аллергическая сыпь, как правило, довольно сильно чешется, при розеоле же зуда быть не должно.
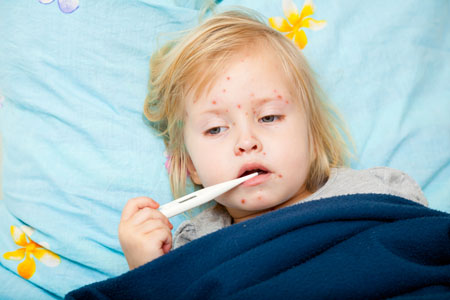
Краснуха
Возбудитель: вирус краснухи (Rubella virus)
Способ передачи: воздушно-капельный. Вирус передается при общении, кашле, разговоре.
Иммунитет: пожизненный. Вырабатывается либо после болезни, либо после вакцинации. Детям, чьи матери болели краснухой или были привиты от нее, иммунитет к краснухе передается внутриутробно и сохраняется первые месяцев жизни.
Инкубационный период: от 11 до 24 дней.
Заразный период: с дня от заражения и до полного исчезновения сыпи + еще 4 дня.
Проявления: повышается температура. На лице, конечностях, туловище появляется мелкая, бледно-розовая, не зудящая сыпь, и одновременно с этим увеличиваются заднешейные лимфоузлы. Температура держится не больше а сыпь проходит на 2-7-й день от возникновения.
Лечение: только симптоматическая терапия: обильное питье, при необходимости снижение температуры и т.д. Дети переносят болезнь легко, а вот у взрослых часто бывают осложнения. Краснуха особенно опасна в первом триместре беременности: вирус проникает через плаценту и вызывает у ребенка врожденную краснуху, в результате которой у новорожденного могут быть глухота, катаракта или порок сердца. Поэтому всем, особенно девочкам, настоятельно рекомендуется проводить курс вакцинации от этого заболевания.
Возбудитель: вирус кори (Polinosa morbillarum)
Способ передачи: воздушно-капельный. Необычайно заразный и очень летучий вирус кори может не только передаваться при непосредственном общении с больным человеком, но и, например, распространяться по вентиляционным трубам, заражая людей в соседних квартирах.
Иммунитет: пожизненный. Вырабатывается либо после болезни, либо после вакцинации. Детям, чьи матери болели корью или были привиты от нее, иммунитет к кори передается внутриутробно и сохраняется первые месяцев жизни.
Заразный период: С двух последних дней инкубационного периода до дня высыпаний/
Проявления: повышение температуры, кашель, осиплость голоса, конъюнктивит. На 3-5-й день болезни появляются яркие, крупные иногда сливающиеся пятна на лице, при этом температура сохраняется. На день сыпь появляется на туловище, на на конечностях. Примерно на четвертые сутки от момента возникновения высыпания начинают угасать в таком же порядке, как и появились.
Лечение: симптоматическая терапия: обильное питье, затемненная комната (т.к. конъюнктивит сопровождается светобоязнью), жаропонижающие. Детям до 6 лет назначают антибиотики для предотвращения присоединения бактериальной инфекции. Благодаря вакцинации корь стала сейчас довольно редким заболеванием.
Инфекционная эритерма, или пятая болезнь
Возбудитель: парвовирус В19
Способ передачи: воздушно-капельный. Чаще всего инфекция встречается у детей в организованных детских коллективах — яслях, детских садах и школах.
Иммунитет: после перенесенного заболевания — пожизненный.
Заразный период: инкубационный период + весь период болезни.
Проявления: все начинается как обычное ОРВИ. В течение дней ребенок ощущает некоторое недомогание (болит горло, небольшой насморк, головная боль), но стоит ему "поправиться", как на фоне полного здоровья, без всякого повышения температуры, появляется красная, сливающаяся сыпь на щеках, больше всего напоминающая след от пощечины. Одновременно с этим или через несколько дней возникают высыпания на туловище и конечностях, которые образуют "гирлянды" на коже, но при этом не чешутся. Красный цвет сыпи быстро сменяется синевато-красным. На протяжении последующих двух-трех недель держится невысокая температура, а сыпь то появляется, то исчезает, в зависимости от физических нагрузок, температуры воздуха, контакта с водой и т.д.
Лечение: специфического лечения нет, только симптоматическая терапия. Заболевание проходит самостоятельно, осложнения бывают крайне редко.
Скарлатина
Возбудитель: бета-гемолитический стрептококк группы А.
Способ передачи: воздушно-капельный. Возбудитель передается при разговоре, кашле, использовании общих предметов обихода (посуда, игрушки и т.д.).
Иммунитет: после перенесенного заболевания — пожизненный.
Заразный период: первые несколько дней заболевания.
Проявления: болезнь начинается так же, как и обычная ангина (боль в горле, температура). Характерные для скарлатины высыпания появляются на 1-3-й день от начала заболевания. Сыпь мелкая, ярко-розовая, располагается в основном на щеках, в паху и по бокам туловища и через дней проходит. Носогубный треугольник остается бледным и свободным от сыпи — это отличительный признак скарлатины. После исчезновения сыпи на ладонях и стопах начинает активно шелушиться кожа.
Лечение: только антибиотиками широкого спектра действия. Очень важно начать лечение как можно раньше, т.к. скарлатина может спровоцировать развитие таких аутоиммунных заболеваний, как ревматизм, гломерулонефрит, аутоиммунное поражение головного мозга.
Иногда болезнь протекает в стертой форме, без выраженного повышения температуры, воспалений в горле и сыпи. В таких случаях родители замечают только внезапно начавшееся шелушение на ладонях. Если это произошло — надо обязательно консультироваться с врачом.
Важно: так как скарлатина может провоцировать развитие серьезных аутоиммунных заболеваний, то для ранней диагностики возможных осложнений врачи рекомендуют делать анализы крови и мочи. В первый раз их сдают во время болезни, а потом повторяют через две недели после выздоровления, Тогда же рекомендуется сделать и электрокардиограмму.
Суламифь Вольфсон, врач-педиатр,
сотрудник Клиники питания НИИ питания РАМН
По медицинским вопросам обязательно предварительно проконсультируйтесь с врачом
Среди детских инфекций скарлатина занимает особое место. На сегодняшний день эта патология успешно лечится. Каждая мама должна знать, как отличить скарлатину от других инфекционных болезней. Это необходимо для своевременного обращения к врачу и быстрой диагностики заболевания.
Причины развития патологии
Возбудителб скарлатины – бета – гемолитический стрептококк группы А. Источником инфекции является больной человек.
Дети могут заразиться при совместном посещении садика, школы, детских площадок. Чаще болезнь возникает в возрасте 2 – 12 лет. У младенцев, находящихся на грудном вскармливании, скарлатина не развивается. Это связано с наличием в их крови материнских антител.
В некоторых случаях заразиться можно от человека, который является носителем вируса. Бета – гемолитический стрептококк иногда обнаруживают у больных ангиной или назофарингитом.
Пути заражения и инкубационный период
Для того, чтобы распознать скарлатину и отличить ее от ветрянки, аллергии, энтеровируса и от других болезней, необходимо знать пути заражения этим заболеванием. Основным механизмом передачи является аэрозольный и воздушно-капельный пути.
Заразиться можно при нахождении в одном помещении с больным, при кашле, чихании. Также возможен алиментарный (через продукты питания) и контактно-бытовой (через игрушки, немытые руки) способы передачи скарлатины.

Контактно-бытовой способ – путь передачи скарлатины
Данное заболевание чаще встречается в средней полосе России и районах дальнего севера. Сезонности в заражении скарлатиной не выявлено. Заболеть могут взрослые и дети в любое время года.
Скарлатина обладает высокой контагиозностью. После выздоровления формируется специфический иммунитет. Повторно заболеть скарлатиной ребенок или взрослый не может.
Инкубационный период длится от 1 до 12 дней (в среднем 2 – 7 дня).
Таким образом, ребенок становится заразным еще до появления выраженных клинических проявлений. Поэтому отличить скарлатину в инкубационном периоде от других болезней невозможно.
Общие характерные симптомы проявления
Для того, чтобы знать, как отличить корь или ветрянку от скарлатины, необходимо иметь представление о характерных симптомах этого заболевания. Визуально различить эти болезни способен даже непрофессионал.
В инкубационный период у больного появляются неспецифические симптомы: головные боли, слабость, утомляемость, снижение аппетита.
Для разгара заболевания характерны следующие клинические проявления:
- Повышение температуры до высоких цифр (выше 38,5 – 39 градусов).
- Боль в горле.
- Белый налет на языке, который исчезает к концу третьих суток. После этого язык очищается и становится ярко – малинового цвета.
- Увеличение шейных лимфоузлов.
- Гиперемия лица.
- Бледный носогубный треугольник.
- Мелкая красная сыпь. Она появляется на второй день, локализуется на животе, груди, в кожных складках, лице. Высыпания не появляются на ладонях и подошвах ног.

Повышение температуры – симптом скарлатины
Сыпь держится в течение 4-х дней. Затем она бледнеет, у больных наблюдается отрубевидное шелушение на местах высыпаний. Особенностью сыпи при скарлатине является ее сгущение в естественных складках кожи (под коленками, в локтевых и паховых сгибах).
Классификация патологии и особенности клинических проявлений
Скарлатину классифицируют по степени тяжести и форме заболевания. К особенностям клинических проявлений относится острое начало заболевания. На фоне полного здоровья у ребенка повышается температура, появляется головная боль, тошнота, слабость.
Еще одной характерной особенностью являются признаки фолликулярного или лакунарного тонзиллита. Поэтому на первых порах распознать скарлатину достаточно сложно. Поэтому для того, чтобы правильно определить форму и степень тяжести патологии необходимо обратиться к педиатру.
По типу заболевания выделяют следующие формы скарлатины:
- Атипичная, абортивная или стертая. В этом случае выпадает какой – либо характерный симптом болезни. В последнее время часто встречаются скарлатина без сыпи. Также может отсутствовать характерная малиновая окраска языка, шелушение кожи.
- Гипертоксическая. Характеризуется выраженной рвотой, нарушением сознания, перевозбуждением. У детей может развиться инфекционно-токсический шок.
- Геморрагическая. При этой форме болезни у пациента наблюдаются кровоизлияния на слизистых и кожных покровах. Возможно появление менингеальных симптомов.
- Экстрафарингеальная (раневая, ожоговая). Первичный очаг находится вне ротоглотки.Различают послеродовую, раневую или ожоговую скарлатину. Сыпь возникает в месте проникновения стрептококка.
Атипичные формы заболевания чаще встречаются у ослабленных детей, беременных женщин и людей с иммунодефицитом.
По степени тяжести скарлатина бывает:
- Легкой степени. Температура резко повышается выше 38 градусов. Сыпь и фарингит слабо выражены. Симптомы интоксикации отсутствуют.
- Среднетяжелой. Температура тела достигают 38 – 39 градусов. У больного появляется сильная головная боль, тахикардия, тошнота, постоянная рвота.
- Тяжелой. Это форма характеризуется фебрильной лихорадкой, судорогами, нарушением сознания. Руки и ноги у ребенка холодные, бледность носогубного треугольника ярко выражена.
Чаще встречается скарлатина легкой и среднетяжелой степени. В зависимости от преобладающих симптомов выделяют три виды тяжелой скарлатины: токсическая, септическая и токсико-септическая. Последний вид заболевания является наиболее опасным.
По течению скарлатина бывает:
- Гладкая. Патология протекает в легкой форме. Отсутствуют аллергические проявления и осложнения.
- С аллергическими волнами. У пациента наблюдается аллергическая реакция по медленному типу. Сыпь сопровождается выраженным зудом, имеются проявления конъюнктивита.
- С осложнениями. У больного развиваются осложнения со стороны внутренних органов: нефрит, миокардит, лимфаденит.
- Молниеносное. Наблюдается крайне редко. Катастрофически быстро нарастают все симптомы. Появляется угнетение сознания, вплоть до комы.

Скарлатина может вызвать миокардит
Осложнения, развившиеся после скарлатины, могут быть ранними и поздними. Ранние -развиваются в течение 7 дней после перенесенного заболевания. Поздние – через 14 – 21 день.
Отличительные признаки от других заболеваний
Для правильно диагностики заболевания важно отличить скарлатину от разных других болезней.
В первую очередь эту патологию дифференцируют от ветряной оспы, кори, краснухи, аллергической реакции, энтеровирусной инфекции. Для каждого из заболеваний характерны следующие отличительные признаки:
- Корь. Скарлатина, в отличие от кори, не имеет продромального периода. Сыпь не имеет этапности ,появляется одновременно на всей кожи. Отсутствуют пятна Филатова на слизистой щек, светобоязнь.
- Ветряная оспа. Отличить скарлатину от ветрянки достаточно легко. Ветряная оспа отличается наличие мелкой везикулезной сыпи на неизмененном фоне. При этом не бывает высокой температуры, общее состояние больного не нарушается.
- Аллергия. Для того, чтобы отличить скарлатину от аллергии, необходимо тщательно собрать анамнез. Об аллергической реакции свидетельствует имеющийся атопический дерматит, наследственная предрасположенность, отсутствие температуры и боли в горле. В этом случае улучшение наступает после приема антигистаминные препаратов.
- Энтеровирус. Отличить энтеровирусную инфекцию от скарлатины также достаточно легко. При энтеровирусе всегда появляются диарея, боли в животе. Стул при этом частый, неоформленый, с примесью слизи. У больного часто развивается обезвоживание.
Методы диагностики
Для подтверждения диагноза проводят общий анализ крови. В нем определяется ускоренное СОЭ, лейкоцитоз, увеличенное количество эозинофилов. Обязательно берут мазок из глотки на стрептококк. При скарлатине высеивается бета – гемолитический стрептококк группы А. Этот метод является основным для диагностики данной патологии.
Скарлатина относится к серьезным инфекционным заболеваниям. При своевременном обращении к врачу ее диагностика не представляет сложности. Адекватное лечение позволяет быстро нормализовать состояние больного и избежать развития осложнений.
Читайте также:


