Инфекционно септические осложнения при острых лейкозах обусловлены
Наиболее тяжёлые осложнения острого лейкоза:
· кровотечение (геморрагический диатез)
· кровоизлияние в мозг
· присоединение инфекций (сепсис)
· тромбоцитопения (снижение количества тромбоцитов)
· нейтропения (снижение количества нейтрофильных лейкоцитов)
· некрозы чаще всего развиваются в слизистой полости рта, миндалин (некротическая ангина), желудочно-кишечного тракта.
· иногда могут возникать инфаркты селезенки.
Осложнения хронического лейкоза:
ь Развивающаяся уремия
ь Присоединение различных инфекций.[ Сестринское дело в терапии.с.249]
Инфекционные осложнения при лейкозах
Инфекционные осложнения при лейкозах наблюдаются довольно часто и являются одной из основных причин смерти больных. Первое место по частоте занимают пневмонии, нередко приводящие больных к преждевременной гибели.
Высокая восприимчивость больных лейкозами к инфекционным осложнениям связана с нарушениями иммунологического статуса больных, усугубляющимися в период химиотерапии, обладающей токсическим и иммунодепрессивным действием.
В развитии пневмоний определенное значение принадлежит нарушению дренажной функции бронхов за счет увеличения внутригрудных лимфатических узлов, периваскулярной и перибронхиальной лейкозной инфильтрации, особенно у больных хроническим лимфолейкозом. Патологические процессы в полости рта, глотки, верхних дыхательных путях и желудочно-кишечном тракте, способствуя скоплению и размножению микробов, приводят к тяжелым септицемиям.[Теропия.с. 56]
Длительное применение цитостатиков, кортикостероидных препаратов и антибиотиков, изменяющее соотношение нормальной микрофлоры организма, благоприятствует диссеминации грибковой и грамотрицательной инфекции.
Диагностика
1. Первым шагом в диагностике является проведения клинического анализа крови путем взятия пробы крови из вены. В пробе крови определяется количество клеток крови (эритроцитов, лейкоцитов и их подтипов, а также тромбоцитов). При обнаружении в клиническом анализе крови более 20% бластных клеток может быть установлен диагноз острого лейкоза.
2. Аспирационная биопсия костного мозга. Исследование костного мозга включает исследование аспирата костного мозга (анализ миелограммы- цитологическое исследование), в редких случаях проводят трепанобиопсию костного мозга для проведения гистологического исследования костного мозга.
3. Цитохимическое исследование (миелопериксидаза, эстераза, гликоген)
4. Цитогенетическое исследование -- выявление хромосомных аномалий. [Болезни крови в амбулаторной практике.c.102]
Лечение
Острый лейкоз лечат в стационаре. При хроническом лейкозе лечение может проводиться амбулаторно. Больных помещают в стерильные боксы. Необходим строгий санитарно-дезинфекционный режим. Частая смена белья. Медицинская сестра в тамбуре бокса должна менять халат, одевать маску, бахилы, перчатки, перед тем как зайти к изолированному больному. Медицинская сестра должна осуществлять контроль: АД, ЧДД, Ps, массы тела, величины суточного диуреза. Необходимо следить за полостью рта больного (для предупреждения гингивита), профилактику пролежней, проводить гигиеническую обработку кожи, половых органов после физиологических отправлений. Необходимо брать кровь для анализа из пальца и вены, определять группу крови (для готовности переливания).
Так же медсестра должна обеспечить больному режим питания: пища должна быть высококалорийной и легкоусвояемой, богатая витаминами В1, С и Р. Следует ограничить потребление углеводов и сладкого.
Острый лейкоз лечат при помощи:
* Химиотерапии - уничтожение лейкозных (бластных) клеток в организме больного.
* Цитостатиков - Винбластин, Аминопретин, Преднизалон.
* Лучевой терапии - ионизирующее облучение.
* Гормонов - Преднизон, Триамсинолон, Дексаметазон.
* Общеукрепляющей терапии - витамины, препараты железа, рациональная диета.
Комплексное лечение продлевает период ремиссии и жизнь больных. При острых миелобластных лейкозах и при рецидивах всех острых лейкозов, в некоторых случаях проводится трансплантация. Если нет совместимых доноров, то используется аутотрансплантация костного мозга самого пациента периода ремиссии. При клинических проявлениях анемии, риске кровотечений, перед предстоящим введением цитостатиков проводят заместительную терапию, переливание эритроцитарной массы или свежей тромбоцитарной массы. При компенсированном состоянии больного следует ограничить показания к заместительной терапии.
В случае хронического лейкоза проводится:
* Консервативное лечение, данное лечение не меняет продолжительность жизни.
* Химиотерапия не используется на ранних стадиях, на поздних же применяется в сочетании с глюкокортикоидами или без них.
* При хроническом лейкозе лечение предполагает или облучение селезенки, или лекарственную терапию.
* Анаболические и стероидные гормоны - Миелосан, Циклофосфан, Хлорамбуцил.
* Острый лейкоз (лейкемия) - при отсутствии лечения приводят к смерти в течение нескольких месяцев. При хорошем лечении в ряде случаев удается оборвать развитие болезни и продлить жизнь больного до нескольких лет.
* Хронический лейкоз (лейкемия) - даже при отсутствии лечения больные могут прожить несколько лет.
При ОЛ возможно развитие многочисленных осложнений, связанных как с особенностями течения заболевания, так и с проводимым лечением. Наиболее часто развиваются следующие осложнения.
Инфекционные осложнения (ИО)
С ними связано до 70% летальных исходов у больных ОЛ. Факторами риска развития ИО являются обусловленные цитостатической терапией агранулоцитоз, иммуносупрессия и поражения слизистых оболочек желудочно-кишечного тракта (мукозиты). Клиническая картина ИО при ОЛ атипична, часто манифестирует лихорадкой без признаков локальной инфекции или инфекционно-токсическим шоком (на фоне сепсиса). Наиболее часто могут встречаться ИО бактериального происхождения (сепсис, острая пневмония, локальные инфекции), причем около 2/3 из них обусловлено грамотрицательной флорой. В 15-20% ИО связаны с вирусами (герпес, цитомегаловирус), наиболее опасно развитие инвазивного аспергиллеза, сопровождающегося практически 100% летальностью. У 2-3% больных возникают ИО, связанные с инвазией простейшими (pneumocystis carinii). Нередко при ОЛ возникают микст-инфекции (различные сочетания бактерий, грибов и вирусов), особенно трудные для диагностики и лечения.
Для профилактики инфекционных осложнений должны проводится и противоэпидемические мероприятия включающие:
1) асептические условия (изоляция, обработка кожи и слизистых дезинфицирующими средствами); 2) контроль компонентов крови на цитомегаловирус 3) бактериологический контроль за состоянием организма больного (при агранулоцитозе посевы биологических сред 2 раза в неделю, посевы венозной крови на стерильность в две емкости при лихорадке более 38 о С, при необходимости бактериологические исследования проводят чаще) и окружающей среды (бактериологические исследования помещений, воздуха, предметов быта 1 раз в месяц).
Для профилактики инфекционных осложнений с первого дня химиотерапии проводится селективная деконтаминация кишечника:
-за 1-2 дня, до начала курса химиотерапии, назначается один из противогрибковых препаратов: нистатин 8г/сутки, кетоконазол 400 мг/сутки, флюконазол 200 мг/сутки или др.;
-с момента начала химиотерапии назначается один из следующих неадсорбируемых антибактериальных препаратов: бисептол 960 мг/сутки, офлоксацин 400 мг/сутки, канамицин 1,5 г/сутки, полимиксин 1 г/сутки или неомицин 4 г/сутки.
В случае идентификации конкретного возбудителя проводится специфическая терапия (антибактериальные, противовирусные, противогрибковые препараты и т.д.).
Показаниями к началу антибактериальной терапии являются фебрильная лихорадка. Фебрильной считается температура 38 о С отмеченная два и более раз в сутки или 38,5 о С однократно, при исключении посттрансфузионных реакций.
Учитывая выраженную интоксикацию, тяжелые метаболические расстройства лечение инфекционных осложнений невозможно без адекватной инфузионной терапии.
Основные принципы инфузионной терапии у больных ОЛ:
-количество вводимой жидкости ( выпитой, введенной парэнтерально) должно соответствовать количеству выделенной (моча, кал, рвота, дренажи) + облигатные потери (потоотделение, дыхание, лихорадка). Суточные потребление воды составляет в среднем 30-35 мл/кг веса. Потери жидкости у лихорадящих больных в сутки составляют 10% на 1 0 С при температуре более 37 0 С и 500 мл жидкости на дыхание (при проведении ИВЛ 1500 мл/сутки);
-возмещение объема выделенной жидкости должно возмещаться за счет изотонических кристалоидов (5% раствор глюкозы, изотонический раствор, хлорид калия).
-для проведения интенсивной инфузионной терапии необходимо создание адекватного венозного доступа - постановка центрального катетера.
-контроль и коррекция электролитного (калий, натрий, кальций, магний) и кислотно-щелочного состояния сыворотки крови.
Геморрагический синдром (ГС)
Выраженная тромбоцитопения (менее 20-30х10 9 /л), на фоне лечения, развивается приблизительно у половины больных ОЛ (значительно чаще при ОНЛЛ). Ранее ГС в качестве причин летального исхода у больных ОЛ конкурировал с ИО. С внедрением в клиническую практику трансфузий тромбоцитарной массы, несмотря на интенсификацию цитостатической терапии, летальность от ГС уменьшилась до 5-10%.
Профилактика и лечение ГС осуществляются путем трансфузий тромбоконцентрата.
Профилактическое введение тромбомассы показано при снижении количества тромбоцитов ниже 10х10 9 /л у больных без признаков инфекции, а при наличии инфекционных осложнений профилактическое введение тромбоцитов показано при их уровне 30х10 9 /л.
Лечебное назначение тромбоцитов проводится пациентам при наличии любых признаков активного кровотечения (желудочно-кишечного, легочного, почечного) или при кровоизлиянии в витальные органы.
В среднем, для больного весом 70 кг одна лечебная доза тромбоконцентрата повышает уровень тромбоцитов на 5-10 х10 9 /л. Подбор доноров тромбоцитов проводят по система АВО, Rh. В связи с тем, что при повторных трансфузиях тромбомассы возникает аллоиммунизация, сопроводжающаяся уменьшением эффективности трансфузий, желателен подбор доноров по системе HLA.
При развитии ДВС-синдрома характеризующегося: геморрагическим синдромом, тромбоцитопенией, снижением уровня фибриногена и положительными паракоагуляционными тестами, показано переливание свежезамороженной плазмы из расчета 10-25 мл/кг массы больного, а также криопреципитата 1-2 дозы/10 кг массы тела при фибриногене менее 100 мг/дл. Также показано введение гепарина 50 тыс.Ед болюсом внутривенно, с последующей постоянной инфузией 7,5-10 Ед/кг/час (в стадию гиперкоагуляции ДВС), и 5 тыс. ЕД – в стадию гипокоагуляции ДВС.
Анемический синдром (АС)
Анемия встречается у всех больных ОЛ. Ее возникновение обусловлено следующими причинами:
-вытеснение нормального эритропоэза бластными клетками
-кровопотерей вследствие кровоизлияний
Основным методом лечения является переливание идентичного по АВО, Rh-системах эритроцитарного концентрата или отмытых эритроцитов.
Показанием для гемотрансфузии у больных ОЛ является наличие клинически выраженных признаков анемического синдрома в покое (одышка, тахикардия). Как правило, это наблюдается при гемоглобине 70-45 г/л и гематокрите 14-30%, при этом снижение гемоглобина менее 45 г/л и гематокрита менее 14% требует неотложно гемотрансфузии.
Уровень гемоглобина до 80 г/л и гематокрит 30-36% не требуют коррекции. Исключение составляют пожилые пациенты с коронарной патологией. Для них уровень гемоглобина не требующий коррекции составляет до 90 г/л.
Нейролейкоз развивается вследствие проникновения бластных клеток через гематоэнцефалический барьер во время первой атаки ОЛ и их последующей пролиферацией в центральной нервной системе (ЦНС), т.е. формируются экстрамедуллярные очаги кроветворения. Частота НЛ четко коррелирует с вариантом ОЛ: при ОЛЛ развитие НЛ достигает 30-50% (при отсутствии профилактики), при ОНЛЛ в среднем не превышает 5%, причем значительно чаще встречается при ОЛ с монобластным компонентом (М4 и М5). Поэтому профилактика нейролейкоза проводится больным с М4 и М5 вариантами ОЛ, а также при всех формах ОМЛ при лейкоцитозе более 30х10 9 /л.
В связи с необходимостью “накопления” критической массы бластных клеток в ЦНС клиническая манифестация НЛ обычно отсрочена от первой атаки заболевания и может проявляться как во время ремиссии, так и при рецидиве ОЛ. Выделяют 4 клинических варианта НЛ: 1) менингеальный симптомокомплекс (встречается в 70% НЛ); 2) очаговое поражение головного мозга с картиной псевдотумора (5%); 3) изолированное поражение черепномозговых нервов, чаще всего n. facialis и n. oculomotorius (20%); 4) полирадикулоневрит или мононеврит (5%).
Основным критерием для диагностики НЛ является обнаружение повышенного цитоза спинномозговой жидкости за счет появления в ней бластных клеток.
Первая люмбальная пункция с введением метотрексата в дозе 15 мг. проводится всем больным в ближайшие дни после установления диагноза ОЛ до индукционного курса или в первые дни его, до развития агранулоцитоза. При нормальном цитозе ликвора для больных ОНЛЛ (кроме М4 и М5 с дополнительными факторами риска) профилактика НЛ на этом завершается. При ОЛЛ, также М4 и М5, каждые 1-2 недели больному проводится еще 4 люмбальных пункции с введением метотрексата в той же дозе в сочетании с цитозаром (30 мг) и преднизолоном (15 мг). При лейкопении менее 1х10 9 /л и тромбоцитопении менее 20-х10 9 /л пункция осуществляется после выхода больного из цитопении .
Для лечения развившегося НЛ используются те же препараты, причем эндолюмбальное введение цитостатиков проводится до 3 нормальных анализов ликвора. При достигнутой ремиссии НЛ каждые полтора-два месяца необходимо эндолюмбальное введение метотрексата в дозе 10 мг и цитозара в дозе 30 мг.
Развитие НЛ резко ухудшает прогноз заболевания, однако ОЛ и в этой ситуации не всегда является фатальным: описаны длительные ремиссии НЛ и даже случаи 5-летней безрецидивной выживаемости (хотя и значительно реже, чем у больных без НЛ).
Состояние - характеризующееся поражением слизистой желудочно-кишечного тракта (полость рта, пищевод, тонкая и толстая кишка), возникающее на фоне миелотоксического агранулоцитоза. Отмечается у 10% больных, а летальность составляет до 70%.
Клинические формы энтеропатии у больных ОЛ:
-язвенно-некротическое поражение дистального отдела тонкой и восходящего отдела толстой кишки;
-геморрагическая и некротическая энтеропатия с поражением дистального отдела тонкой и восходящего отдела толстой кишки;
-поражение слизистой оболочки полости рта, глотки, пищевода;
Основная причина энтеропатии - нарушения микроциркуляции, снижение местного иммунитета, токсическое воздействие медикаментов (цитозар, даунорубицин, циклофосфан, метотрексат, L-аспарагиназа).
Профилактика и лечение энтеропатии:
- проведение селективной деконтаминации кишечника;
-при развитии ЭП - назначение голода. Внутрь разрешается прием только кипяченой воды. Минеральная вода не рекомендуется, так как она усиливает секрецию и перистальтику;
-назначение ванкомицина внутрь по 125 мг 3 раза в день или внутривенно по 500 мг 3 раза в день в течении 7 дней, альтернативным является назначение метронидазола по 250 мг 2 раза в сутки;
-при энтеропатии более 5 суток перевод больного на полное парэнтеральное питание;
-не рекомендуется назначать препараты тормозящие перистальтику, например, имодиум;
Принципы парэнтерального питания (ПП) у больных ОЛ.
-показанием для начала ПП являются развитие у больного, находящегося в нейтропении энтеропатии, а также невозможность глотания при поражении слизистой полости рта и пищевода продолжающиеся более 5 дней;
-для проведения ПП необходимо обеспечение центрального венозного доступа (подключичный катетер). Наиболее адекватным является постановка 2 просветных катетеров для обеспечения раздельного введения препаратов для ПП и других лекарственных веществ. Катетеры или каналы для парэнтерального питания нельзя использовать для измерения ЦВД и взятия проб крови;
-все растворы должны быть стерильны и готовятся на основании 20-25% глюкозы, аминокислот, липидов и витаминов;
-питание у больных ОЛ должно обеспечивать 30-35 ккал/кг/сут (0,5-1г белка/кг идеальной массы/сутки). При гипертермии расход энергии увеличивается на 13% на 1 о С, а при сепсисе на 40-80%;
-энергетическая потребность организма должна обеспечиваться на 40% углеводами и на 60% жирами;
-базальное количество вводимой жидкости при ПП составляет 1-1,5 мл/ккал. К этому количеству следует добавить объем, эквивалентный объему потерь жидкости при диарее, рвоте, отсасываемой через зонд и дренажи.
-аминокислоты и липиды должны вводиться одновременно с раствором глюкозы в течение не менее 2-4 часов для более полной их усвояемости;
-при проведении ПП больной должен получать требуемое количество инсулина и электролитов (калий, кальций, магний);
-эффективность питания определяется измерением баланса азота N=Nввод. -(Nвывод. +3) где N-суточный азот, Nввод. -азот введенный при ПП, Nвывод. -азот в суточной моче, 3-потери азота с калом и другим путем. Как правило, организм не может эффективно использовать азот более чем 3-8 г/с.
Синдром лизиса опухоли (СЛО)
При назначении цитостатической терапии происходит быстрый лизис опухоли, что приводит к выбросу в кровь продуктов ее распада (мочевая кислота, биогенные амины) блокирующих микроциркуляцию и повреждающих мембраны клеток. Клиническими эквивалентами этого синдрома является развитие острой почечной недостаточности, острого респираторного дистресс-синдрома, мозговой комы. Наиболее актуально проблема СЛО встает при наличии у пациента гиперлейкоцитоза (более 100х10 9 /л) и органомегалии.

Лейкоз — это злокачественное заболевание кроветворной системы, отличающееся системностью поражения и ранним метастазированием. Как распознать болезнь на ранних стадиях и как ее лечат современные врачи?
Лейкоз — это большая группа онкологических заболеваний, при которых возникает расстройство функций кроветворных органов. До недавнего времени эту патологию называли белокровием либо раком крови. Современные данные, однако, свидетельствуют о том, что далеко не при всех формах лейкоза в крови имеется повышенное количество лейкоцитов, и далеко не каждая форма этой болезни проявляется серьезными изменениями в клеточном составе крови.
Симптомы
Лейкоз отличается невероятным многообразием симптоматики в зависимости от формы.
- ·В первую очередь разница в клинической картине болезни зависит от того, острая или хроническая ее форма имеется у конкретного пациента.
- ·Симптомы острого лейкоза:
- ·начало заболевания может быть острым;
- ·признаки, характерные для интоксикации, — вот с чего обычно начинается острый лейкоз:
- ·выраженный подъем температуры тела;
- ·резкая слабость;
- ·кровоточивость;
- ·тяжелое течение инфекций;
- ·У пожилых пациентов на фоне дебюта болезни может обостряться сердечная патология, из-за чего их поначалу часто госпитализируют в кардиологические отделения.
- ·Нередки случаи, когда лейкоз обнаруживается случайно: при профилактическом осмотре или во время нахождения в стационаре по причинам, не связанным с онкологическим заболеванием.
- ·Объективное исследование зачастую абсолютно неинформативно из-за отсутствия каких-либо внешних признаков болезни.
- ·При остром лейкозе могут увеличиваться лимфатические узлы, печень, селезенка, хотя этот признак не является характерным только для данной болезни.
- ·Геморрагический синдром также является одним из проявлений патологии. Кровоточивость десен, вагинальные кровотечения, появление подкожных гематом (синяков) в ответ на самые слабые ушибы — все это происходит из-за нарушения состава крови и снижения ее свертываемости.
- ·Болевой синдром также может быть признаком острого лейкоза. Боли не локализованы в конкретном месте, могут мигрировать, однако чаще всего ощущаются в суставах и костях.
- ·Хронический лейкоз коварен тем, что начало болезни обычно остается незамеченным. Лишь у четверти больных при проведении анализов крови внимательный врач может обнаружить признаки надвигающейся катастрофы.
- ·По мере прогрессирования патологии возникают признаки поражения кроветворной системы:
- ·увеличение селезенки и, в гораздо меньшей степени, печени;
- ·пациенты жалуются на:
- ·слабость;
- ·чувство тяжести и, реже, боли в левом подреберье;
- ·потливость;
- ·незначительный рост температуры тела (субфебрильные цифры);
- ·повышенную утомляемость.
- ·Дальнейшее прогрессирование болезни приводит к стойкому падению трудоспособности больного в результате:
- ·продолжительных и весьма сильных болей в костях;
- ·периодического серьезного повышения температуры, сопровождающегося ознобом, проливным потом;
- ·снижения массы тела.
Причины
- ·Основной причиной любой формы лейкоза является мутация генов, приводящая к появлению клеток и измененной хромосомной структурой.
- ·Мутировать клетки могут под влиянием внешних факторов, однако наследственная передача склонности к болезни также важна.
- ·Внешние мутагенные факторы это:
- ·Ионизирующее излучение. Исследования, проведенные на основании историй болезни ликвидаторов аварии на ЧАЭС и жертв атомных бомбардировок, доказали важность этого фактора в развитии лейкоза.
- ·Химические мутагены. Существует множество доказательств онкогенной активности бензола, препаратов из группы цитостатиков, левомицетина, бутадиона.
- ·Вирусные инфекции. Вирус Эпштейна-Барра встраивает свои гены в хромосомы клеток, принуждая ее непрерывно расти.
- ·Наследственный характер лейкозов доказывается фактом более частого возникновения болезни в семьях, в которых уже имеются заболевшие.
Диагностика

- ·Наличие любого или даже всех вышеперечисленных симптомов совершенно не дают оснований для постановки окончательного диагноза лейкоза.
- ·Точная диагностика болезни осуществляется лишь на основании изучения состава крови и красного костного мозга. Для этого на микроскопию берется:
- ·кровь;
- ·пунктат из красного костного мозга.
- ·Повторные анализы крови необходимо производить при всех затяжных инфекциях, тяжело поддающихся обычному лечению
- ·Любое длительно существующее изменение в картине крови является абсолютным показанием к пункционному исследованию красного костного мозга, в котором при лейкозе обнаруживают увеличение количества незрелых форм клеток крови.
Лечение
- ·Целью лечения лейкоза является достижение и максимально возможное продление улучшения или полное выздоровление.
- ·При остром лейкозе лечение следует начинать незамедлительно из-за склонности болезни к быстрому нарастанию тяжести и высокой вероятности смертельного исхода.
- ·Химиотерапию острого лейкоза проводят путем внутривенного введения цитостатических препаратов и мощных иммуносупрессоров по определенной схеме.
- ·В начале заболевания может проводиться пунктирование спинномозгового канала с введением в него противораковых средств. Это делается для профилактики неврологического осложнения — нейролейкемии. С этой же целью проводят облучение головы.
- ·Химиотерапия длится в течение 4-6 недель, эффект ее контролируют повторными пункционными исследования костного мозга.
- ·При достижении клинического улучшения, подтвержденного лабораторными анализами, больного переводят на поддерживающую терапию.
- ·Принципы лечения хронических лейкозов мало отличаются от методов терапии острой формы болезни. Серьезная разница лишь в спектре применяемых средств, их дозировке и схемах назначения.
Осложнения
- ·Нейролейкемия возникает при метастазировании опухоли в головной мозг. Проявляется она так же, как менингит, однако отличается более долгим развитием симптомов.
- ·Метастазирование в другие органы приводит к нарушению их функций с соответствующей симптоматикой.
- ·Инфаркт селезенки возникает из-за ее чрезмерного увеличения. При этом снижается способность кровеносной системы питать ткани органа, из-за чего в нем появляются участки некроза.
- ·Анемия происходит вследствие нарушения процесса формирования эритроцитов.
- ·Длительные, тяжело поддающиеся лечению кровотечения — еще одно осложнение лейкоза.
- ·Для этой патологии характерны частые инфекции, отличающиеся весьма тяжелым течением.
- ·Смерть больного наступает из-за тяжелой интоксикации продуктами распада клеток, снижения тканевого питания из-за анемии, инфекций, не поддающихся лечению.
Профилактика
- ·Меры специфической профилактики лейкоза не разработаны.
- ·Чтобы снизить вероятность болезни следует избегать контакта с мутагенными факторами, вести здоровый образ жизни, периодически проходить медицинский осмотр.
- ·Обращаться к врачу необходимо:
- ·при длительных и частых инфекциях любого характера;
- ·при кровоточивости возникшей внезапно и без видимых причин;
- ·при необъяснимом падении работоспособности, повышении температуры, неясных болях в животе, снижении веса, потере аппетита.
Дополнительно
- ·Существует свыше 25 форм лейкоза, каждая из которых отличается достаточно высокой злокачественностью.
- ·Наиболее неблагоприятный прогноз — при остром лейкозе. Гибель пациента может наступить несмотря на все усилия врачей в течение нескольких недель.
- ·При хроническом лейкозе прогноз несколько более благоприятен. При ранней диагностике и адекватном лечении шансы добиться стойкой ремиссии довольно высоки. Во время обострения (так называемый бластный криз) прогноз резко ухудшается.
Лейкоз и химиотерапия
Лейкоз и химиотерапия
Виды лейкозов - острые и хронические
Анатомия и физиология костного мозга
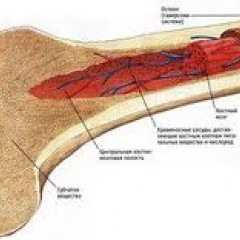
Костный мозг – это ткань находящаяся внутри костей, преимущественно в костях таза. Это самый главный орган, участвующий в процессе кроветворения (рождение новых клеток крови: эритроцитов, лейкоцитов, тромбоцитов). Этот процесс необходим организму, для того чтобы, заменить погибающие клетки крови, новыми. Костный мозг состоит из фиброзной ткани (она образует основу) и кроветворной ткани (клетки крови на разных этапах созревания). Кроветворная ткань включает 3 клеточные линии (эритроцитарный, лейкоцитарный и тромбоцитарный), по которым образуются соответственно 3 группы клеток (эритроциты, лейкоциты и тромбоциты). Общим предком этих клеток, является стволовая клетка, которая запускает процесс кроветворения. Если нарушается процесс образования стволовых клеток или их мутация, то нарушается процесс образования клеток по всем 3 клеточным линиям.
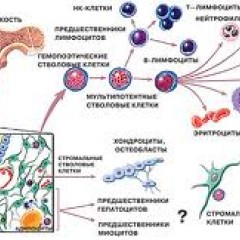
Эритроциты – это красные кровяные клетки, содержат гемоглобин, на нём фиксируется кислород, при помощи которого питаются клетки организма. При недостатке эритроцитов происходит недостаточное насыщение клеток и тканей организма кислородом, в результате чего проявляется различными клиническими симптомами.
Лейкоциты к ним относятся: лимфоциты, моноциты, нейтрофилы, эозинофилы, базофилы. Представляют собой белые клетки крови, они играют роль в защите организма и выработке иммунитета. Их недостаток вызывает снижение иммунитета и развитие различных инфекционных заболеваний.
Тромбоциты – это кровяные пластинки, которые участвуют в образовании тромба. Недостаток тромбоцитов приводит к различным кровотечениям.
Подробнее о видах кровяных клеток читайте в отдельной статье пройдя по ссылке.
Причины лейкоза, факторы риска
Симптомы различных видов лейкозов
- При острых лейкозахотмечаются 4 клинических синдрома:
- Анемический синдром: развивается из-за недостатка выработки эритроцитов, могут присутствовать множество симптомов или некоторые из них. Проявляется в виде усталости, бледности кожи и склер, головокружение, тошнота, быстрое сердцебиение, ломкость ногтей, выпадение волос, патологическое восприятие запаха;
- Геморрагический синдром: развивается в результате недостатка тромбоцитов. Проявляется следующими симптомами: вначале кровотечения из десен, образование синяков, кровоизлияния в слизистые оболочки (язык и другие) или в кожу, в виде мелких точек или пятен. В дальнейшем при прогрессировании лейкоза, развиваются и массивные кровотечения, в результате ДВС синдрома (диссеминированное внутрисосудистое свёртывания крови);
- Синдром инфекционных осложнений с симптомами интоксикации: развивается в результате недостатка лейкоцитов и с последующим снижением иммунитета, повышение температуры тела до 39 0 С, тошнота, рвота, потеря аппетита, резкое снижение веса, головная боль, общая слабость. У больного присоединяются различные инфекции: грипп, пневмония, пиелонефрит, абсцессы, и другие;
- Метастазы - по току крови или лимфы опухолевые клетки попадают в здоровые органы, нарушая их структуру, функции и увеличивая их в размере. В первую очередь метастазы попадают в лимфатические узлы, селезёнку, печень, а потом и в другие органы.
Эритробластный острый лейкоз, поражаются клетки предшественницы, из которых в дальнейшем должны развиться эритроциты. Чаще встречается в пожилом возрасте, характеризуется выраженным анемическим синдромом, не наблюдается увеличение селезёнки, лимфатических узлов. В периферической крови снижено количество эритроцитов, лейкоцитов и тромбоцитов, наличие молодых клеток (эритробластов).
Монобластный острый лейкоз, нарушается выработка лимфоцитов и моноцитов, соответственно они будут снижены в периферической крови. Клинически, проявляется, повышением температуры и присоединением различных инфекций.
Мегакариобластный острый лейкоз, нарушается выработка тромбоцитов. В костном мозге при электронной микроскопии обнаруживают мегакариобласты (молодые клетки, из которых образуются тромбоциты) и увеличенное содержание тромбоцитов. Редкий вариант, но чаще встречается в детском возрасте и обладает неблагоприятным прогнозом.
Хронический миелолейкоз, усиленное образование миелоидных клеток, из которых образуются лейкоциты (нейтрофилы, эозинофилы, базофилы), в результате чего, уровень этих групп клеток будет повышен. Долгое время может протекать бессимптомно. Позже появляются симптомы интоксикации (повышение температуры, общая слабость, головокружение, тошнота), и присоединение симптомов анемии, увеличение селезёнки и печени.
Хронический лимфолейкоз, усиленное образование клеток - предшественниц лимфоцитов, в результате уровень лимфоцитов в крови повышается. Такие лимфоциты не могут выполнять свою функцию (выработка иммунитета), поэтому у больных присоединяются различные виды инфекций, с симптомами интоксикации.
Диагностика лейкоза
- Повышение уровня лактатдегидрогеназы (норма 250 Ед/л);
- Высокий АСАТ (норма до 39 Ед/л);
- Высокая мочевина (норма 7,5 ммоль/л);
- Повышение мочевой кислоты (норма до 400 мкмоль/л);
- Повышение билирубина ˃20мкмоль/л;
- Снижение фибриногена 30%;
- Низкий уровень эритроцитов, лейкоцитов, тромбоцитов.
- Трепанобиопсия (гистологическое исследование биоптата из повздошной кости): не позволяет точно поставить диагноз, а лишь определяет разрастание опухолевых клеток, с вытеснением нормальных клеток.
- Цитохимическое исследование пунктата костного мозга: выявляет специфические ферменты бластов (реакция на пероксидазу, липиды, гликоген, неспецифическую эстеразу), определяет вариант острого лейкоза.
- Иммунологический метод исследования: выявляет специфические поверхностные антигены на клетках, определяет вариант острого лейкоза.
- УЗИ внутренних органов: неспецифический метод, выявляет увеличенные печень, селезёнку и другие внутренние органы с метастазами опухолевых клеток.
- Рентген грудной клетки: является, неспецифическим метом, обнаруживает наличие воспаления в лёгких при присоединении инфекции и увеличенные лимфатические узлы.
Лечение лейкозов
- Полихимиотерапия, применяется с целью противоопухолевого действия:
- Трансфузионная терапия: эритроцитарная масса, тромбоцитарная масса, изотонические растворы, с целью коррекции выраженного анемического синдрома, геморагического синдрома и дезинтоксикации;
- Общеукрепляющая терапия:
- применяется с целью укрепления иммунитета. Дуовит по 1 таблетке 1 раз в день.
- Препараты железа, для коррекции недостатка железа. Сорбифер по 1 таблетке 2 раза в день.
- Иммуномодуляторы повышают реактивность организма. Тималин, внутримышечно по 10-20 мг 1 раз в день, 5 дней, Т-активин, внутримышечно по 100 мкг 1 раз в день, 5 дней;
- Гормонотерапия: Преднизолон в дозе по 50 г в день.
- Антибиотики широкого спектра действия назначаются для лечения присоединяющих инфекций. Имипенем по 1-2 г в сутки.
- Радиотерапия применяется для лечения хронического лейкоза. Облучение увеличенной селезёнки, лимфатических узлов.
Использование солевых повязок с 10% солевым раствором (100 г соли на 1 литр воды). Намочить льняную ткань в горячем растворе, ткань немного сжимать, сложить в четверо, и накладывать на больное место или опухоль, закрепить лейкопластырем.
Настой из измельчённых игл сосны, сухая кожа лука, плоды шиповника, все ингредиенты смешать, залить водой, и довести до кипения. Настоять сутки, процедить и пить вместо воды.
Употреблять соки из красной свеклы, граната, моркови. Кушать тыкву.
Настой из цветков каштана: взять 1 столовую ложку цветков каштана, залить в них 200 г воды, вскипятить и оставить настаиваться на несколько часов. Пить по одному глотку на один приём, необходимо выпить 1 литр в день.
Хорошо помогает в укреплении организма, отвар из листьев и плодов черники. Кипятком примерно 1 литр, залить 5 ложек листьев и плодов черники, настоять несколько часов, выпивать всё за один день, принимать около 3 месяцев.
Читайте также:


