Индекс контагиозности менингококковой инфекции
ЭТИОЛОГИЯ Возбудитель Neisseria meningitidis. Диплококк Гр-. По АГ-структуре 13 серотипов (А,В,С,D). У больных вегетирует на слизистой носоглотки, ликворе, выделяется из крови. Может образовывать L-формы. Наибольшая вирулентность у серогруппы А (из-за высокой инвазивности).
ЭПИДЕМИОЛОГИЯ Источник – больной и носитель. Наиболее опасны больные с менингококковым назофарингитом, выделяют м-кокк 3-4 недели. Здоровое носительство от2 до 6 недель (их значительно больше). Механизм передачи – возд-капельный, способствует кашель, чихание, насморк. Возб-ль нестоек в окруж среде. Максимум заболеваемости февраль – апрель. Индекс контагиозности 10-15%. Постинфекционный стойкий типоспецифический иммунитет.
ПАТОГЕНЕЗ М-кокк – слизистая носоглотки, зева – назофарингит, местно ? проницаемость барьера – лимфа, кровь (бактериемия). На этом этапе может ограничится, еси на месте инвазии нет патологических явлений – здоровое носит-во. Интенсивная бактериемия, ? реактивность орг-ма – лимфогенно проникает в кровь, диссеминация чаще в головной и спинной мозг через сосудистые сплетения мозговых желудочков – энцефалит, вентрикулит, менингит. Если м-кокк заносится в др. органы и ткани (кожа, суставы, сердце, почки, легкие) – менингококцемия (м-кокковый сепсис). Эндотоксин – сосудистый яд (спазм капилляров, ? их проницаемости). Патогенез ИТШ: возникает из-зи массивной бак-емии и токсинемии. Эндотоксин – нарушение гемодинамики, микроциркуляции – ДВС-сдм. Вследствие этого - геморрагич сдм (инфаркты надпочечников, кровоизлияния в слизистые). Воспаление менингеальных оболочек, которые не растягиваются + ? внутричерепного давления = смещение ГМ и вклинивание миндалин мозжечка в большое затылочное отверстие – смерть от паралича дыхания. Церебральный коллапс приводит к развитию субдурального выпота.
КЛАССИФИКАЦИЯ Локализованные формы: менингококконосительство и острый назофарингит. Генерализованные формы: а) типичные – менингококцемия, менингит, менингоэнцефалит, комбинированные; б) атипичные – серозный менингит, сверхострый м-кокковый сепсис, фулминантная и молниеносная м-коккцемия. Редкие формы: м-кокковый эндокардит, артрит, синовиит, иридоциклит, пневмония.
КЛИНИКА Инкуб период 2-20 дней.
Назофарингит: начало острое, Т – норма, субфебр, или фебрильная (1-3 дня). Головная боль, першение, боль в горле, заложенность носа, вялость, адинамия, бледность. В зеве – гиперемия слизистой, зернистость задней стенки глотки (гиперплазия лимфоидных фолликулов). Кровь – в 50% случаев – нейтрофильный лейкоцитоз. Бакобследование слизи из носоглотки, эпидситуация.
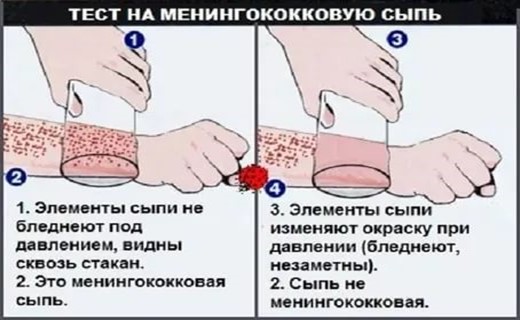
Менингококцемия: начало острое, Т 38-39, интокс-я, боль в м-цах спины, конечностей, жажда, бледность. Через 4-6 часов геморрагич сыпь на ягодицах, бедрах, голенях, туловище с последующей некротизацией, её отторжением и образованием рубцов. Геморрагич-кий сдм: кровоизлияния в склеру, коньюнктиву, слиз-тую зева, маточные, носовые, желудочные. ? головная боль, мозговой крик, повторная рвота, может нарушаться сознание, судороги. Поражение мелких суставов. Плеврит, артрит, тромбофлебит, ендомиоперикардит, ОПН, гломерулонефрит, пиелит. При сверхострой форме – сдм Уотерхауза-Фредериксена. Сердечно – сосудистая недостаточность (синюшность, нитевидный пульс, ? АД, коллапс). Развивается ИТШ, степени: 1 – компенсированная: Т 38-40,5, тахикардия, ? ЧД, АД – норма. Судорожная готовность, гиперкоагул-я. 2 – субкомпенсированная: кожа бледно – серая, холодная,влажная, акроцианоз, Т 37,2. ? ЧСС,? ЧД, ? АД. Тоны глухие, олигурия, помрачение сознания, ацидоз, ДВС 2-й стадии (гипокоагул-я). 3 – декомпенсированная: без сознания, тотальн цианоз, множественные геморрагич-некротич элементами, венозным стазом по типу трупных пятен. Пульс нитевидный, одышка, ? ЧСС, АД – 0. Гипертония мышц, гиперрефлексия, патологические рефлексы. Зрачки сужены, фотореакция ?, менинг-ные с-мы, судороги. Анурия, ацидоз, ДВС 3-4 ст. Возможен отек легких, ГМ. 4 – агональное состояние: сознания нет, арефлексия, атония, зрачки расшир., на свет не реагируют, ? отек ГМ, легких.
М-кокковый менингоэнцефалит: преобладает энцефалитическая симптоматика: двигательное возбуждение, наруш-е сознания, судороги, поражение 3,6,7,8 пары. Возможны геми- и монопарезы, бульбарные параличи, атаксия. Течение очень тяжелое.
М-кокковый менингит и м-коккцемия: наиболее частый вариант генерализованных форм м-кокковой инф-ии. Одна из форм доминирует. Тяжесть обусловлена выраженной бак-емией и изменениями в ЦНС и др. органах и системах.
Клиника отека и набухания ГМ: наруш-е сознания, рвота, психомоторное возбужд-е, клонико-тонич судороги, гиперемия лица, цианоз, гипертермия, угасание корнеальных рефлексов, сужение зрачков, ? р-ии на свет, ? ЧСС сменяется ? ЧСС. АД ?, потом ?.
У детей раннего возраста м-кокковая инф-я сопровождается сдмом церебральной гипотензии, с токсикозом и эксикозом с диареей. Развивается остро, за несколько часов. Состояние ? на глазах. Лицо заостряется, повторная рвота, судороги, мышечная гипотония, ? рефлексов. При ущемлении продолговатого мозга пульс редкий, аритмичный, дыхание Чейн-Стокса. Смерть от отека легких, остановки дыхания. Эпендиматит возникает в ранние или поздние сроки менингита: сонливость. Двигательное возбуждение, прострация, сопор, или кома. Гипертонус м-ц, тремор конечностей, судороги, гиперэстезия. У грудных детей – выбухание большого родничка, расхождение швов, ноги вытянутые, перекрещенные. Пальцы согнуты в кулак. Характерно исхудание, граничащее с кахексией (при нормальном питании). Ликвор ксантохромный, ? белка, клеточный состав в норме. Ликвор из желудочков – гнойный, с наличием полинуклеаров и м-кокков.
ДИАГНОСТИКА Выделение возб-ля из крови, носоглотки, ликвора. Экспрессметод – бактериоскопия толстой капли, р-я коагглютинации, энзимных АТ, метод встречного иммуноэлектрофореза. Серология – РНГА с менингококковым эритроцитарным диагностикумом серогрупп А,В,С. Кровь исследуют в динамике с интервалом 5-7 дней + общий анализ ликвора.
ЛЕЧЕНИЕ Носители: полоскание горла 0,05-0,1% перманганатом, 0,02% фурациллином, УФО, на 4-5 дней эритромицин, левомицетин, Вит, антигистаминные. Генерализованные: левомицетин 25 мг/кг, противогриппозный ?-глобулин 1-2 дозы. При менингеальном сдме – лазикс 1-2 мг/кг. Возбуждение, судороги – седуксен. При угрозе ИТШ – преднизолон 2-3 мг/кг, при ИТШ – преднизолон 5-10 мг/кг. Дезинтоксикация – реополи, альбумин, 10% глюкоза. Менингококковый менингит: бензилпенициллин – в/м 200 000-400 000/кг (детям до 6 мес – 300 000-500 000) каждые 4 часа, в 1-е 3 месяца – каждые 3 часа. При эндотоксическом шоке – левомицетина сукцинат 80-100 мг/кг/сут каждые 6 часов. Лечение ИТШ – в зависимости от степени гидрокортизон 20-40-80 мг/кг/сут, преднизолон – 5-20 мг/кг/сут, затем последовательно реополи 10 мл/кг, 10% альбумин 5-10 мл/кг, 4% сода – 2 мл/кг, 10% CaCl или глюклнат 1 мл на год жизни. Кокарбоксилаза – 50-100 мг, 5% Вит С 5-10 мл, при судорогах – седуксен. Для стабилизации АД – допамин 2-10 мкг/кг/мин, при остром отеке мозга – маннит 1-2 г/кг, фуросемид 1-2 мг/кг, 10% альбумин, концентрированная плазма – 5-10 мл/кг, гормоны, антисудорожные, кислород. Лечение ДВС – в/в гепарин 100-50-15 ЕД/кг соответственно фазе (в 4 фазе – противопоказан), контрикал, трасилол – 1-2 тыс ЕД/кг, свежая донорская кровь, тромбомасса; дицинон 12,5% 0,5-2 мл каждые 4-6 часов; при кровотечениях протромбин, аминокапронка.
ПРОФИЛАКТИКА При групповых забол-ях в закрытых коллективах – карантин на 10 дней (каждый день термометрия, осмотр ЛОРа). Всем контактным бакисследование слизи носоглотки – детям 2 раза с интервалом в 3 дня, взрослым – 1 раз. Всех больных изолируют и лечат. Носителей недопускают в детские учреждения. В очаге инф-ии – текущая дезинф-я. В стационаре персонал в масках. Специфич профил-ка: поливалентная вакцина серогрупп А,В,С. Наблюдение за реконвалесцентами: после менингококцемии 6 месяцев, менингита – 1 год.
Инфекционное заболевание, обусловленное различными серологическими штаммами менингококка - это менингококковая инфекция (infectio meningococcea). Заболевание имеет различное симптоматическое течение. В этой статье мы рассмотрим основные формы и способы диагностики болезни у детей.

Причины инфекции
Впервые менингококковая инфекция была описана Yiesse в 1805 г. под названием "эпидемический цереброспинальный менингит". В 1887 г. Weichselbaum открыл возбудитель - грамотрицательный диплококк (Neisseria meningitidis). В конце XIX столетия была описана менингококцемия - сепсис, как особая клиническая форма, вызванная тем же возбудителем. В начале XX века появилось сообщение о менингококковом назофарингите. С 1965 г. заболевание, обусловленное менингококком, носит название - "менингококковой инфекции".
Возбудитель относится к роду Neisseria - N. meningitidis. Это неподвижный грамотрицательный диплококк, напоминающий по форме кофейные зерна. Менингококк располагается как внутриклеточно, так и внеклеточно, не имеет жгутиков, не образует спор. Являясь аэробом, он быстро погибает во внешней среде. Различают 11 серологических групп менингококка, В период эпидемических вспышек наиболее часто выделяют группы А и В, при спорадической заболеваемости - группы С.
Источником инфекции являются больные и носители менингококка. Наибольшую опасность представляют больные локализованными формами МИ. На одного больного манифестной формой МИ приходится до 2 тыс. носителей. Носительство менингококка среди населения колеблется в зависимости от эпидемиологической ситуации от 1 - 4% до 20 - 80% (при подъеме заболеваемости).
Механизмы передачи: капельный, реже - контактный. Менингококковая инфекция передается воздушно-капельным путем. Возбудитель выделяется из верхних дыхательных путей при чиханье, кашле, плаче ребенка. Заражению способствуют скученность, тесный контакт, высокая температура воздуха и влажность, а также низкий санитарно-гигиенический уровень жизни населения. Инфицирование возможно при прямом контакте с больным менингококцемией.
Индекс контагиозности - 10 - 15%.
Возрастная структура. Среди больных генерализованными формами менингококковой инфекции пациенты до 14 лет составляют 70 - 85%, из них на детей от 1 года до 5 лет приходится 50%. Среди взрослых инфекцию чаще всего выявляют в возрасте 19 - 30 лет.
Заболеваемость. Преимущественно регистрируются спорадические случаи, но могут наблюдаться и эпидемические вспышки в детских коллективах. Описаны крупные очаги в закрытых коллективах подростков и взрослых.
Сезонность. Характерен подъем заболеваемости в зимне-весенний период. Максимальная заболеваемость приходится на февраль - март.
Периодичность. Менингококковая инфекция у детей характеризуется периодическими подъемами. Длительность периода с высокой заболеваемостью составляет 2-4 года. Межэпидемический интервал продолжается от 5 до 12 лет.
Иммунитет имеет типоспецифический характер. Изредка наблюдаются повторные заболевания, вызванные другими серотипами возбудителя. В возрасте 18-30 лет наличие иммунитета к менингококку А обнаружено у 67%, В - 87%, С - 76%. Естественный иммунитет формируется чаще в результате перенесенного назофарингита менингококковой этиологии. Ребенок первых месяцев жизни может иметь врожденный пассивный иммунитет, полученный от матери.
Летальность при генерализованных формах колеблется от 5-6% до 12-14%, а у детей раннего возраста - до 50%.
Заражение менингококковой инфекцией
Входными воротами являются зев и носоглотка. Внедряясь в толщу слизистой оболочки указанных отделов, он вызывает местное воспаление, которым и может ограничиться патологический процесс. При неблагоприятных условиях возбудитель по лимфатическим путям проникает в кровь, оседает в эндотелии сосудов, где образуются вторичные очаги инфекции - развивается менингококкемия. Циркулирующие в крови менингококки взаимодействуют с вырабатываемыми к нему антителами. В результате реакции антиген - антитело происходят разрушение бактерий и выделение эндотоксина, а также выброс биологически активных веществ, которые обусловливают генерализованную сосудистую реакцию по типу феномена Санарелли - Шварцманна.
При массивной токсинемии развивается инфекционно-токсический шок. В его патогенезе большое значение имеют диссеминированное внутрисосудистое свертывание крови с нарушением микроциркуляции и множественными кровоизлияниями в кожу, слизистые оболочки, внутренние органы, головной мозг, а также декомпенсация защитных механизмов с развитием гипоксемии, гиперкапнии, метаболического ацидоза, гипокалиемии и гипохлоремии.
В дальнейшем при определенных условиях циркулирующий менингококк преодолевает гематоэнцефалический барьер, особенно уязвимый у детей раннего возраста, проникает в спинномозговой канал и вызывает вначале серозное, а затем серозно-гнойное воспаление мягких мозговых оболочек, а иногда и паренхимы головного мозга с распространением на спинной мозг, черепные и спинальные нервы. Гнойное воспаление сопровождается отеком мозга и развитием внутричерепной гипертензии, что усугубляется также воздействием эндотоксинов.
Менингококковая инфекция имеет характерную особенность - поражение носоглотки и мозговых оболочек, однако в ряде случаев под влиянием микробов и их токсинов выявляются изменения внутренних органов - сердца, легких, почек, печени, пищеварительного тракта.
При менингококкемии выявляются в основном некрозы и кровоизлияния в кожу, слизистые, в оболочки и вещество мозга, сердце, желудок, почки и надпочечники. Иногда отмечается артрит и иридоциклит. Гистологическое исследование выявляет поражение микроциркуляторного русла и мелких артерий в виде некроза сосудистой стенки, периваскулярной инфильтрации, тромбоза отдельных сосудов. Нередко в капиллярах обнаруживаются скопления менингококков. При менингите и менингоэнцефалите изменения обнаруживаются главным образом в оболочках основания мозга и полушарий, а также в веществе мозга.
При вскрытии, помимо отека мозга, нередко выявляется гнойный менингит, создается впечатление, что мозг одет в гнойную шапку. Поражение вещества головного мозга сопровождается очагами кровоизлияний и размягчения. Иногда воспалительные изменения распространяются на черепные и спинальные нервные стволы. Если воспаление переходит с мягких мозговых оболочек на эпендиму (внутренняя поверхность желудочков мозга), развивается эпендиматит. При благоприятном течении на 2-4-й неделе заболевания происходит рассасывание и формирование экссудата. В противном случае возможно запустевание участков субарахноидального пространства и нарушение сосудистого кровотока как следствие воспалительных изменений в сосудах. В итоге создаются неблагоприятные условия для оттока спинномозговой жидкости, что может обусловить развитие гидроцефалии.
Формы заболевания
Менингококковая инфекция у детей бывает следующих форм [Покровский В. И. и др., 1965]:
- Локализованные формы - менингококконосительство, острый назофарингит;
- Генерализованные - менингококкемия (типичная, молниеносная, хроническая), менингит, менингоэнцефалит, смешанная форма (менингит и менингококкемия), эндокардит, артрит (синовит);
- Редкие формы менингококковой инфекции у детей: пневмония, иридоциклит.
Чаще всего, заболевание поражает тех детей (они составляют 70 - 80% от общего числа больных), которым нет и года. Однако в современных условиях произошли изменения в возрастном составе больных, так же как и в структуре клинических форм менингококковой инфекции. Часто появляется у мальчиков и девочек школьного возраста. Уменьшилось число больных с наиболее известной широкому кругу врачей (классической) формой инфекции - менингитом, в то же время стали чаще регистрироваться менингококкемия (сепсис) и сочетанные формы заболевания.
Восприимчивость к менингококку невелика, поэтому вызванные им заболевания встречаются реже других воздушно-капельных инфекций, но это ни в коей мере не умаляет значения инфекции. Несмотря на достигнутые в последние десятилетия успехи в лечении и улучшение прогноза наиболее тяжелых форм болезни, в ряде случаев и сейчас еще она заканчивается летальным исходом или отражается на нервно-психическом развитии ребенка. Залогом снижения заболеваемости, смертности и неблагоприятных отдаленных последствий являются правильная и своевременная диагностика менингококковой инфекции у детей, ранняя госпитализация больных, адекватная терапия и выполнение профилактических мероприятий в эпидемическом очаге, что требует от врача знания этой патологии.
Классификация
- носительство менингококка;
- менингококковый назофарингит.
- менингококцемия;
- гнойный менингит;
- гнойный менингоэнцефалит;
- сочетанная форма (менингит + менингококцемия и др.)
- артрит;
- миокардит;
- остеомиелит;
- иридоциклит и др.
Классификация менингококковой инфекции у детей по тяжести:
Гипертоксическая (молниеносная) форма.
Критерии тяжести менингококковой инфекции:
- выраженность синдрома интоксикации;
- выраженность местных изменений.
По течению (по характеру):
- с осложнениями;
- с наслоением вторичной инфекции;
- с обострением хронических заболеваний.
Диагностика заражения
Менингококковая инфекция у детей диагностируется несколькими методами:
Специфические методы диагностики:
- бактериологический – высев менингококка из глоточной слизи, крови и определение его чувствительности к антибиотикам, окончательный результат через 3 дня;
- бактериоскопический – обнаружение менингококка в мазке глоточной слизи и "толстой капле" крови;
- экспресс-методы диагностики: обнаружение антигена менингококка в материале с последующим серотипированием (РИГА, РЛА, РКА);
- серологический – нарастание титра специфических антител в 4 раза и более в парных сыворотках, взятых в первые дни болезни и через 2 нед.
Неспецифические методы диагностики менингококковой инфекции:
- в клиническом анализе крови – лейкоцитоз с нейтрофильным сдвигом до незрелых форм, повышенная СОЭ;
- в коагулограмме – увеличение времени свертывания крови, снижение количества тромбоцитов, протромбина, фибриногена.
Больным, менингококковой инфекцией с генерализованными формами с диагностической целью показана спинномозговая пункция. При наличии гнойного менингита спинномозговая жидкость вытекает под давлением, опалесцирует или имеет мутный вид, содержит повышенное количество белка и нейтрофильных лейкоцитов, а наряду с этим сниженное количество сахара и хлоридов.
Для определения причины и возбудителя болезни, бактериоскопическому и бектериологическому исследованию подвергаются не только спинномозговой ликвор, но также мазки из зева и носа, кровь, содержимое элементов сыпи.
В последние годы разрабатывают серологические методы диагностики, направленные на выявление в организме больного специфических антител и антигенов (флюоресцентные исследования, реакция преципитации, РПГА с эритроцитами, нагруженными специфическим менингококковым антигеном). Положительные результаты можно получить со 2-й недели заболевания. Исследование периферической крови имеет вспомогательное диагностическое значение при инфекции. При генерализованных формах отмечаются высокий лейкоцитоз с нейтрофильным сдвигом, анемия, увеличенная СОЭ.
Дифференциальная диагностика менингококковой инфекции у детей
Иногда инфекция дифференцируется от геморрагического васкулита, молниеносной пурпуры, гриппа и сепсиса другой этиологии, сопровождающихся геморрагическим синдромом. При этом следует учитывать не только своеобразие последнего, но и клинические особенности каждого из перечисленных заболеваний в целом, а также результаты бактериологических исследований.
При геморрагическом васкулите в отличие от менингококкемии сыпь петехиально-геморрагическая, располагается симметрично, преимущественно на разгибательной поверхности ног, вокруг крупных суставов, на ягодицах; кровоизлияния в слизистые оболочки для него нехарактерны.
Молниеносная пурпура обычно развивается через 2 - 4 недели после перенесенной ветряной оспы, краснухи, ОРВИ или другого инфекционного заболевания и характеризуется с первых часов болезни кожными изменениями в виде цианотичных пятен, геморрагии с формированием некрозов мягких тканей и гангрен дистальных отделов конечностей. Однако в противоположность молниеносной форме менингококковой инфекциа при этом нет типичных звездчатых геморрагических элементов, некрозы и участки гангрен более обширны, менингеальный синдром отсутствует.
У больных гриппом геморрагический синдром присоединяется сравнительно поздно (на 2 - 4-е сутки) и по сравнению с менингококкемией чаще сопровождается носовыми кровотечениями, петехиальной сыпью на туловище и сгибательных поверхностях конечностей; звездчатые геморрагии, кровоизлияния в конъюнктиву или склеры для гриппа нетипичны.
Общими в клинической картине сепсиса другой этиологии и менингококкемии являются высокая лихорадка, интоксикация, геморрагические высыпания, нейтрофильный лейкоцитоз, увеличенная СОЭ. Но в первом случае кожные геморрагии появляются не ранее 2-й недели заболевания и сочетаются с пустулезными высыпаниями.
Менингит и менингококковая инфекция
- Менингококковый менингит, протекающий как моносиндром инфекции, следует дифференцировать от острого серозного и гнойного менингитов другой этиологии. Симптомы острого серозного менингита встречаются при эпидемическом паротите, ОРВИ, туберкулезе. При эпидемическом паротите и ОРВИ он чаще развивается спустя несколько дней после появления характерных клинических симптомов, но иногда является первым признаком заболевания. В этом случае, как и при менингококковом менингите, наблюдаются высокая температура тела, интоксикация, выраженный менингеальный синдром. Решающее значение в постановке диагноза имеет исследование спинномозговой жидкости, которая при серозном менингите отличается прозрачностью, умеренным лимфоцитозом, нормальным содержанием сахара.
- Туберкулезный менингит возникает при наличии тубинфицированности или туберкулеза легких; развивается постепенно, сопровождаясь субфебрильной температурой. При этом спинномозговая жидкость прозрачна, характеризуется умеренным цитозом за счет лимфоцитов, значительным снижением содержания сахара; могут выявляться микобактерии туберкулеза.
- Гнойный менингит может быть вызван стафилококком, стрептококком, пневмококком и другими возбудителями. В отличие от менингита он развивается вторично у больных с сепсисом, пневмонией, гнойным отитом. диагноз уточняется путем бактериологического и бактериоскопического исследований спинномозговой жидкости.
Теперь вы знаете о том, как проводится диагностика менингококковой инфекции у детей, ее классификацию и формы.
Менингококковая инфекция - острое инфекционное заболевание, вызываемое возбудителем Neisseria meningitidis и характеризующееся поражением оболочек головного мозга с развитием менингита, менингоэнцефалита, энцефаломиелита, а также генерализацией инфекции с избирательным поражением эндотелия капилляров и развитием инфекционно-токсического шока. Таким образом, в патогенезе менингококковой инфекции мы можем отметить 2 момента:
1. Поражение оболочек головного мозга
2. Поражение эндотелия капилляров с развитием ДВС-синдрома и, как высшего его проявления, инфекционно-токсического шока.
Этиология.
Серовары Neisseria meningitidis А, В, С. кокки, чрезвычайно неустойчивы во внешней среде, хорошо растут на питательных средах с добавлением белка, поселяются в лейкоцитах и в мазке видны как бобовидные зерна внутри лейкоцита. Хорошо окрашиваются анилином. Индекс контагиозности достаточно невысок.
Источник инфекции - больные генерализованной формой менингококковой инфекции, носители и больные локализованными формами. Наибольшую эпидемическую опасность представляют больные генерализованными формами менингококковой инфекцией, так как в этих случаях возбудители наиболее активные и вирулентные, следовательно, и концентрация возбудителей у этих больных будет достаточно велика; индекс контагиозности здесь будет равен 6. Индекс контагиозности больных локализованными формами менингококковой инфекции равняется 3, индекс контагиозности носителей, менингококка равен 1.
Но практически, больной генерализованной формой менингококковой инфекции находится в контакте с окружающими всего примерно 1 день, остальное же время он прикован к постели, следовательно, не может явиться источником такого массивного распространения заболевания. Напротив, больные локализованной формой, а тем более, бактерионосители являются основным источниками распространения менингококковой инфекции (МИ).
Путь передачи МИ - воздушно-капельный. Менингококк с капельками слюны и слизи попадает на слизистую оболочку носоглотки, где находит благоприятные условия, поселяясь там и вызывая воспалительные реакции, проявляющиеся острым назофарингитом. В ряде случаев отмечается кратковременность пребывания менингококка в носоглотке, и обладая тропизмом и эндотелию капилляров, возбудитель гематогенным путем попадает в оболочки головного мозга, где находит благоприятные условия для своей жизнедеятельности, адсорбируется за счет наличие пилей с рецептором к мозговым оболочкам. В процессе метаболизма менингококк гибнет, освобождая эндотоксин, который является мощным нейротропным и сосудистым ядом, который, как и сам возбудитель усиливает продукцию спинномозговой жидкости, чем и обусловлено развитие гипертензионного синдрома, который усугубляется изменением качественного состава ликвора. Возбудитель, являясь представителем кокков и поселяясь на оболочках воспаления последних. Нарушается отток жидкости через foramen ovale, Lushke, Magandi, гипертензия усиливается, как и давление на вещество мозга, вследствие чего интерорецепторы находятся в состоянии перевозбуждения, и головная боль носит постоянный характер.
Менингококк по адвентициальным пространствам сосудов оболочек мозга проникает в вещество мозга, вызывая развитие менингоэнцефалита. У больного развивается очаговая симптоматика, выраженность проявления которой зависит от уровня поражения вещества мозга. Возбудитель проникает и в боковые желудочки, вызывая воспаление эпендимы последних - развивается эпендиматит, заканчивающийся водянкой мозга.
Возбудитель проникает также и в спинной мозг, поражая его корешки (чаще шейный и грудной отделы); поражение корешков передних рогов приводит к спастическому сокращению заднешейных и затылочных мышц, следствием чего является появление симптомов ригидности затылочных мышц; при поражении грудного и поясничного отделов определяются симптомы Кернига, верхний, средний и нижний Брудзинский - симптомов натяжения. Также может поражаться вещество спинного мозга (миелит), что заканчивается формированием парезов и параличей.
Наибольшая концентрация гноя наблюдается на основании мозга, где расположены жизненно важные центры, ядра черепно-мозговых нервов и chiasma opticum, что приводит к соответствующим нарушениям (снижение зрения, остроты слуха и т.д.).
Таким образом, поселяясь на оболочках мозга, менингококки вызывают следующие состояния:
Смерть больных наступает от отека и набухания мозга, происходит смещение мозга вдоль церебральной оси и вклинение миндалин мозжечка в большое затылочное отверстие, результатом чего является остановка дыхания.
Патогенез менингококковой инфекции, протекающей по типу менингококкового сепсиса (менингококкемии). В этом случае возбудитель проявляет свои другие качества - тропизм к эндотелию капилляров. Заражение происходит также аэрогенным путем и возбудитель попадая в кровь, разносится по всем органам и тканям, вызывая развитие менингококкемии. Возбудитель абсорбируется на стенках капилляров всех органов и тканей, в том числе кожи. Менингококк, высвобождая токсин, вызывает повреждение сосудистой стенки, в ответ на это активируются тромбоцитарные простогландины, которые ответственны за агрегационную способность тромбоцитов, которые выстраиваются в виде монетных столбиков вдоль сосудистой стенки, начинают аггломерировать. В ответ на это активируются фибриноген, фибрин и т.п., в результате чего формируется тромб. Это приводит к раздражению интерорецепторов стенки сосудов, развивается парез вазамоторов, и все нефункционирующие капилляры расширяются, что приводит к падению ОЦК, уменьшается венозный возврат, и, следовательно, сердечного выброса, результатом чего является развитие гипоксии головного мозга, ацидоза, раздражающих симпатоадреналовую систему. Происходит выброс катехоламинов, что вызывает спазм периферических сосудов. Раздражается дыхательный центр, синусовый узел - развивается одышка и тахикардия.
Повреждаются сосуды всех органов, в том числе надпочечников, что приводит к кровоизлиянию в них, таким образом, развивается синдром Waterhouse-Fredericson, клиническими проявлениями которого является стойкая гипотония.
Также развивается так называемая инфекционно-токсическая почка: увеличивается резорбция жидкости в канальцах, а появляющиеся эритроцитарные тромбы приводят к олигоанурии.
Наличие тромбов в сосудах вызывают развитие ДВС-синдрома, характеризующегося наличием 2-х фаз:
первая фаза - гиперкоагуляция
вторая фаза - коагулопатия потребления, когда на формирование тромба уходит весь пластический материал. Клинически проявляется кровотечениями, фаза необратима.
Все что происходит внутри организма, присутствует и на коже: проявляется в виде сыпи, которая в первые часы носит розеолезно-папулезный характер, затем сменяющийся геморрагическим элементом, растекающийся, с некрозом в центре.
Смерть больных менингококкемией наступает вследствие инфекционно-токсического шока, высшим проявлением которого является ДВС-синдром с формированием синдрома Уотерхауса-Фредириксона.
Клиническая классификация (В.И. Покровский):
Читайте также:


