Важно подчеркнуть, что, сам по себе, периоральный дерматит не является заразным и, следовательно, не передается от одного человека к другому; однако, если заболевание вызвано грибами или бактериями, то они могут передаваться от одного человека к другому!
Как лечить периоральный дерматит
Для лечения периорального дерматита всегда рекомендуется обратиться к дерматологу, который назначит, препарат, максимально соответствующий потребностям пациента.
Однако, Вы можете использовать природные средства и маленькие хитрости, которые, по словам тех, кто их использует, могут помочь уменьшить симптомы.
В настоящее время не существуют природных методов лечения, характерных для периорального дерматита, но, можно использовать другие средства защиты, которые помогают при других формах дерматита.
В частности, сторонники народной медицины советуют:
- Избегайте воздействия солнечных лучей, так как УФ-лучи усугубляют симптомы патологии.
- Избегайте пряных продуктов, содержащих мяту, эвкалипт и ментол, чтобы не усугубить картину воспаления. По той же причине следует избегать молока и молочных продуктов. Вместо этого, следует уделять больше внимания потреблению сезонных фруктов и овощей, особенно шпината, брокколи, моркови и спаржи, содержащих витамины, которые укрепляют иммунную систему и стенки мелких кровеносных сосудов. Также полезно принимать молочнокислые ферменты, чтобы восстановить баланс бактериальной флоры.
Ромашка: может быть использована в форме успокаивающего компресса, благодаря активным компонентам, таким как азулен и бисаболол, она оказывает противовоспалительное и успокаивающее действие. Добавьте в кипящую воду пару чайных ложек цветков ромашки, оставьте настаиваться в течение, примерно, 15 минут, отфильтруйте, смочите ватный диск и приложите как компресс.
Эфирное масло чайного дерева: имеет антибактериальные и противогрибковые свойства, может быть эффективно использовано в лечении периорального дерматита. Применяется в чистом виде или в смеси с другими эфирными маслами.
Холодные компрессы: чтобы уменьшить покраснение и жжение, можно применять на пораженных участках холодный компресс изо льда, молока или ромашкового чая. Но, будьте осторожны, если кожа обезвожена, то холод может усугубить проблему.
Алоэ вера: из-за содержания антрахинонов, считается панацеей в случае многих заболеваний, включая кожные. При периоральном дерматите Вы можете применять гель алоэ, чтобы облегчить симптомы.
Оксид цинка: является неорганической субстанцией, которая используется для приготовления кремов и мазей, при нанесении на кожу действует как защитная пленка, снижая обезвоживание и оказывая успокаивающие действие.
Как уже упоминалось ранее, для лечения периорального дерматита специалисты рекомендуют не использовать препараты на основе кортизона, поскольку они приводят лишь к кратковременному улучшению.
Для лечения периорального дерматита используются, в основном, мази на основе антибиотиков, например:
- Тетрациклины: это группа антибиотиков, которые действуют на многих бактерий путём ингибирования синтеза белка некоторых протеинов, необходимых для выживания бактерий. Одной из наиболее часто используемых для лечения периорального дерматита является доксициклин.
- Эритромицин: антибиотик, принадлежащий к семейству макролидов, этот препарат действует, как и предыдущий, путём ингибирования синтеза белка некоторых компонентов, необходимых для бактерии, особенно эффективен против стрептококков и стафилококков.
- Метронидазол: подходит для борьбы с бактериями, способными выживать при отсутствии кислорода, такие как helicobacter pylori и простейшие, этот антибиотик относится к классу билирубинов и предотвращает синтез ДНК микроорганизмов.
Из препаратов без антибиотиков, можно упомянуть:
- Пимекролимус: иммунодепрессант, который используется в виде крема. Особенно полезен для лечения периорального дерматита, индуцированного кортикостероидами.
- Изотретиноин: используется, в основном, для лечения акне, но может быть полезно для лечения тяжелых форм периорального дерматита.
Среди других методов лечения, можно упомянуть те, которые обычно используются для лечения розацеа, такие как лазерная терапия или импульсный свет. Однако, не существуют доказательств, подтверждающих эффективность данной терапии.
В заключение скажем, любое лекарство против периорального дерматита следует использовать только после консультации со специалистом, чтобы избежать риска рецидивов и получить быстрый эффект!
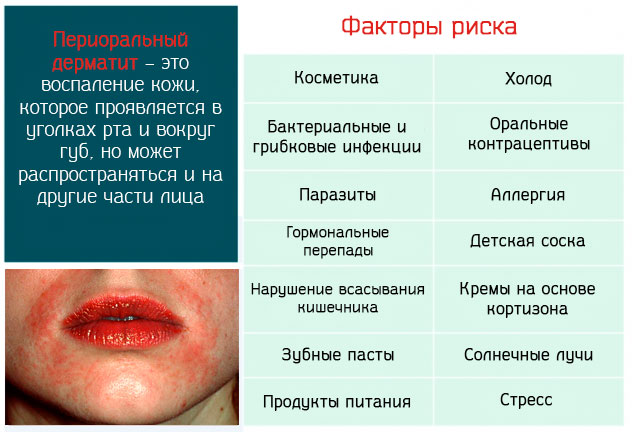
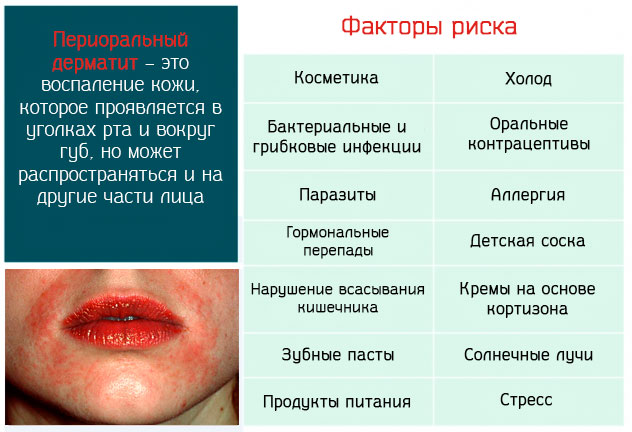
Общая информация
Периоральный дерматит (ПД) — это хроническое папулезно-пустулезное воспаление лица, которое чаще встречается у женщин и детей. Хотя название предполагает экзематозное расстройство, оно клинически схоже с угревой сыпью или розацеа-подобной сыпью, с признаками легкой экземы или без нее.
Механизм зарождения и развития болезни еще не изучен, поскольку имеются как внутренние, так и внешние факторы. Было предложено множество причин периорального дерматита, от воздействия местных кортикостероидов до фтора в воде или зубной пасте, но этиология (причина) остается неизвестной.
Несмотря на название, периоральный дерматит не является истинным дерматитом. Он главным образом затрагивает женщин детородного возраста и детей, и сыпь обычно начинается в носогубных складках и распространяется периорально, избегая области вокруг киноваристых губ (т.е. контура губ). Он также может распространится на глаза или на уровень лба.
Диагноз ставится в основном клинически, в зависимости от появления сыпи. Периоральный дерматит отличается от акне отсутствием комедонов. Биопсия, как правило, не требуется, поскольку существует несколько дополнительных диагностических тестов, которые могут привлечь внимание к факторам риска, связанным с триггером, а также к частым рецидивам периорального дерматита (микроскопическое исследование на демодекс, тестирование кислотности желудка, положительное тестирование на Helicobacter pylori).
Первым шагом в улучшении ПД является профилактика путем устранения факторов риска. Состояние может улучшиться через несколько недель. Хотя периоральный дерматит может быть решен вовремя после прекращения местных кортикостероидов и устранения местных раздражителей. Основными терапевтическими вариантами являются противовоспалительные средства и местные или системные антибиотики. В тяжелых случаях лечение может состоять из применения местных кортикостероидов, с постепенным уменьшением частоты применения и последующего перехода на терапевтический класс с более низкой эффективностью. Периоральный дерматит является воспалительным заболеванием кожи с хроническим течением и рецидивами.
Причины и факторы риска
![]()
Периоральный дерматит — это клинически выраженная реакция кожи человека, преимущественно диагностируемая у молодых женщин. Пациентки часто сообщают о злоупотреблении косметическими средствами и кортикостероидными мазями. Хотя женщины с конституционально сухой кожей или имеющие в анамнезе атопический дерматит легкой формы страдают от этого заболевания, неадекватное использование местных кортикостероидов и непереносимость некоторых косметических средств могут быть связаны с патогенезом заболевания.
Точная этиология периорального дерматита не известна. Тем не менее, это заболевание возникает в основном у людей с I-II фототипом кожи, которые в течение длительного времени применяли кремы с сильнодействующими кортикостероидами. Местное применение кортикостероидов при различных незначительных заболеваниях лица часто предшествует проявлениям периорального дерматита. Воспалительное состояние ограничивается только кожей.
- лекарственные средства — злоупотребление местными кортикостероидами, ингаляторами или носовыми препаратами является основным встречающимся фактором риска, но без четкой корреляции между риском периорального дерматита и эффективностью препарата или продолжительностью его использования;
- косметические средства — фторсодержащая зубная паста, мази и окклюзионные кремы, особенно те, которые содержат парафин или вазелин; В последнее время солнцезащитные кремы (кремы с SPF) были определены как причина периорального дерматита у детей;
- физические факторы: ультрафиолетовое излучение, жара и холод усиливают извержение заболевания;
- микробиологические факторы: из периоральных поражений в лаборатории были выращены веретенообразные бациллы, микроскопический паразит Demodex folliculorum, виды Candida (кандиды) и другие грибы; их наличие пока не имеет четкого клинического значения, однако кандидоз полости рта является компромиссным фактором в возникновении периорального дерматита;
- другие факторы риска: гормональные факторы (подозревается в результате обострения предменструальной сыпи); оральные контрацептивы; желудочно-кишечные расстройства, такие как инфекцияHelicobacter pylori,гастрит, запор, мальабсорбция кишечника.
Периоральный дерматит обычно усугубляется в следующих ситуациях:
- чистка лица неподходящими средствами, с использованием мыла, агрессивного механического или химического пилинга;
- некоторые средства против прыщей могут вызвать или усугубить сыпь;
- частое применение кремов на пораженных участках (солнцезащитные средства, средства против морщин, увлажняющие средства, моющие средства, основы для кожи), большинство из этих продуктов для ухода за кожей содержат ингредиенты, которые вызывают или усиливают сыпь; средства против морщин и против старения содержат ретинол, лимонную кислоту, бета и альфа-гидрокси кислоты, которые раздражают и усиливают эритему лица;
- применение местных стероидов; активность стероидов, содержащихся в применяемом продукте, прямо пропорциональна тяжести и скорости извержения сыпи;
- бальзамы и помады, выходящие за пределы губ, могут усугубить заболевание.
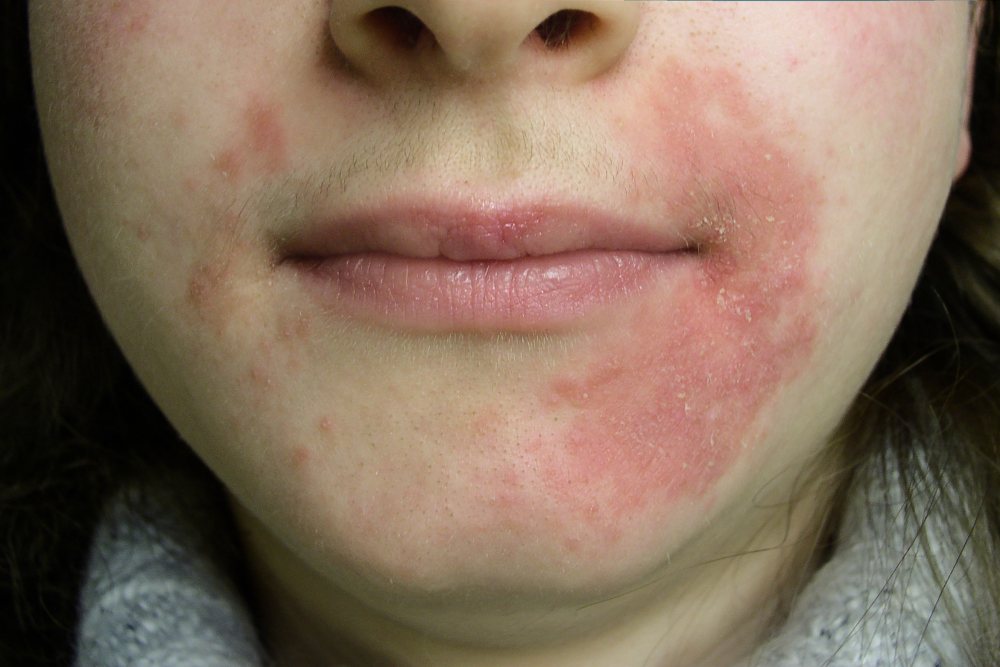
Признаки и симптомы
![]()
Периоральный дерматит характеризуется папуло-пустулезной сыпью и воспалительной эритемой вокруг носа и рта, подбородка, периокулярной области и лба. Папулы и пустулы имеют небольшие размеры и отличаются от прыщей (см. фото выше). Поражения появляются в виде эритематозных папул, сгруппированных фолликулярно, папуловезикул и папулопустул или эритематозно. Основное распространение — периоральное. Наличие закрытых или открытых комедонов не наблюдается. Иногда это связано с покраснением кожи и местным жжением. Зуд встречается редко. Состояние имеет тенденцию быть хроническим с периодами ремиссии и рецидива.
В крайнем варианте состояние называется гранулематозный периоральный дерматит, дермоскопия показывает желтоватый вид, определяемый гранулематозной инфильтрацией. Повреждения сливаются, образуя пластинку, ограниченную носогубными складками и подбородком.
Диагностика
Нет каких-либо лабораторных тестов, которые четка определяли бы заболевание. Следующие исследования могут помочь в отношение диагностики:
- серологическое тестирование на бессимптомную инфекцию Helicobacter pylori;
- микологические исследования;
- выделение растущей популяции Demodex folliculorum;
- исследование образцов кала для выделения мальабсорбции.
Заболевание похоже на розацеа, но с признаками менее интенсивного актинического повреждения кожи и варьируется в зависимости от возраста пациента. Он может выделять лимфогистиоцитарный инфильтрат с периферической локализацией на всех стадиях заболевания. Может присутствовать отмеченное и иногда гранулематозное воспаление, периферические абсцессы, когда пустулы и папулы являются доминирующим клиническим проявлением.
Дифференциальный диагноз следует проводить со следующими заболеваниями кожи: розацеа, вульгарные угри (акне), себорейный дерматит, аллергический контактный дерматит.
Схема лечения
В легких случаях детям и беременным женщинам рекомендуется индивидуальная местная терапия. Местные противовоспалительные средства (метронидазол, эритромицин) применяют с нежирными основаниями (гель, лосьон, крем), мазей избегать. Также эффективными являются компрессы, пропитанные раствором Люголя и применяемые в течение 15 минут в день до тех пор, пока высыпания не улучшатся.
Можно назначать ингибиторы кальциневрина (протопик), которые более эффективны при периоральном дерматите, вызванном кортикостероидами. В некоторых случаях использовались местные антакальные препараты, такие как адапален и азелаиновая кислота.
Пероральные препараты рекомендуется при более тяжелых формах периорального дерматита. Можно назначать пероральные антибиотики, такие как доксиклин и миноциклин, с приемом от 6 до 12 недель. В невосприимчивых и гранулематозных формах может рассматриваться оральный изотретиноин.
Сообщалось, что фотодинамическая терапия эффективна при периоральном дерматите, хотя обширных исследований не проводилось. Некоторые добавки, которые снимают воспаление кожи, такие как витамин D3 и пикногенол, могут быть эффективными при лечении.
Важно объяснить пациенту о возможных факторах риска и развитии заболевания. Эти меры помогают пациенту адаптироваться к обезображиванию состояния и минимизируют риск рецидивов. Пациентов следует информировать о начальном ухудшении сыпи, особенно если ранее использовался кортикостероидый препарат. Следует избегать любых тематических препаратов, в том числе косметических. Ремиссия может произойти только через несколько недель, несмотря на правильное лечение.
Прогноз
ПД не является опасным для жизни заболеванием. Однако для достижения косметически удовлетворительного состояния кожи может потребоваться неожиданно длительный период лечения.
В массовом сознании путешествия — это солнце, море, приключения, словом, все то, что мы привыкли видеть на бесконечно прекрасных разворотах глянцевых журналов и в рекламных проспектах туристических агентств. Про то, что поездка в другую страну может стать причиной неприятного, хотя неопасного для жизни заболевания — периорального дерматита — говорить не принято. Тем не менее, в сегодняшней статье я решила поднять эту тему, поскольку сама страдала от этой неприятной болезни несколько лет и буквально недавно вылечилась.
Что такое периоральный дерматит?
Это прыщики или розовые точки (а иногда и то, и другое), которые внезапно появляются на вашем лице в области рта и не проходят, несмотря на все косметические ухищрения или использование мазей. Без правильного лечения болезнь может протекать несколько лет, для жизни она опасности не представляет, вот только жить с ней, мягко говоря, очень неприятно. Второй неприятный момент, заболевают периоральным дерматитом в основном девушки в возрасте от 20 до 45 лет, то есть, в том возрасте, когда хочется быть цветущей и красивой, а не покрывать свое лицо тридцатью тремя слоями тонального крема (кстати, во время обострения болячки врачи этого делать не советуют).
Как все начинается?
Под что маскируется периоральный дерматит?
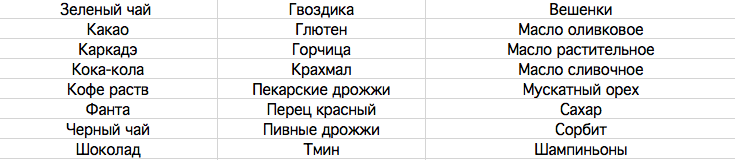
Что любопытно, изначально все мои знакомые (да и я сама) принимали периоральный дерматит за банальную аллергию. И тут все вполне объяснимо, дело в том, что болезнь обостряется в том случае, если вы принимаете в пищу продукты, которые ее провоцируют. Самые популярные продукты — хлебобулочные изделия и паста (именно поэтому периоральный дерматит часто путают с реакцией на глютен), вино и прочие содержащие высокий процент дрожжей продукты, шоколад и какао, оливковое и льняное масло — чаще всего продукты из этого списка вызывают сильную реакцию, после чего ваше лицо превращается в ночной кошмар американского подростка накануне выпускного бала. Но при этом они не являются первопричиной заболевания, и удаление их из списка продуктов для употребления, да, принесет облегчение, но полностью избавиться от напасти не поможет.
Что вызывает периоральный дерматит?
Если же привести статистику о людях, которые начали болеть периоральным дерматитом после путешествия или переезда в другую страну, то хит-лист причин будет примерно следующим:
— Дисбактериоз кишечника и кишечная инфекция
— Недостаточное количество того или иного витамина или микроэлемента в крови
— Простейшие паразиты
При этом два фактора могут присутствовать одновременно, так что, чтобы избавиться от этой напасти, необходимо перво-наперво пройти комплексное обследование.
Еда в другой стране — как одна из основных причин заболевания
Почему еда вызывает обострение или немного о жизни вирусов
Обострение, как я писала выше, часто происходит, когда вы употребляете в пищу хлеб и все, что с ним связано, в том числе, и пасту, продукты, содержащие дрожжи, растительные масла или какао. Чтобы понять, почему это происходит, давайте погрузимся в небольшое изучение жизни вирусов. Дело в том, что вирусы — живые существа, им нужно жить и размножаться, соответственно, вирусы (как и другие живые существа) бывают двух типов: одни живут на носителе недолго (носитель или выздоравливает, или умирает), но, размножаясь, они успевают заразить других носителей — именно так действуют, например, вирусы всяких простудных заболеваний или гриппа. Другие вирусы не могут заразить соседа, поэтому они стараются максимально долго жить и размножаться внутри носителя. В данном случае, мы имеем дело с вирусами второго типа, и, если вы, образно выражаясь, подкормили их вкусным и сытным обедом, то они начали активно размножаться и порадовали вас появлением акне или красных точке на лице. Вторая неприятная новость — поскольку заразить окружающих вы не можете, механизм жизни вирусов нацелен на то, чтобы жить с вами как можно дольше, а значит, избавиться от них в разы сложнее, чем от с вирусов первого типа.
Как выявить заболевание?
Если вы пришли к дерматологу, и он вам без анализов выписал мазь с гормонами, ангистаминные и успокоительные от нервов — бегите от врача. Первое, что вам нужно сделать, это убедиться в том, что это все-таки не аллергия и не гинекологические проблемы (в случае с девушками), то есть, до того, как пойти к дерматологу рекомендую сдать следующие анализы:
— Анализы, назначенные вашим гинекологом по результатам осмотра
— Комплексное исследование крови, состоящее из следующих анализов:
1) Анализ на пищевые аллергии. Сегодня его делают следующим образом — выбирается несколько пищевых панелей, в которых перечислены основные аллергены — по 8 в каждой.
Выглядят панели со списками пищевых аллергенов следующим образом:
![]()
Это примеры только трех панелей, на самом деле, их великое множество, так что вы можете с легкостью выбрать то, что вызывает конкретно у вас неприятную реакцию. Важный момент! До сдачи анализов примерно неделю нельзя принимать антигистаминные препараты, чтобы не смазать картину.
3) Клинический анализ крови + СОЭ и лейкоцитарная формула
4) Скрининговые исследования — общий IgE и скрининговые панели специфических IgE (Иммуноглобулин E)
5) Биохимический анализ крови (Магний, Кальций ионизированный, Цинк)
6) Метаболиты — Витамин B12, активный
7) Микроэлементы — эссенциальные микроэлементы (комплекс): Кобальт, Марганец, Медь, Селен
На что обращать внимание, когда вы получили результаты анализов?
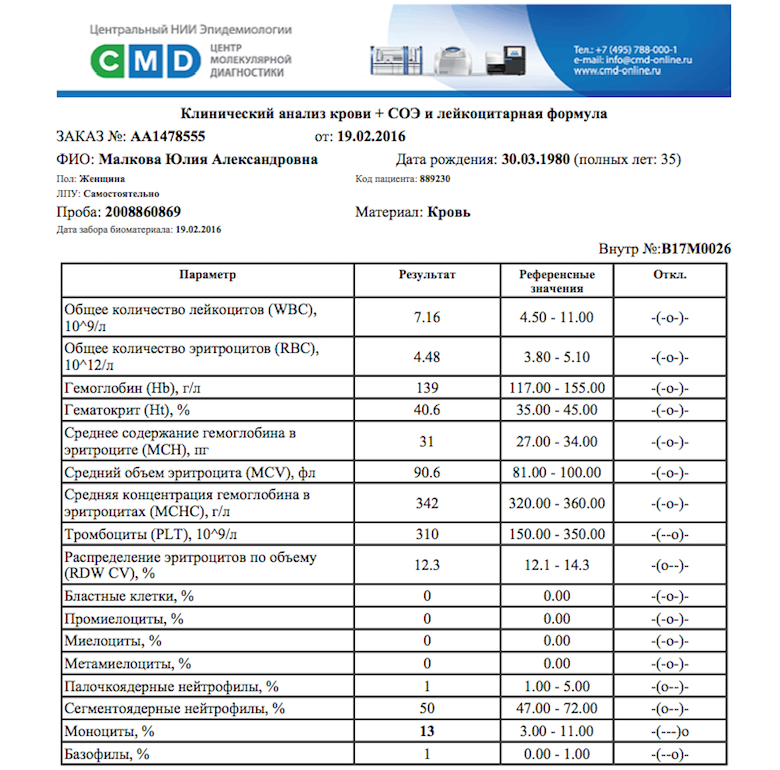
Вначале, конечно, про аллергии. Сегодня чувствительность к аллергии определяется с помощью числового показателя: от нуля до 50, если анализ показал, что у вас есть реакция на аллергены, но она от 0,5 до 5 — то причиной ваших бед аллергия быть не может. А вот если Клинический анализ крови показал, что у вас повышенные моноциты — это очень серьезный звоночек! Моноциты — лейкоцитарные клетки крови, их основное предназначение — захват и обезвреживание чужеродных элементов в кровяном русле. Повышение моноцитов всегда говорит о том, что в организме происходит борьба с патогенными агентами. Норма моноцитов — 1 до 8%, и, даже если моноциты умеренно повышены, – это почти всегда свидетельствует об имеющейся патологии. Повышенный уровень допустим лишь в том случае, если человек недавно перенес серьезную инфекцию, гинекологическую операцию, аппендэктомию и другие виды хирургических вмешательств.
РЕЗУЛЬТАТЫ АНАЛИЗА, ПОКАЗЫВАЮЩИЕ ПОВЫШЕННЫЕ МОНОЦИТЫ
![]()
Обычно повышенные моноциты могут свидетельствовать о том, что вы имеете дело с вирусом, грибком, внутриклеточным паразитом или заболеванием мононуклеозом. Впрочем, иногда они могут быть даже признаком онкологии, серьезного аутоиммунного или инфекционного заболевания. Словом, если в результатах анализа моноциты выделены жирным (как это было у меня) — без промедления бегите к врачу.
Третий важный анализ — анализ на дисбактериоз кишечника с определением чувствительности к фагам . Но его имеет смысл делать после консультации с врачом, сдать биоматериал на анализы также можно в Центре Молекулярной Диагностики.
Как обычно проходит лечение?
Если причиной периорального дерматита оказалась кишечная инфекция, которую вы подхватили во время поездки, то лечиться можно двумя способами.
Первый и прогрессивный — бактериофаги, которые вам назначает врач по результатам всех исследований, перечисленных выше. Бактериофаги — это современные антимикробные препараты, содержащие комплекс природных антибактериальных агентов, обладающих способностью воздействовать только на вредные бактерии. Как правило, легче пациентам становится уже примерно через 10 дней после начала использования бактериофагов.
Второй способ — антибиотики тетрациклинового ряда, прием которых часто сопровождается приемом антигистаминных препаратов и бифидобактерий, принимать лекарства нужно только по схеме, расписанной врачом. Курс лечения в данном случае более длительный, может длиться до 3-х месяцев.
Будьте здоровы, счастливы и красивы!
Внимания! Данная статься основана исключительно на опыте автора, воспринимать ее, как инструкцию по лечению не стоит, помните, в любом случае, вам необходимо получить консультацию врача — прим редакции.
Понравился материал? Присоединяйтесь к нам на фейсбук
Многочисленные исследования последних десятилетий показали, что Helicobacter pylori (НР), признаваемый большинством исследователей в качестве этиологического фактора развития хронического гастрита, язвенной болезни и ассоциированной с лимфоидной тканью о
Многочисленные исследования последних десятилетий показали, что Helicobacter pylori (НР), признаваемый большинством исследователей в качестве этиологического фактора развития хронического гастрита, язвенной болезни и ассоциированной с лимфоидной тканью опухоли MALTомы, может быть причиной заболеваний практически всех органов и систем. В последние годы пристально изучается роль НР в развитии ишемической болезни сердца, атеросклеротического поражения сосудов мозга, ряда аутоиммунных заболеваний, а также аллергических состояний.
![]()
Воздействие НР на макроорганизм может быть обусловлено различными механизмами. НР вызывает прямое повреждение слизистой оболочки желудочно-кишечного тракта, в результате которого повышается проницаемость его стенок для крупных молекул с развитием как истинной аллергии, так и псевдоаллергии. Изменение функции эпителия ведет к нарушению процессов переваривания и всасывания с изменением состава желудочного и кишечного содержимого, в том числе кишечной микрофлоры. Эти процессы усугубляют дисфункцию органов пищеварения, также способствуя развитию аллергии. Кроме того, возможна модификация поверхностных антигенов эпителиоцитов с последующей аутоиммунной реакцией. Показана определенная связь НР-инфицирования с развитием аутоиммунных процессов не только в желудочно-кишечном тракте, но и в других системах организма: сахарного диабета 1 типа, аутоиммунного тиреоидита, болезни Сьегрена, тромбоцитопенической пурпуры, аутоиммунных нефропатии и полинейропатии. Даже атеросклероз и ишемическая болезнь сердца могут рассматриваться как аутоиммунный процесс, индуцированный НР.
Чем более выражены факторы вирулентности НР, тем в большей степени вероятно развитие аллергического процесса у инфицированного больного. В то же время аллергические состояния, не связанные с НР, часто характеризуются повышенной проницаемостью кишечной стенки и снижением защитных механизмов, в том числе снижением уровня секреторного IgA. Последнее обстоятельство предрасполагает к инфицированию и колонизации НР в желудочно-кишечном тракте. Слизистая оболочка ЖКТ является барьером для алиментарных антигенов, и воспалительный процесс в желудочно-кишечном тракте любого происхождения может нарушать его целостность, повышать проницаемость слизистой оболочки и увеличивать прохождение через нее пищевых антигенов. Таким образом, НР-инфекция и аллергия представляют собой тесно связанные процессы.
В ряде исследований было показано, что воспалительный процесс в желудочно-кишечном тракте, связанный с НР, может быть причиной возникновения хронической крапивницы [1, 2, 3, 4, 5], которая, по разным данным,в 47% случаев сочетается с НР-инфекцией, в 50% — с выявлением антител к высокоафинному рецептору IgE, в 12–20% — с антитиреоидными антителами. Liutu M. и соавт. у 40 из 107 детей с хронической крапивницей выявили антитела класса IgG к НР. При этом активный гастрит был подтвержден у 30 из 32 НР-позитивных пациентов, а повышенный уровень IgE определялся у 64% НР-позитивных и у 39% НР-негативных пациентов [6]. Сочетание хронической крапивницы с аутоиммунным тиреоидитом достоверно ассоциируется с инфицированием CagA(+)-штаммами НР, но не CagA(-)-штаммами [7]. Эрадикация НР не приводит к полному излечению, но снижает тяжесть процесса и уменьшает потребность в антигистаминных препаратах, что, однако, может быть связано с излечением хеликобактерного гастрита [8].
Описана связь НР с развитием ангионевротического отека у детей, в основе которого лежат изменения в системе комплемента. Эрадикация НР приводит как к купированию клинических проявлений, так и к восстановлению иммунологических показателей [9].
У детей с атопическим дерматитом и пищевой аллергией очень часто встречаются антихеликобактерные антитела [10, 11, 12]. Показано также повышение эффективности лечения атопического дерматита при одновременной эрадикации НР [13].
Нами изучалась связь пищевой аллергии с язвенной болезнью двенадцатиперстной кишки (ЯДК) у 63 детей в возрасте 5–16 лет (средний возраст — 12,6±0,13 лет), а также у детей с хроническим гастродуоденитом. Мы дифференцировали явную и скрытую аллергию без клинических проявлений, но с повышением уровня IgE в крови, а также истинную и псевдоаллергию. Было установлено, что суммарная доля пациентов с явной истинной аллергией, со скрытой аллергизацией и с псевдоаллергическими реакциями среди детей с ЯДК в активной стадии заболевания достигает 71%, а при хроническом гастродуодените — 35%. Клинически аллергические проявления аллергии наблюдались у 23% детей с ЯДК в активной стадии и 14% — в стадии ремиссии. У большинства детей аллергия была вызвана пищевыми антигенами. Скрытая аллергия на фоне активной стадии язвенной болезни имела место у 48% больных, в период ремиссии — у 22%, псевдоаллергические реакции наблюдались у 14% детей в активной стадии и 8% — в стадии ремиссии (рис. 1). При этом для детей с ЯДК и пищевой аллергией характерна большая длительность болевого синдрома на фоне проводимого лечения, по сравнению с больными без пищевой аллергии.
Изучение кислотно-пептического фактора показало, что повышение его активности способствует развитию аллергических и, в большей степени, псевдоаллергических реакций, за счет прямого воздействия на слизистую оболочку желудочно-кишечного тракта. Важно также, что для инфицированных НР больных с пищевой аллергией характерны относительно более низкие значения антихеликобактерных IgA-антител в крови по сравнению с пациентами без пищевой аллергии, что говорит об относительном снижении барьерной функции слизистой оболочки желудочно-кишечного тракта у этих детей.
Связь НР и пищевой аллергии при ЯДК может быть представлена схематично (рис. 2 ). Как уже указывалось, пищевая аллергия характеризуется селективным снижением выработки антихеликобактерных IgA-антител, но значительным повышением в крови антихеликобактерных IgG-антител, что указывает на снижение барьерной функции слизистой оболочки желудочно-кишечного тракта, что само по себе провоцирует развитие аллергии. Воспалительный процесс на слизистой оболочке желудка и тонкой кишки (гастрит, дуоденит), индуцированный НР, способствует протеканию как аллергических, так и псевдоаллергических процессов за счет еще большего повышения проницаемости слизистой оболочки. Воспалительный процесс может быть связан как с прямым действием НР на слизистую оболочку желудка и, в меньшей степени, двенадцатиперстной кишки, так и возникать опосредованно, в результате повышения активности кислотно-пептического фактора. Последний механизм реализуется отчасти через активацию гастрин-продуцирующих клеток и повышение кислой секреции, а также секреции пепсиногена.
У многих инфицированных НР лиц отмечается положительный тест на специфические IgE. НР может индуцировать IgE-опосредованный выход гистамина из человеческих базофилов in vitro. Тучные клетки слизистой оболочки участвуют в пищевой аллергии. Ранее было показано, в частности, что у НР-позитивных больных ЯДК количество Ecl-клеток, продуцирующих гистамин, в 3 раза превышает таковое у НР-позитивных лиц без дуоденальной язвы. Уровень гастрина в крови и гистамина в слизистой оболочке желудка при ЯДК выше по сравнению с контрольной группой, тогда как у НР-позитивных лиц без дуоденальной язвы имеют место промежуточные значения. Наблюдения говорят о возможном гистамин-опосредованном действии НР [14].
В работе N. Figura et al. [15] исследовалось, в каких случаях НР-инфекция ассоциируется с пищевой аллергией у взрослых пациентов. Автор показал, что CagA-позитивные пациенты с пищевой аллергией достоверно преобладают по сравнению с инфицированными пациентами без аллергии (р = 0,030, Mantel-Haenszel test). Поскольку штаммы НР, экспрессирующие CagA, обладают более высоким провоспалительным потенциалом, правомерно сделать вывод, что выраженное воспалительное поражение слизистой оболочки желудка способно повышать трансэпителиальную проницаемость и способствовать неселективному пассажу аллергенов, которая у атопиков может прямо стимулировать IgE-опосредованный ответ. При этом CagA-положительная НР-инфекция способствует пищевой аллергии. Таким образом, с одной стороны, на фоне ЯДК или хронического гастродуоденита возможно обострение скрытой аллергии. С другой стороны, пищевая аллергия провоцирует развитие гастрита, дуоденита и поддерживает уже имеющийся процесс. В итоге замыкается порочный патогенетический круг.
Данные отечественной и зарубежной литературы указывают на возможное значение внутрисемейного контакта для инфицирования НР. Было показано, что у родственников больных с ЯДК НР выявляется достоверно чаще по сравнению с родственниками здоровых лиц (71% по сравнению с 58%, p
С. В. Бельмер, доктор медицинских наук, профессор
Т. В. Гасилина, кандидат медицинских наук
М. Аль Хатиб, кандидат медицинских наук
РГМУ, Москва
Читайте также:
 Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу.
Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу.