Характеристика бурбона при туляремия
Таксономия: отдел Gracilicutes, род Francisella. Возбудитель – Francisella tularensis.
Морфология: мелкие кокковидные полиморфные палочки, неподвижные, грамотрицательные, не образующие спор, могут образовывать капсулу.
Культуральные свойства: Факультативный аэроб, оптим. температура+37С. На простые питательных средах не растет. Культивируется на желточных средах, на средах с добавлением крови и цистеина. Рост медленный. Образуют мелкие колонии, круглые с ровным краем, выпуклые, блестящие.
Биохимические свойства: слабо ферментируют до кислоты без газа глюкозу, мальтозу, левулезу, маннозу, образуют сероводород. Туляремийный микроб по вирулентности разделен на подвиды: голарктическую (не ферментирует глицерин, цитруллин), неарктическую (ферментирует глицерин, не ферментирует цитруллин; среднеазиатскую (ферментирует глицерин и цитруллин, мало вирулентен).
Антигенные свойства: Содержит соматический О-и поверхностный Vi- антигены. Имеют антигенную близость с бруцеллами. В R- форме теряют Vi- антиген, а вместе с ним вирулентность и иммуногенность.
Факторы патогенности: неарктический подвид – высокая патогенность для человека при кожном заражении, голарктический и среднеазиатский подвиды – умеренно патогенны. Вирулентными являются S-формы колоний. Патогенные свойства связаны с оболоченным антигенным комплексом и токсическими веществами типа эндотоксина. Вирулентность обусловлена:капсулой, угнетающей фагоцитоз; нейраминидазой, способствующей адгезии; эндотоксином (интоксикация); аллергенными свойствами клеточной стенки;
Эпидемиология: природно-очаговое заболевание. Источник инфекции – грызуны. Множественность механизмов передачи. Передача возбудителя через клещей, комаров. Человек заражается контактным, алиментарным, трансмиссивными путями.
Резистентность: в окружающей среде сохраняется долго, нестоек к высокой температуре, чувствителен к антибиотикам (тетрациклин, левомицетин).
Патогенез: На месте внедрения возбудителя (кожа, слизистые оболочки глаз, дыхательных путей, желудочно-кишечного тракта) развивается первичный воспалительный очаг, откуда возбудитель распространяется по лимфатическим сосудам и узлам, поражая их с образованием первичных бубонов; в различных органах формируются гранулемы. Микроб и его токсины проникают в кровь, что приводит к бактериемии и генерализации процесса, метастазированию и развитию вторичных туляремийных бубонов.
Клиника. Инкубационный период 3—7 дней. Болезнь начинается остро, внезапно с повышения температуры тела. Различают бубонную, язвенно-бубонную, глазо-бубонную, абдоминальную, легочную и генерализованную(септическую) клинические формы туляремии.
Иммунитет. После перенесенной инфекции иммунитет сохраняется длительно, иногда пожизненно; развивается аллергизация организма к антигенам возбудителя.
Микробиологическая диагностика:
Бактериоскопическое исследование:Из исследуемого материала готовят мазки, окрашивают по Грамму. В чистой культуре - мелкие кокки. В мазках из органов преобладают палочковидные формы. Спор не образуют, грамотрицательные, иногда выражена биполярная окраска.
Бактериологическое исследование и биопроба.Применяются для выделения чистой культуры бактерий туляремии. Наиболее чувствительными животными являются мыши и морские свинки, которые погибают даже при подкожном введении единичных бактерий. Выделение бактерий туляремии проводят на свернутой яично-желточной среде, глюкозоцистиновом кровяном агаре. Вирулентные штаммы образуют S-формы колоний — мелкие, гладкие, беловатого цвета с голубоватым оттенком.
Идентификацию чистой культуры проводят по морфологии бактериальных клеток, характеру роста, биохимическим и антигенным свойствам. Биохимические свойства этих бактерий выявляются на специальной плотной среде с ограниченным содержанием белка. Бактерии туляремии содержат оболочечный антиген, с которым связаны их вирулентные и иммуногенные свойства, и О-соматический антиген. По антигенным свойствам близки к бруцеллам.
Серодиагностика.Ставится реакция агглютинации с туляремийным диагностикумом. Относительно позднее появление агглютининов в крови (на 2-й неделе болезни) затрудняет применение этой реакции для ранней диагностики, однако их длительное сохранение делает возможной ретроспективную диагностику. Обязательно прослеживается нарастание титра агглютинации. Наиболее чувствительным методом серодиагностики туляремии является РПГА.
Для экспресс-диагностики применяется кровяно-капельная реакция: кровь из пальца наносят на стекло, добавляют каплю дистиллированной воды (для лизиса эритроцитов), вносят каплю диагностикума и смешивают стеклянной палочкой. При наличии в крови агглютининов в диагностическом титре (1:100 и выше) в капле немедленно наступает агглютинация диагностикума; при титрах ниже диагностических агглютинация происходит через 2—3 мин.
Кожно-аллергическая проба.Выпускаются два вида тулярина: для внутрикожной пробы и для надкожной. Проба высокочувствительна и дает положительные результаты у больных, начиная с 3—5-го дня болезни, но также и у переболевших и вакцинированных, поэтому оценка реакции должна проводиться с осторожностью.
Лечение: антибиотики стрептомицинового и тетрациклинового ряда. В случае затяжного течения – комбинированная антибиотикотерапия с использованием убитой лечебной сыворотки.
Профилактика: специфическая профилактика - применяют живую туляремийную вакцину. Иммунитет длительный, проверяется с помощью пробы с тулярином.
Туляремийный диагностикум –взвесь убитых бактерий туляремии, применяется в случае постановки реакции агглютинации при серодиагностике.
Тулярин– взвесь туляремийных бактерий (вакцинного штамма), убитых нагреванием, для постановки кожно-аллергической пробы.
Туляремийная живая сухая накожная вакцина –высушенная живая культура вакцинного штамма, для профилактики.
Тесты ИГА по инфекционным болезням и детским инфекционным болезням
ИНФЕКЦИОННЫЕ БОЛЕЗНИ, ЭПИДЕМИОЛОГИЯ
УКАЖИТЕ ВСЕ ПРАВИЛЬНЫЕ ОТВЕТЫ:
1020. Симптомы, характерные для холеры:
б) боли в желудке
в) стул обильный светлый без запаха
г) нормальная температура
д) диарея предшествует рвоте
УКАЖИТЕ ОДИН ПРАВИЛЬНЫЙ ОТВЕТ:
1021. Звено патогенеза, обусловливающее тяжесть течения холеры:
б) изотоническая дегидратация
в) инвазия возбудителя в слизистую кишечника
УКАЖИТЕ ВСЕ ПРАВИЛЬНЫЕ ОТВЕТЫ:
1022. Клинические симптомы, характерные для пищевой токсикоинфекции:
а) повышение температуры
в) боли в эпигастральной области
г) боли в нижней части живота
д) частый водянистый стул
УКАЖИТЕ ОДИН ПРАВИЛЬНЫЙ ОТВЕТ: i
1023. Препараты, применяемые для оральной регидратаций при пищевой ток-сикоинфекции гастроэнтеритической формы 1 степени обезвоживания:
а) физиологический раствор
УКАЖИТЕ ВСЕ ПРАВИЛЬНЫЕ ОТВЕТЫ:
1024. Антибактериальные препараты, используемые для лечения генерализованной формы сальмонеллеза:
УКАЖИТЕ ОДИН ПРАВИЛЬНЫЙ ОТВЕТ:
1025. Симптомы, отличающие генерализованную форму сальмонеллеза от локализованной:
в) увеличение печени и селезенки
д) диффузные боли в животе
УКАЖИТЕ ВСЕ ПРАВИЛЬНЫЕ ОТВЕТЫ:
1026. Найдите наиболее информативные гастроинтестинальные симптомы острой дизентерии колитической формы:
а) схваткообразные боли внизу живота
б) схваткообразные боли в левой подвздошной области
г) обильный, водянистый стул
д) скудный стул с примесью слизи и прожилок крови
УКАЖИТЕ ОДИН ПРАВИЛЬНЫЙ ОТВЕТ:
1027. Наиболее характерные испражнения при острой дизентерии:
а) малиновое "желе"
б) скудные слизистые с примесью прожилок крови
г) обильные водянистые без патологических примесей
УКАЖИТЕ ВСЕ ПРАВИЛЬНЫЕ ОТВЕТЫ:
1028. Выберите наиболее характерные варианты продромального периода вирусного гепатита А:
УКАЖИТЕ ОДИН ПРАВИЛЬНЫЙ ОТВЕТ:
1029. Время существования эпидемического очага:
а) до момента госпитализации больного
б) до проведения заключительной дезинфекции в очаге
в) в течение срока максимальной инкубации у лиц, бывших в контакте, от даты проведения заключительной дезинфекции в очаге по поводу последнего больного
г) до выздоровления больного, если он лечился дома
д) до лабораторного подтверждения диагноза
УКАЖИТЕ ВСЕ ПРАВИЛЬНЫЕ ОТВЕТЫ:
Период морфологических изменений в кишечнике больных брюшным тифом, которому соответствует перфорации кишечника
а) период мозговидного набухания пейеровых бляшек и солитарных
б) период образования язв
в) период чистых язв
г) период заживления язв
д) период рубцевания язв
УКАЖИТЕ ОДИН ПРАВИЛЬНЫЙ ОТВЕТ:
1031. Длительность инкубационного периода при брюшном тифе:
а) несколько часов
в) от 1 недели до 1 месяца
1032. Укажите первичную локализацию патологического процесса в кишечнике при амебиазе:
а) слепая и восходящая кишка
УКАЖИТЕ ВСЕ ПРАВИЛЬНЫЕ ОТВЕТЫ:
1033. Симтомы, являющиеся наиболее информативными для лептоспироза:
б) увеличение лимфоузлов
в) интенсивная миалгия
д) поражение почек
УКАЖИТЕ ОДИН ПРАВИЛЬНЫЙ ОТВЕТ:
1034. Препараты, используемые для лечения лептоспироза:
УКАЖИТЕ ВСЕ ПРАВИЛЬНЫЕ ОТВЕТЫ:
1035. Основные синдромы при ботулизме:
УКАЖИТЕ ОДИН ПРАВИЛЬНЫЙ ОТВЕТ:
1036. Структуры нервной системы, наиболее чувствительные к ботулотоксину:
а) кора головного мозга
б) мотонейроны спинного и продолговатого мозга
в) периферические нервы
УКАЖИТЕ ВСЕ ПРАВИЛЬНЫЕ ОТВЕТЫ:
1037. Клинические признаки сыпного тифа:
а) острое начало
б) розеолезно-петехиальная сыпь с 4 - 5 дня болезни
в) увеличение печени и селезенки
г) боли в животе
д) симптом Говорова-Годелье, тремор языка
УКАЖИТЕ ОДИН ПРАВИЛЬНЫЙ ОТВЕТ:
1038. Болезнь Брилла является:
а) первичным эпидемическим сыпным тифом
б) повторным эпидемическим сыпным тифом
в) рецидивом эпидемического сыпного тифа
УКАЖИТЕ ВСЕ ПРАВИЛЬНЫЕ ОТВЕТЫ:
1039. Период менингокковой инфекции, при котором больной наиболее эпидемиологически опасен:
а) продромальный при наличии катаральных явлений
б) первая неделя болезни
в) период реконваленсценции
УКАЖИТЕ ОДИН ПРАВИЛЬНЫЙ ОТВЕТ:
1040. Цель помещения в коробку с ПСС ампулы с нормальной лошадиной сывороткой в разведении 1:100:
а) определение чувствительности к лошадиному белку
б) десенсибилизация организма
в) создание пассивного иммунитета
г) определение быстрой специфической иммунологической реактивности организма
д) ингибирующее действие на возбудителей инфекционных заболеваний
УКАЖИТЕ ВСЕ ПРАВИЛЬНЫЕ ОТВЕТЫ:
1041. Врач, заподозривший инфекционное заболевание, обязан:
а) выяснить эпидемиологический анамнез
б) организовать текущую дезинфекцию в очаге
в) отправить экстренное извещение об инфекционном больном в центр гигиены и эпидемиологии
г) выявить контактных лиц
д) решить вопрос об изоляции больного в домашних условиях или в стационаре
УКАЖИТЕ ОДИН ПРАВИЛЬНЫЙ ОТВЕТ:
42. Укажите этиотропное лечение гриппа:
УКАЖИТЕ ВСЕ ПРАВИЛЬНЫЕ ОТВЕТЫ:
Что характерно для бубона при туляремии
а) незначительная болезненность
б) резкая болезненность
в) гиперемия кожи над бубоном
г) отчетливая конфигурация бубона
д) кожа над бубоном нормальной окраски
1044. Возможные осложнения при парагриппе:
УКАЖИТЕ ОДИН ПРАВИЛЬНЫЙ ОТВЕТ:
1045. Клинические признаки парагриппа:
а) выраженный синдром интоксикации
д) абдоминальный синдром
УКАЖИТЕ ВСЕ ПРАВИЛЬНЫЕ ОТВЕТЫ:
1046. Симптомы, характерные для острого орнитоза:
а) высокая температура
УКАЖИТЕ ОДИН ПРАВИЛЬНЫЙ ОТВЕТ:
1047. Выберите препараты для этиотропного лечения орнитоза у взрослых:
УКАЖИТЕ ВСЕ ПРАВИЛЬНЫЕ ОТВЕТЫ:
1048. Симптомы, характерные для начального периода геморрагической лихорадки с почечным синдромом (ГЛПС):
а) инъекции сосудов склер и конъюнктив
б) гиперемия лица, одутловатость лица
в) бледность кожных покровов
г) высокая лихорадка
1049. Больные, подлежащие обследованию на малярию:
а) все лихорадящие больные с неясным диагнозом
б) лихорадящие больные с лимфоаденопатией
в) лихорадящие больные, прибывшие из стран, неблагоприятных в эпидемиологическом отношении по малярии
г) лихорадящие больные, в анамнезе у которых имеются указания на перенесенную в прошлом малярию
д) больные с гепатоспленомегалией
УКАЖИТЕ ОДИН ПРАВИЛЬНЫЙ ОТВЕТ:
1050. Вид малярийного плазмодия, обусловливающий тяжелое течение малярии с развитием комы:
г) PL falciparum
УКАЖИТЕ ВСЕ ПРАВИЛЬНЫЕ ОТВЕТЫ:
1051. Антибактериальные препараты, применяемые для лечения туляремии:
1052. Клинические симптомы системного клещевого боррелиоза:
б) артралгия, артриты, миалгии
в) кольцевидная эритема
г) розеолезная сыпь
д) серозный менингит
УКАЖИТЕ ОДИН ПРАВИЛЬНЫЙ ОТВЕТ:
1053. Сыпь, характерная для системного клещевого боррелиоза:
г) кольцевидная эритема
УКАЖИТЕ ВСЕ ПРАВИЛЬНЫЕ ОТВЕТЫ:
1054. Антибактериальные средства, применяемые для лечения чумы:
1055. Патологические процессы, характерные для геморрагической лихорадки с почечным синдромом (ГЛПС):
б) повреждение слизистых оболочек дыхательных путей
в) поражение стенки кровеносных сосудов с повышением их проницаемости
г) поражение почек
д) поражение гипофиза, надпочечников
1056. Клинические симптомы, выявляемые у больных стобняком:
в) тонические судороги
г) ясное сознание
д) параличи конечностей
1057. Препараты, применяемые для лечения сибирской язвы:
г) иммуноглобулин специфический
1058. Симптомы, характерные для эритематозной формы рожи:
а) высокая температура
б) головная боль
в) гиперемия, отечность с четкими границами воспалительного очага
г) геморрагии в области воспалительного очага
д) увеличение лимфатических узлов
1059. Наиболее характерные симптомы бешенства в стадии разгара:
Что такое туляремия?
Очаги туляремии встречаются во многих странах северного полушария; в России они располагаются преимущественно на территории Европейской части и Западной Сибири.
Причины туляремии
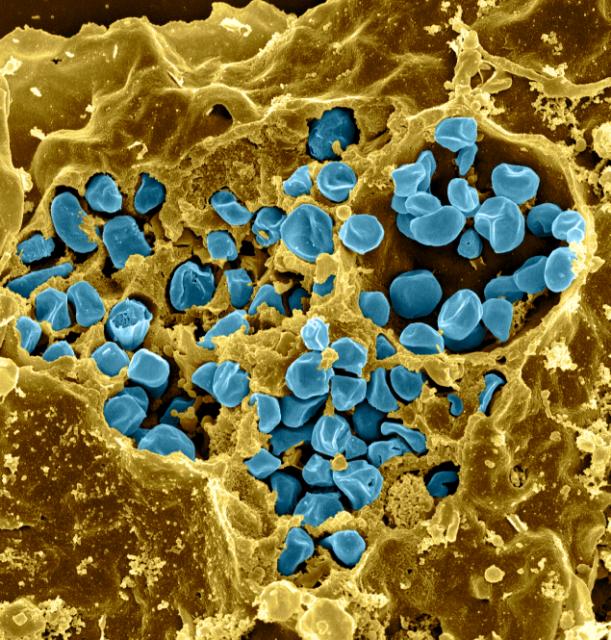
Возбудитель заболевания — неподвижные грамотрицательные аэробные капсулированные бактерии F. tularensis рода Francisella семейства Brucellaceae. Проявляют выраженный полиморфизм; наиболее часто имеют форму мелких коккобацилл.
У бактерий выделяют три подвида:
- неарктический (африканский);
- среднеазиатский;
- голарктический (европейско-азиатский).
Последний, голарктический включает три биологических варианта:
- японский биовар;
- эритромицин-чувствительный;
- эритромицин-устойчивый.
Внутривидовая дифференциация возбудителя туляремии основывается на различиях подвидов и биоваров по ряду фенотипических признаков:
- биохимической активности;
- составу высших жирных кислот;
- степени патогенности для человека и животных;
- чувствительности к определённым антибиотикам, а также особенностям экологии и ареалу возбудителя.
У бактерий обнаружены О- и Vi-антигены. Бактерии растут на желточных или агаровых средах с добавлением кроличьей крови или других питательных веществ. Из лабораторных животных к заражению чувствительны белые мыши и морские свинки. Вне организма хозяина возбудитель сохраняется долго. Так, в воде при 4°С он сохраняет жизнеспособность 1 мес, на соломе и зерне при температуре ниже О°С — до 6 мес, при 20-30°С — до 20 дней, в шкурах животных, павших от туляремии, при 8-12°С — более 1 мес.
Бактерии неустойчивы к высокой температуре и дезинфицирующим средствам. Для дезинфекции применяют 5% раствор фенола, раствор сулемы 1:1000 (убивает бактерии в течение 2-5 мин), 1-2% раствор формалина (уничтожает бактерии за 2 ч), 70° этиловый спирт и др. Для полного обеззараживания трупов инфицированных животных их следует выдерживать не менее 1 сут в дезинфицирующем растворе, после чего подвергать автоклавированию и сжиганию.
Эпидемиология

Резервуар и источник инфекции — многочисленные виды диких грызунов, зайцевидные, птицы, собаки и др. Бактерии выделены от 82 видов диких, а также от домашних животных (овцы, собаки, парнокопытные). Основная роль в поддержании инфекции в природе принадлежит грызунам (водяная крыса, обыкновенная полёвка, ондатра и др.). Больной человек не опасен для окружающих.
Человек заражается туляремией в результате прямого контакта с животными (снятие шкур, сбор павших грызунов и др.), а также алиментарным путём через инфицированные грызунами пищевые продукты и воду. Часто заражение происходит через кровососущих переносчиков (клещи, комары, блохи, слепни и другие членистоногие). Возможно заражение и респираторным путём (при вдыхании инфицированной пыли от зерна, соломы, овощей).
Естественная восприимчивость людей высокая (практически 100%).
Туляремия — распространённое природно-очаговое заболевание, встречающееся преимущественно в ландшафтах умеренного климатического пояса Северного полушария.
Широкое распространение возбудителя в природе, вовлечение в его циркуляцию большого числа теплокровных животных и членистоногих, обсеменённость различных объектов окружающей среды (воды, пищевых продуктов) определяют и характеристику эпидемического процесса.
Выделяют различные типы очагов (лесной, степной, лугово-полевой, поименно-болотный, в долине рек и др.). Каждому типу очагов соответствуют свои виды животных и кровососущих членистоногих, принимающих участие в передаче возбудителя.
Среди заболевших преобладают взрослые; часто заболеваемость связана с профессией (охотники, рыбаки, сельскохозяйственные рабочие и др.). Мужчины болеют в 2-3 раза чаще, чем женщины.
Антропургические очаги туляремии возникают при миграции заражённых грызунов из мест обитания в населённые пункты, где они контактируют с синантропными грызунами.
Туляремия остаётся болезнью сельской местности, однако в настоящее время отмечают устойчивое нарастание заболеваемости городского населения. Туляремию регистрируют на протяжении всего года, но более 80% случаев приходится на лето и осень. В последние годы заболеваемость спорадическая. В отдельные годы отмечают локальные трансмиссивные, промысловые, сельскохозяйственные, водные вспышки, реже вспышки других типов.
Трансмиссивные вспышки обусловлены передачей возбудителя инфекции кровососущими двукрылыми и возникают в очагах эпизоотии туляремии среди грызунов. Трансмиссивные вспышки обычно начинаются в июле или июне, достигают максимума в августе и прекращаются в сентябре-октябре; подъёму заболеваемости способствуют сенокос и уборочные работы.
Промышленный тип вспышек обычно связан с отловом водяной крысы и ондатры. Промысловые вспышки возникают весной или в начале лета в период половодья, и длительность их зависит от периода заготовки. Заражение происходит при контакте с животными или шкурами; возбудитель проникает через повреждения на коже, в связи с чем чаще возникают подмышечные бубоны, часто без язв в месте внедрения.
Водные вспышки определяет попадание возбудителей в открытые водоёмы. Основным загрязнителем воды являются водяные полёвки, обитающие по берегам. Заболевания обычно возникают летом с подъёмом в июле. Заболевания связаны с полевыми работами и использованием для питья воды из случайных водоёмов, колодцев и др. В 1989-1999 гг. доля изолятов возбудителя туляремии из образцов воды достигла 46% и более, что свидетельствует о важном эпидемиологическом значении водоёмов как длительных резервуаров инфекции.
Сельскохозяйственные вспышки возникают при вдыхании воздушно-пылевого аэрозоля при работе с соломой, сеном, зерном, кормами, контаминированными мочой больных грызунов. Преобладают лёгочная, реже абдоминальная и ангинозно-бубонная формы. Бытовой тип вспышек характеризует заражение в быту (дома, на усадьбе). Заражение также возможно во время подметания пола, переборке и сушке сельскохозяйственных продуктов, раздаче корма домашним животным, употреблении в пищу контаминированных продуктов.
Патогенез (что происходит?) во время туляремии
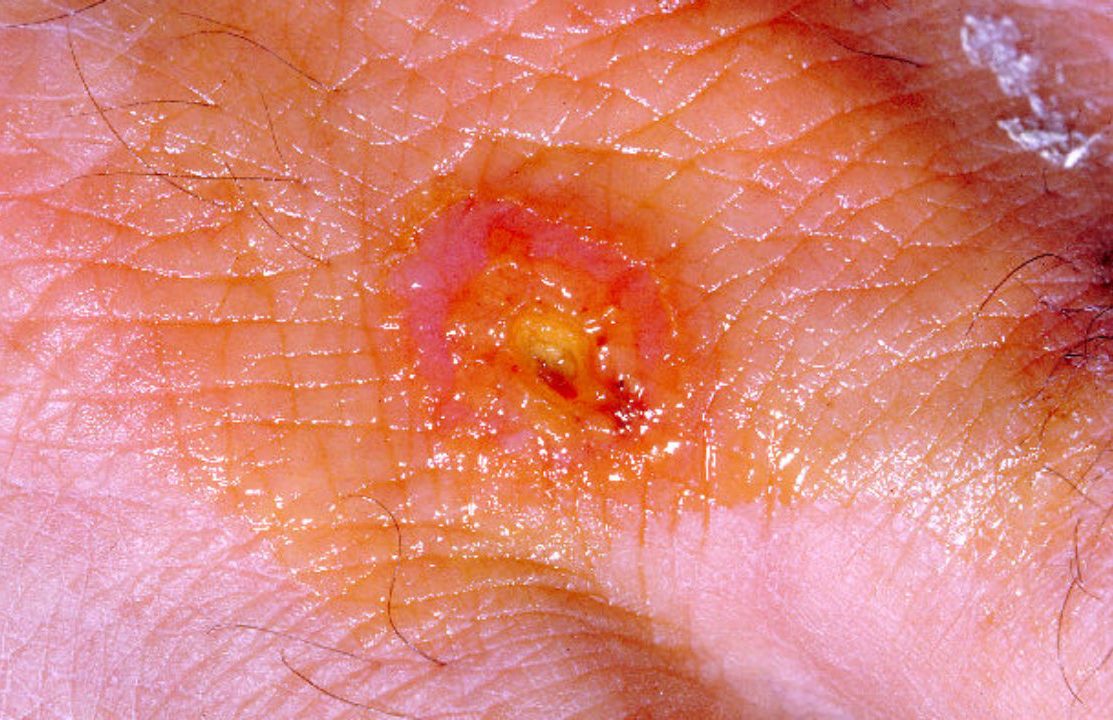
Бактерии проникают в организм человека через кожу (даже неповреждённую), слизистые оболочки глаз, дыхательных путей и желудочно-кишечный тракт. В области входных ворот, локализация которых во многом определяет клиническую форму заболевания, нередко развивается первичный аффект в виде последовательно сменяющих друг друга пятна, папулы, везикулы, пустулы и язвы.
В дальнейшем туляремийные палочки попадают в регионарные лимфатические узлы, где происходят их размножение и развитие воспалительного процесса с формированием так называемого первичного бубона (воспалённого лимфатического узла). При гибели бактерий F. tularensis высвобождается липополисахаридный комплекс (эндотоксин), усиливающий местный воспалительный процесс и при поступлении в кровь вызывающий развитие интоксикации.
Бактериемия при заболевании возникает не всегда. В случае гематогенного диссеминирования развиваются генерализованные формы инфекции с токсико-аллергическими реакциями, появлением вторичных бубонов, поражением различных органов и систем (прежде всего лёгких, печени и селезёнки).
В лимфатических узлах и поражённых внутренних органах образуются специфические гранулёмы с центральными участками некроза, скоплением гранулоцитов, эпителиальных и лимфоидных элементов. Формированию гранулём способствует незавершённость фагоцитоза, обусловленная свойствами возбудителя (наличием факторов, препятствующих внутриклеточному киллингу). Образование гранулём в первичных бубонах зачастую приводит к их нагноению и самопроизвольному вскрытию с последующим длительным заживлением язвы. Вторичные бубоны, как правило, не нагнаиваются. В случае замещения некротизированных участков в лимфатических узлах соединительной тканью нагноение не происходит, бубоны рассасываются или склерозируются.
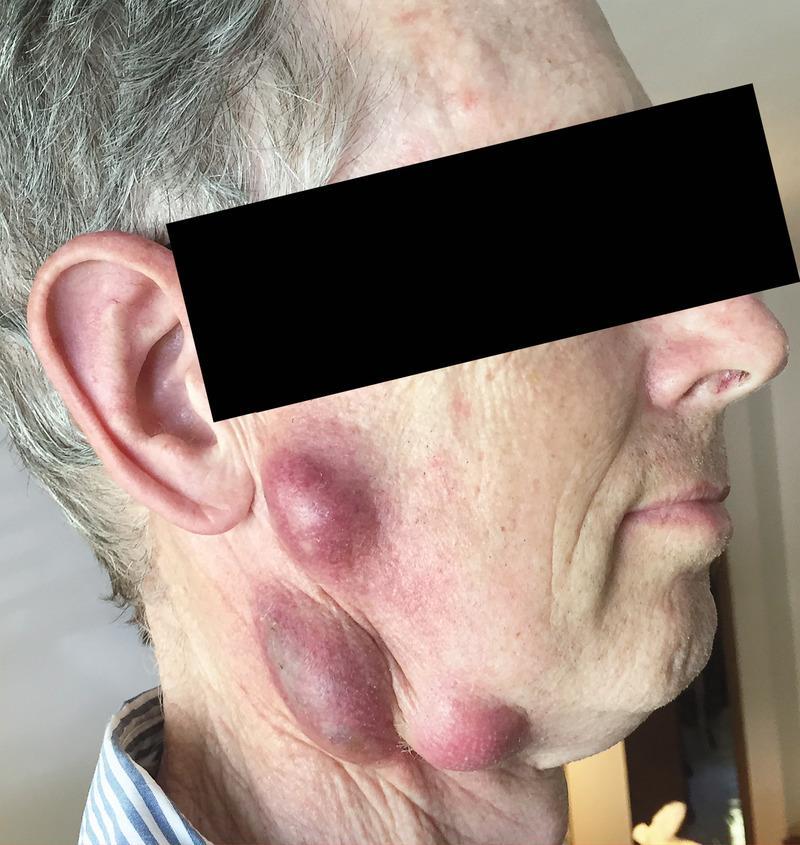
Симптомы туляремии
В соответствии с клинической классификацией, выделяют следующие формы туляремии:
- по локализации местного процесса: бубонная, язвенно-бубонная, глазо-бубонная, ангинозно-бубонная, лёгочная, абдоминальная, генерализованная;
- по длительности течения: острая, затяжная, рецидивирующая;
- по степени тяжести: лёгкая, среднетяжёлая, тяжёлая.
Инкубационный период. Длится от 1 до 30 дней, чаще всего он равен 3-7 сут.
Признаки заболевания, общие для всех клинических форм, выражаются в повышении температуры тела до 38-40°С с развитием других симптомов интоксикации:
Лихорадка может быть ремиттирующей (наиболее часто), постоянной, интермиттирующей, волнообразной (в виде двух-трёх волн). Длительность лихорадки различна, от 1 нед до 2-3 мес, чаще всего она продолжается 2-3 нед.
При осмотре больных отмечают гиперемию и пастозность лица, а также слизистой оболочки рта и носоглотки, инъекцию склер, гиперемию конъюнктивы. В ряде случаев появляется экзантема различного характера: эритематозная, макуло-папулёзная, розеолёзная, везикулярная или петехиальная. Пульс урежен (относительная брадикардия), артериальное давление снижено. Через несколько дней от начала заболевания развивается гепатолиенальный синдром (сочетанное увеличение печени (гепатомегалия) и увеличение селезенки (спленомегалия)).
Развитие различных клинических форм заболевания связано с механизмом заражения и входными воротами инфекции, определяющими локализацию местного процесса. После проникновении возбудителя через кожу развивается бубонная форма в виде регионарного по отношению к воротам инфекции лимфаденита (бубона). Возможно изолированное или сочетанное поражение различных групп лимфатических узлов — подмышечных, паховых, бедренных.
Кроме того, при гематогенной диссеминации возбудителей могут формироваться вторичные бубоны. Возникают болезненность, а затем увеличение лимфатических узлов до размеров лесного ореха или мелкого куриного яйца. При этом болевые реакции постепенно уменьшаются и исчезают. Контуры бубона остаются отчётливыми, явления периаденита незначительны. В динамике заболевания бубоны медленно (иногда в течение нескольких месяцев) рассасываются, нагнаиваются с образованием свища и выделением сливкообразного гноя или склерозируются.
Формы заболевания
В зависимости от способа заражения и последующих симптомов заболевания, существуют различные клинические формы туляремии.
Осложнения
Осложнения в большинстве случаев развиваются при генерализованной форме. Наиболее часты вторичные туляремийные пневмонии. Возможен инфекционно-токсический шок. В редких случаях наблюдают менингит и менингоэнцефалит, миокардит, полиартрит и пр. осложнения.
Диагностика
У врача возникает подозрение на туляремию у пациентов, у которых внезапно возникает жар, опухают лимфатические узлы и появляются характерные язвы после контакта с клещами, оленьими мухами или даже малейшего контакта с дикими млекопитающими (особенно кроликами).
Врач берет на анализ образец инфицированного материала, например, кровь, жидкости из лимфатических узлов, гной из язв или мокроту. Они направляются в лабораторию для бактериологического исследования (посев на флору) и идентификации возбудителя, если таковой присутствует. Также выполняется анализ крови на антитела к бактериям.
Врачи могут использовать метод полимеразной цепной реакции(ПЦР) для увеличения количества ДНК бактерии для их скорейшего распознавания.
Лечение туляремии
Больных туляремией не требуется изолировать.
Обычно лечение туляремии включает внутримышечные инъекции стрептомицина в течение 7–10 дней. Альтернативными вариантами антибиотиков могут быть:
- гентамицин;
- хлорамфеникол;
- ципрофлоксацин;
- доксициклин.
В редких случаях большие абсцессы могут требовать хирургического дренирования.
Прикладывание теплого компресса к воспаленному глазу, ношение темных очков и применение рецептурных глазных капель может помочь справиться с симптомами.
Сильные головные боли обычно купируют болеутоляющими средствами.
Прогноз
При надлежащем лечении выздоравливают практически все заболевшие. При отсутствии лечения показатели смертности варьируются от 6% у людей с язвенно-железистой туляремией до 33% у заболевших тифоидной, легочной или септической формами. Смерть обычно наступает из-за тяжелой инфекции, пневмонии, менингита или перитонита.
Рецидивы случаются редко, но все же случаются в случае ненадлежащего лечения. Люди, болевшие туляремией, обладают иммунитетом против повторного заражения.
Профилактика туляремии
Эпизоотолого-эпидемиологический надзор.
Включает постоянное отслеживание заболеваемости людей и животных в природных очагах туляремии, циркуляции возбудителя среди животных и кровососущих членистоногих, контроль за состоянием иммунитета у людей. Его результаты составляют основу для планирования и осуществления комплекса профилактических и противоэпидемических мероприятий.
Эпидемиологический надзор предусматривает эпизоотологическое и эпидемиологическое обследование природных очагов туляремии, обобщение и анализ полученных при этом данных, обусловливающих эпидемические проявления в природных очагах туляремии в виде спорадической, групповой и вспышечной заболеваемости людей.
Профилактические мероприятия.
Основу профилактики туляремии составляют мероприятия по обезвреживанию источников возбудителя инфекции, нейтрализации факторов передачи и переносчиков возбудителя, а также вакцинация угрожаемых контингентов населения. Устранение условий заражения людей (общие санитарные и гигиенические мероприятия, включая санитарно-просветительную работу) имеет свои особенности при различных типах заболеваемости.
При трансмиссивных заражениях через кровососущих применяют репелленты, защитную одежду, ограничивают доступ непривитого населения на неблагополучные территории.
Большое значение имеет борьба с грызунами и членистоногими (дератизационные и дезинсекционные мероприятия).
Для профилактики алиментарного заражения следует избегать купания в открытых водоёмах, а для хозяйственно-питьевых целей еледует применять только кипячёную воду. На охоте необходимо дезинфицировать руки после снятия шкурок и потрошения зайцев, ондатр, кротов и водяных крыс.
Вакцинацию проводят в плановом порядке (среди населения, проживающего в природных очагах туляремии, и контингентов, подвергающихся риску заражения) и по эпидемиологическим показаниям (внеплановая) при ухудшении эпидемиологической и эпизоотологической ситуации и возникновении угрозы заражения определённых групп населения. Для иммунопрофилактики применяют живую аттенуированную вакцину. Вакцинация обеспечивает формирование стойкого и длительного иммунитета у привитых (5-7 лет и более). Ревакцинацию проводят через 5 лет контингентам, подлежащим плановой вакцинации.
Мероприятия в эпидемическом очаге.
Каждый случай заболевания человека туляремией требует подробного эпизо-отолого-эпидемиологического обследования очага с выяснением пути заражения. Вопрос о госпитализации больного туляремией, сроках выписки из стационара решает лечащий врач сугубо индивидуально. Больных с абдоминальной, лёгочной, глазо-бубонной и ангинозно-бубонной, а также средней тяжести или тяжело протекающие случаи язвенно-бубонной и бубонной форм необходимо госпитализировать по клиническим показаниям.
Больных выписывают из стационара после клинического выздоровления. Длительно не рассасывающиеся и склерозированные бубоны не являются противопоказанием для выписки. Диспансерное наблюдение за переболевшим осуществляют в течение 6-12 мес при наличии остаточных явлений. Разобщение других лиц в очаге не проводят.
В качестве меры экстренной профилактики можно провести антибиотикопрофилактику назначением рифампицина по 0,3 г 2 раза в сутки, доксициклина по 0,2 г 1 раз в сутки, тетрациклина по 0,5 г 3 раза в сутки. В жилище больного проводят дезинфекцию. Обеззараживанию подлежат только вещи, загрязнённые выделениями больных.
Читайте также:


