Гимнастика и лечебные упражнения по менингококковой инфекции

Менингит: что это за болезнь?
Речь идет о воспалении мозговых оболочек. Оно может возникнуть как самостоятельное заболевание, так и стать осложнением другой болезни. Виды менингита различают по нескольким признакам: характеру и распространенности воспаления, скорости его развития и степени тяжести.
По характеру воспаления менингиты могут быть серозными, когда в ликворе (жидкости, омывающей мозг) преобладают лимфоциты, или гнойными, когда преобладание нейтрофилов в ликворе создает гнойный экссудат.
По распространенности воспаления выделяют менингит генерализованный (повсеместный) или ограниченный (например, только в области полушарий или основания мозга).
По скорости развития болезни менингит подразделяют на:
Хронический менингит чаще всего вторичный, то есть вызванный инфекцией, которая уже существовала в организме и переместилась в мозговые оболочки. Таков, например, менингит при туберкулезе или нейросифилисе.
По степени тяжести менингит может быть:
- легким;
- средней тяжести;
- тяжелым;
- крайне тяжелым.
Вызывать менингит могут бактерии (чаще всего — менингококки), вирусы (энтеровирус), простейшие (менингит при малярии, токсоплазмозе) и даже грибки. Впрочем, грибковые менингиты возникают только при сниженном иммунитете.
Заболевание чаще всего протекает остро и начинается с высокой температуры — 38,6–39,6°C. Появляется сильная головная боль, рвота, после которой не наступает облегчение, в отличие от банального пищевого отравления. Присоединяются так называемые менингеальные симптомы, самый очевидный из которых — ригидность затылочных мышц: пациент не может, наклонив голову вперед, дотянуться подбородком до груди. Кружится голова, появляется светобоязнь, сонливость. Возможны потеря сознания и судороги.
Менингококковый менингит сопровождается характерной кожной сыпью, при других формах менингита сыпи может не быть, если болезнь не сопровождается сепсисом.
В крови определяется повышенный уровень нейтрофилов или лейкоцитов в зависимости от характера воспаления, высокая СОЭ.
Бактериальный менингит довольно долго считался болезнью преимущественно детской — так, по данным на 1986 год средний возраст пациентов с бактериальным менингитом составлял 15 месяцев [1] . Активное внедрение вакцинации привело к тому, что в мировой практике гнойный менингит стал болезнью взрослых — уже в 1998 году средний возраст пациентов составил 25 лет. Но в России вакцинация от менингококковой и пневмококковой инфекции не входит в календарь прививок и ситуация остается прежней: чаще болеют дети. На долю гнойного менингита приходится 33% всех инфекционных заболеваний нервной системы у детей. 23% составляют серозные менингиты [2] .
Среди менингитов вирусной природы преобладают энтеровирусные, во всем мире преимущественно поражающие лиц до 18 лет [3] . В России энтеровирус — причина 74% всех вирусных менингитов у детей [4] .
У взрослых причины острых менингитов не отличаются от таковых у детей, разве что более заметной становится гемофильная палочка — до 10% [5] .
Среди хронических менингитов один из самых распространенных — туберкулезный, частота которого в странах с неблагоприятной обстановкой по этому заболеванию (к которым, к сожалению, относятся страны бывшего СССР) колеблется от 62 до 411 случаев на 10 тысяч человек.
Бактериальный менингит летален примерно в 10% случаев, смертность при вирусных менингитах, если процесс не переходит в энцефалит, не превышает 1% [6] .
Самое частое и относительно безобидное последствие после менингита — астенический синдром: беспричинное недомогание, слабость, сниженное настроение. Он может продолжаться от 3 до 12 месяцев [7] .
Но, по данным американских врачей, серьезные неврологические последствия перенесенного менингита остаются почти в 30% случаев [8] , это:
- интеллектуальные нарушения;
- парезы, параличи;
- слепота;
- глухота (нейросенсорная тугоухость);
- гидроцефалия;
- судорожный синдром;
- ишемический инсульт (у взрослых составляет до 25% всех осложнений).
Предсказать заранее, насколько тяжелыми окажутся осложнения после менингита и можно ли будет их устранить, невозможно.
Несмотря на то, что основа диагноза — это тщательный опрос и детальный осмотр пациента, перечень необходимых исследований при подозрении на менингит довольно длинный. В него входят:
Возможно и добавление других исследований — так, при тяжелом состоянии и признаках поражения сердца — ЭКГ, при подозрении на пневмонию, что может быть при пневмококковом менингите, — рентгенография грудной клетки, возможно выявление возбудителей, не указанных выше.
При подозрении на менингит нужно незамедлительно вызывать скорую — необходима госпитализация. В какое именно отделение будет госпитализирован пациент, зависит от причины заболевания. При вирусных и бактериальных менингитах больного направляют на лечение в инфекционное отделение. Если менингит возник как осложнение гнойного отита или синусита — в ЛОР-отделение. При подозрении на туберкулезный менингит пациент отправляется в туберкулезный диспансер.
Высокую температуру сбивают нестероидными противовоспалительными средствами, такими как парацетамол, ибупрофен.
При признаках бактериальной инфекции используют антибиотики широкого спектра действия. Дозировки и продолжительность курса будут зависеть от выбранного средства и предполагаемого возбудителя. После получения результатов бактериологического исследования антибиотик могут заменить с учетом чувствительности к нему возбудителя.
Вирусные менингиты лечат противовирусными средствами, при клещевом энцефалите терапия дополняется противоклещевым иммуноглобулином.
Если появляются судороги, назначают противосудорожные препараты и средства для уменьшения внутричерепного давления.
В качестве противовоспалительной терапии применяют глюкокортикостероиды (дексаметазон). Снижая активность воспаления, они уменьшают вероятность неблагоприятного исхода и возникновения отдаленных последствий менингита.
При необходимости проводят искусственную вентиляцию легких.
Если менингит вторичный, обязательно лечение основного заболевания: хирургическое лечение при гнойных воспалениях ЛОР-органов, прием противотуберкулезных препаратов.
После перенесенного менингита пациент наблюдается у невролога не менее 2 лет. В первый год необходим осмотр раз в 3 месяца, далее раз в полгода.
Восстановление после менингита — это сложный, комплексный и многогранный процесс. Вот его составляющие:
Менингит — тяжелая болезнь, которая приводит к серьезным осложнениям. Восстановление после перенесенного менингита — долгий и кропотливый процесс, который требует от врачей знаний и опыта, а от пациентов и его близких — настойчивости, последовательности и терпения.
Грипп
Грипп – острое респираторное заболевание вирусной этиологии, протекающее с явлениями общей интоксикации и поражением респираторного тракта. Относится к воздушно-капельным антропонозам.
Достоверно вирусная природа гриппа установлена в 1933 г. в Англии Смитом, Эндрюсом и Лиседлоу, выделившими специфичекий пневмотронный вирус из легких хомячков, зараженных смывами из носоглотки больных гриппом, и обозначенный ими как вирус гриппа типа А.
В 1940 году Френсис и Мэджил открыли вирус гриппа В, а в 1947 году Тейлор выделил еще один новый вариант вируса гриппа – типа С.
Вирусы гриппа типов В и С практически не изменяют своей антигенной структуры, тогда как вирус гриппа типа А быстро изменяется, образуя новые подтипы и антигенные варианты.
В 1946—1957 годах выявлены новые варианты вируса гриппа А—Ai и А2, и выделенные в последующие годы вирусы значительно отличаются по антигенным свойствам от вируса гриппа А2. Вирусы гриппа относятся к группе РНК-содержащих ортомиксовирусов. В составе вирусов гриппа присутствуют различные антигены. Новые антигенные варианты вируса вызывают более тяжелые по течению и более массовые по характеру распространения эпидемии гриппа.
Вирусы гриппа обладают слабой устойчивостью к действию физических и химических факторов и разрушаются при комнатной температуре в течение нескольких часов, в то время как при низких температурах (от -25 °С до -70 °С) сохраняются несколько лет. Быстро погибают при нагревании, высушивании, а также при воздействии небольших концентраций хлора, озона, ультрафиолетовой радиации.
Эпидемиология
Источником гриппозной инфекции является только больной человек с явными и стертыми формами заболевания. Путь передачи инфекции – воздушно-капельный. Максимальная заразительность наблюдается в первые дни болезни, когда при кашле и чихании с капельками слизи вирус выделяется во внешнюю среду. Выделение вируса при неосложненном течении гриппа заканчивается к 5-6 дню от начала заболевания. В то же время при пневмонии, осложняющей течение гриппа, вирус обнаруживается в организме до 2—3 недель от начала заболевания. Эпидемии, вызываемые вирусом гриппа типа А, повторяются каждые 2—3 года и имеют взрывной характер (в течение 1—1,5 месяцев заболевают 20—50 % населения). Эпидемии гриппа В распространяются медленнее, длятся 2—3 месяца и поражают не более 25 % населения.
Грипп С не дает эпидемических вспышек. Заболевание носит лишь спорадический характер.
Патогенез
В патогенезе гриппа выделяют пять основных фаз патологического процесса:
1 – репродукция вируса в клетках дыхательных путей;
2 – вирусемия, токсические и токсико-аллергические реакции;
3 – поражение дыхательных путей с преимущественной локализацией процесса в каком-либо отделе дыхательного тракта;
4 – возможные бактериальные осложнения со стороны дыхательных путей и других систем организма;
5 – обратное развитие патологического процесса.
В основе поражения различных органов и систем при гриппе ведущую роль играют циркуляторные расстройства, причиной которых являются нарушения тонуса, эластичности и проницаемости сосудистой стенки, прежде всего капилляров. Повышение проницаемости сосудистой стенки приводит к нарушению микроциркуляции и возникновению геморрагического синдрома (носовые кровотечения, кровохаркания, а при тяжелом течении – токсической энцефалопатии или геморрагическим токсическим отеком легких).
Симптомы и течение
Инкубационный период продолжается от 12 до 48 ч. Различают следующие клинические формы болезни: типичный грипп и атипичный (афебрильный, акатаральный и молниеносный); по тяжести течения – легкий, среднетяжелый, тяжелый и очень тяжелый грипп; по наличию осложнений – осложненный и неосложненный грипп.
Типичный грипп начинается остро, в большинстве случаев с озноба или познабливания. Температура тела уже в первые сутки достигает максимального уровня (38—40 °С). Клиническая картина проявляется синдромом общего токсикоза и признаками поражения респираторного тракта. Одновременно с лихорадкой появляется общая слабость, разбитость, адинамия, повышенная потливость, боли в мышцах, сильная головная боль с характерной локализацией в лобной области и надбровных дугах. Появляются болевые ощущения в глазных яблоках, усиливающиеся при движении глаз или при надавливании на них, светобоязнь, слезотечение. Поражение респираторного тракта характеризуется появлением першения в горле, сухого кашля, саднящими болями за грудной (по ходу трахеи), заложенностью носа, осиплым голосом. При объективном обследовании отмечается гиперемия лица и шеи, инъекции сосудов склер, влажный блеск глаз, повышенное потоотделение. В дальнейшем может появиться герпетическая сыпь на губах и около носа.
Грипп
Грипп – острое респираторное заболевание вирусной этиологии, протекающее с явлениями общей интоксикации и поражением респираторного тракта. Относится к воздушно-капельным антропонозам.
Достоверно вирусная природа гриппа установлена в 1933 г. в Англии Смитом, Эндрюсом и Лиседлоу, выделившими специфичекий пневмотронный вирус из легких хомячков, зараженных смывами из носоглотки больных гриппом, и обозначенный ими как вирус гриппа типа А.
В 1940 году Френсис и Мэджил открыли вирус гриппа В, а в 1947 году Тейлор выделил еще один новый вариант вируса гриппа – типа С.
Вирусы гриппа типов В и С практически не изменяют своей антигенной структуры, тогда как вирус гриппа типа А быстро изменяется, образуя новые подтипы и антигенные варианты.
В 1946—1957 годах выявлены новые варианты вируса гриппа А—Ai и А2, и выделенные в последующие годы вирусы значительно отличаются по антигенным свойствам от вируса гриппа А2. Вирусы гриппа относятся к группе РНК-содержащих ортомиксовирусов. В составе вирусов гриппа присутствуют различные антигены. Новые антигенные варианты вируса вызывают более тяжелые по течению и более массовые по характеру распространения эпидемии гриппа.
Вирусы гриппа обладают слабой устойчивостью к действию физических и химических факторов и разрушаются при комнатной температуре в течение нескольких часов, в то время как при низких температурах (от -25 °С до -70 °С) сохраняются несколько лет. Быстро погибают при нагревании, высушивании, а также при воздействии небольших концентраций хлора, озона, ультрафиолетовой радиации.
Эпидемиология
Источником гриппозной инфекции является только больной человек с явными и стертыми формами заболевания. Путь передачи инфекции – воздушно-капельный. Максимальная заразительность наблюдается в первые дни болезни, когда при кашле и чихании с капельками слизи вирус выделяется во внешнюю среду. Выделение вируса при неосложненном течении гриппа заканчивается к 5-6 дню от начала заболевания. В то же время при пневмонии, осложняющей течение гриппа, вирус обнаруживается в организме до 2—3 недель от начала заболевания. Эпидемии, вызываемые вирусом гриппа типа А, повторяются каждые 2—3 года и имеют взрывной характер (в течение 1—1,5 месяцев заболевают 20—50 % населения). Эпидемии гриппа В распространяются медленнее, длятся 2—3 месяца и поражают не более 25 % населения.
Грипп С не дает эпидемических вспышек. Заболевание носит лишь спорадический характер.
Патогенез
В патогенезе гриппа выделяют пять основных фаз патологического процесса:
1 – репродукция вируса в клетках дыхательных путей;
2 – вирусемия, токсические и токсико-аллергические реакции;
3 – поражение дыхательных путей с преимущественной локализацией процесса в каком-либо отделе дыхательного тракта;
4 – возможные бактериальные осложнения со стороны дыхательных путей и других систем организма;
5 – обратное развитие патологического процесса.
В основе поражения различных органов и систем при гриппе ведущую роль играют циркуляторные расстройства, причиной которых являются нарушения тонуса, эластичности и проницаемости сосудистой стенки, прежде всего капилляров. Повышение проницаемости сосудистой стенки приводит к нарушению микроциркуляции и возникновению геморрагического синдрома (носовые кровотечения, кровохаркания, а при тяжелом течении – токсической энцефалопатии или геморрагическим токсическим отеком легких).
Симптомы и течение
Инкубационный период продолжается от 12 до 48 ч. Различают следующие клинические формы болезни: типичный грипп и атипичный (афебрильный, акатаральный и молниеносный); по тяжести течения – легкий, среднетяжелый, тяжелый и очень тяжелый грипп; по наличию осложнений – осложненный и неосложненный грипп.
Типичный грипп начинается остро, в большинстве случаев с озноба или познабливания. Температура тела уже в первые сутки достигает максимального уровня (38—40 °С). Клиническая картина проявляется синдромом общего токсикоза и признаками поражения респираторного тракта. Одновременно с лихорадкой появляется общая слабость, разбитость, адинамия, повышенная потливость, боли в мышцах, сильная головная боль с характерной локализацией в лобной области и надбровных дугах. Появляются болевые ощущения в глазных яблоках, усиливающиеся при движении глаз или при надавливании на них, светобоязнь, слезотечение. Поражение респираторного тракта характеризуется появлением першения в горле, сухого кашля, саднящими болями за грудной (по ходу трахеи), заложенностью носа, осиплым голосом. При объективном обследовании отмечается гиперемия лица и шеи, инъекции сосудов склер, влажный блеск глаз, повышенное потоотделение. В дальнейшем может появиться герпетическая сыпь на губах и около носа.
Менингококковая инфекция, этиология, патогенез, классификация, основные клинические проявления, осложнения.
– группа инфекционных заболеваний характеризующихся лихорадкой, интоксикацией, и преимущественно поражением кожного покрова и оболочек головного мозга.
Этиология. Возбудитель – Neisseriae meningitidis (менингококк) относится к роду нейсерия – диплококки бобовидной формы, Г+, есть капсула, имеют двойственную природу: относятся к гноеродным м/о, вызывая гнойные воспаления, с другой стороны выделяют эндотоксин, вызывая симптом интоксикации. По АГ – структуре выделяют серогруппы A, B, C, Z, X, Y.
Эпидемиология. Источник инфекции – больные генерализованный формой менинг. инфекцией, больные менинг. назофарингитом, носители менингококка.
Путь передачи - возд. - кап. Заражение происходит чаще при длит. контакте, ввиду низкой устойчивости возбудителя во внешней среде. Максимум заболеваемости в межэпидемическом периоде в странах с умеренным климатом приходится на февраль март, во вр. эпид. подъемов - март – май. Перенесенные заболевания оставляют стойкий иммунитет.
Патогенез. Место первичной локализации возбудителя – слиз. обол. носоглотки. Дальнейшая эволюция возбудителя может протекать по след. направлениям:
v бессимптомное размножение возбудителя в слиз. об. носоглотки – здоровое носительство.
v Назофарингит с катаральными явлениями в носоглотке и незначительной интоксикацией.
v Проникновение возбудителя через локальные защитные барьеры, что приводит к развитию бактериемии и интоксикации. Бактериемия, как правило, сопровождается формированием очагов гнойного воспаления с развитием иритов, иридоциклитов, менингита.
Подвергаясь фагоцитозу со стороны нейтрофилов, менингококки транспортируются внутрь клетки через клеточные мембраны, где размножаются, а затем проникают в субарахноидальное пространства. При этом воспалительный процесс периваскулярно может распространяться на вещество мозга, сосудистое сплетение желудочков, влагалища черепных нервов, проходящие через костные каналы основания мозга и на поверхность внутреннего уха, + воспалительный процесс захватывает оболочки спинного мозга. Токсическое поражение стенки сосудов мц русла обуславливает повышенную проницаемость гемато – энцефалического барьера и вызывает гипоксию мозга, сопровождается повышением гидрофильности нейроцитов и глиальных клеток, при этом нарушается функционирование ионного насоса и поступления воды и натрия в клетки, это приводит к развитию оттека и набуханию головного мозга, все это приводит к опущению мозжечка и защемлению ствола мозга в большом затылочном отверстии, следовательно нарушаются многие жизненно важные функции организма. Степень выраженности оттека головного мозга определяет тяжесть течения и исход заболевания. Может развиться клиника миокардита, полиартрита, перикардита, а при генерализованный форме инфекции развивается ГЗТ, с накоплением в крови ЦИКов и иммуноглобулинов Е.
1. Локализованная форма (менингиальный назофарингит).
2. Генерализованная форма (менингококцемия, менингит, смешанная форма).
3. Редкие формы (хр. менингококцемия, менингиальная пневмония, артрит, иридоциклит).
Инкуб. период 1-10 суток, сред. 2-4 дня.
Очень похож на ОРВИ: заложенности носа, боль в горле, кашель, головная боль лихорадка, в более тяжелых случаях озноб, боли в мышцах, головокружение, рвота. Объективно: гиперемия глотки, у некоторых больных картина острого фолликулярного фарингита. Может протикеать как самостоятельное заболевание, или может предшествовать генирализованная форма болезни.
Начинается остро с появления озноба, болей в мышцах и суставах, головной боли, боли в животе, жидкого стула, реже рвоты. Быстро поднимается температура до 39-40 0 С и выше, затем через 4-36 часов после начала заболевания появляется сыпь, сначала петехиальная, затем геморрагическая, с преимущественной локализацией на дистальных отделах конечностей, на боковых поверхностях бедер, ягодицах, туловище. В тяжелых случаях сыпь может распространяться на переднюю поверхность туловища. Размеры: от мелкоточечных до крупных элементов возвышающихся над поверхностью кожи, которые представляют собой участки геморрагического воспаления кожи. Через один - два дня крупные элементы преобритают богрово – синюшную окраску и подвергаются некрозу, затем покрываются коркой, под которой может накапливаться гнойный экссудат. Мелкие элементы сыпи пигментируются и через 2-4 дня исчезают. Проявлениями геморрагического синдрома являются геморрагии на конъюнктивах, кровоизлияния склеры слизистой оболочки ротоглотки. Серьезные осложнения – носовые, Ж-К, почечные. Маточные кровотечения, кровоизлияния во внутренние органы. После отторжения корочек открывается язва, затем она рубцуется и образуется рубец. Нередко поражаются суставы: в первые дни мелкие (суставы кистей), на второй неделе крупные. ССС – тахикардия, артериальная гипотензия, приглушенность сердечных тонов. Нередко токсическое поражение почек, протеинурия, цилиндрурия, иногда преходящее повышение креатинина и мочевой кислоты в крови. Нередко токсическое поражение спинного мозга – характерны явления нейротоксикоза в виде заторможенности, головной боли, реже менингиальных симптомов. В крови: высокий нейтрофильный лейкоцитоз ( до 20-40) повышение СОЭ (до 30-40).
Развивается у 30-40% больных менингиальной инфекцией. Начало – повышается температура 38-39 0 С, появляются симптомы интоксикации, через несколько часов или к концу первых суток появляется распирающие головные боли, тошнота, рвота. Характерны наличие менингиальных симптомов. У детей до 1 года может быть увеличение объема мозга в результате оттека мозга, что может привести к напряжению и выбуханию большого родничка. Характерно наличие обще мозговых симптомов: заторможенность, одинамия, иногда психомоторное возбуждение, делириозный синдром, возможно развитие инфильтративных невритов.
Спинномозговая пункция – спинномозговая жидкость вытекает под повышеным давлением 400-800 мм рт ст, мутная, белого или желтоватого цвета, высокий нейтрофильный плеоцитоз (1000 и выше) через сутки повышается количество белка до 3-17 г/л. В первые сутки : не больше 0,3 – 1 г/л. Уровень глюкозы в ликворе прогрессивно снижается. В тяжелых случаях генерализованные судороги, парезы конечностей. Сознание спутанное вплоть до комы. Сопровождается оттеком мозга, клиника которого выражается в значительной степени спутанного сознания, психомоторного возбуждения с быстрым развитием комы, генерализованные судороги, может быть аритмия дыхания. Лицо гиперемировано, усиливается потоотделение развивается акроцианоз. Смерть наступает от остановки дыхания.
Смешанная форма болезни.
45-70% больных. Сочетание интоксикации с поражением кожных покровов и оболочек мозга. Изредка молниеносная форма болезни, при которой температура тела достигает 39,5-40 0 С и в результате появляются резкие боли в мышцах и суставах, интенсивная головная боль. Через 4-12 часов на коже – крупная с большим количеством некрозов сыпь, синюшные пятна, обусловленные микроциркуляторными расстройствами. Быстро развивается инфекционно-токсический шок и ДВС-синдром. Смерть обычно наступает от сердечной недостаточности, в более поздние стадии – от органных, полиорганных или от почечных осложнений.
Встречается редко. Проявляется лихорадкой неправильного типа, геморрагической сыпью, полиартритом, иногда миокардитом.
Основывается на клинической картине, картине периферической крови, ликворологических данных, бактериологических исследованиях крови, серологических исследованиях (РТГА), а также на обнаружении АГ в крови, ликворе – с помощью ИФА и латекс-агглютинации.
1). Этиотропное: бензилпенициллин 20 тыс.-400 тыс на кг в сутки в/м 4 раза в день, или в/в при увеличении дозы на 1/3 (интервал 2-3 часа.).
Наиболее ранние критерии эффективности АБ терапии является повышение уровня глюкозы в ликворе.
Также могут использоваться ампициллин, ампиокс 200-400 мг/кг, цефалоспорины III, IV поколения в максимальных дозах, сульфаниламиды (бисептол, бактрим, сульфатол), тетрациклины.
При генерализованной форме, особенно осложненной инфекционно-токсическим шоком, применяют левомицетин до 6 г взрослым и 80-100 мг/кг детям в/в.
Критерием прекращения АБ терапии при менингите является санация цереброспинальной жидкости, основным показателем которой является снижение цитоза до 100 и меньше в 1 мкл, при лимфоцитарном составе 70% и более. При менингоэнцефалите после санации ликвора этиотропную терапию необходимо продолжать в течение 2-4 суток.
2). Патогенетическая терапия:
- инфузии полиионных растворов (гемодез, реополиглюкин, глюкоза 10% - для снижения отека мозга в небольших количествах)
- для снижения отека мозга – салуретики в течении 5-6 дней (фуросемид, диакарб, урегит)
- по показаниям: анальгетики, седативные, снотворные
- при развитии отека мозга – форсированный диурез, стероидные гормоны, ИВЛ, оксигенотерапия.
Основные профилактические мероприятия:
- изоляция больных
- мероприятия по разобщению в коллективах
- своевременное выявление, изоляция и санация носителей вирулентных штаммов менингококков.
- вакцинация против менингококков серогруппы А
- допуск переболевших лиц и носителей в коллективы осуществляется после 3-хкратного отрицательного результата бактериологического исследования слизи из носоглотки.
Менингококковая инфекция – инфекционная болезнь, совмещающая целую группу заболеваний, которые имеют разнообразные клинические проявления: от назофарингита до менингококкового сепсиса и менингита. Объединяет их то, что все они вызываются менингококками, которые переносятся воздушно-капельным путем. Менингококковая инфекция представляет опасность, так как широко распространена, скоротечна, может вызывать тяжелые осложнения и привести к летальному исходу.
МКБ-10
Общие сведения
Менингококковая инфекция – инфекционное заболевание, имеющее типичные клинические проявления в виде поражения слизистой оболочки носоглотки. Для этой болезни характерно распространение процесса, что приводит к специфической септицемии и гнойному лептоменингиту. Менингококковая инфекция распространилась по всем странам мира, в которых наблюдаются как спорадические случаи, так и эпидемические вспышки, бывают и эпидемии. Самое большое распространение менингококковая инфекция получила в странах Центральной Африки, Южной Америки, в Китае. Вспышки этого заболевания часто возникают там, где большая скученность населения сочетается с антисанитарными условиями обитания.
В нашей стране заболеваемость менингококковой инфекцией стабилизировалась и в среднем держится на уровне 5 на 100 тысяч населения. Как показывает географический анализ, есть несколько неблагополучных зон, где показатель заболеваемости более высок. Это, в первую очередь, дальневосточные области, расположенные рядом с границей Китая и Монголии. Другой регион, который дает стабильно высокий уровень заболеваемости – Мурманская и Архангельская области.

Этиология и патогенез
Возбудителем менингококковой инфекции является менингококк Neisseria meningitidis. Это грамотрицательный диплококк, не имеющий жгутиков и капсул и не образующий спор. Менингококки хорошо видны на окрашенных анилиновыми красками препаратах из чистой культуры. Они располагаются парно, как два боба, обращенных друг к другу вогнутой поверхностью. Оптимальная температура для роста менингококков – 37 °С. Во внешней среде они малоустойчивы, быстро погибают при воздействии солнечных лучей, дезинфицирующих средств, при высыхании и понижении температуры до 22 °С. Различают несколько серологических типов менингококков, основными из которых считаются четыре: А, B, C, D.
В результате воздушно-капельного механизма распространения инфекции менингококки проникают в носоглотку, полость рта, верхние дыхательные пути здоровых людей, затем гематогенным путем начинают распространяться в организме. В патогенезе менингококковой инфекции решающую роль играет комбинация процессов токсического и септического характера с присоединившимися аллергическими реакциями.
Заражение менингококковой инфекцией
Единственный источник возбудителя менингококковой инфекции - человек с клинически выраженными признаками болезни, а также носитель менингококков. Путь передачи менингококков - аспирационный. Распространение инфекции происходит при разговоре, чиханье, кашле, когда с капельками слизи возбудители попадают в окружающее больного воздушное пространство. Способствует заражению тесный контакт между людьми, особенно в закрытом помещении.
Менингококковая инфекция характеризуется некоторой сезонностью. Число заболевших в сырое и холодное время года увеличивается, достигая пика в марте-мае. Для менингококковой инфекции типичны периодические подъемы заболеваемости, имеющие интервалы в 10-15 лет. Болезнь может поражать людей практически любого возраста, но преимущественно болеют дети. Они составляют почти 70% от общего количество всех больных. Большое значение в развитии менингококковой инфекции имеет ослабленная иммунная система человека.
Классификация
Соответственно клинической классификации менингококковую инфекцию делят на локализованную и генерализованную. К локализованным формам относят менингококконосительство, острый назофарингит и изолированную менингококковую пневмонию. Генерализованные формы: острая и хроническая менингококкемия, менингококковый менингоэнцефалит, менингококковый менингит. Существуют редкие формы: менингококковый артрит или полиартрит, менингококковый эндокардит и иридоциклит. Частое распространение получили смешанные формы менингококковой инфекции.
Симптомы менингококковой инфекции
Инкубационный период при менингококковой инфекции длится от 1 до 10 дней, в среднем 2-3 дня. При менингококконосительстве чаще всего состояние здоровья не нарушается. Обычно болезнь начинается остро, однако у некоторых больных бывает продромальный период: слабость и потливость, головная боль и небольшое повышение температуры.
Менингококковый острый назофарингит может иметь субклиническое течение, когда отсутствуют клинические симптомы. Также он может протекать в легкой, среднетяжелой и тяжелой форме. Чаще всего встречается легкая форма назофарингита со слабой интоксикацией и субфебрильной температурой. При среднетяжелой форме температура повышается до 38-38,5 °С. У больных наблюдается такая симптоматика общей интоксикации, как головная боль и головокружение, слабость и разбитость. Наряду с этими симптомами дополнительно возникают першение и боли в горле, заложенность носа и небольшие слизисто-гнойные выделения, изредка сухой кашель. Кожные покровы обычно сухие и бледные. Тяжелое течение назофарингита проявляется высокой температурой, которая достигает 39 °С и более. Кроме головной боли наблюдается рвота, часто присоединяются менингеальные симптомы. Назофарингит нередко может предшествовать развитию генерализованных форм заболевания.
Менингококковый менингит обычно начинается остро с озноба и повышения температуры до 38-40 °С. Общее состояние больного резко ухудшается. Основной жалобой являются сильнейшие головные боли, отмечается светобоязнь. Быстро появляются и прогрессируют менингеальные симптомы. Отмечается ригидность затылочных мышц, положительный симптом Кернига и другие. Характерны двигательное беспокойство, гиперемия лица, горячая на ощупь кожа, красный дермографизм, иногда наблюдается гиперестезия кожи. Больной занимает в постели вынужденную позу, для которой характерно запрокидывание назад головы и подтягивание ног к животу.
При менингококковом менингите может наступить расстройство сознания и психические нарушения. Возможны бред, возбуждение, галлюцинации или адинамия, заторможенность, сопор, даже кома. У детей часто возникают судороги, иногда гиперкинезы. У большинства больных отмечается угнетение или усиление периостальных и сухожильных рефлексов, а также их неравномерность, происходит поражение черепных нервов. Может развиться гнойный лабиринтит, который приводит к полной потере слуха. Реже бывает неврит зрительного нерва.
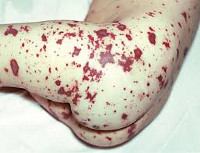
Менингококкемия представляет острый менингококковый сепсис, для которого типично острое начало, высокая лихорадка, ряд септических явлений, в том числе значительные изменения в деятельности сердечно-сосудистой системы, раннее появлением сыпи и тяжелое течение. Сыпь появляется чаще на туловище и нижних конечностях в виде розеолезных и папулезных элементов интенсивно-розового или слегка синюшного оттенка. Кроме того, на коже бывают разной величины геморрагические элементы и звездчатые красные пятна, переходящие в некроз.
При менингококкемии отмечаются кровоизлияния в конъюнктивы, склеры и слизистые оболочки носоглотки. У больных могут наблюдаться носовые, маточные, желудочные кровотечения, субарахноидальные кровоизлияния, микро- и макрогематурия. В отдельных случаях возникают артриты и полиартриты. Тяжелая менингококкемия у взрослых часто сочетается с менингитом.
Менингококковый менингоэнцефалит характеризуется судорогами и нарушением сознания уже с первых дней болезни, нередко появляются зрительные или слуховые галлюцинации. Для него типичны ранние параличи и парезы.
Осложнения
Возможны специфические осложнения в раннем и позднем течении болезни. К ним относятся:
К неспецифическим осложнениям относят такие, как герпес, отит, пневмония, пиелонефрит и другие.
Диагноз менингококковой инфекции
Чтобы поставить правильный диагноз, необходимо изучить клиническую картину заболевания. Принимают во внимание также эпидемиологические данные, анамнез, результаты лабораторных исследований крови и цереброспинальной жидкости, взятой путем люмбальной пункции. При подозрении на менингококконосительство или менингококковый назофарингит проводят бактериологическое исследование слизи, которую собирают с задней стенки глотки. Используют также иммунологические методы.
Дифференциальный диагноз следует проводить с другими заболеваниями. Назофарингит дифференцируют с острыми вирусными инфекциями, ангиной, фарингитом. Смешанную форму менингококковой инфекции и менингококкемию сравнивают с другими инфекционными болезнями. Менингококковый менингит дифференцируют с гнойными менингитами другой этиологии.
Лечение менингококковой инфекции
При менингококковой инфекции необходима ранняя госпитализация в специализированные отделения инфекционной больницы. При развитии осложнений больных определяют в отделение реанимации. В случаях выраженной интоксикации, лихорадки назначают антибиотики. В тяжелых случаях проводят противошоковые мероприятия, дегидратационную и дезинтоксикационную, противосудорожную терапию. Назначают анальгетики, применяют кортикостероиды, оксигенотерапию, искусственную вентиляцию легких и другие средства. По показаниям используют витамины, ноотропные препараты и сердечные гликозиды. Выписка из стационара может быть произведена после исчезновения клинических симптомов, при наступлении выздоровления и отсутствии в бактериологических исследованиях слизи из зева и носа менингококков.
В большинстве случаев при своевременном лечении менингококковой инфекции прогноз благоприятен. По статистике летальные исходы возможны при таких осложнениях, как отек и набухание головного мозга, инфекционно-токсический шок. Остаточные явления встречаются у пациентов, лечение которых было начато только в поздние сроки заболевания. Могут быть функциональные нарушения нервно-психической деятельности. Пациентам, перенесшим менингококковую инфекцию показано амбулаторное наблюдение и долечивание у невролога.
Профилактика менингококковой инфекции
Важно вовремя поставить диагноз больным с разными видами менингококковой инфекции и госпитализировать их. Противоэпидемическими мерами является выявление носителей инфекции и проведение им санации носоглотки. Большое значение для профилактики имеет повышение иммунитета людей. За теми, кто был в контакте с больным, устанавливается медицинское наблюдение и проводится бактериологическое обследование. По показаниям осуществляется вакцинация комплексной полисахаридной вакциной против менингококков серологических групп А и С, иммунитет от которой сохраняется в течение 3-5 лет. Повторную иммунизацию при угрозе эпидемии можно проводить через три года.
Читайте также:


