Флегмона у детей сепсис
Профилактика и лечение гнойно-воспалительных заболеваний кожи и подкожной жировой клетчатки всегда были и остаются одними из самых важных проблем всех разделов хирургии. Наиболее значимые, с точки зрения эпидемиологии, сферы медицины в данном вопросе — военно-полевая хирургия, общая хирургия, стоматология, комбустиология, травматология, диабетические отделения терапии и так далее.
Актуальность проблемы
На сегодняшний день актуальными являются вопросы трансформации этиологических факторов развития флегмон (появление устойчивых бактериальных агентов), отклонения клинической картины от стандартного течения заболевания, большое количество тяжело протекающих случаев, увеличение сроков стационарного лечения и частая инвалидизация после радикальных хирургических вмешательств.
Несмотря на многочисленные изобретения фармакологических предприятий в сфере противовоспалительной и антибиотикотерапии, до сих пор не представляется возможным в 100% случаев добиться успешной профилактики гнойно-воспалительных заболеваний, в том числе флегмон.
Общие сведения о заболевании
Флегмона — это разлитое острое гнойное воспаление жировой клетчатки. В отличие от локализированных видов гнойного воспаления (фурункул, карбункул, гидраденит, абсцесс и др.), флегмона не имеет ограничительной соединительнотканной капсулы, поэтому склонна к распространению за короткий промежуток времени.
Причинным фактором развития флегмон всегда является бактериальная инфекция:
- золотистый стафилококк (более 90% случаев);
- стрептококки;
- протей;
- синегнойная палочка;
- анаэробные клостридии (наиболее тяжёлая форма заболевания).
Бактериальный агент может попадать в жировую клетчатку несколькими основными путями: первично через повреждённую кожу (при ранениях), вторично, как осложнение фурункула, гидраденита, трофических язв при диабете, а также гематогенным и лимфогенным путём (из отдалённых источников инфекции).
При попадании значительного количества бактериальных клеток в жировую клетчатку иммунная система не справляется с их уничтожением. Часто бывает, что флегмоны развиваются у ослабленных основным заболеванием людей, например, при туберкулезе, ВИЧ, циррозе печени, декомпенсации сахарного диабета и так далее. В таких случаях скорость развития заболевания в разы выше, из-за отсутствия адекватного иммунного ответа.
Гибель клеток приводит к образованию массивного очага воспаления, бактерии размножаются и распространяются по анатомическим клетчаточным пространствам вместе с погибшими тканями и лейкоцитами (гноем). Гнойное воспаление развивается при поражении клетчатки стафилококками, стрептококками, синегнойной палочкой. При проникновении под кожу кишечной палочки или протея развивается гнилостное воспаление (его отличие в быстром протеолизе живых тканей бактериями, образовании крайне неприятно пахнущих газов).
Наиболее опасно попадание анаэробов в клетчатку, эти клостридии вызывают молниеносное распространение флегмоны, с проникновением в глубокие слои (вплоть до кости), крайне выраженный интоксикационный синдром. Анаэробная инфекция часто является причиной утраты обширных участков тканей, конечностей, внутренних органов.
Флегмоны подразделяются на несколько основных групп:
1. По возбудителю:
- стафилококковая;
- стрептококковая;
- синегнойная;
- анаэробная (клостридиальная) и т.д.
2. По клиническому течению:
- молниеносная (анаэробная);
- острая (наиболее частая);
- хроническая (редкий вариант, может возникать при вялотекущем парапроктите и т.п.).
3. По характеру экссудата:
- серозная (белковая жидкость, образуется на начальной стадии флегмоны и почти всегда переходит в гнойную форму);
- гнойная, гнойно-некротическая;
- гнилостная;
- анаэробная (газовая).
4. По локализации:
- подкожная;
- подслизистая;
- подфасциальная;
- межмышечная;
- параартикулярная;
- парахондральная;
- забрюшинная;
- околопочечная;
- частные случаи (флегмона кисти, флегмона стопы, флегмона шеи, флегмона Фурнье и т.д).
5. По наличию осложнений:
- неосложнённая;
- осложнённая сепсисом, септическим шоком, гангреной органа или конечности и т.д.
Клиническая картина
Симптоматика флегмон почти всегда крайне ярко выражена.
Общие симптомы: локально в месте образования очага наблюдается гиперемия (покраснение), повышение местной температуры тела, отёк различной степени, болезненность, усиливающаяся при пальпации. Регионарные лимфатические узлы увеличены, плотные и болезненные при надавливании.
При прощупывании кожи над поражённым участком обнаруживается симптом флюктуации — наличие жидкости под кожей. При локализации флегмоны на конечностях, спине, шее можно наблюдать сильное снижение объёма движений, в том числе при пассивном сгибании-разгибании в суставах.
Общее состояние может быть различным. Часто наблюдается повышение температуры тела (до 39 — 40 ℃), слабость, тремор конечностей, озноб, чувство жара, повышение артериального давления, учащение пульса, одышка, головная боль. Такая клиническая картина формируется при локализации гнойного очага на конечностях, шее, голове, спине, то есть, видимых невооружённым глазом областях тела.
Частным случаем является, например, флегмона (гангрена) Фурнье — это стремительно прогрессирующая флегмона мошонки с образованием гнойно-некротического экссудата, чаще всего, посттравматическая или на фоне декомпенсации эндокринных заболеваний (сахарный диабет). Заболевание опасно развитием некроза мошонки и яичек, кожи и подкожной клетчатки передней брюшной стенки, развитием сильнейшей интоксикации и сепсиса.
Более затруднительна диагностика флегмон в брюшной полости, забрюшинном пространстве, полости грудной клетки, малом тазу. Для верификации диагноза необходимо обязательно использовать дополнительные методы исследования (графические и инвазивные). О них пойдёт речь далее.
Диагностика
Поверхностные формы флегмон не представляют трудностей в диагностике. На основании осмотра и обнаружения гиперемированного участка тела, отёчности, флюктуации, повышения общей температуры, озноба, одышки и т.д. врач без сомнений может верифицировать данный диагноз.
В сомнительных случаях допускается проведение пункции (прокола) поражённого участка и дальнейшее микроскопическое исследование. Данная манипуляция проводится крайне редко из-за опасности возникновения септических осложнений. После пунктирования обязательно осуществляется проверка флоры на чувствительность к антибиотикам.
Лабораторная диагностика:
Осложнения
Лечение
Проводится местное обезболивание или ингаляционный наркоз (человек без сознания), в зависимости от локализации флегмоны. После осуществления диагностических манипуляций и определения примерных размеров воспалительного очага, скальпелем рассекается кожа, подкожная клетчатка, мышечные фасции и т.д. Все разрезы должны быть максимально широкими. Далее иссекается вся нежизнеспособная ткань и рана дренируется антисептическими растворами. Устанавливаются дренажные трубки для отведения экссудата, рана послойно ушивается, накладывается стерильная повязка.
При анаэробной этиологии флегмоны рану не зашивают, т.к. возникает высокий риск реинфекции.
Если очаг гнойного воспаления находится в брюшной полости, забрюшинной и т.д., применяется лапаротомный или ретроперитонеальный доступ. Интраоперационная методика остаётся прежней, все некротизированные ткани иссекаются, промывается брюшная полость, устанавливаются дренажи.
- Общая противовоспалительная терапия: нестероидные противовоспалительные средства, кортикостероиды.
- Инфузионная и детоксикационная терапия: внутривенное капельное введение коллоидных и кристаллоидных растворов.
- Антибиотикотерапия: внутримышечное введение антибиотиков не менее 10 суток.
- Иммуномодулирующая и витаминотерапия терапия (интерферон).
- Анальгетики — обезболивающие препараты назначаются в зависимости от выраженности болевого синдрома. В некоторых случаях требуются наркотические и смешанные анальгетики.
- Местное воздействие на заживление раны: мази с заживляющим действием, электрофорез, лазеротерапия и другие виды физиопроцедур.
Заключение
Гнойные заболевания кожи и жировой клетчатки актуальны во все времена, а сегодня довольно серьёзной проблемой является неэффективность многих антибиотиков по отношению к устойчивой флоре.
Важно запомнить, что флегмона — крайне быстро развивающееся заболевание, которое может привести к серьёзным осложнениям, инвалидности и даже смерти. Не стоит заниматься самолечением, в случае выявления описанных в данной статье симптомов, сразу обратитесь к хирургу.
Чем раньше будет проведена операция и назначено консервативное лечение, тем лучше прогноз для выздоровления и жизни пациента!
Мы приложили много усилий, чтобы Вы смогли прочитать эту статью, и будем рады Вашему отзыву в виде оценки. Автору будет приятно видеть, что Вам был интересен этот материал. Спасибо!

Локализация и основные причины
Локализация некротических очагов различна. Чаще флегмона начинается с затылка, лопаточной и ягодичной области, возникает на внутренней поверхности голеней, бедер, рук. Редко некротический процесс сначала возникает на груди или животе малыша. Практически никогда флегмонозное поражение кожи не встречается на стопах и ладонях.

Флегмона новорожденных – редкое инфекционное заболевание кожи и подкожных структур
Возбудителями флегмоны являются кокковые микроорганизмы, в частности золотистый стафилококк, стрептококк, гонококк. Основные причины заражения:
- ранки на поверхности кожи;
- воспаление пупка (омфалит, инфекционное поражение пупочной ранки);
- недостаточный уход за младенцем;
- нарушение асептики в родовых залах, палатах рожениц;
- венерические заболевания у матери – инфекция проникает в организм малыша через родовые пути;
- мастит, лактостаз у кормящей женщины.
Чаще всего инфекция проникает в подкожные структуры малыша через повреждения кожи. Встречаются гематогенный и лимфогенный пути передачи инфекции, когда некротизации способствуют иные инфекции, протекающие в организме.
В группе риска – дети с глубокой недоношенностью, родовыми травмами, с тяжелейшими неврологическими патологиями. Возникновению флегмоны новорожденных также способствуют неблагоприятные условия проживания, связанные, к примеру, с алкоголизмом или психическими заболеваниями родителей.
Классификация и симптомы
Заболевание классифицируется по локализации, типу возбудителя и форме патологического процесса. Особое клиническое значение имеет классификация по форме.
- Серозная. Начало формирования инфильтративного очага без четких границ со здоровой тканью. Дополнительная симптоматика может отсутствовать. Серозная форма по первичным симптомам напоминает младенческий везикулопустулез.
- Гнилостная. Заболевание спровоцировано проникновением в организм патогенных штаммов анаэробного типа. Отличительная черта – инфильтративный очаг источает неприятный запах, а при незначительном надавливании сочится, по клинической картине напоминает псевдофурункулез. Кожа в области поражения становится зеленой или коричневатой.
- Гнойная. Период пика патогенной активности бактерий, когда на коже образуется гнойный очаг с зеленоватым содержимым, сероватым налетом. Гнойные очаги быстро изъязвляются, распространяются по поверхности кожных покровов. Патологический процесс поражает не только кожу, но и мышцы, костную ткань.
- Некротическая. Распространенная форма инфекционного процесса, при которой очаги поражения имеют явные очертания, четко отделены от здоровой ткани лейкоцитарными участками. Гнойные абсцессивные очаги склонны к вскрытию.
- Анаэробная форма. Патологический процесс развивается с пузырчатого поражения кожи, напоминает герпетическую инфекцию. Наполненные газом пузырьки вскрываются, вторично инфицируются, провоцируя развитие инфильтративных очагов.
Во всех клинических случаях заболевание несет серьезную угрозу жизни и здоровью, приводит к опасным последствиям. Осложненная флегмона приводит к недостаточности печени, почек.
Общие признаки
Сепсис сопровождается общими симптомами, которые выражаются в недомогании, нарушении аппетита, повышении температуры тела. Дети капризны, беспокойны, что нередко связано с головными болями. У многих малышей развивается острый конъюнктивит.
Если заболевание спровоцировано золотистым стафилококком, то возникают выраженные неврологические расстройства: судорожный синдром, заторможенность, нейротоксикоз с остановкой дыхания, развитием полиорганной недостаточности. Раздражение ЦНС и снижение функции сердечной мышцы приводит к инфарктам, кровоизлиянию, инсультам. Прогноз при тяжелой форме нейротоксикоза у младенцев на фоне сепсиса неутешительный.
Диагностика
Флегмона новорожденных – область исследования педиатрии, неонатологии, хирургии. Диагностика основана на данных физикального осмотра, изучении анамнеза матери и младенца, лабораторных тестов. Инструментальные методы исследования применяются в случае подозрения на воспаление костной ткани. При осмотре ребенка определяется выраженное поражение кожных покровов, наблюдается интоксикационный синдром.
Общий анализ крови указывает на лейкоцитоз, повышение скорости оседания эритроцитов, анемический синдром. Заболевание дифференцируют от лимфаденита, абсцесса. Манифестация ошибочного диагноза не влечет опасности для жизни и здоровья ребенка, потому что во всех случаях показано срочное хирургическое вмешательство.
Лечение и прогноз
Лечение флегмонозного поражения хирургическое с подключением системной антибактериальной терапии. При этом важным прогностическим критерием является скорость оказания медицинской помощи. По ходу операции на пораженные участки наносят множественные надрезы-"насечки", выполняющие дренажную функцию. Через надрезы гнойное содержимое беспрепятственно выходит наружу. При внушительных размерах инфильтративного очага в насечки помещают специальные резиночки, чтобы они не зарастали преждевременно. Манипуляция проводится под общим обезболиванием.
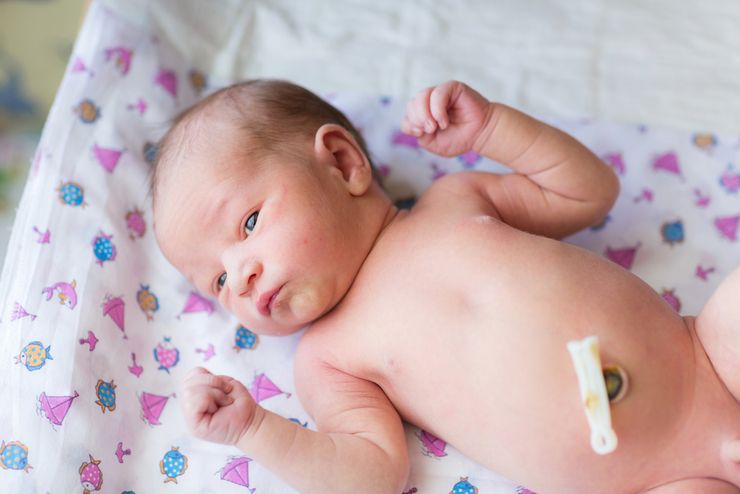
Некротическая флегмона – распространенная форма болезни, при которой повышается риск поражения костной и мышечной ткани.
Надрезы выполняют в шахматном порядке. По периферии флегмоны насечки захватывают и здоровую ткань. Это обусловлено тем, что патологический процесс в подкожно-жировой клетчатке распространяется намного быстрее. На поверхности эпителия начальные инфекционные изменения еще не заметны.
После операции проводят перевязки каждые 2–3 часа. Одновременно назначается этиотропная терапия препаратами из группы цефалоспоринов, макролидов, пенициллинов. Лечение тяжелых форм флегмоны начинают с комбинированного приема цефалоспоринов и аминогликозидов. Схему лечения или суточную дозировку антибиотиков изменяют по результатам бакпосева.
При ослабленном иммунитете назначают иммуномодуляторы, витаминные комплексы. Если флегмона носит вторичный характер, то устраняют основную причину патологического процесса.
Прогноз при флегмоне новорожденных на фоне адекватной и своевременной терапии благоприятный, осложнения сводятся к минимуму. При запоздалом лечении и генерализованной инфекции, когда поражается более 12% от общего объема кожных покровов, летальность достигает 95%. Клинические рекомендации по профилактике флегмоны сводятся к регулярной и адекватной гигиене тела ребенка, стирке и глажении пеленок, своевременному обращению к врачу при появлении кожных заболеваний.
Абсцесс в области лица возникает вследствие повреждения или воспаления кожи лица, слизистой оболочки полости рта, губ, носа, век. Реже абсцессы у детей возникают за счет распространения инфекции из одонтогенного очага. Сформировавшийся абсцесс представляет выбухающий, куполообразный, ярко гиперемированный участок. Кожа над ним истончена.
Пальпация резко болезненна, легко выявляется флюктуация. Общее состояние нарушается незначительно. Более тяжело протекают абсцессы, расположенные в глубине тканей — в подвисочном пространстве, а также окологлоточные, паратонзилярные и т. д. Эти абсцессы протекают с выраженными общими явлениями интоксикации, нарушения функций (глотания, дыхания, открывания полости рта и т.д.). Они представляют значительную угрозу здоровью и даже жизни ребенка. В этих случаях отмечают бледность и сухость кожных покровов, повышение температуры тела до 38 °С и выше. Дети предъявляют жалобы на слабость, недомогание. Первыми симптомами заболевания бывают боли в очаге воспаления, затем появляется отек и повышается температура.
В очаге воспаления формируется инфильтрат, в области которого кожа или слизистая оболочка гиперемированы, напряжены. В центре инфильтрата определяется флюктуация. Границы измененных тканей четко очерчены. Нередко кожа или слизистая оболочка в области абсцесса выбухает над поверхностью.
Для правильного прогноза и своевременной последующей терапии необходимо дифференцировать абсцесс от фурункула, абсцедирующего лимфаденита и нагноившейся атеромы или врожденной кисты.
Местное лечение заключается в наложении асептических повязок с растворами или мазями, обладающими осмотическим действием. Назначают физиотерапевтические процедуры. При глубоких абсцессах и тенденции к распространению отека проводят курс общей терапии, интенсивность которого определяется возрастом ребенка и характером процесса.
Флегмона (phlegmona) - это разлитое гнойное воспаление мягких тканей. Флегмона у детей может развиваться только там, где есть много подкожной жировой клетчатки, или в случаях позднего обращения за помощью и неправильного лечения. Обычно флегмонами считают поверхностные абсцессы, чаще встречающиеся у детей, при которых быстро возникает значительный коллатеральный отек мягких тканей.
Этиология. Возбудителем абсцессов и флегмон является смешанная микрофлора с преобладанием стрептококков и стафилококков в комплексе с кишечной и другими видами палочек. В последние годы доказана значительная роль анаэробов, бактероидов и клостридий в развитии абсцессов и флегмон, а также ассоциации аэробной и анаэробной инфекции. В некоторых случаях гной, полученный при вскрытии абсцессов и флегмон, не дает роста микроорганизмов на обычных питательных средах, что свидетельствует о возбудителях, не характерных для данных заболеваний, которых нельзя обнаружить обычными исследовательскими приемами. Этим в определенной мере можно объяснить значительное количество абсцессов и флегмон с атипичным течением.
У детей в 80-90 % случаев абсцессы и флегмоны имеют одонтогенное происхождение и возникают в результате распространения инфекции из апикальных очагов при обострении хронических периодонтитов временных и постоянных зубов, нагноении радикулярных кист; они сопровождают острый и хронический остеомиелит, развиваются как осложнения острого периостита челюстей.
Закономерности клинического течения абсцессов и флегмон у детей связаны с анатомо-физиологическими особенностями тканей лица:
1) околочелюстные мягкие ткани у детей характеризуются меньшей плотностью фасций и апоневрозов, ограничивающих то или иное анатомическое пространство;
2) более рыхлой подкожной жировой и межмышечной клетчаткой;
3) неполноценностью тканевого барьера, способствующей распространению инфекнионно-воспалительного процесса на новые тканевые структуры;
4) функциональной незрелостью лимфатической системы, что приводит к частому поражению лимфатических узлов;
5) кровоснабжение лица по сравнению с другими участками организма лучше, что имеет свои положительные (быстрее выводятся токсины из очага воспаления, поступают гормоны, факторы защиты, кислород, что способствует уменьшению воспаления) и отрицательные (быстрое распространение инфекции) стороны. Сосуды у детей также более проницаемы, чувствительны к инфекции, поэтому такие симптомы воспаления, как отек, инфильтрация тканей, имеют выраженные клинические проявления;
6) значительные болевые реакции;
7) быстрое формирование гнойного очага (на протяжении 2-3 сут);
8) поверхностно расположенные абсцессы и флегмоны сопровождаются выраженной деформацией лица - инфильтрацией и резким отеком подкожной жировой клетчатки, а глубокие - нарушением функции жевания, глотания и речи.
Одонтогенные процессы чаще развиваются у детей в период сменного прикуса, а неодонтогенные - до 5 лет, с преобладающим поражением лимфатической системы (лимфаденит, периаденит, аденофлегмона). Общие реакции часто опережают развитие признаков местного воспалительного процесса и наблюдаются даже при таких отдельных формах одонтогенной инфекции, как острый или хронический обострившийся периодонтит, что иногда является причиной диагностических ошибок.
При неодонтогенном процессе зубы интактные, при стоматогенном наблюдаются изменения на слизистой оболочке: гиперемия отдельных участков, афты, эрозии и т.п. Если же причиной воспалительного процесса является зуб (то есть процесс одонтогенный), можно наблюдать частично или полностью разрушенную и измененную в цвете его коронковую часть; перкуссия зуба болезненна, он может быть подвижным, слизистая оболочка вокруг него гиперемирована и отечна; возможно одно- или двустороннее утолщение альвеолярного отростка.
При характеристике общего состояния ребенка возникает потребность в опреде лении его тяжести. Клинические термины "удовлетворительное", "средней тяжести" и "тяжелое" не совсем определенные и рассматривать их следует в сравнении, так как тяжесть общего состояния ребенка определяется признаками интоксикации.
У детей раннего возраста уровень иммунологической реактивности организма низкий, что связано с функциональной незрелостью пулов иммунокомпетентных клеток всех уровней, неполноценностью местных и центральных механизмов регуляции их функций. В связи с этим иммунологическая защита при воспалении v детей до 3-7 лет выражена слабее, чем у взрослых. По мере созревания иммунной системы все ярче проявляется способность ребенка к гиперергическим реакциям. Для ЦНС детей характерно несоответствие между интенсивностью процессов возбуждения и торможения. Обмен вообще и деятельность отдельных органов и систем у детей происходят на высшем энергетическом уровне при сниженных резервных возможностях. У них выражены изменения в крови (сдвиг формулы белой крови в сторону юных форм лейкоцитов, общее увеличение количества лейкоцитов, повышение СОЭ, уменьшение количества эритроцитов и снижение содержания гемоглобина) и чаще наблюдаются патологические изменения в моче (протеинурия и гематурия).
Для поверхностно расположенных абсцессов и флегмон характерными являются такие местные клинические признаки: деформация мягких тканей, обусловленная отеком и инфильтрацией их, гиперемия кожи над очагом воспаления, плотный, болезненный при пальпации инфильтрат. Так, флегмона подчелюстной области поверхностная и для нее характерна выраженная деформация тканей, измененная в цвете (гиперемирован-ная) кожа, пальпация участка болезненная. При глубокой локализации процесса, например, в крылочелюстном пространстве, определяется резкое нарушение функции (тризм П-Ш ст., болезненность и невозможность открывания рта), деформация тканей незначительна, кожа не гиперемирована.
Очень важна дифференциальная диагностика абсцессов и флегмон, разных по происхождению. Для клинициста необходимо выяснить характер его:
а) неодонтогенный - возникает обычно вследствие воспалительного процесса в лимфатических узлах, нагноения посттравматической гематомы или распространения воспалительного процесса из других участков;
б) одонтогенный - связанный с заболеванием зубов.
Также важно различать абсцессы и флегмоны, которые возникли под действием неспецифической (банальной) микрофлоры, и те, которые образовались вследствие специфических процессов (так называемые холодные абсцессы). Нередко врачу приходится проводить дифференциальную диагностику поверхностных флегмон с рожистым воспалением.
Дифференцируют флегмоны с опухолевыми процессами и заболеваниями крови у детей, клиника которых напоминает острые и хронические воспалительные процессы челюстно-лицевой области. Часто болезни крови - лейкоз, неходжкинская лимфома - имеют выраженные признаки интоксикации и местного воспаления. В связи с этим при атипичных клинических проявлениях, а также подозрении на опухоль следует провести дополнительные исследования, а именно:
1) развернутый анализ крови с информацией о юных и молодых формах лейкоцитов;
2) КТ(компьютерная томография);
3) МРТ (магнитно-ядерный резонанс);
5) стернальную пункцию;
Дата добавления: 2018-04-04 ; просмотров: 1575 ;
Возбудители гнойно-воспалительных заболеваний 0 условно-патогенные бактерии Gramm+ (золотистый и эпидермальный стафилококк, стрептококки группы В, листерии, анаэробы, бактероиды, клостридии), Gramm-(кишечная палочка, синегнойная палочка, протей, клебсиелла). Увеличивается роль грамм отрицательной флоры, но в настоящий момент лидируют стафилококки (70-80%). Патогенность обусловлена наличием токсина и широким спектром защиты от агрессивных ферментов. Токсин – сложный микробный яд, состоящий из гемолитического токсина, некротического, ликоцидина, энтеротоксина, летального токсина.
Гемолизин
разрушает эритроциты и оказывает кардиотоксическое действие
повреждает нервные клетки и нервные волокна.
поражает лейкоциты, макрофаги, угнетает фагоцитоз, разрушает гемоцитобласты в костном мозге
вызывает тяжелую интоксикацию
вызывает некроз кожи
Стафилококковый токсин угнетает активность факторов, неспецифической защиты.
Ферменты защиты и агрессии:
- коагулаза (образует чехол вокруг бактериальной клетки, препятствующий фагоцитозу)
- гиалуронидаза (нарушает проницаемость тканей, что способствует генерализации процесса)
- дезоксирибонуклеаза (разрушает ДНК)
- фибринолизин (разрушает барьеры, окружающие зону воспаления)
? больные дети (среди перенесших до 50-80% бактерионосителей)
? предметы ухода и быта (пеленки, игрушки)
Возможно антенатальное заражение плода, если во время беременности женщина переносит острое инфекционное заболевание (стафилококковая инфекция) или имеет очаги хронической инфекции (пиелонефрит, хронический тонзиллит). Интранатальное инфицирование: при затяжных родах, длительном безводном промежутке, при наличии у женщины урогенитальных заболеваний. Большое значение для инфицирования плода имеет проницаемость плаценты. Возможно развитие таких заболеваний как везикулопустулез, пузырчатка, внутриутробная пневмония, менингит, сепсис.
К местным относят: везикулопустулез, пузырчатка, псевдофурункулез, , заболевания подкожножировой клетчатки (абсцессы, флегмоны), пупка (офалит), воспаления пупочных сосудов (флебит, артериит),пневмония, остеомиелит, заболевания ЛОР-органов (отит, мастоидит), энтероколит, менингит, энцефалит, пиелонефрит, лимфаденит. Чаще везикулопустулез! Поражение кожи новорожденного и детей первых месяце жизни характеризуется появлением поверхостно расположенных пузырьков размером 1-3 мм, наполненных прозрачной жидкостью, затем содержимое становиться мутным, локализуется в естественных складках кожи, на туловище, волосистой части головы, конечностях. Количество пустул: необильное — общее состояние не нарушено, аппетит нормальный, температура нормальная; обильное – субфибрилитет, симптомы интоксикации.
Развивается в первые 2 недели локализуется на шее, животе, конечностях. Пузырьки разной величины от0,5 см до 2 см с красным ободком у основания, их содержимое вначале прозрачное, затем мутнеет, при их разрыве образуется эрозия иногда кровоточащая. Высыпания возникают толчками следовательно сыпь полиморфна, если много пузырей состояние ухудшается: температура повышается до 39 С, вялость снижение аппетита, рвота, срыгивание, плохие прибавки массы тела, интоксикация.
Эксполиативный дерматит Рихтера
Тяжелейшая форма пузырчатки, развивается в конце 1 начале 2 недели, характеризуется гиперемией, мацерацией в углах рта, пупке, бедренных складках. Быстро распространяется на туловище и конечностях, затем под эпидермисом накапливается экссудат, образуются трещины, вялые пузыри, которые быстро лопаются с образованием обширных эрозий. При механическом раздражении эпидермис слущивается – симптом Никольского, напоминает тяжелый ожог. С увеличение температуры до 39-40 С развивается сильная интоксикация. Прогноз неблагоприятный.
Развивается в первые месяцы жизни. Воспалительный процесс развивается в выводных протоках потовых желез. Вначале на затылке, ягодицах или спине развиваются гнойнички 1-3 мм окруженные слабовыраженным венчиком гиперемии, затем процесс распространяется глубже, захватывает потовые железы, образуются узлы синюшности багрового цвета, размером от горошины до лесного ореха. В центре воспалительного очага – флюктуация. При вскрытии абсцесса выделяется густой гной зелено-желтого цвета. В отличии от фурункулеза в центре гнойника нет стержня (гнойное расплавление волосяных луковиц). У детей луковицы недоразвиты, следовательно, развивается псевдофурункулез. При заживлении образуется рубец. При множественных абсцессах развиваются общие расстройства: увеличивается температура, снижение аппетита, рвота срыгивание. Течение может быть длительным, волнообразным.
Острое начало и бурное развитие местных проявлений, повышение температуры до38-40 С, интоксикация развивается быстро. На коже ограниченный участок гиперемии небольшой чаще в поясничной области, через 5-8 часов измененный участок кожи увеличивается, появляется отек и его уплотнение. В первые сутки развивается воспалительно-некротический процесс, на 2-3 сутки в центре – инфильтрат, участок размягчения, над ним синюшная кожа, на месте размягчения образуются свищи, через них выделяется гной. 5-7 день – отторжение некротизированного участка кожи и подкожно-жировой клетчатки, в результате чего развивается обширная рана с подрытыми краями. В тяжелых случаях процесс захватывает мышечные ткани. Иногда процесс развивается подостро, постепенно повышается температура, появляется бледность кожи, беспокойство ребенка, иногда местные проявления развиваются быстрее чем ухудшается общее состояние ребенка. Исход решает ранняя диагностика и срочное хирургическое вмешательство.
Гнойный мастит новорожденных
Инфицируются грудные железы. На фоне физиологического нагрубания молочных желез резко поднимается температура, нарастает беспокойство, в области грудных желез – гиперемия кожи, припухлость, к концу первых суток кожа становиться синюшно-багровая, над этой областью в центре выявляется флюктуация. Затем флегмонозное распространение процесса или самопроизвольное вскрытие гнойника.
Воспалительный процесс локализуется в параректальной клетчатке. Инфицирование происходит при поражении кожи в промежности. Проявляется гиперемией ограниченного участка кожи (около ануса), покраснение и инфильтрация, в центре выявляется флюктуация. Гнойник может вскрыться наружу или в просвет прямой кишки.
Заболевания пупка (офолит)
Различают простую и флегмонозную формы. Простая – мокнущий пупок, развивается при недостаточном, за медленном эпителизацией пупочной ранки, которая длительно мокнет, покрывается грануляциями, на их поверхности – серозное или серозно-гнойное отделяемое. Заживление ранки в течении нескольких недель. При флегмонозной форме воспалительный процесс распространяется в область пупка и прилежащие к нему ткани. Кожа гиперермировани, отечна, пупочная область выпячивается, изъязвляется. Иногда процесс распространяется на всю брюшную стенку, общее состояние ухудшается, беспокойство, повышение температуры, диспепсия.
Заболевания слизистых оболочек
Гнойный коньюктивит: гиперемия, отечность век, гнойное отделяемое, чаще из 2 глаз. Иногда осложняется дакриоциститом. Дакриоцистит – воспаление слезного мешка, способствует сохранению мембраны закрывающей выход в носослезный проток в полость носа и другие аномалии. Проявляется в первую неделю, слизистым или слизисто-гнойным отделяемым в коньюктивальном мешке, коньюктивит, слезотечение, при надавливании на область слезного мешка выделяется гнойное содержимое. Может осложниться флегмоной слезного мешка, остеомиелитом челюсти, метастатическими гнойными очагами и др.
Гнойный ринит и назофарингит
Проявляется слизисто-гнойным отделяемым из полости носа. Характеризуется длительным упорным течением. Дыхание через нос затруднено, инфекция из полости носа может распространятся на среднее ухо и легкие.
Все заболевания делят на
- Малые формы (местные). Стафилококковая инфекция, отсутствие интоксикации, общее состояние не нарушено, нет патологических изменений крови у большинства нейтрофилез, у 1/3 – субфибрилитет 2-3 дня. В анализе крови изменений нет
- Локализованная форма стафилококковой инфекции с выраженной температурной реакцией, интоксикация, наличие гнойного очага. В общем, анализе крови: нейтрофилез, лейкоцитоз 12-18*10 -9/л. сохраняется 1-2 недели. Создается впечатление, что у больного развивается сепсис. При назначении лечения за 3-4 дня состояние улучшается, температура снижается до нормы, исчезает интоксикация и не формируются вторичные гнойные очаги. При снижении иммунологической реактивности любая из форм может явиться исходным моментом для развития сепсиса.
Общее инфекционное заболевание, вызванное распространением бактериальной флоры из местного очага в кровь и лимфу, а в дальнейшем в органы и ткани организма.
- Факторы антенатального периода: наследственное иммунодефицитное состояние организма ребенка, инфекционного заболевания женщины в период беременности, особенно заболевания мочеполовой системы, внутриутробное инфицирование плода, токсикоз беременности, применение медикаментозных средств (особенно во второй половине беременности), так как это приводит к раннему старению плаценты и попытке самопроизвольного прерывания беременности.
- Факторы интранатального периода: длительный безводный промежуток, операция в родах, инфицирования матери в родах (эндометрит), патология плаценты.
- Факторы постнатального периода: транзиторный иммунодефицит, тимомегалия, в том числе заболевания недоношенных местные и локализованные, гнойные инфекции, раннее смешанное или искусственное вскармливание, манипуляции на крупных венах, заменное переливание крови, кормление грудью при наличии у женщины мастита, позднее отпадение пуповинного остатка, кровотечение пупка, наличие гнойных инфекций у ухаживающего персонала.
Частое развитие септического процесса связано с анатомо-физиологическими особенностями их организма, незрелость органов и систем ЦНС, особенности гуморального и клеточного иммунитета, ферментативных реакций. У новорожденных недостаточно выражен сосудистый компонент воспалительной реакции. Его незрелость и слабость пролиферативных явлений обеспечивает генерализацию инфекции. Особенностью гуморального и клеточного иммунитета у новорожденных является недостаточная продукция иммуноглобулинов G, A, К), несовершенство Т и В лимфоцитов, незавершенный фагоцитоз определяет низкую иммунологическую активность. В развитии сепсиса имеет значение вирулентность возбудителя и массивность обсеменения. При сепсисе любые условно-патогенные микроорганизмы увеличивают свою вирулентность, интенсивность размножения, выработку токсинов и ферментов, устойчивость к антибактериальным препаратам. Условие способствующие генерализации – инфицирование ребенка смешанной флорой. Инфицирование происходит анте- интра- и постнатальном периоде. Развитие септическеских осложнений при постнатальном заражении на 2-3 недели. Инфицирование в периоде новорожденности – сепсис развивается позднее, может развиться дремлющая инфекция. Полагают, что ребенок инфицируется в первые 5 дней, 5-12 день – скрытый период (решающее значение имеет состояние защитных сил организма). При увеличении иммунологической реактивности в сочетании с благоприятными условиями окружающей среды заболевание не развивается. При наличии комплекса отрицательных факторов, патологический процесс прогрессирует, и развиваются явные признаки болезни. В патогенезе важна бактериальная диссиминация с возможностью размножения микроорганизмов в сосудах, влияние токсина и продуктов распада измененных тканей, сенсибилизация, нервно-трофические нарушения.
Выделяют 4 звена патогенеза:
Септический процесс протекает в виде септицемии и септикопиемии.
Септицемия– ( у недоношенных, ослабленных) характеризуется выраженной интоксикацией без видимой локализации гнойных очагов.
Септикопиемия – характеризуется образованием пиемических очагов, абсцессов, флегмон, деструктивных пневмоний, остеомиелит, гнойный менингит.
Классификация сепсиса (Островский, Воробьев)
Читайте также:


