Если поставили прививку от туляремии при беременности


Прививка от туляремии детям проводится по показаниям – обычно она назначается с 7 лет.
Туляремия: что это такое, пути передачи и симптомы
Переносчиками возбудителя туляремии являются клещи, комары, москиты и слепни. Они могут заражать не только диких теплокровных животных, но и человека, и домашних животных.
Основными источниками инфекции для человека становятся различные грызуны: мыши, суслики, ондатры, крысы и пр. Особенно часто вспышки происходят во влажной местности с густыми лесами, озерами, реками или другими водоемами, которые являются скоплением кровососущих насекомых. Они заражают грызунов или домашних животных и те начинают выделять вместе с мочой возбудителя туляремии в окружающую среду.
Инфицирование возбудителем туляремии происходит следующими путями:
- через кровь – при укусах кровососущими насекомыми;
- через пищеварительный тракт – при употреблении в пищу продуктов и воды, которые подвергались контакту с больными туляремией грызунами;
- через слизистые и кожные покровы – при их контакте с зараженными людьми и животными;
- через дыхательные пути – при вдыхании аэрозольной взвеси из инфицированной возбудителем пыли.
Особенно опасно течение этой инфекционной болезни у детей. Организм ребенка еще не полностью сформирован, а лечение заключается в длительном приеме антибиотиков. Кроме этого, детский организм намного тяжелее переносит возможные осложнения. Это могут быть воспаление легких, артриты, менингит, абсцесс легких, воспаление околосердечной сумки или брюшной полости и психоз. Кроме этого, туляремия протекает длительно и может сопровождаться рецидивами.
Восприимчивость человека к туляремии составляет 100%. Заразиться могут люди любого пола и возраста.
Симптомы этой инфекции разнообразны, их характер зависит от формы заболевания:
- бубонная – увеличение лимфоузлов в виде бубонов в месте внедрения возбудителя;
- язвенно-бубонная – кроме увеличения, лимфатические узлы изъязвляются и покрываются коркой;
- глазо-бубонная – в патологический процесс вовлекаются глаза, на их внешних слизистых возникают язвы;
- ангиозно-бубонная – сопровождается проявлениями ангины, впоследствии миндалины подвергаются некрозу;
- легочная – развивается при воздушном пути передачи инфекции и проявляется поражением лимфатической системы, трахеи, бронхов и средостения, может приводить к развитию тяжело протекающей пневмонии;
- абдоминальная – сопровождается поражением брыжеечных лимфоузлов;
- генерализированная – протекает как тяжело проявляющееся заражение крови, инфицированию подвергается не только кровь, но и многие системы и органы.
Наиболее опасной формой туляремии является генерализованная. У детей инфекция тяжело протекает и при развитии ангиозно-бубонной, абдоминальной или легочной формы.
Нужно ли делать прививку от туляремии детям?
Необходимость вакцинации от туляремии актуальна для определенной группы лиц и дети 7–14 лет входят в их число. При особенно опасной ситуации вакцинация проводится даже маленьким детям, начиная с двухлетнего возраста.
Эта мера профилактики включается в календарь обязательных прививок. Это делается либо по показаниям экстренной профилактики инфекции, либо рекомендуется людям, которые с высокой долей вероятности могут столкнуться с инфекцией. При вспышках вакцинирование должно проводиться в максимально сжатые сроки. Прививки также выполняются в регионах, где в прошлом были зарегистрированы случаи заболевания.
На территории РФ вспышки туляремии наблюдались в Западно-Сибирском, Центральном и Северном регионах. Эпидемиологи этих областей постоянно следят за эпидобстановкой. Они составляют свои прогнозы о необходимости проведения вакцинаций от туляремии детям и другим лицам. Кроме этого, вакцинация от данной инфекции рекомендуется тем, кто собирается посетить страны с высоким уровнем заболеваемости.
Вакцины от туляремии
При соблюдении всех правил вакцинации этот препарат защищает от инфицирования туляремией на 5 лет.
Помните! Вероятность заболеть туляремией есть у всех взрослых и детей, которые могут столкнуться с источником инфекции. Вакцинация показана всем членам семьи, так как обезопасить себя от внедрения инфекции намного проще, чем постоянно бороться с ее многочисленными переносчиками.
Как делается прививка?
Куда ставят и как проводится прививка от этой инфекции – обязательно расскажет врач при ее первом назначении. В экстренном порядке вакцинация выполняется при вспышках инфекции.
Препарат для профилактики туляремии вводится в переднюю поверхность средней третьей части плеча левой руки:
- Внутрикожно. Разведенную в необходимых пропорциях вакцину вводят в виде внутрикожной инъекции 0,1 мл раствора.
- Накожно. Кожа обрабатывается спиртом, а после его высыхания на нее наносится 2 капли вакцины с расстоянием 3–4 см между ними. После этого выполняется две небольших неглубоких насечки длиной 0,8–1 см, которые не должны кровить. Кровь из них должна выступать в виде небольших капелек, похожих на росу. Детям дошкольного возраста насечки делаются более короткими – не более 0,5 см. Далее раствор вакцины втирается стеклянной палочкой на протяжении 30 секунд. После этого область введения вакцины должна подсохнуть на протяжении 5–10 минут.
После вакцинации рекомендуется не мочить место введения прививки на протяжении 24 часов и не обрабатывать его спиртсодержащими растворами. Также в первое время следует отказаться от посещения людных мест.
Нужно ли делать прививку от туляремии – подскажет врач
Прививка от туляремии выполняется однократно. После ее проведения результат эффективности оценивается через 5–7 суток. Выработку иммунитета против инфекции оценивают через 12–15 дней. Для этого выполняется анализ крови или внутрикожная проба с туляремином. Если результаты этих контрольных исследований окажутся негативными, то пациенту следует провести еще одну вакцинацию.
Чтобы подавить инфекцию в конкретном регионе, нужно привить все население.
Результаты прививок оцениваются как положительные если в месте введения вакцины наблюдаются припухлость размером от 0,5 см и местное покраснение. Негативным считается результат, при котором местные кожные изменения отсутствуют.
Начиная с 15 суток после прививки на коже в области введения вакцины появляется корочка, и с этого момента местные проявления начинают регрессировать. После полного рассасывания уплотнения и устранения корочки на поверхности кожи остается небольшой рубец и участок неокрашенной кожи.
Для обеспечения защиты от туляремии повторная вакцинация в районах с высоким уровнем заболеваемости должна выполняться через каждые 5 лет. Эта процедура проводится так же, как и прививка от туляремии.
Противопоказания
Вакцинация от туляремии не проводится, если во время осмотра перед прививкой у ребенка были выявлены следующие противопоказания:
- любая острая инфекция;
- лихорадка;
- индивидуальная непереносимость вакцины;
- ранее перенесенная туляремия;
- состояния иммунодефицита: ВИЧ, онкологические патологии, туберкулез;
- общее истощение;
- обострение хронических заболеваний;
- хронические патологии: заболевания и пороки сердца, бронхиальная астма, сахарный диабет, тяжелые патологии печени, ревматизм в период обострения и др.;
- недавняя вакцинация от других инфекций, но кроме бруцеллеза и чумы.
При необходимости перед назначением туляремийной прививки врач рекомендует родителям ребенка провести дополнительные исследования для исключения всех возможных противопоказаний.
Побочные действия
Отзывы о прививках от туляремии говорят, что обычно противотуляремийная вакцина переносится большинством детей хорошо. Делать или нет эту прививку, может подсказать педиатр или другой наблюдающий ребенка по поводу хронического заболевания специалист.
В редких случаях возникают следующие реакции на противотуляремийную вакцину:
- отечность и небольшое нагноение в месте введения вакцины через 5 суток после прививки;
- везикулы на насечках;
- небольшая головная боль, недомогание и недлительная лихорадка до 38 °С при внутрикожном введении вакцины;
- незначительное увеличение и болезненность лимфатических узлов;
- аллергические реакции.
Для предупреждения побочных действий после противотуляремийной прививки рекомендуется обязательное соблюдение рекомендаций врача. Другие виды вакцинаций проводятся не ранее чем через 30 дней.
Прививка от туляремии детям не входит в график обязательных вакцинаций и выполняется по показаниям, которые определяются уровнем заболеваемости в области проживания. Целесообразность ее проведения оправдана, так как особенности течения туляремии и возможные осложнения являются опасными для здоровья и могут нанести существенный вред ребенку.
. или: Чумоподобная болезнь, кроличья лихорадка, малая чума, мышиная болезнь
Туляремия — это заболевание, возбудителем которого является Francisella tularensis. Заболевание характеризуется: значительным повышением температуры тела, интоксикацией (слабостью, чувством разбитости, общего недомогания), поражением лимфатических узлов. Возбудитель туляремии попадает в организм человека различными путями: через поврежденную кожу, через слизистые оболочки глаз, дыхательных путей, желудочно-кишечного тракта. В месте внедрения возбудителя развивается кожная язва (в случае заражения через кожу), при попадании возбудителя на миндалины развивается ангина, в легкие — очаговая пневмония, на конъюнктиву глаза — конъюнктивит. Далее вирус проникает в лимфоузлы с развитием лимфоаденита (воспаление лимфатических узлов). Пораженный лимфатический узел при данном заболевании называется бубоном. В ряде случаев микроб и его токсины проникают в кровь, что приводит к развитию вторичных туляремийных очагов в селезенке, печени, легких.
Симптомы туляремии у беременной
Инкубационный период туляремии у беременной
Формы туляремии у беременной
- Бубонная форма туляремии. При данной форме возбудитель проникает через кожу, через 2-3 дня болезни поражаются подмышечные, паховые и бедренные лимфатические узлы. Пораженные узлы малоболезненны, имеют четкие контуры величиной до 5 см. В дальнейшем, через 1-4 месяца, происходит либо размягчение пораженного узла (бубона), либо его самопроизвольное вскрытие с выделением гноя.
- Ангиозно-бубонная форма (или туляремийная ангина) возникает при употреблении в пищу зараженной воды или термически плохо обработанного мяса (чаще зайчатины):
- изначально поражаются миндалины, задняя стенка глотки, небо;
- появляются признаки ангины (пленчатый налет в пораженной области, отечность и покраснение миндалин);
- под налетом появляются медленно заживающие язвы;
- шейные и подчелюстные лимфоузлы увеличиваются.
- Глазо-бубонная форма встречается при попадании возбудителя на конъюнктиву, наблюдаются:
- сильное слезотечение;
- отек век;
- гнойное отделяемое из глаз;
- на слизистой оболочке нижнего века появляются желтовато-белые пузырьки;
- острота зрения не нарушается;
- отмечается болезненность околоушных подчелюстных лимфоузлов.
- Абдоминальная (желудочно-кишечная) форма встречается при употреблении в пищу зараженных продуктов или воды. Характерны:
- повышение температуры тела;
- схваткообразные боли, разлитые или четкой локализации;
- язык обложен белым налетом;
- возможны тошнота, рвота, вздутие живота;
- возможно увеличение селезенки, печени, задержка стула или жидкий стул без патологических примесей, поражение лимфоузлов кишечного тракта;
- при нагноении лимфоузлов и распространении процесса в брюшную полость возможно развитие перитонита (воспаления в брюшной полости).
- Легочная форма развивается при вдыхании возбудителя с зараженной пылью. Протекает в виде пневмоний (воспаления легких) или бронхитов (воспаления бронхов). Характерны:
- повышение температуры тела;
- слабость;
- кашель.
- Генерализованная форма протекает по типу общей инфекции:
- с выраженной интоксикацией (сильная слабость, ощущение разбитости, недомогание);
- возможна потеря сознания, бред;
- сильные головные и мышечные боли.
Причины туляремии у беременной
Врач терапевт поможет при лечении заболевания
Диагностика туляремии у беременной
Лечение туляремии у беременной
Перед назначением лечения необходима консультация акушера-гинеколога.
Для лечения применяют антибиотики. При затяжном течении проводят комбинированную антибиотикотерапию и вакцинотерапию с применением убитой лечебной вакцины, которую вводят различными путями с перерывами 3-6 дней. Курс лечения 6-10 инъекций.
В зависимости от симптоматики назначают симптоматическую терапию. Например:
- при наличии кожных язв и пораженных лимфоузлов (бубнов) назначают компрессы, мазевые повязки, тепловые процедуры;
- при сильном нагноении возможно хирургическое лечение и очищение гнойных полостей;
- при поражении глаз конъюнктивитом назначают специальные глазные капли, мази.
Осложнения и последствия туляремии у беременной
При своевременной диагностике и адекватном лечении прогноз благоприятный как в отношении жизни больной, так и в отношении беременности.
В послеродовом периоде отмечается недостаточность лактационной функции (недостаточное количество молока у матери).
- При глазо-бубонной форме возможно развитие дакриоцистита (воспаление слезного мешка), флегмоны век (разлитое гнойное воспаление тканей век), кератита (воспаление роговицы, передней наиболее выпуклой прозрачной части глазного яблока), перфорации роговицы (нарушение целостности роговицы).
- При абдоминальной форме возможно распространение процесса в брюшную полость и развитие перитонита.
- Развитие инфекционно-токсического шока (тяжелое состояние, вызванное воздействием токсинов возбудителя, которое может заканчиваться развитием комы).
- Полиартрит (воспаление нескольких суставов).
- Менингит (поражение оболочки, защищающей головной мозг).
- Легочный абсцесс (гнойное поражение легких), гангрена легких (омертвление участков легочной ткани).
Как известно, во время беременности организм женщины подвергается огромному количеству изменений, связанных с гормональными перестройками, а также становится очень уязвимым к всевозможным вирусам, что легко объяснить неустойчивостью иммунной системы. Снижение реактивности будущей матери способствует заражению опасными инфекционными недугами, они могут спровоцировать выкидыши на ранних этапах беременности или внутриутробное инфицирование плода с возникновением у него грубых дефектов органных структур в период гестации. В связи с высокими рисками для здоровья иногда беременным женщинам рекомендуется вакцинация, позволяющая избежать сложных заболеваний и их последствий. Так ли необходимо иммунизироваться беременным? Как их организм реагирует на разные типы вакцин?
Прививка от краснухи в период беременности
Краснуха относится к числу инфекционных заболеваний, она очень опасна для будущего ребенка. Если при беременности мамочка перенесет этот недуг, тогда появляется высокая вероятность развития у ее малыша врожденных дефектов, в частности, пороков сердца, глухоты и умственной неполноценности. Именно поэтому врачи рекомендуют представительницам прекрасного пола, планирующим беременность, за 3 месяца до предполагаемого зачатия иммунизироваться от краснухи живой инактивированной вакциной.
После прививки женщина должна предохраняться не менее 3-х месяцев. Только так антитела к краснухе успеют выработаться в достаточном количестве, чтобы защитить организм от проникновения инфекционных агентов. Во время беременности профилактическая прививка против краснухи строго противопоказана, так как вакцина содержит живые вирусы, они легко проникают сквозь плацентарный барьер и, соответственно, могут вызвать онтогенез недуга у плода.
Прививка против полиомиелита
В нашей стране, если планировать беременность, тогда делать прививку от полиомиелита необязательно. Специалисты объясняют подобный факт очень низким риском инфицирования беременной женщины. Но с этим не согласятся зарубежные эксперты, которые уже давно настаивают на необходимости введения профилактической суспензии за несколько месяцев до планируемого зачатия.
Когда от вакцинации не следует отказываться? Иммунизироваться рекомендуется тем женщинам, в семье которых уже есть детки первых лет жизни. Дело в том, что малышам после трех лет вводят оральную живую вакцину, вирусы в составе которой могут выделяться в окружающую среду, а поэтому являться опасными для окружения иммунизированного ребенка. Если в семье малыша есть беременные женщины, тогда плановую вакцинацию им рекомендуется проводить путем введения инактивированного инъекционного раствора, он не способен спровоцировать патологические состояния у лиц с нарушенной иммунной функцией.
Противостолбнячная и противодифтерийная прививка
Вакцинацию против дифтерии и столбняка рекомендуют делать каждые 10 лет. Для этого используют вакцину АДС-М или АКДС, если нужно привить человека еще и от коклюша. Беременным женщинам данные прививки противопоказаны, так как эти вакцины вначале беременности могут стать причиной выкидыша, а во второй ее половине – замирания плода, после чего необходимо вызывать искусственные роды. Кроме этого, суспензия от дифтерии и столбнячный анатоксин оказывают выраженное тератогенное действие, а поэтому они выступают в роли виновников возникновения дефектов онтогенеза у будущего ребенка.
Планировать беременность специалисты советуют женщинам с заранее поставленной прививкой от столбняка, а также иммунизированным от дифтерии. Почему так происходит? Известно, что оба вируса являются крайне опасными для нормальной жизнедеятельности человека, а столбняк вообще относится к числу неизлечимых патологий. Дифтерия легко передается от инфицированного к здоровому, что способствует ее быстрому распространению в коллективах, где возможно находятся и беременные. Именно для этой категории пациентов заболевание представляет особую опасность и нередко приводит к смертельному исходу.
Прививка от столбняка назначается согласно прививочному плану иммунизации населения. Ее делают не позднее, чем за месяц до вероятного зачатия. Инъекция раствора должно проводиться в специальном кабинете, что позволит гарантировать его безопасность и сведет к минимуму риски постпрививочных осложнений.
Вакцина от гриппа и беременность

Грипп – серьезное вирусное заболевание, которое ежегодно провоцирует вспышки сезонных эпидемий по всей стране. По этой причине врачи постоянно напоминают своим пациентам о важности вакцинации от этого недуга, позволяющей создать протекцию от опасного вируса. Это дает возможность не только исключить риск заражения, но и сохранить свою работоспособность, не отрываясь от трудового процесса.
Поскольку беременность – это особенный период, когда организм будущей мамы крайне восприимчив к вирусным агентам, то именно данной категории населения следует поберечь себя и в период планирования ребенка подумать об иммунизации. Сделать прививку можно в каждой поликлинике. Для этого применяют вакцину под названием Гриппол, которую рекомендуют ставить за месяц до предполагаемой беременности.
Прививка от гепатита В
Многие женщины даже не подозревают о существовании такого серьезного заболевания, как гепатит В. И в этом нет ничего странного. Дело в том, что опасность заразиться гепатитом появляется у людей, которые нуждаются в хирургических манипуляциях, частому введению инъекционных жидкостей, трансфузии крови, так как возбудитель переносится исключительно через кровь. Известно, что женщины, состоящие на учете в женской консультации по беременности, вынуждены постоянно сдавать анализы, проходить осмотры, подвергаться врачебным манипуляциям. Это повышает вероятность заражения гепатитом и матери, и ее еще не рожденного ребенка.
Вакцинироваться можно и за три месяца до беременности, но тогда нужно будет один раз проводить ревакцинацию, примерно через месяц. Такие действия хоть и помогут обезопасить себя от проникновения вирусов гепатита В, но такая протекция будет кратковременной и удержится только 1-1,5 год. Третий укол позволит создать длительный поствакционный иммунитет, следует делать уже после рождения крохи, если она будет себя хорошо чувствовать.
Прививка от ветряной оспы при беременности
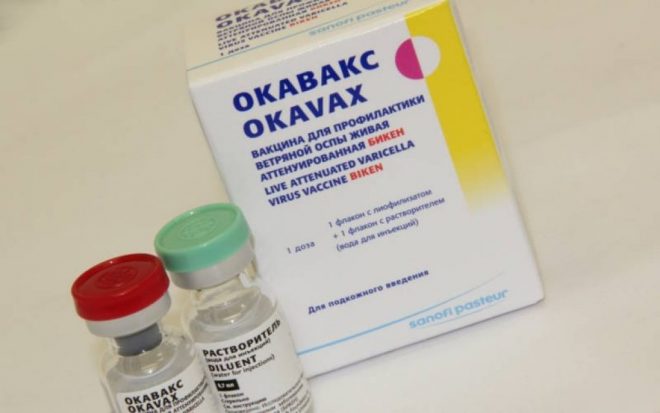
Ветряная оспа обычно встречается у детей дошкольного возраста. Большинство людей переносят ее в раннем детстве, но всегда есть те, кого вирус обходит стороной. Такие пациенты в течение жизни рискуют заразиться болезнью, которая во взрослом возрасте протекает гораздо сложнее. Кроме этого, во время беременности, недуг провоцирует нарушение формирования органов у плода, появление почвы для развития умственной или физической отсталости. Единственный способ оградить себя от заболевания – сделать прививку, рекомендованную врачом.
Девушкам, которые думают о зачатии, вакцину советуют применять за 3 месяца до беременности. В течении всего этого времени им настоятельно рекомендуют предохраняться с помощью разных средств контрацепции. Для иммунизации берут проверенные вакцины Окавакс и Варилрикс, после них практически никогда не диагностируются осложнения.
Что делать будущей мамочке, если у нее нет защиты против ветрянки, если она по каким-либо причинам контактировала с больным? Можно ли иммунизировать такую пациентку? Согласно законодательным актам, в нашей стране беременным запрещены любые прививки, если в состав входят живые возбудители, и ветрянка относится к их перечню. При контакте с больным во время беременности потенциально зараженной девушке назначается инъекция иммуноглобулина, содержащего готовые антитела против недуга. Это позволяет предупредить развитие патологического процесса и обеспечивает сохранение здоровья плода.
Прививка будущей маме от бешенства и ее влияние на организм

В нашей стране прививка от бешенства назначается только тем, кто имеет непосредственное отношение к данной инфекции, то есть, работникам вирусологических лабораторий, лесничим, фермерам и тому подобное. Но заболеть неизлечимой болезнью может каждый, если его укусит инфицированное животное. Поэтому и беременные девушки постоянно рискуют своим здоровьем, так как её может укусить, к примеру, бешенная бродячая собака. Что же делать в таком случае?
Во время беременности вводить противорабические вакцинные препараты запрещено. Но это касается исключительно профилактических мер. Если пострадавшую особу укусило дикое животное, тогда вакцинация ей показана по жизненным показаниям, так как в любом случае болезнь имеет летальный исход. Сделать прививку можно путем инъекции инактивированной суспензии, действие на ребеночка остается неизвестным. Естественно, это большой риск, но других вариантов лечения нет. Помимо профилактических прививок девушке показан противорабический иммуноглобулин.
При планировании прививку ставят согласно плану за месяц до беременности. Ее делают таким категориям девушек:
- работницы лабораторий, связанные с вирусом бешенства;
- любая желающая особа;
- дамы, планирующие поездку в страны с повышенным уровнем заболеваемости недугом.
Прививка от клещевого энцефалита
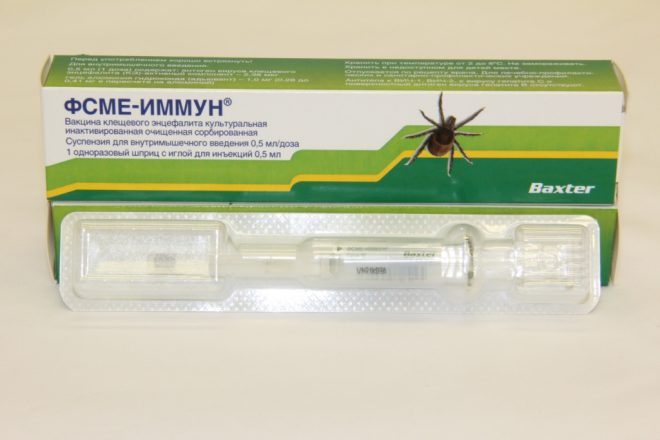
Вакцинация от данного заболевания входит в профилактический план прививания женщин перед беременностью только в эндемических очагах инфекции, то есть на территориях, где обитает много клещей. Прививку следует применять курсом за 1,5-2 месяца до зачатия. Если беременность наступила во время иммунизации, тогда следующий укол нужно отложить до родов.
Прививка запрещена во время беременности. Как быть, если девушка сначала ее сделала, и лишь потом узнала, что беременна? Не опасны ли подобные действия для малыша? Исследования относительно тератогенности препарата против энцефалита, вызванного укусом клеща, не проводились, соответственно, подтверждения того, что он является виновником осложнения беременности, нет. Представительницам женского пола, которые попали в неоднозначную ситуацию, необходимо набраться терпения, регулярно наблюдаться у гинеколога и посетить опытного иммунолога, способного определить возможные негативные последствия вакцинации для плода.
Прививка при отрицательном резусе
Все профилактические мероприятия при ведении беременных с отрицательным резус-фактором направлены на предупреждение сенсибилизации, то есть, предназначены для предотвращения выработки в организме матери антител к эритроцитарным клеткам плода, попавшим в кровеносную систему девушки. Процесс образования защитных комплексов можно подавить путем введения проблемной пациентке антирезусного иммуноглобулина или достаточной дозы готовых антител.

Прививка при риске возникновения резус-конфликта представляет собой специфический иммуноглобулин человека. Она назначается отрицательным девушкам, которые носят под сердцем ребенка с положительным резусом. Кроме этого, препарат применяется у представительниц слабого пола с отрицательным фактором в следующих случаях:
- естественный аборт или искусственное прерывание беременности;
- при появлении угрозы потери ребенка на любом сроке беременности;
- внематочная беременность;
- после процедуры амниоцентеза, когда возникает вероятность смешивания материнской и детской крови.
Как правило, раствор вводят внутримышечно в назначенных врачом дозах. Если до появления младенца на свет вакцинация не проводилась, тогда суспензию вводят спустя 72 часа после родов. В случае иммунизации беременной пациентки, после родоразрешения препарат назначают ей в одной дозе через три сутки. Его запрещено вливать внутривенно. Перед процедурой жидкость следует подогреть до 20 0 С. Не нуждаются в инъекции пациентки, мужья которых являются также резус-отрицательными.
Для профилактики конфликта следует предпринять следующие действия:
- потенциально больной девушки в состоянии беременности нужно вне зависимости от резуса мужа сдать анализ на наличие антител между 12 и 19 неделями беременности;
- при титре один к четырем необходимо в обязательном порядке сдать повторный анализ на 28-й неделе;
- при обнаружении отклонений в развитии плода мониторинг количества антител назначается раньше указанного выше срока;
- уровень иммуноглобулина должен определяться каждые 6-8 недель;
- если до 20-ти недель титр превышает допустимое соотношение, тогда проводят дополнительное его исследование каждые пол месяца и наблюдают за динамикой такого роста;
- присутствие иммуноглобулина требует постоянного ультразвукового контроля над состоянием малыша (при обнаружении грубых нарушений рекомендуется родоразрешение или внутриутробное переливание крови для сохранения жизни ребенка).
После применения иммуноглобулина возможны побочные реакции в виде местных и общих патологических проявлений после укола. Наиболее часто пациентки предъявляют жалобы на развитие гиперемии, повышение температуры тела, расстройства пищеварительной функции. Естественно, все эти изменения быстро проходят и, в отличие от опасных антител, не приводят к непоправимым нарушениям жизнедеятельности. В редких случаях врачи диагностируют аллергию на прививку, и даже анафилактический шок после ее введения.
Важно помнить, что достижения современной медицины позволяют надеяться на успешное решение проблемы и предупреждение возникновения осложнений, связанных с резус-конфликтной беременностью. К счастью, сегодня врачи располагают всем необходимым для успешного вынашивания конфликтных деток. Главное, что необходимо – это своевременное реагирование самой женщины и тщательное обследование ее в консультации.
Подготовка к рождению наследника – важный шаг на пути к счастливому материнству. Поэтому современные женщины прилагают максимум усилий, чтобы предупредить нежелательные проявления до появления ребенка. Ведь предотвращать вероятные проблемы всегда легче, нежели потом бороться с их последствиями. Здоровье будущего ребенка во многом зависит от преждевременной вакцинации, так как иммунитет способен передаваться крохе не только через кровь, но и с грудным молоком его матери.
Читайте также:


