Азитромицин при коклюше отзывы
Вы крайне сумбурно пишете. Даже то малое, что можно понять по интернету - сложно понять при таком изложении.
. Итак.
1. Ребенок болеет 3 недели, кашель все время был примерно одинаковой тяжести, а последние несколько дней усилился, стал приступным? Все так?
2. Антибиотик за это время не назначался, только вчера сумамед?
3. Когда ребенок сплевывал мокроту - она какого цвета была? Консистенция? (текла иди была студенистой, в форме слепков бронхов, как цилиндрики)
4. Доза сумамеда? Курс? Вес ребенка?
Немного поясню: ребенок совсем не болезненный, даже простуда к нам " не прилипала", недавно пошел в детский сад, группу набрали новую, все детки адаптируются, многие болеют.Сейчас, например из двадцати человек ходит не больше десяти, на карантин не закрывают, говорят просто простуда, такое время. У моего ребенка сначала появился насморк, покашливание, педиатр посоветовала пить Лазолван, в детский сад ходить разрешила. Когда поднялась температура, вызвали врача, она послушала, хрипов нет, назначила лечение: анаферон, биопарокс, аскорил, еще какие-то капли в нос. Температура через пару дней спала, насморк прошел, горло по-моему и не было красным, кашель остался, но ребенок стал прокашливаться. Кашель редкий, но долгими приступами, после которых ребенок сплевывал мокроту, иногда кашлял до рвоты. Нас выписали, пояснив, что сейчас такой вирус ходит, все долго кашляют, назначила синекод, в дет. сад идти разрешила. Дней через десять температура опять 38, кашель усился. педиатр послушала, сказала, что хрипов нет, назначила сумамед, кленбутирол, биопарокс и настой подорожника.. Прошло два дня, кашель стал сухим ( как это возможно?), т.е. не прокашливается, приступы кашля долгие, заканчиваются рвотой.Мне показалось, что кашель сильнее после приема кленбутирола, т.к. после приема лекарства ребенок кашлял не переставая часа полтора, потом постепенно успокоился и уснул, во сне кашляет. Анализы нам никакие не назначали, рентген сказали совершенно не нужен, т.к. хрипов нет. За время лечения выпили по флакону лазолвана, аскорила и синекода. В поликлиннику нам назначено придти 11 мая, а что делать до этого? звонила воспитателю в дет.сад, та сказала, что болеет больше половины группы, все кашляют. Прививки мы все ставили вовремя. и АКДС в том числе.
. Да, кашель не менее трех недель, последнее время участился, стал приступообразным, особенно длительный приступ бал сегодня вечером, после приема лекарства.Сумамед назначили вчера, приняли дважды. Мокроту сплевывает зеленоватую, густую, а рвота прозрачной слизью с небольшими сгустками.
Отлично. Все сделали правильно. Вроде бы с основным разобрались.
. Итак.
1. То, что вы описываете - очень похоже на коклюш. С большой долей вероятности можно предполагать именно этот диагноз.
2. Назначен антибиотик совершенно верно. Азитромицин - препарат первой линии при подозрении на коклюш. Но. Вы должны хорошо представлять себе, что мы ждем от антибиотика.
От него мы ждем при коклюше обычно 3 эффекта:
а) снижение продолжительности периода спазматического кашля. Однако этот эффект наблюдается только при раннем назначении антибиотика (пока самих приступов четкого коклюшного кашля нет). Это не всегда удается педиатру, потому что не всегда можно различить простое ОРВИ от начала коклюша. В вашем случае сроки упущены. То есть прием антибиотика ребенку тяжесть и сроки болезни, скорее всего, не уменьшит.
б) уничтожение бордетеллы (возбудителя коклюша). Несмотря на то, что ребенок сам вылечится от коклюша, он может продолжать выделять возбудитель. Он может заражать детей в саду, стариков среди его окружения и тд (взрослые коклюшем почти никогда не болеют). Поэтому чтобы он не стал источником заражения для других - нужен антибиотик.
в) Коклюш нередко дает осложнения, например - пневмонию. Пневмония при коклюше течет с ателектазами, и потому очень тяжело. Поэтому антибиотик нужен еще и как профилактика осложнений, подавляя вторичную флору, помимо самой бордетеллы.
3. Дозировка сумамеда несколько завышена. 10 мг/кг нужно только в 1й день, остальный 4 дня - хватит 5 мг/кг. На скриншоте - рекомендации американских инфекционистов, посмотрите сами:
radikal.ru/F/s42.radikal.ru/i097/1105/3f/ea2fd2087ba8.jpg.html
4. Совсем не согласен с биопароксом. Он порошкообразный и может сам по себе, осядая на бронхах, утяжелять кашель. А толку от него при коклюше - ровно ноль.
5. Не очень люблю кленбутерол и прочие системные бета-миметики. Они имеют ряд побочных эффектов, вызывают дрожь, нарушение сна, могут учащать кашель из-за чрезмерного возбуждения ребенка.
Если есть возможность ингаляций через небулайзер, я бы назначил бета-миметики через него. Если нет - хотя бы сальбутамол через спейсер.
. продолжение следует
6. подтвердить диагноз можно:
а) косвенным анализом - общий анализ крови. В этой фазе болезни обычно наблюдается резкое нарастание числа лимфоцитов, и за счет этого - лейкоцитоз. Помимо этого, ОАК может дать нам информацию о тяжести воспалительного процесса и вероятности возникновения осложнений.
Его следует сделать в ближайшее время. В крайнем случае - после праздников.
б) ИФА на антитела к коклюшу и паракоклюшу (IgA, IgG, IgM).
ИТАК.
Лечение зиждется на трех китах. 1) антибиотик сумамед коротким курсом один раз. 2) бета-миметики, лучше ингаляционные, еще лучше - через небулайзер 3) постоянные прогулки на свежем воздухе.
Судорожный частый кашель выщывает кислороное голодание нервных клеток, поэтому ребенку постоянно необходимы высокие концентрации кислорода. Проветривайте помещение как можно чаще, гуляйте на улице как можно дольше. Это еще и отвлечет ребенка, что уменьшит частоту кашля.
Еще можно бы противокашлевые, кодеин например. Однако заочно советовать не могу - надо смотреть. Если мокрота влажная и много - подавлять такой кашель нельзя, ибо застой мокроты при подавлении кашля может кончиться пневмонией.
ТЕПЕРЬ. Напоминаю вам, что все, что вы читаете в интернете - это просто информация. В идеале - она не должна заменять собой советов очного врача, а лишь быть поводом для дополнительного обсуждения с ним коррекции терапии. То есть САМОЛЕЧЕНИЕ - ЗЛО по определению. Заочный врач может не знать чего-то, что очевидно очному, и не учитывать этого. Поэтому отнеситесь к моим рекомендациям как ко второму мнению, а не как к директиве.
. Стала ли хоть немного понятнее дальнейшая тактика?
| Цитата |
| Я правильно поняла, что надо набираться терпения и ждать, когда болезнь сама пройдет? |
| Цитата |
| А сальбутамол поможет снять приступы кашля? |
Нет, не поможет. У него иная цель. Он расширяет бронхи, помогая отходить мокроте и предотвращая развитие ателектазов.
КСТАТИ купите ребенку кучу надувных шариков - надувайте вместе с ним. При надувании расправляются самые дальние участки легкого - это поможет предотвратить пневмонию.
Что касается "снять" приступы, то сейчас это нельзя сделать почти ничем. Даже кодеин только несколько ослабит их, но он может вызвать пневмонию, поэтому назначается только под контролем очного врача. (писал выше)
| Цитата |
| Почему же заболел привитый ребенок? Он у меня почти не болел, недавно пошел в детский сад. |
В качестве PS - возможность инородного тела дыхательных путей полностью исключена? Три недели назад ребенок не мог вдохнуть пуговицу-монетку-бусинку? Клиника инородного тела дыхательных путей может весьма походить на коклюш, хоть и встречается на 2 порядка реже.
В любом случае - ОАК и рентгенограмма легких ребенку сейчас показаны. Сделаете - выкладывайте здесь оригиналы (фото бланка и фото рентгенограммы на ровном белом фоне)
| Цитата |
| Прочитала Ваш комментарий к вопросу о прививках. Вы как раз приводите в пример больного коклюшем. страшно стало. А как можно помочь во время приступа кашля? Что делать? |
Во время приступа коклюша важно следить:
1. чтобы ребенок не подавился, не вдохнул собственную рвоту. Это может произойти во сне. Поэтому спите с ребенком во время болезни и поворачивайте голову на бок при каждом тяжелом приступе кашля. В таком случаае если ребенка вырвет - это сразу вытечет изо рта и не попадет в бронхи. Аспирационная пневмония - Очень Плохая Штука и потребует стационара.
2. постучите ребенка по спине (если он не спит) - это облегчит отхождение белой стекловидной мокроты.
3. Следите за тем, чтобы ребенок задышал после тяжелого приступа. Полная остановка дыхания после приступа - редкое но очень опасное осложнение. Задержка дыхания 3-7-10 секунд после приступа (ребенок судорожно вдыхает, но не может) - это НОРМАЛЬНО при коклюше, не пугайтесь. 15, а тем более 20 секунд без дыхания после приступа - повод для дыхания рот-в-рот.
. Я вас успокою - все это относится только к непривитым детям и детям до года. В три года эти проблемы почти равны нолю.
Коклюш – тяжелое заболевание дыхательных путей, характеризующееся длительным течением. Для маленьких детей до 5 лет эта болезнь особо опасна.
При лечении коклюша эффективно применение антибиотиков. Но результат зависит от того, на какой стадии начать их прием. Поэтому, важно, вовремя диагностировать болезнь и получить правильное лечение.
Симптомы и профилактика
Прогрессирование болезни делится на несколько стадий. На каждой стадии проявляются характерные признаки.
Первые симптомы заболевания в инкубационный период сильно схожи с обычной простудой и проявляются в виде невысокой температуры, сухого кашля и насморка. Эта стадия может длиться от 10 до 20 дней.
Именно в это время контакт с больным опасен для здоровых людей.
После инкубационного периода следуют 3 стадии:
Прием антибиотиков до начала 1 и 2 стадий значительно сокращает срок лечения, и снижает риск распространения болезни. Катаральный период длится от 2 до 3 недель. Ребенок может чувствовать себя нормально, но его мучает сухой кашель, особенно в ночное время. Температура тела почти не повышается и держится в пределах 37,5°C.
О переходе в спазматическую стадию сигнализируют такие симптомы, как:
- Приступы сильного кашля до рвоты, иногда до потери сознания.
- Свисты на вдохе.
- Набухание вен головы во время приступа, мелкоточечные кровоизлияния на коже лица.
- Мелкие язвочки в области уздечки языка.
- Покраснение лица и появление синевы в области рта при кашле.
- Раздражительность и нарушение сна.
- Потеря аппетита и веса.

Температура тела может не меняться и оставаться в пределах нормы. Последствия спазматической стадии несут угрозу жизни ребенка.
Есть риск возникновения пневмонии, эмфиземы, кровоизлияния в мозг и других опасных последствий. Коклюш лечится долго, в организме он держится от 6 до 12 месяцев. Профилактика коклюша играет важную роль, особенно для маленьких детей до 5 лет.
К основным профилактическим мерам относятся:
- Вакцинация от палочки коклюша.
- Прием антибиотиков.
- Здоровое питание.
- Частые ежедневные прогулки на свежем воздухе.
Вакцинацию проводят всем малышам до года, за исключением случаев с противопоказаниями. Прививка снижает риск заражения на 90%. Но даже если ребенок заболеет, болезнь пройдет в более легкой форме и без осложнений. Вакцина действует около 12 лет.
Антибиотики применяют в профилактических целях, если здоровый ребенок контактировал с больным.
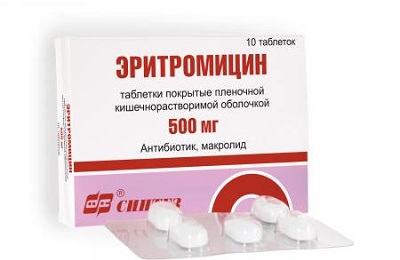
Самый оптимальный вариант для профилактики – прием Эритромицина. Он эффективный, безопасный и доступный.
Антибиотик почти не имеет побочных действий и хорошо подходит для профилактики коклюша у тех, кто еще здоров, но контактировал с больным коклюшем. Своевременный прием эритромицина поможет избежать распространения коклюшной инфекции в организме. Курс лечения назначается врачом.
Режим и особенности лечения
Против коклюша принимают антибиотики, отхаркивающие средства и соблюдают правильный режим. Лечение должно протекать в определенных условиях:
![]()
Ребенок должен как можно больше дышать прохладным и влажным воздухом температурой от +10° до -5 °.- Исключаются любые физические нагрузки, кроме ежедневных прогулок на свежем воздухе.
- Больному нельзя сильно смеяться или плакать, чтобы не провоцировать приступы кашля.
- Обязательно соблюдение специальной диеты.
Из пищи исключаются продукты, раздражающие слизистую ротоглотки. В их число входят острые, жирные и соленые блюда, орехи, мед, копчености, шоколад, сухари. В рацион вводятся продукты, богатые витаминами и минералами. Можно дополнительно давать витаминные комплексы. Детей кормят небольшими порциями и часто.
Из лекарственных средств врач может назначить:
- Антибиотики – наиболее эффективны в начальных стадиях коклюша.
- Лекарства, обладающие бронхолитическим действием – расширяют просвет бронхов, снимая их спазм.
![]()
Муколитические препараты – используют для разжижения мокроты.- Сосудорасширяющие и седативные препараты – необходимы для профилактики кислородного голодания и улучшения кровообращения в мозгу.
- Антигистаминные препараты – используются только в случае особой необходимости, при тяжелом психоэмоциональном состоянии больного.
- Препараты, стимулирующие работу иммунной системы.
Лекарства от кашля могут быть назначены только в целях предупреждения развития пневмонии и других осложнений. На кашель они не повлияют. Любые медикаменты можно давать ребенку только после назначения врача.
Эффективные антибиотики
Антибиотики применяют при коклюше в первые две недели с начала болезни. Лечиться ими в более поздние периоды развития болезни нет смысла. Используют антибактериальные средства, относящиеся к макролидам:
![]()
Дозировка препаратов зависит от возраста ребенка. Детям после года, как и при лечении коклюша у взрослых, назначают Левомицитин или Тетрациклин. Они эффективны при легких формах болезни. Прием лекарства рассчитывается на 4 раза в сутки, курс составляет от 7 до 10 дней. Через 5 дней может понадобиться дополнительный курс лечения. Детям до 3-4 лет левомицетин можно давать перед едой, разбавленным в сахарном сиропе.- Свою эффективность при лечении этой болезни доказал Эритромицин. Было установлено, что коклюшная палочка особенно чувствительна к этому антибиотику. Его принимают внутрь, не разжевывая, в виде таблеток. Разовая доза для детей от 4 месяцев до 14 лет в сутки не должна превышать 0,5 г/кг. Прием лекарства делится на 3-4 приема в сутки, с интервалом в 6 часов. Антибиотик противопоказан детям, у которых проблемы со слухом, печеночная недостаточность или повышена чувствительность к составляющим препарата.
Одним из самых подходящих антибиотиков против коклюша является также Азитромицин. Антибиотик воздействует на очаги воспаления с высокой концентрацией бактерий. Благодаря тому, что он легко проникает в органы дыхательных путей, его эффективность достаточно высока. Азитромицин назначается детям с массой тела больше 10 килограмм. Дозировку и курс приема определяет лечащий врач.
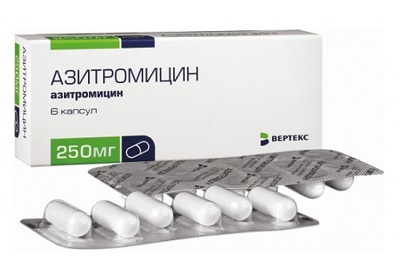
Лекарство имеет ряд побочных эффектов и назначается в случае, когда польза превышает риск.
Антибиотики из ряда макролидов имеют немало побочных эффектов, поэтому их прием должен оправдывать возможные риски. Среди возможных негативных последствий:
- диарея,
- рвота,
- аллергические реакции (сыпь, зуд, отек, экзема, анафилактический шок),
- метеоризм,
- слабость,
- нарушение слуха,
- головная боль.
Любое медикаментозное средство дается детям строго по назначению врача! Увеличивать или уменьшать дозировку или менять курс приема без разрешения медика категорически запрещено!
Антибиотики для малышей до года
Для детей до года коклюш особо опасен. Малыши в этом возрасте подлежат госпитализации и лечатся строго под наблюдением медиков. При лечении коклюша у детей младше 12 месяцев обычно используют макропен или амоксициллин в виде препаратов Оспамокс или Флемоксин. Лучше применять Флемоксин.
Макропен является аналогом эритромицина. Для детей выпускаются флаконы с порошком, в которых готовят суспензию для приема внутрь.

Разовая доза приема зависит от массы тела малыша:
- До 5 килограмм – 3,75 миллиграмм.
- От 5 до 10 килограмм – 7,5 миллиграмм.
- От 10 до 15 килограмм – 10 миллиграмм.
Порошок во флаконе разбавляют 10 миллиграммами дистиллированной или кипяченой воды. Максимальный срок приема макропена составляет 10 дней. Он противопоказан гиперчувствительным детям и малышам, страдающим печеночной недостаточностью.
Флемоксин относится к роду пенициллинов и обладает достаточно широким спектром действия. Особо эффективен он в первые дни заболевания.
Детям до года показана суточная доза от 30 до 60 микрограмм на каждый килограмм веса. Эту дозу делят на 3 приема в сутки. Если у ребенка после приема препарата нарушается стул, его применение немедленно прекращают. Он имеет ряд побочных действий и его нельзя использовать с антибиотиками одной группы.
Грудным детям также прописывают отхаркивающие препараты. Возможен и прием лекарств от кашля, во избежание осложнений. Амбробене значительно снизит риск возникновения пневмонии. Его лучше давать в виде сиропа. Доза младенцев – 20 капель 3 раза в день. Прием этого лекарственного средства может быть долгим, в зависимости от рекомендаций врача.
Эффективными лечебными свойствами против коклюша обладает донорский иммуноглобулин. Его вводят в виде инъекций, внутримышечно. Обычно достаточно вводить препарат 2-3 дня. Он помогает остановить развитие приступообразного кашля. А в спазматический период ослабляет интенсивность приступов и положительно влияет на самочувствие малыша. Детям до года с тяжелой формой болезни его назначают вместе с антибиотиками.
В борьбе с коклюшем, важно, чтобы грудничок дышал прохладным и влажным воздухом. При возможности его сон должен протекать в условиях свежего уличного воздуха, как днем, так и ночью. В комнате постоянно должно быть открыто окно или форточка. Приемы пищи малыша должны быть частыми, малыми дозами.


Коклюш. Когда ребёнку 3 месяца - это почти приговор. Но сумамед помог "убить" болезнь на начальной стадии. Как распознать коклюш в самом начале. Были ли последствия после приёма антибиотика в столь раннем возрасте.
Сегодня в этом отзыве мне предстоит пережить один из самых страшных моментов моей жизни: болезнь младшей дочки в возрасте всего 3-х месяцев.
А началось всё с кашля. С моего.
Я очень долго кашляла, аж до посинения и чуть ли не до рвоты, причём остальные все симптомы отсутствовали: ни насморка, ни температуры, никакого-либо недомогания. Никакие средства от кашля не помогали. При осмотре у врача мне поставили аллергический кашель, прописали антигистаминные и посоветовали дышать небулайзером. Следуя всем этим рекомендациям, никакого положительного результата не получила.
Зато спустя некоторое время также кашлять начал мой супруг. Всё говорил: "Ты меня заразила", а я в ответ: "не могу, у меня аллергия".
Кстати, у врача я сделала предположение, что это может быть коклюш, но она отвергла, сказав, что ему неоткуда взяться. Хотя, на самом деле, как это неоткуда: мы посещали общественные места, несколько раз летали на самолёте, то есть в людных местах бывали регулярно.
Итак, закашлял мой супруг. Подумали, что у нас дома есть какой-то мощный аллерген, который "скосил" 2-х взрослых. Пока никакой паники не было, как и ответа на вопрос "откуда взялся кашель?".
Паника появилась, когда закашляла старшая дочь. Тут я уже почти не сомневалась, что это коклюш, но про себя надеялась, что у неё что-то другое. Хотя что ещё другое может быть?? Ребёнок также начал просто кашлять!
В общем, волна захлыстнула и малышку, хотя последнее время пытались носить маски, но.
Коклюш опасен в момент "внедрения" в организм, когда он выглядит, как обычная простуда, хотя из нас только у мужа были ярко выраженные "простудные" симптомы, перешедшие в обычный сильный кашель.
К моменту, когда волна захлестнула малышку, мой кашель уже стихал сам по себе (шёл, примерно, второй месяц кашля), у мужа был в разгаре, а старшая дочь тоже уже переставала кашлять (у неё очень сильный иммунитет, поэтому, думаю, так легко "отделалась").
Итак, малыш 3 месяца. Начинались резаться зубы, поэтому слюней было просто море, и, когда она начала покашливать (первые 2 дня), выглядело это как-будто бы из-за слюней, не пугало. Но я сразу напряглась, потому что знала, как протекает коклюш, и к чему он может привести в таком возрасте.
Заранее узнала, что на ранних порах эту болячку легко можно убить антибиотиком, и начала "шерстить" интернет в поиске этого антибиотика. Поняла, что пенициллин его не берёт, а вот эритромицин, к примеру, вполне может.
Третий день: малышка с самого утра начала резко и часто кашлять и было видно, что ей даже дыхания на это не хватает. После того, как её покормили, с новым приступом кашля её вырвало всем содержимым желудка. Ребёнок даже не мог попить воду, его сразу рвало с новым приступом кашля.
И самое ужасное: суббота, поликлиника не работает, платной медицинской помощи в нашем "городе" НЕТ, да и обычная оставляет желать лучшего. То есть, будешь умирать - тебе никто не поможет. Даже анализы не все делаются, например, на коклюшную палочку - нет. А в соседнем городе (до которого ехать 2 часа) - такой анализ делается 3 суток. Да за такое время неизвестно что могло произойти. Поэтому я твёрдо решила дать антибиотик, перестраховаться (хотя я вовсе не сторонник антибиотиков по любому поводу).
Как назло, наш педиатр (жила как раз в соседнем городе) не брала трубку несколько часов, а эритромицин, который способен убить коклюш, продавался только в таблетках (ни в одной аптеке города (причём, даже соседнего) не было сиропа). Про другой же антибиотик я не знала.
Наконец-то, педиатр трубку взяла и сказала про сумамед. По симптоматике, описанной мной, догадку о коклюше она подтвердила (хотя по сей день доказательство, что это был именно он, у нас нет), поэтому мы незамедлительно купили препарат, и начали давать дочке.
Масса ребёнка на тот момент была около 6 кг, назначили давать 1 раз в сутки по 2.7 мл (насколько я помню). Задача предстояла не из лёгких, потому что малышка постоянно срыгивала (в силу возраста и болезни). Но, благо, давать сумамед надо было через 2 часа после еды или за 1 час до (если мне не изменяет память, но точно не сразу после).
Упаковка со всех ракурсов:

Суспензия разводится просто: добавить к содержимому 20 мл воды, тщательно перемешать, и перемешивать необходимо каждый раз перед приёмом.


"Местный" шприц мне не понравится (показался каким-то неудобным и мудрёным), поэтому я использовала обычный для уколов. На мой взгляд, на нём было проще отмерить нужное количество лекарства.

Улучшения (уменьшение кашля) произошли просто молниеносно после приёма первой порции лекарства, уже через час дочка смогла спокойно поесть, и её не вырвало от кашля. А первая ночь уже не была бессонной. Вирус убился сразу в "зародыше". Антибиотик принимали 4 дня в одно и то же время за 1 час до еды, чтобы избежать срыгивания молоком. Лечение продлили на 1 день по согласованию с нашим педиатром, так как срыгивания в незначительном количестве всё же были.
Всё это время в комнате ребёнка была повышенная влажность и прохлада, по совету доктора Комароского. Спасибо ему огромное за просвещение родителей, иначе не знаю, как бы закончилась наша история. А теперь всё хорошо. Малышка быстро поправилась, даже аппетит не успел пострадать, развивается как положено малышам в её возрасте. С ЖКТ проблем у малышки не было (только в первые 3 дня небольшое послабление), так как принимали Линекс с первого дня и в течение месяца.
Фото инструкции по применению в отзыв вставлять не буду, но можете "полистать", внизу, так как читабельные фотографии прилагаю.
Препарат, разумеется, рекомендую, но используйте его только по назначению врача!
Всем спасибо за внимание! Не болейте!
Коклюш – это инфекционное заболевание респираторного тракта, передающееся воздушно-капельным путем и проявляющееся спазматическим приступообразным кашлем, а также лихорадочной и интоксикационной симптоматикой. Болеют преимущественно (около половины случаев) дети дошкольного возраста, особенно тяжело протекает воспалительный процесс у детей первых лет жизни. До изобретения антибактериальных препаратов был одним из наиболее распространённых заболеваний и нередко приводил к летальному исходу.
В современной медицинской практике проводится лечение коклюша у взрослых и детей антибиотиками на ранних стадиях болезни, что позволяет быстро снять симптомы и предотвратить серьёзные осложнения. Кроме того, обязательная вакцинация, введённая в 50-х годах прошлого века, значительно снизила частоту встречаемости тяжелых форм инфекции.
Антибиотики при коклюше
Применение антибактериальных средств, активных по отношению к Bordetella pertussis, должно начинаться как можно раньше. Это позволит снизить длительность и частоту приступов спазматического кашля, снизить выраженность интоксикационной и лихорадочной симптоматики, а также значительно ускорить выздоровление пациента.
Среди всех современных противомикробных медпрепаратов выделяется несколько групп лекарств, которые используются для антибиотикотерапии коклюша. Приведённая в статье информация о них является ознакомительной, поскольку лечение должно быть назначено врачом с учётом данных лабораторных исследований, возраста пациента и его индивидуальных особенностей.
Первые антибиотики пенициллины до сих пор не теряют своей актуальности, однако ввиду формирования у возбудителей резистентности к ним, используются в основном полусинтетические, комбинированные и ингибиторозащищённые препараты. Для терапии коклюша врач может назначить один из перечисленных ниже препаратов.
Ампициллин ® — антибиотик широкого спектра антимикробного действия, который вызывает лизис патогенной бактерии за счёт ингибирования синтеза её клеточной стенки. Применяется в различных сферах медицины, в том числе и для терапии патологий респираторного тракта. На основе тригидрата действующего вещества производятся пероральные лекарственные формы (капсулы, таблетки, гранулы для суспензии), а из натриевой соли ампициллина делается инъекционный раствор.

Препарат быстро и хорошо усваивается, проникая практически во все органы и ткани. Действует бактерицидно, выводится почками. Как и все пенициллиновые АБП, характеризуется малой токсичностью и имеет минимум противопоказаний (гиперчувствительность, мононуклеоз, лимфолейкоз, дисфункция печени). Может применяться для лечения маленьких детей.
Принимается внутрь каждые 6 часов, разовая доза для взрослого человека составляет от 250 до 500 мг. Детям, начиная с одного месяца и до года, назначают суспензию из расчёта 50-100 мг на килограмм веса в сутки. Новорожденным назначают по 20-40 мг на кг. При тяжелом течении инфекции дозы могут быть удвоены. В условиях стационара делаются внутривенные или внутримышечные инъекции из разведённой физраствором натриевой соли ампициллина.
Схож по терапевтическому действию и спектру противомикробной активности с предыдущим препаратом, но отличается повышенной кислотоустойчивостью и более широким спектром противомикробной активности.
Ввиду чувствительности к разрушительным для пенициллинов ферментам бета-лактамазам, чаще применяется в сочетании с их ингибиторами (например, клавулановой кислотой). Такие препараты, как амоксиклав ® при коклюше назначаются как взрослым, так и маленьким пациентам. Они редко вызывают побочные эффекты и обладают выраженным терапевтическим действием
Зарубежными и отечественными аналогами амоксициллина с клавуланатом калия ® являются:
Все они представлены как в форме таблеток, так и суспензии, предназначенной для антибиотикотерапии детей с самого раннего возраста. Противопоказания те же, что и у амоксициллина ® .
По показаниям, вместо пенициллинов могут применяться цефалоспорины третьего поколения.
Антибактериальные лекарственные средства данной группы являются препаратами выбора для лечения коклюша. Действуют на патогенную микрофлору бактериостатически, подавляя синтез протеина в рибосомах и препятствуя, таким образом, развитию клетки.
В высоких дозах макролиды способны оказывать бактерицидный эффект. Макролиды одни из наименее токсичных АБП, что обеспечивает широкую сферу их применения и минимальное число противопоказаний.
Эритромицин ® — природный антибиотик, первый из группы макролидов, был выделен ещё в начале 50-х годов прошлого века из почвенного актиномицета. Выпускается в виде таблеток для перорального употребления, мази и раствора для внутривенных инфузий или инъекций. Противопоказан пациентам с печёночной и почечной недостаточностью, гиперчувствительностью. Нежелательно использовать его также для антибиотикотерапии беременных и кормящих женщин.
Принимать таблетки нужно каждые 6 часов для создания оптимальной концентрации препарата в крови. Взрослому обычно назначается по 1-2 грамма в день (при тяжёлых состояниях – до четырёх), а детям – в соответствии с массой тела. При коклюше рекомендованная суточная дозировка составляет от 40 до 50 мг на килограмм веса. Длительность лечения варьируется в пределах 5-14 дней. Можно также использовать аналоги Азитромицин ® , Кларитромицин ® или Рокситромицин ® (данные препараты также относятся к группе макролидов).
Азитромицин ® — первый и пока единственный представитель подкласса полусинтетических 16-членных азалидов-макролидов. Более устойчив к кислой желудочной среде (в 300 раз по сравнению с эритромицином ® и не требует продолжительной антибиотикотерапии).
Курс при коклюше длится пять-семь дней (при тяжелом течении до 10 дней, при легкой форме — 3 дня), при этом принимать таблетки или суспензию достаточно всего 1 раз в день. Противопоказан препарат при повышенной чувствительности к макролидам, почечной или печёночной недостаточности. Беременным, кормящим и новорожденным назначают с особой осторожностью.
Взрослым пациентам при 3-5 дневном курсе антибиотикотерапии нужно принимать по 1 таблетке 500 мг в день. Детям Азитромицин ® при коклюше назначается от 5-ти до 10-ти суток в виде суспензии. Антибиотик не назначается детям не достигших шестимесячного возраста. После полугода схема лечения выглядит так: в первый день даётся однократно 10 мг на килограмм веса, в последующие – по 5. Продаётся также под торговыми названиями Сумамед ® , Зитромакс ® , Азитрокс ® , Зитралид ® , Сумамокс ® , Хемомицин ® , АзитРус ® , Экомед ® и многими другими.
Макропен ® — эффективное противомикробное средство, действующим веществом которого является ещё один природный макролид – мидекамицин ® . В аптеках можно приобрести таблетированную лекарственную форму или гранулы для самостоятельного приготовления суспензии.
Принимается средство трижды в сутки по 400 мг (дозировка для взрослых), а детям нужно давать суспензию из расчёта 50 миллиграммов на каждый килограмм веса в сутки в два приёма. Можно также разделить суточное количество антибиотика на 3 раза, при этом на кг массы тела должно приходиться от 20 до 40 мг.

Фото Макропен ® 16 таблеток по 400 мг
Бактериостатические лекарственные препараты с широким спектром антимикробной активности. Проникая в клетку, ингибируют протеиновый синтез, тем самым тормозя рост и развитие патогенного микроорганизма.
Характерное свойство данной группы АБП – способность накапливаться в костной ткани, поэтому на стадии активного роста скелета (то есть в детском возрасте) применять их нельзя. Запрещены для использования по той же причине беременным и кормящим. При коклюше взрослым и детям старше 8 лет назначаются такие препараты, как Тетрациклин, Доксициклин ® , Юнидокс Солютаб ® и другие. Тетрациклиновые препараты при коклюше используются редко.
Когда нужно принимать антибиотики при коклюше?
Из вышесказанного следует, что начинать приём противомикробных средств следует при самых первых признаках болезни – в начале катарального периода. Поводом для обращения в учреждение здравоохранения и начала антибиотикотерапии является сильный спазматический непродуктивный кашель.
Дополнительно могут применять симптоматическую терапию антигистаминными, муколитическими, седативными и (при надобности) противосудорожными медпрепаратами.
Большое значение имеет профилактика коклюша, причём речь идёт не только о плановой вакцинации детей, но и о назначении антибиотиков лицам, контактировавшим с больным. Превентивная антибиотикотерапия проводится в срок, не превышающий двух недель со времени возможного заражения.
Обычно назначается пятидневный курс азитромицина ® . Такая мера помогает избежать эпидемических вспышек в детских коллективах, поскольку от коклюша не застрахованы даже привитые дети (однако у них он просто протекает значительно легче).
Особенности лечения детей
У взрослых заболевание протекает в более лёгкой форме, в то время как детская смертность от коклюша ещё в начале прошлого века была очень высокой. Массовая вакцинация и появление антибиотиков во много раз сократили показатели заболеваемости, а летальный исход на сегодняшний день – исключительная редкость.
Тем не менее, малыши тяжело переносят болезнь, поскольку приступы кашля, если вовремя не купировать заболевание, длятся около 3 месяцев. Поэтому так важно своевременно начать антибиотикотерапию и знать, какие антибиотики подходят для лечения детей с симптомами коклюша.
Долгое время препаратом выбора был первый антибиотик-макролид Эритромицин ® . Это лекарственное средство стоит недорого, эффективно уничтожает возбудителя болезни и позволяет выздороветь ещё до наступления спазматической стадии.
Однако у него есть существенные недостатки, которые затрудняют лечение детей. Во-первых, это неудобная схема приёма: несколько приёмов в сутки с 6-часовым интервалом, за час до приёма пищи. Во-вторых, для препарата характерно побочное действие в виде диспепсии. Поэтому сегодня педиатры рекомендуют использовать Азитромицин ® , который можно давать детям с первых месяцев жизни, не опасаясь побочного действия.
Причины, симптомы и стадии заболевания
Возбудитель – грамотрицательная бактерия Bordetella pertussis – попадает в организм воздушно-капельным путём, закрепляется на слизистых и начинает вырабатывать токсины, вызывающие кашель. Период от заражения до появления первых симптомов (инкубационный) длится от 2 дней до 3 недель, а затем патологический процесс проходит три стадии развития:
- Катаральную – когда единственным признаком инфицирования является частый вечерний и ночной кашель непродуктивного характера (без мокроты). Температура тела, как и общее самочувствие, при этом остаются в норме. Продолжительность этого периода обычно составляет одну-две недели, однако у взрослых пациентов и привитых детей может увеличиться до 20 суток.
- Спазматический – приступы кашля учащаются и принимают приступообразную форму. Сам приступ имеет специфический характер, когда от 5 до 10 кашлевых толчков на выдохе сменяются свистящим из-за спазма вдохом. Лицо при этом багровеет, вены на шее вздуваются, лопаются капилляры на склерах и коже, потоотделение повышается. В завершающей стадии приступа происходит отделения мокроты, а у детей нередко случается рвота, мочеиспускание или дефекация. Отмечаются нарушения сна у больных, раздражительность, повышение показателей АД, тахикардия, характерные бледность и одутловатость лица.
- В период разрешения, который длится 2 или 3 недели, кашель сохраняет приступообразный вид, но уже без реприза (свистящего вдоха) и рвоты. Кроме того, возникает он значительно реже.
Протекать заболевание может по-разному: если приступы кашля случаются реже, чем 15 раз за сутки, речь идёт о лёгкой форме, а когда более 30 – о тяжёлой, требующей госпитализации. Помещение в стационар обязательно также для детей первых лет жизни и пациентам со среднетяжелыми и тяжелыми формами болезни. После выздоровления формируется довольно стойкий иммунитет, однако в периоды повышения эпидемической активности (они случаются раз в 3-4 года) могут заболевать даже привитые.
Диагностика и лечение
Диагноз ставится по совокупности симптоматики (приступообразный спазматический кашель на фоне нормальной температуры тела) и данных микробиологических исследований. Для лабораторной диагностики берётся мазок с задней стенки ротоглотки и делается бакпосев. Антибиотики при коклюше у детей и взрослых должны применяться ещё на катаральной стадии развития болезни, поскольку именно в этот период они дают максимальный терапевтический эффект.
Помимо антибиотикотерапии, которая имеет решающее значение для выздоровления, рекомендуется соблюдение диеты, исключающей употребление пищи, раздражающей слизистые оболочки (острой, маринованной, жареной и т.д.). Больной должен быть изолирован от остальных членов семьи, а в его комнате нужно поддерживать высокий уровень влажности и обеспечить приток свежего воздуха.
Рекомендуется принимать поливитаминные комплексы, муколитики, седативные и десенсибилизирующие препараты, а также обязательно гулять на свежем воздухе. В условиях стационара проводятся оксигенация, аспирация слизи, ингаляции и другие лечебные процедуры.
Читайте также:





