Узи обследование при туберкулезе
Воздушно-капельное поражение возбудителем, известным как палочка Коха или микобактерия, органов дыхательной системы и является причиной легочной формы туберкулеза. Заражению ежегодно подвергаются более 1 млн. детей и около 9 млн. взрослого населения планеты, а по данным Всемирной организации здравоохранения из 10 человек 3 уже являются его носителями. Именно поэтому так важно проходить ежегодное тщательное обследование на туберкулез каждому, независимо от возраста, социального положения и половой принадлежности. Современные методы диагностики туберкулеза легких позволяют вовремя определить форму, степень тяжести и спрогнозировать последствия заболевания, назначить полноценное интенсивное лечение. И не стоит думать, что поставленный диагноз туберкулез — это приговор. Ранее выявление туберкулеза и возможности, которыми обладает на сегодняшний день медицина, способствуют выздоровлению более 70% всех обратившихся пациентов.
Когда назначают обследование на туберкулез легких
Современная палочка Коха и ее многочисленные штаммы, которых насчитывается более 74, очень отличается от ранее открытой микобактерии. Способность вирулентной бациллы проникать в здоровые клетки носителя и оставаться в организме человека незамеченной, жизнеспособность и устойчивость к кислым средам и дезинфицирующим средствам очень усложняют задачу врачам и сотрудникам лаборатории.
Диагностика туберкулеза легких требует все новых возможностей, чтобы провести полноценное исследование. Это касается и людей, которые входят в особую группу риска и имеют предрасположенность к возникновению туберкулеза: ВИЧ-инфицированные пациенты или с поставленным диагнозом СПИД, с зависимостью от алкогольной, наркотической и никотиновой продукции, при наличии сахарного диабета, бронхиальной астмы и наследственного фактора. Нуждаются в медицинском контроле и новорожденные дети от инфицированной матери, несовершеннолетние и подростки до 17 лет, люди пенсионного и преклонного возраста.
Как проявляется туберкулез легких
Опасность, которую представляет собой латентная форма туберкулеза, состоит в том, что на ранней стадии выявление заболевания не всегда возможно по причине отсутствия выраженных симптомов. В остальных случаях, болезнь активно прогрессирует. Как диагностировать туберкулез, и на какие признаки стоит обратить внимание:
- сухой продолжительный кашель или с выделением мокроты, хрипы;
- постоянная температура тела 37°C;
- бледный цвет лица и уставший вид;
- снижение аппетита и потеря веса;
- одышка и боль в боку;
- обильное выделение пота.
У женщин способами определения туберкулеза легких являются нарушения менструального цикла и частые головные боли, со стороны мочевыделительной системы возможен цистит или кровянистые выделения в моче.
Ранняя диагностика туберкулеза у детей и подростков

Люди старшего поколения способны объективно оценивать свое состояние здоровья и следить за ним, обращаться за помощью к специалистам. Несовершеннолетние дети еще не понимают всю опасность инфекционных болезней, поэтому в дошкольных и образовательных учреждениях постоянно проводятся мероприятия по профилактике и предупреждению туберкулеза.
Клинический осмотр — основной первичный вид обследования. Врач педиатр или фтизиатр обязан выслушать жалобы маленького пациента и внимательно ознакомиться с его медицинской картой для определения врожденных патологий дыхательной системы, хронических болезней щитовидной железы. Важную роль играет целостность и цвет кожных покровов, нормальный показатель температуры — 36,6°C — 36,7°C и отсутствие хрипов, одышки при прослушивании стетоскопом.
Если общее состояние оценивается врачом, как удовлетворительное, дальнейшие методы ранней диагностики туберкулеза у ребенка предусматривают обязательное проведение пробы Манту и вакцинация БЦЖ один раз в год. Родители не доверяют составу прививки и отказываются от введения ребенку туберкулина. В этом случае они обязаны предоставить в ближайшее время результаты анализа на туберкулез, который был сделан вместо Манту.
Выявление туберкулеза легких у взрослых

Частые простуды или обострения хронических заболеваний, инфекции и воспалительные процессы, которые спровоцированы переохлаждением, тяжелой физической работой или низким иммунитетом, могут стать причиной туберкулеза у старшего поколения. Реакция Манту — недостаточно эффективное исследование для взрослых. Используется вакцинация уже после лечения туберкулезной инфекции или при наличии ярко выраженных признаков заболевания. Существуют диагностические методы обследования, как распознать туберкулез у взрослых.
Чаще всего на ежегодном медицинском осмотре врачи назначают флюорографию или рентгенографию легких. Обзорный метод визуализации грудной клетки, дает представление о состоянии органов дыхания в виде черно-белого снимка, на основании которого может быть обнаружен очаг туберкулеза. Подозрение рентгенолога или выявленные патологии дыхательной системы потребует дополнительного обследования.
Туберкулинодиагностика

С целью предупреждения распространения заболеваемости среди младшего поколения применяется подкожная инъекция или проба Манту, которая проводится каждый год. Ребёнок получает вещество туберкулин или штамм возбудителя туберкулеза, созданный в искусственных лабораторных условиях. Ослабленная микобактерия должна вызвать реакцию со стороны иммунной системы на месте укола. Оценивают результат проведенной пробы Манту через 72 часа:
- отрицательный — до 1 мм
- сомнительный — 2-5 мм;
- положительный — более 6 мм;
- слабоположительный — 5-9 мм;
- средний уровень интенсивности — 10-14 мм;
- выраженный — до 16 мм;
- гиперергические. У детей и подростков — более 17 мм, у взрослых — более 21 мм.
Кроме этого существуют и ложные показатели. Учитывают и предыдущие данные. Даже отрицательный результат не является гарантией отсутствия палочки Коха в организме. Но даже при таких недостатках, проба Манту — самая распространенная профилактика и диагностика туберкулеза у детей и подростков на ранних стадиях. Недопустима вакцинация при аллергии и бронхиальной астме, воспалительном процессе и заболеваниях органов пищеварения, сахарном диабете.
Тесты на туберкулез

Заменить традиционные методы профилактики и раннего выявления туберкулеза можно с помощью иммуноферментного анализа крови, который часто используется вместо пробы Манту. Принцип проведения данного исследования состоит в иммунной реакции организма, антител, к антигенам IgG и IgM возбудителя, микобактерии. В процессе анализа в среду с предполагаемыми туберкулезными палочками M. Tuberculosis помещают содержащие окрашивающее вещество защитные клетки, которые взаимодействуют с источником инфекции и передают вирусу часть фермента.
Метод диагностики ПЦР. Для лабораторного изучения лучше использовать мокроту. Под воздействие высокой температуры выделяют чужеродное ДНК. Для того, чтобы определить микобактерии или их штаммы, сравнивают образец с уже полученными ранее. Диагностированный туберкулез можно получить уже через 5 часов после сдачи исходного материала. Процедуру часто применяют для детей с противопоказаниями для проведения туберкулинодиагностики или для подтверждения диагноза.
Рентгеноскопическое исследование

Назначается на ежегодном медицинском обследовании у представителей старшего поколения. Не допускаются к процедуре дети из-за высокой дозы радиации для еще недостаточно окрепшего иммунитета. Лучевая диагностика предназначена для скрининга органов грудной клетки, поиска очагов туберкулеза и профилактики других патологий.
Рентгенография и флюорография органов грудной клетки. С помощью специального экрана рентгеновские лучи проходят через тело обследуемого человека, обрабатывается теневое изображение и переносится на пленку. Проявление занимает несколько минут. Цифровая флюорография выводит на монитор уже готовую картинку, которая распечатывается в черно-белом формате на принтере или сохраняется в электронном виде. На снимке флюорографии виден очаговый, инфильтративный и хронический запущенный туберкулез в виде очагов поражения.
Компьютерная и магнитно-резонансная томография легких. Методы более информативного характера для точного выявления туберкулеза, которые дают возможность с точностью определить размеры очагов поражения и жидкостные скопления, патологии. Чувствительность в 100 раз превышает флюорографию и рентген.
Общий анализ крови при туберкулезе
Изучение состава и количественных показателей жидкой соединительной ткани, которая, так или иначе, сталкивается с бациллой M. Tuberculosis, важно для ранней диагностики заболевания. При туберкулезе у пациента наблюдается умеренная анемия, уровень гемоглобина у мужчин ниже 130, у женщин менее 120. В период обострения легочной формы изменяется зернистость лейкоцитов и их количество увеличивается от 20% до 50%, число эозинофилов, молодых иммунных клеток, уменьшается.
Но основной показатель активности туберкулеза — это скорость оседания эритроцитов или СОЭ. Эта проба показывает способность эритроцитов, плотность которых больше плазмы, оседать под действием гравитации. В здоровом организме норма у женщин не должна превышать 15 мм/час, у мужчин — 10 мм/час. Повышение СОЭ от 20 мм/ч и до 80 мм/ч указывает на большое количество иммуноглобулинов и низкий уровень альбумина в крови, что означает активизацию защитных сил организма под действием чужеродных клеток.
Используют часто и лейкограмму, которая основана на изменении белкового состава крови во время острого воспалительного процесса. Учитываются показатели таких лейкоцитов, как нейтрофилы, эозинофилы, базофилы, моноциты и лимфоциты. Обследование на заболевание туберкулез легких выделяет три фазы поражения иммунной системы организма:
- нейтрофильная. Активная защитная реакция. Количество нейтрофилов увеличивается, уровень моноцитов и лимфоцитов снижается, эозинофилы отсутствуют;
- моноцитарная. Попытка преодолеть туберкулезную инфекцию. Число нейтрофилов низкое, прослеживаются единичные эозинофилы, лимфоциты увеличиваются;
- восстановления. Наблюдается после выздоровления пациента. Количество лимфоцитов и эозинофилов увеличено, но их показатели приходят в норму.
В сравнении с ИФА и ПЦР анализами, обнаружен сам возбудитель туберкулеза не будет, но изменения состава крови будет достаточно, чтобы заподозрить наличие в организме воспалительного процесса и продолжить обследование, направленное на поиски источника.
Метод выявления кислотоустойчивых микобактерий
Особенностью клеточной стенки туберкулезной палочки является отсутствие реакции на хлорсодержащие средства и кислые среды. Поэтому проведение диагностических мер в лабораторных условиях часто выполнить невозможно. Заменяет микроскопические методы исследования мазка в таких случаях бактериоскопия или окрашивание мокроты.
Микроскопия мазка или материала, содержащего КУБ, осуществляется по Граму и способом окрашивания, известного, как метод Циля-Нильсена. Вирус Коха сначала подвергается воздействию красного вещества карбол-фуксина, который проникает в мембрану клетки, а потом сверху обрабатывается раствором метиленовым синим. Положительным результатом наличия туберкулезной палочки станет присутствие в мазке на синем фоне красных микобактерий. В современной медицине чаще используется аурамин-родамин. После ультрафиолетового спектра бациллы приобретают желтый оттенок.
Бактериологическое исследование промывных вод бронхов
Используется, как дополнительный способ забора мокроты и метод выявления в ней возбудителя туберкулеза, когда у больного не получается собрать материал самостоятельно или количество выделений недостаточно для проведения обследования. Запрещено назначать людям пенсионного возраста, при заболеваниях сердечно-сосудистой системы и бронхиальной астме, детям до 15 лет.
Процедура предусматривает местную анестезию дыхательных путей и введение в гортань с помощью специального шприца подогретого физиологического раствора для повышения уровня секреции. После проведенных манипуляций мокрота у пациента интенсивно выделяется естественным путем и собирается медицинскими работниками в пробирку для последующего посева и выращивания микобактерий.
Пункционная биопсия легкого
Для определения патологического процесса, протекающего в легких, и получения исходного образца, назначается инвазивная диагностика туберкулеза у взрослых. Она направлена на изучение причин кашля с кровью, внутреннего легочного кровотечения, явной дыхательной недостаточности, взятие материала слизистых, бронхиального секрета или мокроты, получения образца пораженного участка.
Обязательным условием пункционной биопсии является четкий контроль над выполняемыми действиями через ультразвуковой аппарат или с помощью рентгеновских лучей. Суть процедуры состоит в местном обезболивании области грудной клетки и введения иглы Сильвермена для захвата и отделения фрагмента легочной ткани. После проведения биопсии определяется степень и форма поражения дыхательной системы. В запущенных случаях прибегают к открытому хирургическому вмешательству под общим наркозом.
Бронхоскопия
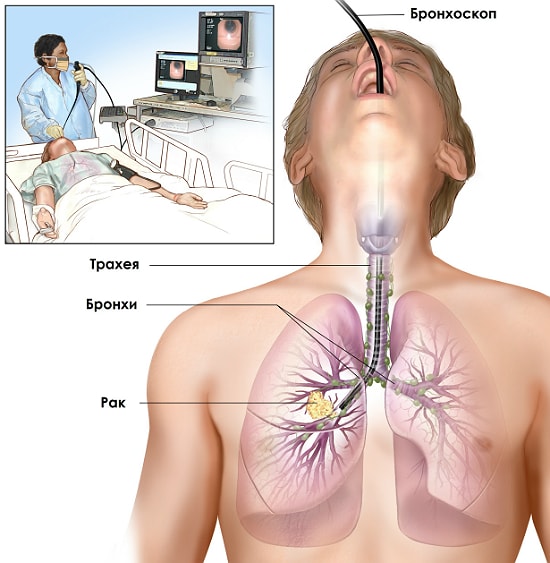
Чтобы изучить и оценить степень поражения легочной системы, включая трахеи, бронхи и слизистые оболочки, в медицинской практике все чаще отдают предпочтение эндоскопической диагностике туберкулеза. К показаниям для проведения процедуры относится длительный кашель, который наблюдается у человека более 1 месяца, выделения мокроты с кровью, выявленные ранее патологии в легких.
Во время обследования необходима местная анестезия и мышечные релаксанты, чтобы обеспечить свободный вход в дыхательные пути гибкого тубуса со светопроводным устройством. Взятие материала слизистой или секрета из трахеи и бронхов способствует изучению цитологического состава мокроты на наличие инородных клеток туберкулезной палочки.

Ультразвуковая диагностика при туберкулезе
Ультразвуковое исследование (УЗИ) относится к одному из сравнительно новых информативных методов диагностики различных заболеваний.
Возможность получения ценной информации бескровным путем, безопасность, возможность многократно обследовать больного, высокая разрешающая способность ультразвуковой аппаратуры, необременительность исследования для больного, относительная частота и быстрота исследования привели к быстрому внедрению метода в различные области медицины, в том числе и во фтизиатрию.
При УЗИ-диагностике изучают специфические проявления неизмененных и патологически измененных органов и тканей с помощью упругих механических волн, которые не оказывают ионизирующего воздействия на организм больного.
УЗИ во фтизиатрии применяют для:
- выявления плевритов и эмпием плевры, коррекции лечения;
- дифференциальной диагностики новообразований от неопухолевых изменений, расположенных субплеврально и в паренхиматозных органах;
- оценки эффективности хирургического лечения при пульмонэктомии в организации фиброторакса;
- тонической диагностики туберкулеза при внелегочных поражениях;
- диагностики поражений сердца и перикарда;
- обеспечения безопасности диагностических и лечебных пункций;
- метрологического обеспечения визуально неконтролируемых методов лечения;
- оценки состояния различных органов и систем у больных туберкулезом.
Немаловажное значение для эффективности ультразвуковой диагностики имеют методологические подходы к анализу результатов исследования и формированию заключения.
Патологические процессы в плевре и плевральной полости обычно вторичные, и симптоматика плеврального выпота является ведущей в клинической картине заболевания. Вместе с тем в ряде случаев широко применяющийся рентгенологический метод оказывается неэффективным.
Для диагностики осумкованного выпота, при небольшом количестве свободной жидкости в плевральной полости лучшим методом диагностики является эхография. Эхография проводится в положении больного сидя, исследуются симметричные зоны при продольном, поперечном и косонаправленных сечениях. Предпочтение необходимо отдавать приборам, работающим в реальном масштабе времени.
При УЗИ у больных с экссудативным плевритом в плевральной полости выявляется жидкость без тканевых включений, что на эхограмме визуализируется как эхонегативная зона. В зависимости от количества жидкости эта зона может быть различной. Данный метод позволяет обнаруживать небольшое количество плевральной жидкости (до 10 мл). Толщина плевральных листков зависит от стадии заболевания.
Эмпиема плевры при УЗИ в зависимости от сроков имеет свои эхографические признаки: для субтотальной эмпиемы давностью до 1 года — наличие большого количества жидкости, которая на эхограмме представлена как эхонегативное пространство, ограниченное с одной стороны легкими и висцеральной плеврой, а с другой стороны — париетальной плеврой, диафрагмой и верхней поверхностью печени или селезенки.
При УЗИ в зоне эхонегативного пространства визуализируется сигналы средней амплитуды, которые расценены как тканевые включения. По сравнению с эхограммой, полученной при диагностике экссудативного плеврита, УЗИ-картина до верификации диагноза на цитологическом уровне позволяет думать о присоединении бактериальной флоры.
При давности эмпиемы до 3 лет субтотальная эмпиема плевры на эхограмме отличается от ограниченной эмпиемы только количеством содержащейся в ней жидкости. В остальном характер эмпиемы плевры по данным УЗИ совпадает: толщина стенки эмпиемы составляет 0,2-0,7 см, отмечается нарастание тканевых включений.
При визуализации на эхограмме наблюдается расслоение как висцерального, так и париетального листков плевры, ограничивающих полость эмпиемы, причем наружный слой более акустически плотный, чем внутренний.
При давности эмпиемы более 3 лет характерно наличие небольшой эхонегативной зоны плевральной полости, но значительно утолщены плевральные листки, ограничивающие эмпиему (толщина 0,7-2 см). Отмечается большое число высокоамплитудных эхосигналов как от стенок эмпиемы, так и от ее содержимого. Такую эхографическую картину расценивали как эмпиему, содержащую казеозные массы.
Описанные эхографические картины эмпиемы плевры в зависимости от давности процесса не являются постоянными. У одного и того же больного на разных уровнях плевральной полости можно одновременно наблюдать все три описанных выше типа.
Применение ультразвукового контроля за состоянием гемиторакса после пульмонэктомии позволяет своевременно корригировать накопление жидкости в полости и предупреждать возможные осложнения.
При ультразвуковом сканировании оперированного гемиторакса обнаруживалось 4 типа картин:
Такие различные типы эхограмм после пульмонэктомии позволяют заключить, что применение УЗИ полости оперированного гемиторакса дает качественно новую информацию, позволяющую, с одной стороны, прослеживать этапы эволюции фиброторакса, а с другой — проводить пункции полости гемиторакса под эхографическим контролем.
Дифференциальная диагностика субплеврально расположенных округлых образований легких в современных условиях представляет определенные трудности в связи с патоморфозом туберкулеза и неспецифических заболеваний легких. Однако УЗИ в комплексе с другими методами позволяет установить истинную природу округлых образований легких и сравнительно рано ставить вопрос о хирургическом вмешательстве.
Наиболее часто встречаются круглые туберкулезные фокусы (туберкулемы и круглые инфильтраты), периферический рак и эхинококковые кисты.
Субплеврально расположенный круглый инфильтрат на эхограмме выглядит как неоднородная эхоструктура, образованная различными по плотности включениями, между которыми регистрируются эхонегативные участки — просветы сосудов. Такой инфильтрат имеет неправильные форму и очертания.
Туберкулема на эхограмме имеет более округлую и правильную форму. Структура ее неоднородна из-за множественных включений, туберкулема имеет четко выраженную капсулу, что и является отличительным признаком этой формы туберкулеза.
Периферический рак выглядит как округлое неправильной формы образование с неоднородной структурой. Характерным признаком являются способность поглощать ультразвук тканью этого образования и появление эхонегативной тени за ним.
Эхинококкоз легких характеризуется как эхонегативное образование округлой или овальной формы с четкими и ровными контурами, тонкими стенками, с дистальным эффектом усиления. Структура неоднородна, но при наличии дочерних клеток определяются эхографически плотные включения.
Туберкулез печени может протекать по типу диффузного поражения печени и как очаговое поражение. В свою очередь очаговые поражения сопровождаются образованием солитарных и множественных туберкулем (фокального или узловатого очага или очагов), окруженных фиброзной капсулой. При возникновении некроза возможно формирование каверны. Изолированные туберкулемы печени могут долго оставаться бессимптомными.
УЗИ печени у больных туберкулезом значительно расширило прижизненную диагностику поражений печени, явилось методом контроля при пункционной биопсии для верификации диагноза на цитологическом уровне.
Эхографическими критериями нормального состояния печени являются: четкий контур границ, за исключением анатомических изгибов; острые краевые углы печени; гомогенная паренхима с низкоамплитудными эхосигналами; визуализация воротной вены, печеночных вен и их впадение в нижнюю полую вену; отсутствие эффекта поглощения ультразвука паренхимой печени; эхографическая плотность паренхимы не должна превышать 19 уел. ед. по гистограмме.
Очаговые поражения печени характеризуются ультразвуковыми критериями: нарушение эхоструктуры паренхимы печени из-за округлых образований различного диаметра с четкими границами и разной степени эхогенности в зависимости от стадии заболевания; гистографическая плотность образований — очагового туберкулеза (20-26 уел. ед.). туберкулемы (28-30 уел. ед.), каверны (13-15 уел. ед.), кальцината (более 32 уел. ед.); усиление эхосигнала от места расположения каверны или туберкулемы с распадом, появление дорожки из резко ослабленных эхосигналов за кальцинатом.
Широкое распространение получила ультразвуковая диагностика изменений сердца и перикарда у больных туберкулезом. Эхокардиография позволяет определить размеры и взаимоположение сердечных структур и камер, исследовать кинетику отдельных элементов сердца, изучить морфологическую структуру элементов клапанного аппарата, миокарда и перикарда. Ультразвуковая диагностика поражения сердца не только используется для распознавания отдельных нозологических форм, но и способствует уточнению степени выраженности патологического процесса.
Эхографически удается выявить даже минимальное количество выпота в полости перикарда по сепарации эхосигналов от эпикарда и перикарда с определением эхосвободного пространства между ними в задней и передней камерах перикарда. При значительных выпотах отмечается избыточная экскурсия задней стенки левого желудочка и межжелудочковой перегородки.
В последние годы, несмотря на определенные трудности, ультразвуковые методы (эхокардиография и допплер-эхокардиография) широко применяются для диагностики легочной гипертензии.
К эхокардиографическим признакам легочной гипертензии относятся гипертрофия стенки правого желудочка, дилатация правых отделов сердца, гипертрофия межжелудочковой перегородки и ее парадоксальное движение, изменения со стороны клапана легочной артерии, нарушение потоков в области клапана легочной артерии и трикуспидального клапана.
Ультразвуковой метод позволяет вычислить показатели центральной гемодинамики, индексы насосной и сократительной функции миокарда, коэффициенты взаимоотношения ряда структур сердца.
а) Терминология:
1. Аббревиатура:
• Туберкулез (ТБС) мочеполового тракта
2. Синонимы:
• ТБС почки, туберкулез мочевого пузыря
3. Определения:
• Инфекция мочеполового тракта (ИМПТ), вызванная гематогенным распространением Mycobacterium tuberculosis из первичного очага, обычно в легких
• Поражения мочеточника и мочевого пузыря являются осложнениями заболевания почки
• Самая ранняя форма туберкулеза мочевого пузыря локализуется в области отверстия мочеточника
1. Общая характеристика:
• Важнейшие диагностические критерии:
о Зависит от стадии заболевания; может варьировать от каликоэктазии до абсцесса, каверн, кальцификатов и стриктур в мочеполовом тракте
• Локализация:
о Почки, мочеточник и мочевой пузырь (14-41% внелегочного ТБС)
о Обычно двустороннее поражение, но встречается и одностороннее
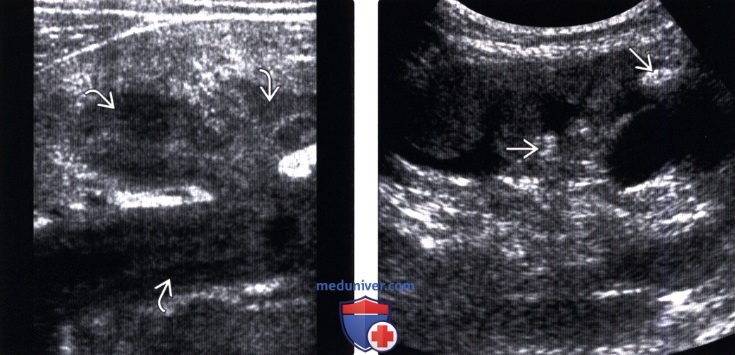
(Левый) На продольном ультразвуковом срезе высокого разрешения визуализируется выраженное утолщение слизистой в чашечно-лоханочной системе у пациента с фульминантным ТБС почки. Может имитировать пионефроз или новообразование.
(Правый) На продольном трансабдоминальном ультразвуковом срезе визуализируется ТБС почки с поражением сосочков. Папиллярный некроз визуализируется в виде окруженных жидкостью гиперэхогенных очагов без акустического затенения в мозговом веществе.
5. Рекомендации по визуализации:
• Важнейшие методы визуализации:
о ЭУГ-высокочувствительный метод (88%) выявления признаков ТБС; практически все особенности визуализации при ТБС были описаны при ЭУГ
о КТ с контрастированием с КТ-урографией (КТУ) используется для оценки тяжести процесса и выявления внепочечных осложнений:
- КТУ может стать методом выбора диагностики ТБС МПТ
о Ультразвуковое исследование: часто используется для оценки течения заболевания в динамике и выявления осложнений (например, гидронефроза)
• Рекомендации по исследованию:
о ЭУГ считался методом первоначального исследования; однако КТ (КТУ) может стать предпочтительным методом диагностики и выявления осложнений, а также внепочечных очагов; УЗИ используется для выявления осложнений (абсцесс почки, гидронефроз)
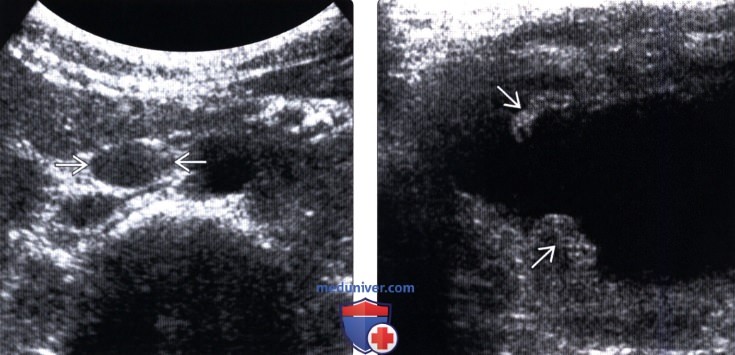
(Левый) На поперечном трансабдоминальном ультразвуковом срезе визуализируется увеличенный парааортальный лимфатический узел у пациента с туберкулезом (ТБС) почки. Сочетанная лимфаденопатия встречается часто и может быть реактивной, либо инфекционной.
(Правый) На поперечном трансабдоминальном ультразвуковом срезе визуализируется ТБС мочевого пузыря (неравномерно утолщенные стенки пузыря) Картина может быть неотличима от любых других форм бактериального цистита.
в) Дифференциальная диагностика туберкулеза мочеполовой системы:
1. Папиллярный некроз:
• При УЗИ некротизированный сосочек визуализируется в виде окруженного жидкостью гиперэхогенного очага без акустического затенения в мозговом веществе
2. Пионефроз:
• Фиксированные эхосигналы с уровнем жидкого содержимого в расширенной чашечно-лоханочной системе
• Газ в чашечно-лоханочной системе
3. Ксантогранулематозный пиелонефрит (КГПН):
• Увеличенная почка с центрально расположенным конкрементом с высокой отражающей способностью
• Как при КГПН, так и при ТБС почки отмечается утолщение почечной фасции и распространение воспалительного процесса на соседние органы
4. Хронический цистит:
• УЗИ: неравномерно утолщенная стенка мочевого пузыря и уменьшение объема мочевого пузыря
• Эмфизематозный цистит: газ с высокой отражающей способностью в стенке мочевого пузыря
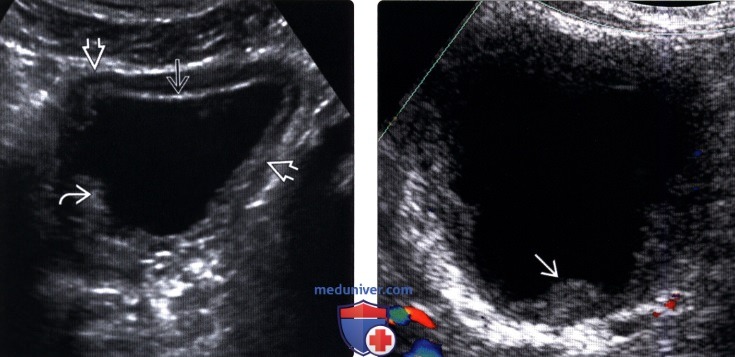
(Левый) На косопоперечном трансабдоминальном ультразвуковом срезе мочевого пузыря у этого пациента с ранее диагностированным туберкулезом МПТ визуализируется диффузное утолщение стенки пузыря; слизистая гиперэхогенная вероятно, вследствие кальцификаци, и имеет неровные контуры.
(Правый) На продольном ультразвуковом срезе визуализируется мочевой пузырь при туберкулезе. Имеется неравномерное утолщение слизистой около отверстия мочеточника — наиболее ранний признак начала заболевания.
1. Общая характеристика:
• Этиология:
о Гематогенное распространение Mycobacterium tuberculosis из туберкулезного очага в легких
о Реже вызван Mycobacterium bovis и Mycobacterium avium-intracellulare (MAIС)
о Реактивация ранее неактивных туберкулезных палочек в крови
• Сопутствующие заболевания:
о Мужчины: простатит, эпидидимит или орхит
о Женщины: сальпингит, эндометрит или оофорит (воспалительное заболевание таза)
• Реактивация дремлющих микобактерий ТБС, которые достигают мозгового вещества почки, вызывая папиллит
• Некротизированные сосочки отторгаются в чашечки, что приводит к их инфицированию и обструкции чашечек, мочеточника и мочевого пузыря
• Изъязвление чашечки создает типичную картину язвенно-кавернозного очага
• Фиброзирование приводит к образованию обструктивных стенозов и развитию гидронефроза или пионефроза
• Стриктура воронки почки может осложняться хроническим абсцессом почки
• Лечение приводит к фиброзированию и отложению солей кальция с образованием кальцинированных очагов
• Диффузное поражение почки с разрушением паренхимы и кальцификацией
2. Макроскопические и хирургические особенности:
• Поздняя стадия: уменьшенная в размерах фиброкальцинированная почка с неровными контурами
3. Микроскопия:
• Гранулемы коркового вещества состоят из гигантских клеток Лан-герганса, окруженных лимфоцитами и фибробластами
• Деструкция сосочков с распространением в чашечно-лоханочную систему и обширным склерозированием
• Многочисленные стриктуры воронки почки, почечной лоханки и мочеточников
• Диффузное поражение и кальцификация паренхимы
д) Клинические особенности:
1. Проявления туберкулеза мочеполовой системы:
• Основные симптомы:
о Обычно бессимптомное течение
о Самый ранний симптом: учащенное мочеиспускание
о Рецидивирующие ИМПТ: боли в боку, дизурия, лихорадка
о Асептическая пиурия; безболезненная макрогематурия
• Другие симптомы:
о Общая слабость, отсутствие аппетита, потеря веса, ночная потливость, артериальная гипертензия
о Увеличение предстательной железы ± болезненность (у мужчин)
о Бесплодие, боли в области таза или нарушения менструального цикла (у женщин)
2. Демография:
• Возраст:
о Обычно в 20-40 лет из-за продолжительного латентного периода между ТБС легких и почечной формой
• Эпидемиология:
о 20% в развивающихся странах
о М:Ж = 2:1
3. Течение и прогноз:
• Почечная инфекция → обструкция мочевыводящих путей → почечная недостаточность
• Осложнения: гидронефроз, образование абсцесса, артериальная гипертензия, внепочечные очаги
• Высокая заболеваемость, но низкая смертность
• Высокая частота рецидивов у пациентов с недостаточным питанием и низким социальным статусом
• Внепочечные проявления, например, воспалительные заболевания таза у женщин
4. Лечение туберкулеза мочеполовой системы:
• Противотуберкулезная химиотерапия обычно в сочетании с хирургическим вмешательством
• Оперативное вмешательство:
о Чрескожная баллонная дилатация со стентированием при стриктурах
о Частичная или полная нефрэктомия с целью удаления крупных очагов инфекции в кальцинированных очагах или при тяжелом повреждении почек
о Цистэктомия и заместительная цистопластика при диффузном поражении мочевого пузыря
е) Диагностическая памятка. Следует учесть:
• ТБС при одновременном поражении нескольких отделов мочеполового тракта или у пациента с ранее диагностированным туберкулезом
• Рентгенография органов грудной клетки для выявления первичного туберкулезного очага
• Биопсия очага, общий и бактериологический анализы мочи
• Многоуровневое поражение: очаг в паренхиме почки/образова-ние каверн ± гидрокаликс/ гидронефроз ± кальцификаты в МПТ ± мочевой пузырь с уменьшенным объемом и утолщенными стенками
ж) Список использованной литературы:
1. Merchant S et al: Tuberculosis of the genitourinary system-Urinary tract tuberculosis: Renal tuberculosis-Part I. Indian J Radiol Imaging. 23(1):46-63, 2013
2. Merchant S et al: Tuberculosis of the genitourinary system-Urinary tract tuberculosis: Renal tuberculosis-Part II. Indian J Radiol Imaging. 23(1):64-77, 2013
3. Vijayaraghavan SB et al: Spectrum of high-resolution sonographic features of urinary tuberculosis. J Ultrasound Med. 23(5)585-94, 2004
4. Wang U et al: Imaging findings of urinary tuberculosis on excretory urography and computerized tomography. J Urol. 169(2):524-8, 2003
5. Wise GJ et al: Genitourinary manifestations of tuberculosis. Urol Clin North Am. 30(1):111-21,2003
6. Goel Aet al: Autocystectomy following extensive genitourinary tuberculosis: presentation and management. Int Urol Nephrol. 34(3):325-7, 2002
7. Izbudak-Oznur I et al: Renal tuberculosis mimicking xanthogranulomatous pyelonephritis: ultrasonography, computed tomography and magnetic resonance imaging findings. Turk J Pediatr. 44(2): 168-71, 2002
8. Premkumar A et al: CT and sonography of advanced urinary tract tuberculosis. AJR Am J Roentgenol. 148(1):65-9, 1987
Редактор: Искандер Милевски. Дата публикации: 16.11.2019
Читайте также:


