Уколы в живот при туберкулезе
Химиотерапия туберкулеза состоит из двух этапов. Первый этап – интенсивная фаза лечения, проводится для максимально возможного уничтожения микобактерий в организме, устраняет острые проявления болезни, прекращает бактериовыделение, способствует закрытию полостей распада в пораженном органе. Второй этап – фаза продолжения лечения, в которой достигается закрепление результата, происходит воздействие на оставшиеся МБТ и предупреждается их размножение.
Противотуберкулезные препараты делятся на две группы:
К первой группе относятся 5 препаратов: изониазид, рифампицин, пиразинамид, этамбутол, стрептомицин. Это основные препараты или препараты первого ряда, они назначаются впервые выявленным больным туберкулезом.
Вторая группа препаратов: протионамид (этионамид), канамицин, амикацин, капреомицин, циклосерин, рифабутин, ПАСК, фторхинолоны (офлоксацин, левофлоксацин, моксифлоксацин). Эти препараты называют еще препаратами резервного ряда, их используют для лечения больных, выделяющих устойчивые к препаратам первого ряда микобактерии туберкулеза.
Основой индивидуального плана лечения больного служат стандартные режимы химиотерапии туберкулеза, утвержденные Минздравом РФ. При составлении схемы химиотерапии больных туберкулезом условно разделяют на группы с учетом давности заболевания, распространенности и характера туберкулезного процесса, отсутствия или наличия бактериовыделения, данных о чувствительности микобактерий туберкулеза к химиопрепаратам, а также длительности и результата проводимого ранее лечения.
Режим химиотерапии включает:
— выбранную комбинацию противотуберкулезных препаратов;
— длительность их приема;
— сроки, кратность и содержание контрольных обследований;
— организационная форма лечения в соответствии с группой, к которой относится больной туберкулезом.
Назначение режима химиотерапии проводится врачебной комиссией противотуберкулезного учреждения.
Для описания режима химиотерапии используется рекомендованная ВОЗ формула химиотерапии.
Каждый противотуберкулезный препарат обозначается заглавной буквой:
Isoniazid (H) Ethambutol (E)
Rifampicin (R) Streptomycin (S)
Pyrazinamide (Z) Thioacetazone (Т)
Если препараты назначаются ежедневно, число, представленное перед комбинацией препарата, указывает на число месяцев, в течение которых комбинация назначается. Например, 2HRZE означает, что изониазид, рифампицин, пиразинамид, этамбутол назначаются ежедневно в течение 2 месяцев.
Подобно этому 4HR указывает, что изониазид и рифампицин назначаются отдельной дозой ежедневно в течение 4 месяцев.
Один из стандартных режимов кодируется как 2HRZE/4HR Т.е. четыре препарата (изониазид, рифампицин, пиразинамид, этамбутол), указанные до косой черты, назначаются в течение первых 2 месяцев. Этот период является начальной или интенсивной фазой. А в течение других 4 месяцев – в фазе продолжения — используются изониазид и рифампицин. Общее число такого режима химиотерапии составляет 6 месяцев.
При некоторых режимах противотуберкулезные препараты назначаются однократно 3 раза в неделю (прерывистое лечение). В таком случае комбинация препаратов обозначается следующим образом: 2H3R3Z3E/4H3R3
Цифра 3после символа, обозначающего название препарата, указывает на то, что данный препарат назначается три раза в неделю.
В настоящее время Министерством здравоохранения РФ рекомендуются следующие режимы химиотерапии:
Первый (I) режим химиотерапии назначают впервые выявленным больным с бактериовыделением и/или распространенным либо осложненным поражением различных органов.
Интенсивная фаза курсахимиотерапии:
2 H R Z E/S
Фаза продолжения:
4****HR*/4H3R3 *
6 H R** / 6 H 3 R 3 **
6 HE / 6 H Z E*** / 6 H 3 Z 3 E 3 ***
Второй А (II а) режимхимиотерапии назначают при повторном курсе химиотерапии после перерыва в лечении или по поводу рецидива при невысоком риске лекарственной устойчивости микобактерий туберкулеза.
Интенсивная фаза курса химиотерапии:
2HRZES+ 1HRZE
Фаза продолжения:
5HRE/ 5H3R3E3
6HRE*** / 6H3R3E3 ***
Второй Б (II б) режимхимиотерапии назначают больным с высоким риском лекарственной устойчивости микобактерий до получения результатов микробиологического исследования. К их числу относятся:
1) больные, у которых отсутствует эффект от химиотерапии либо имеет место обострение или прогрессирование процесса на фоне лечения;
2) больные, не получавшие ранее противотуберкулезные препараты, но у которых имеются веские основания для предположений о лекарственной устойчивости по анамнестическим и/или клиническим данным:
3 H R Z E [Pt] [Cap]/[K] [Fq].
Третий (III) режим химиотерапии назначают впервые выявленным больным без бактериовыделения, с малыми (ограниченными) и неосложненными формами туберкулеза.
Интенсивная фаза курса химиотерапии:
2HRZE2HR/E/S***
Фаза продолжения:
4HR/4H3R3
6HE
Четвертый (IV) режим химиотерапии назначают больным с выделением микобактерий, устойчивых к изониазиду и рифампицину одновременно.
Назначают минимум 5 препаратов, к которым сохранена чувствительность [ZEPtCap/KFq] [Rb] [Cs] [PAS]. Длительность фазы не менее 6 месяцев.
Показаниями для перехода к фазе продолжения лечения являются прекращение бактериовыделения, положительная клинико-рентгенологическая динамика специфического процесса в лёгких и стабилизация течения заболевания. Комбинация противотуберкулёзных препаратов должна включать, как минимум, три резервных или основных препарата, к которым сохранена чувствительность возбудителя.
Длительность лечения должна быть не менее 12 мес.
Туберкулез – опасное и заразное заболевание, которое крайне тяжело поддается лечению в запущенных формах. Чем раньше выявлен недуг – тем благоприятнее прогноз. При правильном выборе противотуберкулезного препарата, активном взаимодействии пациента и врача можно добиться полного выздоровления за несколько месяцев. В обратном случае процесс может затянуться на годы, так и не дав положительного результата.
Виды препаратов 1 ряда
Подбор медикаментозной схемы для лечения туберкулеза начинается после постановки точного диагноза и основывается на многих факторах.
Здоровым людям, контактировавшим с больным открытой формой, будет предложена профилактическая терапия, от которой можно отказаться.
Если заболевание было диагностировано впервые, его начинают лечить веществами 1 ряда, включающими синтетические антибактериальные препараты и средства природного происхождения. Они:
- обладают наибольшей активностью против палочки Коха;
- оказывают на организм минимальное токсическое действие;
- рассчитаны на длительное применение.
По утверждению врачей и пациентов наиболее действенными в лечении считаются:
Их принято назначать в качестве основных медикаментов, причем для повышения эффективности применяют 2-3 одновременно. Это позволяет уменьшить вероятность привыкания.
Появление различных побочных эффектов от противотуберкулезных препаратов встречается довольно часто.
Средства второго ряда
Если прием лекарства из первой группы невозможен, прибегают к дополнительным. Их относят ко второму ряду. Вещества отличаются более высокой токсичностью и меньшим воздействием на возбудителя. Длительное применение, которое просто необходимо при лечении туберкулеза (в среднем от 10 месяцев), может крайне негативно сказываться на здоровье печени и всего организма в целом. Такие лекарства назначают,в случаях, когда это действительно необходимо.
При длительном использовании противотуберкулезного препарата 1 ряда микобактерии приобретают устойчивость к веществам, они больше не работают в полную силу, поэтому упомянутые средства заменяют другими.

К лекарствам второго ряда относятся:
Иногда к противотуберкулезным препаратам второго ряда приходится прибегать, если больной был заражен микобактериями, которые уже устойчивы к основному лечению, или наблюдались аллергические реакции на него.
В зависимости от показаний эти медикаменты могут применяться в совокупности с основными средствами или отдельно от них.
Резервные
Когда применение обеих групп невозможно по показаниям, больным назначают вещества, которые обладают выраженной токсичностью и оказывают на микобактерию меньшее воздействие, чем популярные изониазид и рифампицин.
Эта группа включает:
Новые лекарства
Прогресс не стоит на месте. Ученые регулярно проводят исследования, создавая новые противотуберкулезные препараты.

В список последних достижений включены:
- "Перхлозон". Появился в тубдиспансерах с начала 2013 года. По сравнению с другими средствами, подавляющими активность микобактерий, имеет минимальную токсичность и высокий уровень эффективности. Точный механизм воздействия пока неизвестен. Применение в детском возрасте, при беременности и лактации входит в список противопоказаний. Тяжелая почечная и печеночная недостаточность - тоже. Его стоимость начинается с 20 000 руб. в аптеках Москвы.
- "Сиртуро". В качестве активного вещества выступает бедаквилин из группы диарилхинолинов. Препарат входит в список противотуберкулезных лекарств нового поколения. Создан в 2014 году, и с того момента неплохо зарекомендовал себя в составе комплексной терапии заболевания. Положительная динамика наблюдалась уже после третьего месяца применения. Стоит дорого, цена за упаковку в разных аптеках составляет от 2000 до 4000 евро.
- "Микобутин". Синтетический антибиотик, который уничтожает любые формы туберкулеза, в т. ч. неактивные и резистентные. Информации по поводу безопасности применения во время беременности, лактации и у детей нет, потому что изучение вещества продолжается. Стоит около 25 000 за упаковку из 30 шт. В день назначают по 1 таблетке.
Отзывов о новых лекарствах немного, большинство больных не рискуют их приобретать, потому что они находятся в стадии разработки и стоят очень дорого. Те, кто все же рискнул, утверждают, что болезнь удалось победить за 2-3 месяца, тогда как стандартные медикаменты 1 ряда в большинстве случаев начинают действовать не ранее, чем через 6 месяцев.
Дополнительные лекарства и различия в классификации
Хорошо себя зарекомендовали комбинированные противотуберкулезные препараты, включающие 2-4 вещества из первого ряда. Это:
Приведенная выше классификация наиболее популярна, однако в Международном союзе по борьбе с туберкулёзом в 1-ю группу входят только средства на основе изониазида и рифампицина.
Ко второй группе они относят:
Их считают средне-эффективными.
А в третьей группе вещества обладают низкой эффективностью, это:
Исходя таких разных классификаций, можно сделать вывод, что принципы лечения туберкулеза значительно различаются. В России взят за основу первый вариант.
"Рифампицин"
Данное лекарственное средство оказывает выраженное действие на многие грамположительные микроорганизмы. Активен в отношении большинства микобактерий, в том числе атипичных.
При использовании в качестве монопрепарата быстро вызывает привыкание, и его терапевтический эффект снижается, поэтому для лечения туберкулеза его комбинируют с другими веществами первого или второго ряда, иногда применяют сочетание с резервными средствами.
Показания к применению "Рифампицина" – все формы туберкулеза, включая поражение микобактерией головного мозга.
Не назначают при:
- тяжелых поражениях печени, почек;
- всех типах гепатита;
- различных видах желтухи;
- беременности в 1 триместре.
С осторожностью прием возможен:
- беременным во 2 и 3 триместрах;
- маленьким детям;
- больным алкоголизмом;
- ВИЧ-инфицированным, получающим протеазы.
Лекарство может оказывать множество побочных эффектов, среди которых наблюдаются нарушения со стороны:
- Органов ЖКТ (тошнота, рвота, изжога, запоры, поносы, колиты, поражение поджелудочной железы).
- Эндокринной системы (дисменорея).
- ЦНС (головная боль, потеря равновесия, головокружение, нарушение координации движений).
- Сердца и сосудов (снижение кровяного давления, воспаление венозных стенок).
- Почек (некроз почечных канальцев, нефрит, нарушение функционирования органа различной степени тяжести).
- Кровеносной системы (тромбоцитопения, повышение эозинофилов, лейкопения, анемия).
- Печени (гепатиты, повышение уровня билирубина и трансаминаз).
У некоторых пациентов наблюдается индивидуальная непереносимость, что может выражаться в наличии:
- кожных высыпаний;
- отека Квинке;
- нарушении функции дыхания.
В таком случае "Рифампицин" следует заменить.
Во время терапии больные могут отмечать окрашивание всех биологических жидкостей в красноватый оттенок. Врачи уверяют, что ничего страшного в этом нет. Это не кровь, а лишь побочное действие средства, которое активно проникает в слюну, мочу, мокроту.
Нежелателен одновременный прием с:
- глюкокортикоидами – понижается их эффективность;
- изониазидом – возрастает токсичное воздействие на печень;
- оральными контрацептивами – повышает возможность развития нежелательной беременности (что в период лечения туберкулеза недопустимо);
- непрямыми коагулянтами – наблюдается ухудшение терапевтического эффекта последних;
- пиразинамидом – влияет на концентрацию рифампицина в сыворотке.
Отзывы о медикаменте довольно разные. Одни пациенты отмечают выраженный эффект и быстрое выздоровление, другие сообщают о многочисленных побочных эффектах, преимущественно со стороны печени. Многие заметили, что во время приема сильно пострадала иммунная система, появились проблемы с разрастанием грибковой флоры.
Врачи относят антибиотик широкого спектра к довольно эффективным и утверждают, что ухудшение самочувствия может наблюдаться как на фоне приема рифампицина, так и дополнительных веществ. Чаще всего побочные эффекты наблюдаются у лиц, пропускающих приемы капсул.
Показания к применению рифампицина включают возможность его использования в качестве профилактического средства.
"Изониазид"
Входит в группу гидразидов. Оказывает бактериостатическое действие на все формы туберкулеза в активной стадии и бактерицидное на палочку в состоянии покоя.
Может быть назначен в качестве профилактического средства детям, у которых проба Манту более 5 мм в диаметре, или лицам, контактировавшим с больным открытой формой болезни.
Терапия исключительно "Изониазидом" вызывает быстрое привыкание, поэтому не рекомендуется его использование в качестве монопрепарата.

В официальной инструкции по применению "Изониазида" указано, что его запрещено использовать при:
- некоторых расстройствах ЦНС, таких как полиомиелит, эпилепсия, острые психозы;
- острой почечной и печеночной недостаточности;
- наличии холестериновых бляшек на стенках сосудов.
Для лечения пациентов в раннем детском возрасте, беременных и кормящих женщин средство применяют с осторожностью. Вещество способно проникать во все биологические жидкости и вызывать задержку в развитии, неврологические и другие расстройства.
При сочетании с "Рифампицином" токсичность обоих веществ повышается.
При одновременном приеме со "Стрептомицином" замедляется выведение через почки, поэтому при необходимости использования таких комбинаций требуется принимать их с максимально возможным интервалом.
Дозировка подбирается индивидуально в каждом конкретном случае и зависит от:
- формы туберкулеза;
- наличия резистентности;
- общего состояния пациента;
- возраста, пола, веса и прочего.
При длительном применении может возникнуть ряд побочных эффектов:
- желтуха;
- тошнота и рвота;
- потеря аппетита;
- чувство эйфории;
- гипергликемия;
- невроз;
- психоз;
- дисменорея;
- гинекомастия;
- головная боль;
- судороги;
- ВСД;
- повышение температуры тела;
- лихорадка;
- прочее.
В официальной инструкции по применению "Изониазида" сказано, что при появлении жалоб, связанных с началом терапии, требуется консультация врача.
По утверждению многих врачей, пациенты, принимавшие "Изониазид" в комплексе с другими средствами первого ряда, выздоравливали через 6-18 месяцев после начала лечения, но это при условии ранней диагностики. При этом побочные эффекты наблюдались только у 15 % больных.
Сами пациенты говорят, что лечение довольно тяжело переносится, но оценить действие конкретного препарата сложно, т. к. его редко назначают в качестве моносредства.
Большинство тех, кто пользовался "Изониазидом" в профилактических целях, не замечали выраженного ухудшения самочувствия.
Категорически запрещено во время лечения употреблять алкоголь - это повышает нагрузку на печень и приводит к ее быстрому поражению.
"Стрептомицин"
Относится к аминогликозидам 1 поколения. Является довольно старым антибиотиком широкого спектра действия. Применяется на протяжении многих лет для лечения туберкулеза.
В отличие от других средств, имеет натуральное происхождение. Был получен из продуктов жизнедеятельности некоторых видов микроскопических грибов.
Вещество применяется в виде инъекций по причине плохого всасывания из ЖКТ. Из организма выводится в неизменном виде. Нарушает синтез белковых молекул микобактерий, подавляет их размножение и уничтожает инфекцию.
Дозировка подбирается индивидуально. В среднем составляет 15 мг на 1 кг веса. Уколы могут ставиться 1-2 раза в день. В качестве основного препарата не подходит, для успешного устранения инфекции его комбинируют с другими медикаментами, например "Рифампицином" или "Изониазидом".
Несмотря на естественный процесс получения лекарства, при его приеме могут возникать нежелательные реакции со стороны различных систем организма. Это может быть нарушение работы:
- слухового и вестибулярного аппарата;
- центральной и периферической нервной системы;
- органов пищеварения;
- мочеполовой системы.
Иногда наблюдается индивидуальная непереносимость "Стрептомицина".
Медикамент начал активно применяться для лечения туберкулеза с 1946 года. В те времена удалось вылечить огромное количество людей, однако потом бактерии начали приобретать устойчивость, поэтому на данный момент применение одного "Стрептомицина" не дает нужного эффекта.
По этой причине отзывов о препарате немного, кто-то считает его эффективным, кто-то бесполезным. Врачи нередко включают такие инъекции в состав комплексной терапии туберкулеза и часто наблюдают положительную динамику.
Иногда от применения "Стрептомицина" приходится отказаться, если у больных наблюдается ухудшение слуха, которое может приводить к полной глухоте.
"Пиразинамид"
Синтетическое антибактериальное средство, применяемое для лечения туберкулеза различных форм. Производит бактериостатический и бактерицидный эффект.
Препарат "Пиразинамид" выпускают исключительно в виде таблеток, потому что наилучший эффект наблюдается при взаимодействии с кислой средой. Попадая в организм, они проникают непосредственно в очаги поражения, где воздействуют на возбудителей.
Чаще всего фтизиатры назначают его в случаях, когда у пациента уже выработалась устойчивость к "Рифампицину" и "Изониазиду".

Его не применяют при:
- подагре;
- гиперурикемии;
- эпилепсии;
- повышенной нервной возбудимости;
- снижении функции щитовидной железы;
- тяжелых нарушениях работы печени и почек;
- беременности.
Как и любой другой противотуберкулезный препарат, "Пиразинамид" плохо переносится больными. По их утверждению, во время лечения они отмечали у себя следующие нарушения:
- Увеличение и болезненность печени, развитие различных патологий со стороны органа.
- Обострение язвенных болезней.
- Потерю или ухудшение аппетита.
- Тошноту и рвоту.
- Привкус железа во рту.
Помимо этого, прием таблеток может вызывать нарушения в работе нервной и кроветворной системы и провоцировать различные аллергические реакции - от кожных до системных.
Наиболее выраженный противотуберкулезный эффект наблюдается при одновременном приеме с:
По утверждению врачей, такие комбинации могут быстро дать положительную динамику при условии регулярного приема всех назначенных средств. Частые пропуски приема таблеток могут вызывать более выраженные побочные эффекты и отсутствие результата.
"Этамбутол"
Синтетическое антибактериальное средство, действующее исключительно на активную форму болезни. Обладает бактериостатическим эффектом, т. е. подавляет размножение возбудителя.
Неэффективен в качестве профилактического средства для лиц, контактировавших с больным, или для пациентов с подозрением на туберкулез в неактивной форме.
Входит в большинство терапевтических схем для устранения палочки Коха, особенно если к основным средствам выработалось привыкание.
Препарат "Этамбутол" не применяется при:
- наличии резистентности;
- неврите зрительного нерва;
- ретинопатиях;
- других заболеваниях глаз воспалительного характера.
В педиатрической практике может применяться с 2 лет.
Из наиболее распространенных побочных эффектов пациенты выделяют:
- тошноту и рвоту;
- боль в животе;
- головокружение;
- расстройство сна;
- увеличение количества мокроты;
- усиление кашля;
- появление сыпи и другие аллергические реакции.
ПАСК. "Циклосерин"
Относятся ко 2 ряду противотуберкулезных средств и обладают менее выраженной активностью против микобактерии.
К их применению прибегают в случае привыкания к противотуберкулезным препаратам первого ряда или в составе комплексной терапии. По сравнению с основными медикаментами, их цены значительно выше и не подходят для длительного лечения всем желающим.
Капсулы "Циклосерин", ПАСК и другие похожие средства назначают в случаях, когда применение других медикаментов невозможно.
Их не назначают для лечения беременных женщин и маленьких детей, так как доказано их негативное влияние на формирование плода и дальнейшее развитие малыша.
Тяжела почечная и печеночная недостаточность также входит в список противопоказаний.

Пациенты, длительное время применявшие ПАСК, отмечают появление:
- зоба, вызванного снижением работы щитовидной железы;
- тошноты, рвоты, изжоги;
- сбоев в работе печени и почек;
- желтухи;
- отеков;
- лихорадки;
- прочих жалоб.
При приеме капсул "Циклосерина" нарушение работы щитовидки не наблюдается, но остальные побочные эффекты могут присутствовать. Также противотуберкулезный препарат оказывает выраженное воздействие на нервную систему, вызывая:
- Бессонницу.
- Кошмарные сновидения.
- Агрессию, раздражительность.
- Эйфорию.
- Психозы.
- Судороги.
Одновременный прием с алкоголем усиливает побочные эффекты со стороны ЦНС.
"Изониазид" и "Циклосерин" приводят к сонливости, вялости. При комбинации с ПАСК его активность повышается.
Много лет назад диагноз "туберкулез" звучал как приговор. Сегодня все изменилось. Учеными было создано множество эффективных медикаментов для лечения инфекции. Взаимодействие противотуберкулезных препаратов позволяет получить положительную динамику через несколько месяцев после начала терапии. Несмотря на свою токсичность, они помогут полностью избавиться от болезни и подарят человеку второй шанс.
Существует ряд препаратов, которые инъекционно вводятся в область живота. Данный способ подходит для подкожного введения препарата. Лекарственное вещество постепенно проникает в кровь, что улучшает его фармакологическое действие и снижает риск развития побочных эффектов. Для достижения желаемого результата врачи разработали методику, позволяющую правильно делать подкожную инъекцию в область живота.
Область применения уколов в живот
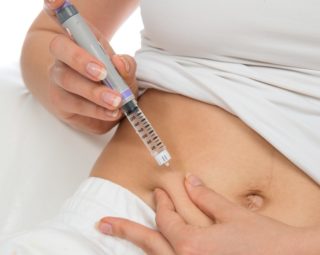
Подкожной инъекцией называют способ введения лекарственных средств в слой, размещенный между кожным покровом и мышцами. Данная процедура имеет ограниченную сферу применения. Укол в пупок выполняется с использованием следующих препаратов:
- Антикоагулянты. Препараты разжижают кровь и предотвращают образование тромбов.
- Для лечения бешенства. В данном случае делают серию инъекций. При внутримышечном введении они способны спровоцировать паралич мышц. Если уколы ставить с использованием внутрикожной техники, подобных побочных эффектов не наблюдается, поскольку препарат распределяется по организму постепенно.
- Триггеры овуляции. Используются для стимуляции процесса созревания яйцеклеток. Проведение подобной манипуляции необходимо при выполнении процедуры ЭКО или для контролируемого наступления беременности.
- Для лечения сахарного диабета. Инсулин в живот – лучший способ введения данного лекарства.
- Средства для сжигания подкожного жира с целью похудения.
Подкожный метод введения инъекций используется в кардиологии, флебологии, эндокринологии, гинекологии и других областях медицины. Процедуры активно применяются и в косметологии.
Уколы могут преследовать лечебные и профилактические цели, но назначать их может только врач на основании проведенной диагностики и наблюдаемой клинической картины.
Показания и противопоказания

Каждый из вводимых в живот препаратов имеет ряд показаний. Перед началом проведения медицинских манипуляций важно изучить существующие рекомендации, чтобы правильно осуществлять лечение.
Самые распространенные антикоагулянты: Гепарин, Фраксипарин, Клексан, Надропарин, Фленокс. Они предупреждают образование тромбоцитов и их склеивание, способствуют растворению сгустков крови. Антикоагулянты улучшают кровоток и препятствуют развитию тромбов. Показания к применению:
- перенесенный инфаркт миокарда с развитием острого коронарного синдрома;
- тромбоэмболия, тромбоз, тромбофлебит и другие подобные заболевания;
- мерцательная аритмия, вызывающая эмболию;
- стенокардия;
- нефриты;
- ревматизм.
Введение антикоагулянтов необходимо и при выраженном варикозе нижних конечностей. Препараты используются в составе комплексной терапии при лечении пневмонии, астмы, пороков сердца. Антикоагулянты крайне необходимы после проведения операций, при выполнении переливания крови от донора к больному. Они также используются для лечения беременных женщин при выявлении высоких показателей после сдачи анализов на Д-димер.
Процедура искусственного оплодотворения часто происходит с проведением уколов в область живота. На первом этапе назначаются медикаменты, стимулирующие рост фолликулов, из которых потом появляются яйцеклетки. Они содержат в составе ХГЧ – хорионический гонадотропин человека. Самые популярные препараты из данной группы – Овитрель, Хорагон, Менопур. На следующих этапах процедуры ЭКО преимущественно применяются лекарственные средства в иной форме – свечи, таблетки, внутримышечные инъекции.
Уколы в область пупка ставятся и в других случаях:
- Искусственное создание загара. Применяется препарат Меланотан, который стимулирует выработку мелатонина клетками кожи.
- Сжигание подкожного жира в области живота. Популярные средства из данной группы – Акваликс, Дермастабилон. Для ускорения расщепления жира в область живота могут делать инъекции озоном.
- Лечение псориаза, болезни Крона, ревматоидного артрита. Применяется Методжект, который относится к группе антиметаболитов.
- Лечение сахарного диабета сопровождается выполнением инъекций инсулина.
Большинство препаратов, которые вводятся в область живота, имеют стандартный список противопоказаний:
- наличие индивидуальной непереносимости действующего вещества;
- серьезные заболевания крови (в том числе при сниженном количестве тромбоцитов);
- серьезные нарушения функций поджелудочной железы, печени, почек;
- повышенные показатели давления (диагностированная артериальная гипертензия).
К каждому из препаратов существует свой список противопоказаний, который может быть гораздо обширнее указанных. Перед проведением терапии обязательна консультация врача с изучением истории болезни пациента.
Подготовка к процедуре
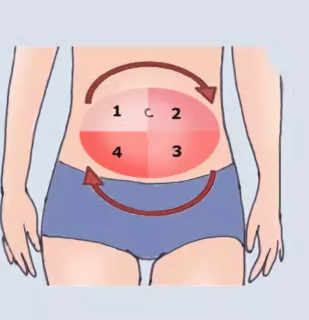
Подготовка к выполнению подкожной инъекции подразумевает тщательный выбор места постановки укола. Врачи рекомендуют проводить все манипуляции на участке, расположенном в непосредственной близости к пупку (примерно в 2 см от него). Процедуру лучше всего выполнять в одно и то же время, в спокойной обстановке и уединенном месте.
Для инъекций в живот используются специальные шприцы с тонкой иглой. Дозировка препарата подбирается врачом индивидуально для каждого пациента. Для обработки кожи перед постановкой укола используется медицинский спирт. Перед процедурой руки обязательно моют с использованием проточной воды и любого мыла. Также рекомендуется надеть стерильные перчатки, особенно если человек будет выполнять инъекцию не себе.
Техника выполнения инъекции
После выполнения всех подготовительных процедур можно приступать к постановке укола. Для достижения желаемого результата необходимо придерживаться простых правил:
- Лекарство в нужном количестве набирают в шприц. Для средств в шприц-ручке дозировка выбирается непосредственно на самой тубе.
- Шприц необходимо держать, как дротик.
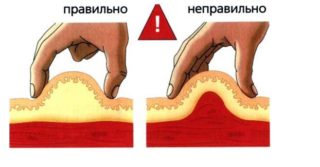
- Другой рукой берут складку кожи и захватывают подкожную жировую клетчатку. Не следует вводить препарат в покрасневшую или ушибленную область.
- Углу быстро и уверенно погружают в кожу под углом 90 градусов. Неловкие движения могут привести к появлению болезненных ощущений.
- После полного проникновения иглы в кожный покров вводят лекарство.
- Аккуратно извлекают шприц. Место инъекции протирают стерильной салфеткой.
Использованный расходный материал важно правильно утилизировать. Для этого используют специальный жесткий контейнер или стеклянную банку с крышкой.
Возможные осложнения и последствия
Подкожные инъекции могут сопровождаться некоторыми осложнениями: проникновение различных инфекций при использовании нестерильных шприцов, поражение нервов при несоблюдении правил проведения процедуры. Некоторые пациенты могут сломать и оставить в коже иглу. Нередко в области постановки укола возникают уплотнения, синяки, гематомы.
Пациенту необходимо обратиться к врачу, если после проведения инъекции наблюдаются симптомы аллергии, лихорадка, сыпь, зуд, выраженные отеки. Консультация специалистов необходима и в том случае, когда долгое время не исчезают синяки или уплотнения на коже. Чтобы избежать подобных негативных последствий, выполнение инъекций следует доверять профессионалам, а самим браться за это только после тщательного изучения всех нюансов.
Преимуществом подкожных инъекций является возможность делать их самостоятельно. Главное, изучить технику проведения процедуры. Манипуляции практически не сопровождаются болезненными ощущениями. При соблюдении всех рекомендаций врачей уколы в живот редко сопровождаются осложнениями. К недостаткам процедуры можно отнести необходимость применения специальных шприцов с тонкой иглой.
Читайте также:


