Туберкулез органов грудной клетки

Туберкулёз – заболевание, передающееся воздушно-капельным путём, которое поражает дыхательные пути грудной клетки. Старое название – чахотка. Возбудитель туберкулёза – палочка Коха – был открыт в 1882 году врачом Кохом (откуда и название). Изучает данное заболевание раздел эпидемиологии – фтизиатрия.
Заражение туберкулёзом
Фтизиатрия может предоставить много информации по распространённости заболевания, разновидностях возбудителя, способах, источниках заражения и факторах риска.
По данным фтизиатрии в России постоянно падает число больных туберкулёзом. Так если в 2014 году впервые выявленных случаев заражения было 86953, а нормальная заболеваемость – 59,5 пациентов на 100000 человек, то в 2018 уже 65234 и 44,4 % соответственно.
Фтизиатрия собирается к 2021 году выпустить вакцину, создающую пожизненный иммунитет.

Однако повода для преждевременной радости нет, так как появляются новые тревожные симптомы. В частности фтизиатрия указывает, что туберкулёз легких стал проявлять устойчивость к лекарственным препаратам. К тому же в последнее время диагноз сочетается с ВИЧ-инфекцией.
Кроме того, изменился социальный статус пациентов. Теперь это не только бездомные и старики, но также молодые, семейные и обеспеченные люди. По данным фтизиатрии, всё это является результатом ухудшения условий труда, реформ трудового закона и мирового кризиса 2008 года.
Фтизиатрия выявляет 2 разновидности палочки Коха, которые действительно опасны для людей:
- Mycobacterium tuberculosis hominis. Заражает преимущественно человека, передаётся к нему воздушно-капельным путём. Есть вероятность подцепить через одежду, полотенца, предметы гигиены, поцелуи, посуду и игрушки. Есть случаи передачи возбудителя через плаценту. Данный тип поражает в основном лёгкие.
- Mycobacterium tuberculosis bovis. Поражает крупный рогатый скот, но им может заразиться и человек. Основной способ распространения – с пищей. Впрочем, для реального заражения нужно употребить значительное число микобактерий. Поражает преимущественно органы брюшной полости.
Однако фтизиатрия указывает на несколько слабых мест возбудителя:
- он мгновенно погибает под действием ультрафиолета,
- быстро разрушается под действием хлорсодержащих моющих веществ,
- плохо переносит тепло.
Главным источником заражения является больной человек. Вероятность передачи зависит от количества откашливаемых микобактерий, то есть от стадии болезни (диссеминированная или фиброзно-кавернозная) и объема поражённых лёгких, количества мокроты.
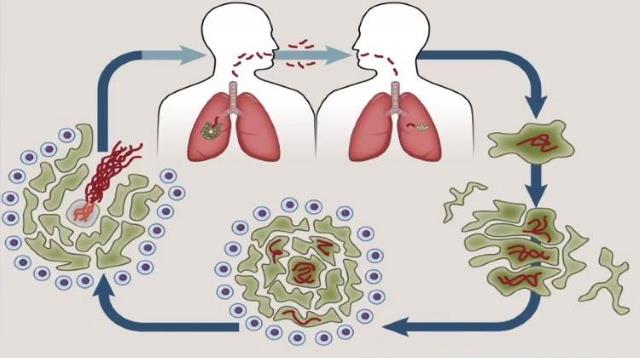
Фтизиатрия указывает на следующие основные способы распространения микобактерии:
- Воздушно-капельный путь через лёгкие. Составляет до 95% всех случаев. При дыхании, кашле и чихании микобактерии разлетаются по помещению в радиусе 2-9 метров, при этом в воздухе висит около миллиона возбудителей.
- Контактный способ. Составляет 2% от всех случаев. В группе риска по этому виду заражения находится медицинский персонал отделений фтизиатрии: врачи, медсёстры, хирурги. Предметом для переноса могут быть личные вещи, посуда.
- Внутриутробный способ. Данный тип передачи возбудителя составляет 2% всех случаев. Палочка Коха в этом случае попадает в плод через плаценту. Нередко приводит к аборту.
- С пищей или алиментарный способ инфицирования. Наиболее редкий способ и составляет всего 1% от всех случаев. Во-первых, для заражения необходимо очень высокое содержание микобактерий в пище. Во-вторых, для проникновения возбудителя необходимо повреждение в слизистой оболочке – язва желудка или двенадцатиперстной кишки.
Фтизиатрия указывает на то, что сильно увеличивают вероятность заражения следующие факторы:
- длительный контакт с больным туберкулёзом,
- отсутствие вентиляции,
- недостаток солнечного света,
- заболевания дыхательной системы,
- язва желудка или двенадцатиперстной кишки,
- заболевания, угнетающие иммунитет: ВИЧ или СПИД,
- работа или проживание в сырых, холодных местах,
- употребление алкоголя и наркотиков,
- работа или проживание в больших коллективах: казармах, тюрьмах.

Лёгочные формы туберкулёза
Фтизиатрия выявляет следующие симптомы туберкулёза лёгких при осмотре и сборе анамнеза:
- Длительный кашель. Он может быть сухим или влажным, а также исчезать и появляться на длительное время. Заподозрить туберкулёз необходимо, если кашель у больного продолжается более 3 недель.
- Кровохаркание. При туберкулёзе мокрота имеет розовый или красный цвет.
- Боли в грудной клетке. Они возникают из-за поражения плеврального листка под лёгким или по причине заражения внутригрудных лимфатических узлов. Боль резкая, наблюдается при кашле и чихании под рёбрами или сзади в области между лопатками.
- Признаки системной интоксикации. В частности слабость, тошнота, потливость. Больной постепенно теряет вес, у него отсутствует аппетит и интерес к жизни. Иногда наблюдается тахикардия, лихорадка и головные боли.
- Отдышка. Появляется на поздних стадиях или при быстром развитии туберкулёза, когда поражается значительная доля лёгких, из-за чего снижается их способность при дыхании забирать кислород и отдавать углекислый газ.
- Лихорадка. Температура тела повышается умеренно или сильно. Иногда она вообще нормальная. Перепады температуры могут наблюдаться в течение дня или нескольких суток. Нередко повышение обнаруживается в результате стресса или физических нагрузок.
- Во время пальпации выявляется увеличение шейных, подмышечных и паховых лимфоузлов при их безболезненности. Если происходит вовлечении в патологический процесс плевры наблюдается боль в рёбрах. При хронической форме всегда пальпируется атрофия мышц грудной клетки на поражённой стороне.
- При перкуссии , простукивание грудной клетки, слышны умеренные изменения в поражённой зоне. Звук может стать глухим при инфильтрации и разрастании соединительной ткани. И наоборот, он способен стать звонким при наличии крупных полостей.
- При аускультации посторонние шумы иногда не слышны, так как воздух в таких случаях при дыхании не проникает в поражённый бронх. Но часто можно обнаружить шум трения плевры, влажные хрипы различных типов, амфорическое дыхание.
Все вышеперечисленные симптомы могут сильно варьироваться по своей интенсивности, а также вообще отсутствовать. Всё это зависит от формы туберкулеза и степени его развития.
В клинической практике встречается крайне редко (1% всех случаев), так как ярко выраженных симптомов на этой стадии нет. На данном этапе микобактерии содержатся в лимфатической системе и лимфоузлах. При достаточно высокой резистентности организма заболевание может пройти самостоятельно.
Основные симптомы этой формы поражения лёгких следующие:
- периодическое умеренное повышение температуры (во второй половине суток),
- вялость, апатия,
- потеря аппетита,
- отставание в росте и развитии (у детей),
- задержка или прекращение менструации,
- лимфоузлы увеличенные, безболезненные, подвижные, упругие, эластичные,
- дыхание нормальное,
- если пальпировать грудную клетку, то боли не будет,
- кашель нередко отсутствует.
Ещё его называют рассеянным. Обычно является следствием первичного туберкулёза, когда заболевание плохо лечили или терапии не было совсем. При этой форме в лёгком образуются на симметричных участках множественные мелкие очаги, они локализуются в верхних долях.
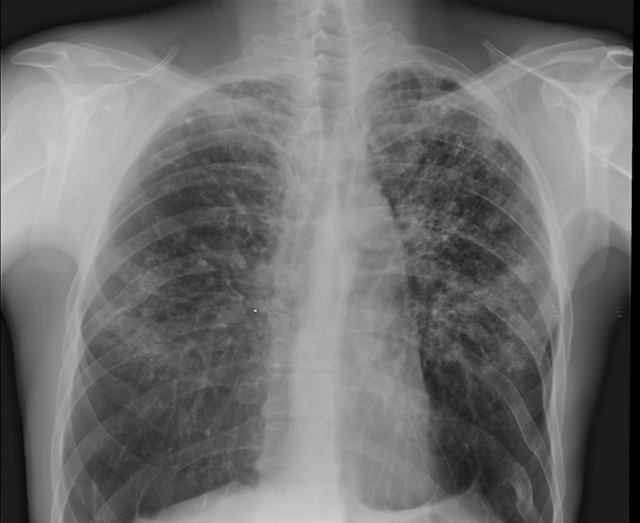
Симптомы при диссеминированном туберкулезе различаются по скорости течения:
- Острая форма. Развивается за несколько дней, достигая пика на 7-10 сутки. Сначала появляется апатия, слабость, пропадает аппетит. Температура тела достигает 38-39оС. наблюдается отдышка и сухой кашель
- Подострая форма. Развивается в течение нескольких недель. Ярким отличием является нормальное психоэмоциональное состояние больного при наличии объективных признаков, вроде хрипов, укорочения звука на симметричных участках при перкуссии. При пальпации наблюдается болезненность.
- Хроническая форма. При рецидиве наблюдаются хрипы, сухой кашель, при ремиссии симптомы отсутствуют. Постоянным признаком является отдышка при дыхании. Возможны системные эндокринные, вегетативные и нервные расстройства.
Важным дифференциальным признаком всех форм являются множественные мелкие очаги туберкулеза на симметричных участках при рентгене грудной клетки.
Характеризуется образованием изолированных областей, внутри которых находится гниющий воспалительный субстрат, а вокруг располагается соединительнотканный кокон. Данные очаги локализуются на симметричных участках верхней доли лёгкого.
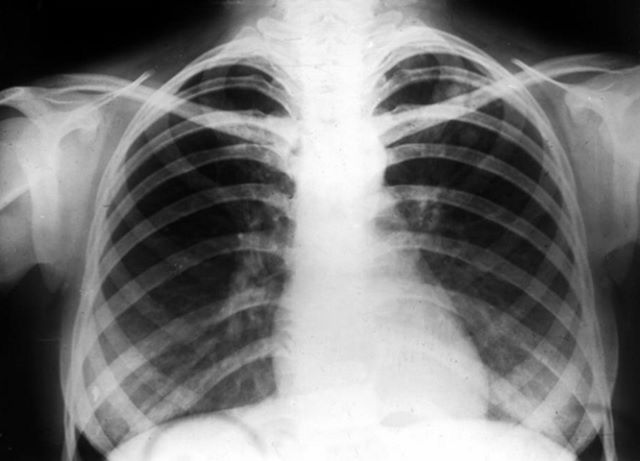
Характерными симптомами заболевания являются:
- укорочение звука при перкуссии,
- слабость, апатия,
- у больного пропадает аппетит,
- кашель с мокротой,
- иногда кровохарканье,
- рёбра и лимфоузлы безболезненны,
- при аускультации – сухие хрипы над поражённой областью,
- на рентгене видны точечные поражения с чёткими границами до 12 мм в диаметре.
Инфильтративный туберкулез легких у больных выявляют чаще всего, его доля составляет до 65-75%. Обычно является следствием очаговой формы, когда микобактерии выходят за соединительнотканный барьер, что приводит к расширению области поражения. Инфильтраты чаще появляются у верхней доли лёгкого. Все симптомы заболевания постоянно усиливаются и ослабевают, что связано с периодическим вскрытием и зарастанием новых и старых очагов.
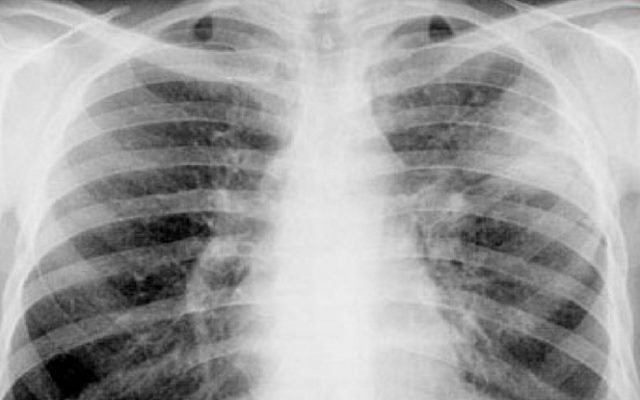
Инфильтративный туберкулез легких при анамнезе и осмотре отличается симптомами:
- отмечается повышенная утомляемость, слабость,
- периодически умеренно повышается температура тела,
- кашель с небольшим количеством мокроты,
- иногда наблюдается кровохарканье,
- пальпируется увеличение лимфоузлов, но они безболезненны,
- при дыхании слышны хрипы,
- укорачивается звук при перкуссии,
- при пальпации или дыхании иногда присутствует боль между рёбер,
- на рентгене видны облаковидные поражения до 1,5 см с размытыми границами,
- очаги иногда располагаются на симметричных участках.
Инфильтративный туберкулез легких грудной клетки при успешном лечении может привести либо к полному рассасыванию очагов, либо к их рассасыванию с замещением на соединительную ткань. При неудачном лечении, низком иммунитете или отсутствии терапии заболевание приводит к фиброзно-кавернозной форме или к казеозной пневмонии.
Эта форма характеризуется образованием крупных полостей в лёгких (каверн), которая ограничена от остальной ткани многослойной стенкой. Это более тяжёлая форма заболевания с ярко выраженными симптомами. Каверна является регулярным источником микобактерий, из-за чего заболевание нередко имеет волнообразный характер. Выявляется у 8-10% больных.
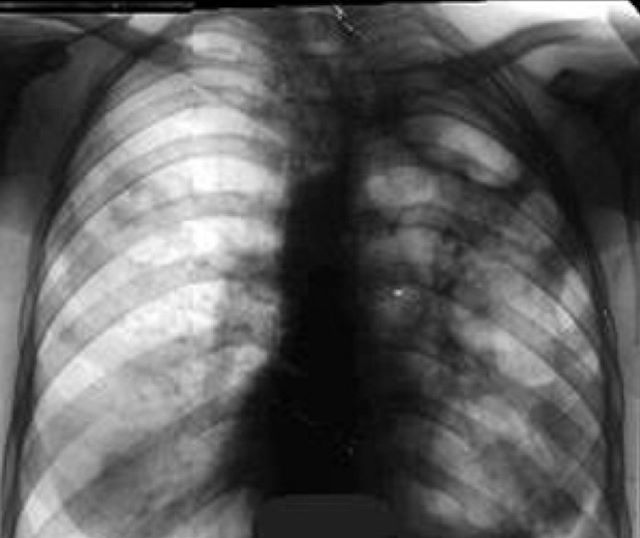
Фиброзно-кавернозный туберкулез грудной клетки отличается следующими симптомами:
- укорочение звука при перкуссии,
- сильная слабость, апатия,
- отсутствие аппетита,
- кашель с мокротой,
- иногда кровохарканье,
- может наблюдаться деформация грудной клетки,
- мышцы и лимфоузлы при пальпации обычно безболезненны,
- повышение температуры тела,
- при аускультации – влажные хрипы под поражённой областью,
- на рентгене виден крупный очаг с плотной границей.
Клиническая картина меняется волнообразно. В стадию ремиссии симптомы могут быть умеренными или отсутствовать вовсе.
При рецидиве все признаки развиваются стремительно, состояние больного быстро ухудшается.
Внелегочные формы туберкулеза
Крайне редко, но всё же встречаются внелегочные формы заболевания с поражением:
- Костей. С возникновением остеопороза, искривлением костей, вывихами, переломами.
- Мочевыделительной системы. С развитием мочекаменной болезни, пиелонефрита.
- Кишечника. С появлением дисбактериоза, изъязвлением кишечной стенки, гастритом, панкреатитом, энтероколитом. Болью при пальпации.
- Половой системы. Сопровождается нарушением мочеиспускания, кровью в моче, бесплодием.
- Нервной системы. Характеризуется головными болями, ригидностью затылочных мышц.
- Кожи. С образованием язв, бородавок, шанкров, которые безболезненны при пальпации.
Диагностика туберкулёза
Диагностика проводится по следующему алгоритму:
- Собирается анамнез. При этом устанавливаются общие жалобы: умеренный длительный кашель, мокрота, боли в груди, кровохарканье. В анамнезе также устанавливают социальное положение, наличие предрасполагающих факторов человека.
- Осмотр. В этот момент пальпируются лимфоузлы. Устанавливается, нормальная или повышенная у пациента температура. Проводится аускультация, устанавливается наличие шумов. Отмечается уменьшение звука при перкуссии. Также пальпируются мышцы, устанавливается наличие болевого синдрома или их безболезненность.
- Делается рентген, КТ и МРТ. На этом этапе определяют форму туберкулёза, поражённую область, распространённость патологии, тяжесть заболевания, его стадию. Эти методы исследования также позволят отделить туберкулёз от рака лёгких.
- Лабораторный анализ мокроты. Устанавливается штамм возбудителя, его устойчивость к препаратам, количество в единице мокроты. В последующем по мере лечения это исследование повторяется многократно для установления того, как микобактерии реагируют на терапию, как проходит выздоровление.
Лечение туберкулёза
Лечение состоит в том, чтобы планомерно уничтожать микобактерии специальными препаратами, а также создать для больного наиболее благоприятные микроклиматические условия, сбалансированную диету.
Все средства делятся на 2 линии. Каждая из групп имеет свои особенности:
- Препараты первой линии. Сюда относятся таблетки: Изониазид, Пиразинамид, Этамбутол, Рифампицин. Кроме того, в данную линию входит раствор стрептомицина для внутривенных инъекций. Это распространённые и простые в производстве лекарства, известные ещё с 50-ых годов.
- Препараты второй линии. Сюда относятся таблетки Протионамид, Этионамид, Циклосерин, а также растворы Амикацин, Канамицин. К лекарствам второй линии прибегают, когда препараты первой оказываются не эффективными.
Вне зависимости от выбранной линии, лечение проходит в 2 этапа:
- Интенсивная стадия. Занимает 2-3 месяца. Её задача – ударить по заболеванию, чтобы убить активные микобактерии, вызвать немедленное улучшение, минимизировать вероятность передачи туберкулеза другим людям. Для этих целей используется сразу несколько препаратов. Данный этап проходит в стационаре.
- Продолжительная стадия. Продолжительность – от полугода до года. На этом этапе количество химических веществ постепенно снижают, но по-прежнему используется несколько препаратов. Задача этого этапа – уничтожить скрытые и устойчивые микобактерии, обеспечить гарантированное отсутствие возбудителей.

Вторую стадию нужно продолжать минимум полгода, даже если состояние уже нормальное, безболезненное и симптомов не наблюдается.
Профилактика туберкулёза
Главным мероприятием по профилактике является диагностика с помощью пробы Манту и флюорография. Используется вакцинация детей в 2 месяца сывороткой БЦЖ. Противопоказанием для вакцинации являются заболевания органов дыхания, аллергии.
Если статья была полезной, поделитесь ей в социальных сетях, что бы и другие люди могли больше узнать об этой болезни.
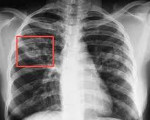
Туберкулез легких – это инфекционная патология, вызываемая бациллой Коха, характеризующаяся различными в клинико-морфологическом отношении вариантами поражения легочной ткани. Многообразие форм туберкулеза легких обусловливает вариабельность симптоматики. Наиболее типичны для туберкулеза легких респираторные нарушения (кашель, кровохарканье, одышка) и симптомы интоксикации (длительный субфебрилитет, потливость, слабость). Для подтверждения диагноза используются лучевые, лабораторные исследования, туберкулинодиагностика. Химиотерапия туберкулеза легких проводится специальными туберкулостатическими препаратами; при деструктивных формах показано хирургическое лечение.
МКБ-10


Общие сведения
На сегодняшний день туберкулез легких представляет не только медико-биологическую, но и серьезную социально-экономическую проблему. По данным ВОЗ, туберкулезом инфицирован каждый третий житель планеты, смертность от инфекции превышает 3 млн. человек в год. Легочный туберкулез является самой частой формой туберкулезной инфекции. Удельный вес туберкулеза других локализаций (суставов, костей и позвоночника, гениталий, кишечника, серозных оболочек, ЦНС, глаз, кожи) в структуре заболеваемости значительно ниже.

Причины
Специфическими агентами, обусловливающими инфекционную природу заболевания, служат микобактерии туберкулеза (МБТ). В 1882г. Роберт Кох впервые описал основные свойства возбудителя и доказал его специфичность, поэтому бактерия получила имя своего первооткрывателя – палочка Коха. Микроскопически микобактерии туберкулеза имеют вид прямой или слегка изогнутой неподвижной палочки, шириной 0,2-0,5 нм и длиной 0,8-3 нм.
Отличительной чертой МБТ является их высокая устойчивость к внешним воздействиям (высоким и низким температурам, влажности, воздействию кислот, щелочей, дезинфектантов). Наименьшую стойкость возбудители туберкулеза легких демонстрируют к солнечному свету. Для человека опасность представляют туберкулезные бактерии человеческого и бычьего типа; случаи инфицирования птичьим типом микобактерий крайне редки.
Основной путь заражения при первичном туберкулезе легких – аэрогенный: от больного открытой формой человека микобактерии распространяются с частичками слизи, выделяемыми в окружающую среду при разговоре, чихании, кашле; могут высыхать и разноситься с пылью на значительные расстояния. В дыхательные пути здорового человека инфекция чаще попадает воздушно-капельным или пылевым путем.
Меньшую роль в инфицировании играют алиментарный (при употреблении зараженных продуктов), контактный (при использовании общих предметов гигиены и посуды) и трансплацентарный (внутриутробный) пути. Причиной вторичного туберкулеза легких выступает повторная активация ранее перенесенной инфекции либо повторное заражение.
Однако попадание МБТ в организм не всегда приводит к заболеванию. Факторами, на фоне которых туберкулез легких развивается особенно часто, считаются:
- неблагоприятные социально-бытовые условия
- курение и другие химические зависимости
- недостаточное питание
- иммуносупрессия (ВИЧ-инфекция, прием глюкокортикоидов, состояние после трансплантации органов)
- силикоз
- сахарный диабет
- ХПН
- онкологические заболевания и др.
В группе риска по развитию туберкулеза легких находятся мигранты, заключенные, лица, страдающие наркотической и алкогольной зависимостью. Также имеет значение вирулентность инфекции и длительность контакта с больным человеком.
Патогенез
При снижении местных и общих факторов защиты микобактерии беспрепятственно проникают в бронхиолы, а затем в альвеолы, вызывая специфическое воспаление в виде отдельных или множественных туберкулезных бугорков или очагов творожистого некроза. В этот период появляется положительная реакция на туберкулин - вираж туберкулиновой пробы. Клинические проявления туберкулеза легких на этой стадии часто остаются нераспознанными. Небольшие очажки могут самостоятельно рассасываться, рубцеваться или обызвествляться, однако МБТ в них длительно сохраняются.
Классификация
Первичный туберкулез легких - это впервые развившаяся инфильтрация легочной ткани у лиц, не имеющих специфического иммунитета. Диагностируется преимущественно в детском и подростковом возрасте; реже возникает у лиц старшего и пожилого возраста, которые в прошлом перенесли первичную инфекцию, закончившуюся полным излечением. Первичный туберкулез легких может принимать форму:
- первичного туберкулезного комплекса (ПТК)
- туберкулеза внутригрудных лимфоузлов (ВГЛУ)
- хронически текущего туберкулеза.
Вторичный туберкулез легких развивается при повторном контакте с МБТ или в результате реактивации инфекции в первичном очаге. Основные вторичные клинические формы представлены:
Отдельно различают кониотуберкулез (туберкулез, развивающийся на фоне пневмокониозов), туберкулез верхних дыхательных путей, трахеи, бронхов; туберкулезный плеврит. При выделении больным МБТ в окружающую среду с мокротой говорят об открытой форме (ВК+) туберкулеза легких; при отсутствии бацилловыделения – о закрытой форме (ВК–). Также возможно периодическое бацилловыделение (ВК±).
Течение туберкулеза легких характеризуется последовательной сменной фаз развития:
- 1) инфильтративной
- 2) распада и обсеменения
- 3) рассасывания очага
- 4) уплотнения и обызвествления.
Симптомы туберкулеза легких
Первичный туберкулезный комплекс сочетает в себе признаки специфического воспаления в легком и регионарный бронхоаденит. Может протекать бессимптомно или под маской простудных заболеваний, поэтому выявлению первичного туберкулеза легких способствуют массовые скрининги детей (проба Манту) и взрослых (профилактическая флюорография).
Чаще возникает подостро: больного беспокоит сухой кашель, субфебрилитет, утомляемость, потливость. При острой манифестации клиника напоминает неспецифическую пневмонию (высокая лихорадка, кашель, боль в груди, одышка). В результате лечения происходит рассасывание или обызвествление ПТК (очаг Гона). В неблагоприятных случаях может осложняться казеозной пневмонией, образованием каверн, туберкулезным плевритом, милиарным туберкулезом, диссеминацией микобактерий с поражением почек, костей, мозговых оболочек.
Признаки туберкулезной интоксикации включают отсутствие аппетита, снижение массы тела, утомляемость, бледность кожи, темные круги под глазами. На венозный застой в грудной полости может указывать расширение венозной сети на коже грудной клетки. Данная форма нередко осложняется туберкулезом бронхов, сегментарными или долевыми ателектазами легких, хронической пневмонией, экссудативным плевритом. При прорыве казеозных масс из лимфоузлов через стенку бронхов могут формироваться легочные очаги туберкулеза.
Клиническая картина очагового туберкулеза малосимптомна. Кашель отсутствует или возникает редко, иногда сопровождается выделением скудной мокроты, болями в боку. В редких случаях отмечается кровохарканье. Чаще больные обращают внимание на симптомы интоксикации: непостоянный субфебрилитет, недомогание, апатию, пониженную работоспособность. В зависимости от давности туберкулезного процесса различают свежий и хронический очаговый туберкулез легких.
Течение очагового туберкулеза легких относительно доброкачественное. У больных с нарушенной иммунной реактивностью заболевание может прогрессировать в деструктивные формы туберкулеза легких.
Клиническая картина инфильтративного туберкулеза легких зависит от величины инфильтрата и может варьировать от нерезко выраженных симптомов до острого лихорадочного состояния, напоминающего грипп или пневмонию. В последнем случае отмечается выраженная высокая температура тела, ознобы, ночная потливость, общая слабость. Со стороны органов дыхания беспокоит кашель с мокротой и прожилками крови.
В воспалительный процесс при инфильтративной форме туберкулеза легких часто вовлекается плевра, что обусловливает появление болей в боку, плеврального выпота, отставание пораженной половины грудной клетки при дыхании. Осложнениями инфильтративного туберкулеза легких могут стать казеозная пневмония, ателектаз легкого, легочное кровотечение и др.
Может манифестировать в острой (милиарной), подострой и хронической форме. Тифоидная форма милиарного туберкулеза легких отличается преобладанием интоксикационного синдрома над бронхолегочной симптоматикой. Начинается остро, с нарастания температуры до 39-40 °С, головной боли, диспепсических расстройств, резкой слабости, тахикардии. При усилении токсикоза может возникать нарушение сознания, бред.
При легочной форме милиарного туберкулеза легких с самого начала более выражены дыхательные нарушения, включающие сухой кашель, одышку, цианоз. В тяжелых случаях развивается острая сердечно-легочная недостаточность. Менингеальной форме соответствуют симптомы поражения мозговых оболочек.
Подострое течение диссеминированного туберкулеза легких сопровождается умеренной слабостью, понижением работоспособности, ухудшением аппетита, похуданием. Эпизодически возникают подъемы температуры. Кашель продуктивный, не сильно беспокоит больного. Иногда первым признаком заболевания становится легочное кровотечение.
Хронический диссеминированный туберкулез легких при отсутствии обострения бессимптомен. Во время вспышки процесса клиническая картина близка к подострой форме. Диссеминированный туберкулеза легких опасен развитием внелегочного туберкулеза, спонтанного пневмоторакса, тяжелых легочных кровотечений, амилоидоза внутренних органов.
Характер течения кавернозного туберкулезного процесса волнообразный. В фазу распада нарастают интоксикационные симптомы, гипертермия, усиливается кашель и увеличивается количество мокроты, возникает кровохарканье. Часто присоединяется туберкулез бронхов и неспецифический бронхит.
Фиброзно-кавернозный туберкулез легких отличается формированием каверн с выраженным фиброзным слоем и фиброзными изменениями легочной ткани вокруг каверны. Протекает длительно, с периодическими обострениями общеинфекционной симптоматики. При частых вспышках развивается дыхательная недостаточность II-III степени.
Осложнениями, связанными с деструкцией легочной ткани, являются профузное легочное кровотечение, бронхоплевральный свищ, гнойный плеврит. Прогрессирование кавернозного туберкулеза легких сопровождается эндокринными расстройствами, кахексией, амилоидозом почек, туберкулезным менингитом, сердечно-легочной недостаточностью – в этом случае прогноз становится неблагоприятным.
Является исходом различных форм туберкулеза легких при неполной инволюции специфического процесса и развитии на его месте фиброзно-склеротических изменений. При пневмоциррозе бронхи деформированы, легкое резко уменьшено в размерах, плевра утолщена и нередко обызвествлена.
Изменения, происходящие при цирротическом туберкулезе легких, обусловливают ведущие симптомы: выраженную одышку, тянущую боль в груди, кашель с гнойной мокротой, кровохарканье. При обострении присоединятся признаки туберкулезной интоксикации и бацилловыделение. Характерным внешним признаком пневмоцирроза служит уплощение грудной клетки на стороне поражения, сужение и втянутость межреберных промежутков. При прогрессирующем течении постепенно развивается легочное сердце. Цирротические изменения в легких необратимы.
Представляет собой инкапсулированный казеозный очаг, сформировавшийся в исходе инфильтративного, очагового или диссеминированного процесса. При стабильном течении симптомы не возникают, образование выявляется при рентгенографии легких случайно. В случае прогрессирующей туберкуломы легкого нарастает интоксикация, появляется субфебрилитет, боль в груди, кашель с отделением мокроты, возможно кровохарканье. При распаде очага туберкулома может трансформироваться в кавернозный или фиброзно-кавернозный туберкулез легких. Реже отмечается регрессирующее течение туберкуломы.
Диагностика
Диагноз той или иной формы туберкулеза легких выставляется врачом-фтизиатром на основании совокупности клинических, лучевых, лабораторных и иммунологических данных. Для распознавания вторичного туберкулеза большое значение имеет подробный сбор анамнеза. Для подтверждения диагноза проводится:
- Лучевая диагностика.Рентгенография легких является обязательным диагностической процедурой, позволяющей выявить характер изменений в легочной ткани (инфильтративный, очаговый, кавернозный, диссеминированный и т. д.), определить локализацию и распространенность патологического процесса. Выявление кальцинированных очагов указывает на ранее перенесенный туберкулезный процесс и требует уточнения данных с помощью КТ или МРТ легких.
- Анализы. Обнаружение МБТ достигается неоднократным исследованием мокроты (в т. ч. с помощью ПЦР), промывных вод бронхов, плеврального экссудата. Но сам по себе факт отсутствия бацилловыделения не является основанием для исключения туберкулеза легких. Современные иммунологические тесты позволяют выявить туберкулезную инфекцию почти со 100%-ной вероятностью. К ним относятся QuantiFERON и Т-спот. ТБ.
- Туберкулинодиагностика. К методам туберкулинодиагностики относятся диаскин-тест, пробы Пирке и Манту, однако сами по себе данные методы могут давать ложные результаты. Иногда для подтверждения туберкулеза легких приходится прибегать к пробному лечению противотуберкулезными препаратами с оценкой динамики рентгенологической картины.
По результатам проведенной диагностики туберкулез легких дифференцируют с пневмонией, саркоидозом легких, периферическим раком легкого, доброкачественными и метастатическими опухолями, пневмомикозами, кистами легких, абсцессом, силикозом, аномалиями развития легких и сосудов. Дополнительные методы диагностического поиска могут включать бронхоскопию, плевральную пункцию, биопсию легкого.

Лечение туберкулеза легких
Во фтизиатрической практике сформировался комплексный подход к лечению туберкулеза легких, включающий медикаментозную терапию, при необходимости - хирургическое вмешательство и реабилитационные мероприятия. Лечение проводится поэтапно: сначала в тубстационаре, затем в санаториях и, наконец, амбулаторно. Режимные моменты требуют организации лечебного питания, физического и эмоционального покоя.
- Противотуберкулезная терапия. Ведущая роль отводится специфической химиотерапии с помощью препаратов с противотуберкулезной активностью. Для терапии различных форм туберкулеза легких разработаны и применяются 3-х, 4-х и 5-тикомпонентные схемы (в зависимости от количества используемых препаратов). К туберкулостатикам первой линии (обязательным) относятся изониазид и его производные, пиразинамид, стрептомицин, рифампицин, этамбутол; средствами второго ряда (дополнительными) служат аминогликозиды, фторхинолоны, циклосерин, этионамид и др. Способы введения препаратов различны: перорально, внутримышечно, внутривенно, эндобронхиально, внутриплеврально, ингаляторно. Курсы противотуберкулезной терапии проводят длительно (в среднем 1 год и дольше).
- Патогенетическая терапия. При туберкулезе легких включает прием противовоспалительных средств, витаминов, гепатопротекторов, инфузионную терапию и пр. В случае лекарственной резистентности, непереносимости противотуберкулезных средств, при легочных кровотечениях используется коллапсотерапия.
- Хирургическое лечение. При соответствующих показаниях (деструктивных формах туберкулеза легких, эмпиеме, циррозе и ряде др.) применяются различные оперативные вмешательства: кавернотомию, торакопластику, плеврэктомию, резекцию легких.
Профилактика
Профилактика туберкулеза легких является важнейшей социальной проблемой и приоритетной государственной задачей. Первым шагом на этом пути является обязательная вакцинация новорожденных, детей и подростков. При массовых обследованиях в дошкольных и школьных учреждениях используется постановка внутрикожных туберкулиновых проб Манту. Скрининг взрослого населения осуществляется путем проведения профилактической флюорографии.
Читайте также:


