Температура при приеме профилактики туберкулеза и арвт
Комментирует В.Н. Зимина: Лучший способ не заболеть туберкулезом для ВИЧ-инфицированного пациента – как можно раньше начать лечить ВИЧ-инфекцию (принимать АРТ), во всяком случае до того периода, пока не начнет угасать клеточный иммунитет (снижаться число CD4-клеток). Второй важный инструмент профилактики — это получить курс химиопрофилактики по поводу предполагаемой или установленной латентной туберкулезной инфекции. Химиопрофилактика туберкулеза – это назначение одного или двух противотуберкулезных препаратов на срок от 3 до 6 месяцев (в зависимости от выбранного режима) человеку со значительным риском развития заболевания (но не болеющего, это важно. ) с целью профилактики.
К сожалению, мы часто наблюдаем, что пациент узнает о том, что ВИЧ-инфицирован при выявлении туберкулеза. Эта ситуация гораздо серьезнее, но не фатальна. При коинфекции (ВИЧ/ТБ) клиническая ситуация развивается гораздо быстрее чем без ВИЧ-инфекции, течение туберкулеза приобретает черты обычной бактериальной инфекции. Тем важнее слаженная работа команды из врача-фтизиатра, врача-инфекциониста, психолога, возможно, нарколога и пациента против МБТ и ВИЧ. Но если следовать всем современным рекомендациям, то в большинстве случаев туберкулез будет излечен, а ВИЧ-инфекция будет вами хорошо контролироваться и совершенно не мешать жить без каких-либо ограничений. В начало >>>
Комментирует Е.Н. Белобородова: К сожалению, абсолютно достоверного теста для диагностики этого состояния пока не изобрели. На сегодняшний день для тестирования на скрытую, или латентную туберкулезную инфекцию (ЛТИ) используются следующие иммунологические тесты: реакция Манту с 2ТЕ, Диаскинтест®, T-SPOT.TB, Квантифероновый тест (QuantiFERON®-ТВ Gold) (на конец 2017 г. не прошел перерегистрацию в РФ).
Первые два теста проводятся внутрикожно, результат оценивается по реакции кожи в месте введения препарата.
Для T-SPOT.TB, Квантиферонового теста, для исследования берется венозная кровь (пробирочные тесты).
В одном из последних отечественных исследований было убедительно показано, что для больных ВИЧ-инфекцией пробирочные тесты обладают большей информативностью, в отличие от кожных, и практически не имеют противопоказаний. Положительные результаты иммунологических тестов говорят о том, что иммунная система человека уже однажды сталкивалась с туберкулезной микобактерией и помнит об этом.
К сожалению, установить насколько давно произошла эта встреча, а также отличить скрытый (латентный) туберкулез от активного иммунологические тесты не позволяют. Поэтому для исключения активного туберкулеза используются дополнительные методы обследования: клинические, лабораторные, бактериологические, рентгенологические, патоморфологические и т. п.
При наличии положительных результатов иммунологических тестов и отсутствии признаков заболевания у человека имеет место быть латентная туберкулезная инфекция. Всем ВИЧ-инфицированным пациентам с ЛТИ показана химиопрофилактика туберкулеза. В начало >>>
Комментирует Е.Н. Белобородова: При обследовании пациента с подозрением на туберкулез обязательно исследуется мокрота на наличие туберкулезных микобактерий. Это необходимо не только для подтверждения диагноза, но и для подбора схемы противотуберкулезной терапии.
После обнаружения микобактерий в мокроте проводится исследование их чувствительности к противотуберкулезным препаратам (тест лекарственной чувствительности, ТЛЧ). В дальнейшем в схему лечения включаются те препараты, к которым микобактерия сохранила чувствительность, т. е. подбирается наиболее эффективная схема лечения.
Если же микобактерии ни одним из доступных методов в мокроте не выявлены, и пациент не был в контакте с больным с лекарственно устойчивым туберкулезом, схема лечения подбирается эмпирически, т.е. по умолчанию назначаются самые сильные противотуберкулезные препараты, относящиеся к основному ряду (изониазид, рифампицин, пиразинамид, эттамбутол). В начало >>>
Комментирует С.Ю. Дегтярева: Конечно, лекарственная нагрузка на пациента в период лечения коинфекции достаточно серьезна. Но в этом есть необходимость — и то, и другое заболевание требует обязательной терапии. Если не лечить туберкулез, он протекает очень быстро и агрессивно особенно у пациентов с выраженным снижением иммунитета. Заболевание протекает злокачественно и больной может погибнуть.
Лечение же ВИЧ-инфекции необходимо потому, что это помогает в терапии туберкулеза (на фоне восстановления иммунитета организм начинает сам более эффективно бороться с микобактериями) и снижает риск других серьезных смертельно опасных инфекций.
Для того, чтобы снизить риск возможных осложнений, пациент должен находиться в этот период под особенно пристальным наблюдением врачей. При назначении сочетанной терапии доктора всегда учитывают совместимость препаратов. Как правило, назначают лечение от туберкулеза и ВИЧ-инфекции последовательно.
Если пациент уже принимал АРТ, то мы знаем, что он эти препараты переносит хорошо, можно смело добавлять противотуберкулезную терапию. Если же пациент АРТ ранее не принимал, то в первую очередь назначают препараты от туберкулеза, а уже через некоторое время (оно может быть различным в зависимости от иммунного статуса пациента), убедившись, что эти лекарства переносятся удовлетворительно, подключают АРТ. В начало >>>
Комментирует В.Н. Зимина: Естественно, туберкулез не является наследственным заболеванием. Однако было замечено: при прочих равных условиях одни люди заболевают, другие остаются здоровыми. И при бытовом контакте с больным туберкулезом чаще заболевают кровные родственники, нежели муж или жена.
В настоящее время проводится много исследований по изучению связи между наличием определенных генов и вероятностью развития туберкулеза. Я отношусь к тем специалистам, которые считают, что туберкулез относится к так называемой мультифакториальной группе генных заболеваний. Эти заболевания обусловлены комбинированным действием неблагоприятных факторов окружающей среды и генетических факторов риска, формирующих наследственную предрасположенность к заболеванию. К этой группе относится подавляющее большинство хронических болезней человека с поражением сердечно-сосудистой, дыхательной, эндокринной и других систем. Туда же относят и ряд инфекционных болезней, в том числе и туберкулез, восприимчивость к которому в ряде случаев генетически обусловлена. Но нужно четко осознавать: предрасположенность к развитию туберкулеза совершенно не означает, что человек обязательно заболеет. Туберкулез – это прежде всего инфекционное заболевание, а не наследственное. И без столкновения с возбудителем болезнь не наступит. В начало >>>
Комментирует В.Н. Зимина. Нет, далеко не всем больным туберкулезом показана операция. Ее предлагают пациентам с большим объемом поражения легочной ткани с множественными полостями распада, которые упорно не уменьшаются при консервативном лечении (противотуберкулезной химиотерапии). Дело в том, что в этих полостях живут и размножаются огромное количество МБТ, они могут поддерживать активность туберкулезного процесса даже после окончания курса лечения, и могут поспособствовать развитию рецидива, а операция помогает избавиться от этого очага инфекции.
Операция не требуется, если после завершения лечения остались плотные очаги и фиброзная ткань (количество микобактерий в таких участках на несколько порядков меньше чем в полостях). Со временем эти изменения частично рассосутся, а частично уплотнятся и кальцинируются.
Наличие туберкулем (частично инкапсулированных фокусов (очагов) туберкулезного воспаления) небольших и средних размеров является относительным показанием для операции. Вероятность развития рецидива у оперированных пациентов по поводу туберкулем такая же, как и у неоперированных, это показано в одном из отечественных исследований. В начало >>>
Комментирует В.Н. Зимина: После эффективного лечения туберкулёза обычно женщинам рекомендуют планировать беременность не раньше, чем через 2-3 года. Все же беременность — серьезное испытание для организма, своеобразный физиологический стресс. Поэтому во избежание увеличения риска раннего рецидива рекомендуют планировать беременность несколько отсрочено после излечения.
Однако, если беременность все же наступила раньше, и она желанная, то противопоказаний для вынашивания ребенка нет. Главное — сразу после родов (желательно до первого кормления) выполнить рентгенограмму легких, чтобы исключить рецидив туберкулёза. Рентгенолог сравнит снимок с тем, который был до беременности (надо позаботиться о том, чтобы рентгенологический архив был доступен для рентгенолога роддома). Если изменения стабильные, то все хорошо, наслаждайтесь материнством! Дальнейшее обследование — согласно графику вашего наблюдения у фтизиатра или терапевта.
Ситуация сложнее, если женщина забеременела в период лечения туберкулёза или туберкулез был выявлен во время беременности. Окончательное решение о сохранении или прерывании беременности в этом случае должна принять женщина и ее семья.
В случае решения вынашивать ребенка, безусловно, придется нелегко и женщине, и специалистам, которые будут курировать беременную с туберкулезом, однако подобный международный опыт имеется, и не замечено выраженного негативного влияния противотуберкулезной терапии на ребенка, во всяком случае, в отношении аномалий развития плода.
Тем не менее, в период лечения туберкулеза настойчиво рекомендована контрацепция, так как это не самое лучшее время планировать беременность. В начало >>>
Комментирует В.Н. Зимина: Благополучные в отношении туберкулёза страны (с так называемым низким бременем туберкулеза) отказываются от вакцинации БЦЖ своих детей из-за отсутствия резервуара инфекции в их регионе (нет большого количества больных, выделяющих микобактерии туберкулеза (МБТ).
Предполагают, что ребенок вряд ли столкнется с вирулентным (способным вызвать болезнь) штаммом МБТ. БЦЖ – живая вакцина, и хоть и очень незначительный, но риск поствакцинальных осложнений всё же присутствует. Поэтому, соизмерив риск и пользу, эти страны приняли решение не иммунизировать всех детей, оставив вакцинацию лишь в группах риска. Как, например, в Советском Союзе в 1982 году перестали делать вакцинацию от натуральной оспы.
В России заболеваемость туберкулезом отчетливо снижается последние несколько лет, но все же остается достаточно высокой, поэтому мы пока не можем себе позволить не прививать новорожденных. Пройдя по этой ссылке, вы можете посмотреть атлас БЦЖ с детальной информацией по любой стране мира в отношении иммунизации против туберкулеза. В начало >>>
Однако, наши зарубежные коллеги считают, что даже и у таких людей, если курс противотуберкулезной терапии проведен полностью и по всем правилам, риск рецидива не очень высок. В начало >>>
Комментирует В.Н. Зимина: После излечения от туберкулёза человек должен жить полной жизнью без ограничений (не боясь солнечных лучей), соблюдая здоровый образ жизни и радуясь каждому новому дню. Именно такой подход будет наилучшим способом профилактики рецидива туберкулёза. Но при этом не следует забывать, что чрезмерная инсоляция чревата развитием онкологических заболеваний, а также сказывается на функции иммунной системы, что особенно важно для ВИЧ-инфицированных. Поэтому людям активно загорать не следует вне зависимости от наличия туберкулёзного анамнеза. В начало >>>
На вопросы отвечает Г.В. Волченков, главный врач Центра специализированной фтизиопульмонологической помощи, г. Владимир:
Туберкулез, в отличие от многих других инфекционных заболеваний, распространяется очень специфическим путем – через инфицированный воздух, точнее через аэрозоль (стабильную взвесь в воздухе) микроскопических частиц, которые содержат жизнеспособные возбудители туберкулеза – микобактерии туберкулеза (Mycobacteriumtuberculosis). Этот аэрозоль может образоваться и длительно существовать в помещениях с застойным воздухом, где находятся заразные больные туберкулезом. Такой инфекционный аэрозоль интенсивно образуется при кашле, чихании, разговоре больных активным туберкулезом легких, которые по различным причинам не получают эффективного лечения. В начало >>>
Риск развития активного заболевания туберкулезом зависит от ряда факторов. Их можно подразделить на 2 группы: 1 — это факторы, определяющие массивность инфицирования, и 2 – это факторы, определяющие уязвимость (повышенную восприимчивость) к туберкулезной инфекции.
Первая группа факторов имеет место в местах высокого риска инфицирования туберкулезом, где высока вероятность существования инфекционного аэрозоля высокой концентрации:
- Тесный и длительный контакт с заразными больными туберкулезом легких без применения специальных мер защиты;
- Пребывание в неудовлетворительно вентилируемых местах массового скопления людей.
Вторая группа факторов включает состояния и заболевания, сопровождающиеся сниженным иммунитетом:
- Неконтролируемая эффективным лечением ВИЧ-инфекция;
- Длительный прием медикаментов, подавляющих иммунитет, к которым относятся стероидные гормоны, иммунодепрессанты, противоопухолевые препараты, ингибиторы фактора некроза опухоли (TNF)и другие;
- Сахарный диабет, силикоз, хронические неспецифические заболевания легких и др.
- Беременность и детский возраст (в особенности до 5 лет);
- Неудовлетворительное питание вследствие алкоголизма, наркомании, бродяжничества и т.п.
В случае, если инфицирование произошло, то есть развилась латентная туберкулезная инфекция (что подтверждается пробой Манту или Диаскинтестом), активное заболевание туберкулезом может быть предупреждено профилактическим курсом лечения, который назначает фтизиатр с учетом лекарственной чувствительности возбудителя у источника инфицирования, если такая информация доступна. В начало >>>
Опасность в плане распространения инфекции представляют больные туберкулезом легких, которые не получают эффективного лечения (противотуберкулезные препараты, назначенные в соответствии с лекарственной чувствительностью возбудителя по результатам микробиологического исследования) и у которых имеется положительный результат микроскопии мокроты на кислотоустойчивые бактерии (КУБ). Больные туберкулезом, которые добросовестно выполняют назначенный эффективный режим лечения, перестают быть заразными уже через несколько первых дней лечения. В начало >>>
Риск распространения туберкулезной инфекции резко снижается достаточно быстро после начала эффективного лечения туберкулеза. Лечение является эффективным, если пациент ежедневно, под контролем медицинского работника принимает противотуберкулезные препараты, назначенные в соответствии с Федеральными клиническими рекомендациями на основании достоверно проведенных микробиологических тестов лекарственной чувствительности возбудителя. Экспериментально многократно доказано, что как для туберкулеза с сохраненной чувствительностью к основным противотуберкулезным препаратам, так и для туберкулеза с множественной лекарственной устойчивостью (МЛУ или MDRTB), заразность радикально снижается в течение первых нескольких дней эффективного лечения.
В настоящее время пока отсутствуют доказательные данные о сроках снижения заразности на фоне эффективного лечения туберкулеза с широкой лекарственной устойчивостью (ШЛУ или XDRTB). Поэтому в отношении таких заразных пациентов на более длительный период (более 2-х недель) должны применяться специальные меры снижения риска распространения инфекции:изоляция, эффективная вентиляция, ультрафиолетовое облучение верхней части помещений, применение хирургической маски пациентом и сертифицированного респиратора медицинским персоналом и посетителями. В начало >>>
Такой риск может иметь место, если не все пациенты в палате (или отделении) получают эффективное лечение. Причиной этому могут быть:
- режим лечения назначен без учета результатов достоверных быстрых микробиологических тестов лекарственной чувствительности и требований федеральных клинических рекомендаций;
- перерывы приема препаратов по различным причинам.
Кроме того, риск инфицирования может быть повышен, если в медицинском учреждении не в полной мере выполняются требования противотуберкулезного инфекционного контроля по разделению и изоляции различных категорий пациентов, применению диагностического алгоритма, обеспечению параметров вентиляции помещений, применению ультрафиолета, использованию хирургических масок контагиозными и кашляющими пациентами и т.д. В начало >>>
Наиболее важно – максимально содействовать пациенту в ежедневном приеме назначенных врачом противотуберкулезных препаратов, поскольку главный фактор снижения заразности – это эффективное лечение заболевания. Все члены семьи должны понимать, что поскольку туберкулезная инфекция распространяется через воздух, пациент должен пребывать в отдельном интенсивно проветриваемом помещении, все его контакты с детьми, беременными женщинами, ВИЧ-инфицированными внутри помещений должны быть исключены. Кашляющий пациент в помещении должен использовать хирургическую маску.
Общение на открытом воздухе практически не представляет риска инфицирования. В связи с повышенным риском инфицирования все члены семьи и лица, имевшие тесный контакт с больным туберкулезом должны пройти профилактический осмотр фтизиатра, при этом лицам наиболее высокого риска может быть рекомендовано предупредительное лечение, которое позволяет многократно снизить риск развития активного туберкулеза. В начало >>>
Этот базовый принцип лечения туберкулеза не случайно является обязательным как в России, так и рекомендован Всемирной Организацией Здравоохранения для всех стран мира. В связи с особенностями заболевания курс его лечения достаточно интенсивный и длительный – от 6 до 24 месяцев в зависимости от установленной лекарственной чувствительности возбудителя.
Часть противотуберкулезных препаратов могут плохо переноситься или вызывать побочные эффекты. Как правило, через несколько дней/недель самочувствие значительно улучшается и у пациента исчезает мотивация продолжать длительное и непростое лечение. Однако перерыв в лечении или его прекращение ведет к ухудшению течения заболевания, развитию лекарственной устойчивости возбудителя, что требует назначения более длительных схем лечения с применением тяжело переносимых противотуберкулезных препаратов.
Очень важно понимать, что при этом пациент вновь становится заразным, резко возрастает риск инфицирования его родственников, других пациентов, медицинских работников лекарственно-устойчивыми формами туберкулеза. Поэтому для повышения приверженности и мотивации к лечению, мониторинга его переносимости и коррекции побочных эффектов на протяжении всего курса должен быть обеспечен ежедневный контроль приема препаратов со стороны медицинского работника. В начало >>>

Вирусный гепатит С нередко наблюдается в сочетании с другими вирусными или бактериальными инфекциями. Подобные коинфекции часто бывают следствием резко сниженного иммунитета, особенно на фоне ВИЧ. По этой причине для анамнеза ВИЧ-положительных на запущенной стадии вирусной инфекции вполне характерно сочетание СПИД, гепатит и туберкулез.
Но что это за болезни? Как проявляется сочетание туберкулеза и гепатита? Как диагностируется ко-инфекция? Можно ли вылечить триаду ВИЧ, гепатит и Туберкулез? Ответ на эти вопросы вы сможете найти в нашей статье.
Вирусный гепатит С и туберкулез
Гепатит С является вирусной инфекцией, возбудитель которой относится к семейству флававирусов. Заболевание передается преимущественно через кровь, другие биологические жидкости человека содержат патоген в меньшем количестве. Вирус поражает печень, его жизнедеятельность провоцирует длительные воспалительные процессы в этом органе.
Туберкулез представляет собой инфекцию бактериального типа. Возбудителями болезни являются микобактерии из семейства Mycobacterium tuberculosis complex. Болезнь чрезвычайно заразна и передается воздушно-капельным путем. В большинстве случаев туберкулез поражает легкие, однако встречаются костные и церебральные типы данного заболевания, а также болезнь печени, почек или лимфатических узлов.
Вирусный гепатит и туберкулез нередко становятся следствием чрезвычайно заниженного иммунитета при СПИДе. В свою очередь, возбудителем СПИДа является вирус иммунодефицита человека. Само по себе наличие этого патогена в крови еще не указывает на болезнь. СПИД проявляется в том случае, если вирусную инфекцию не лечить.
Что касается туберкулеза, эта болезнь также в течение длительного времени может протекать бессимптомно. Этот период называется тубносительством. Первым симптомом болезни может стать невыносимая хроническая усталость и незначительный подъем температуры тела (до 37-37,5 градусов, при ВИЧ температура может подниматься до 38-39).
На более поздних стадиях у заболеваний могут быть общие симптомы:
- Недомогание, похожее на простудное или гриппозное
- Апатия и общее подавленное состояние
- Головные боли, мигрени
- Потеря аппетита
- Нарушения сна (сонливость, бессонница)
Также у заболеваний на поздних стадиях есть и ряд отличительных симптомов. Для ВГС характерны:
- Боли в правом подреберье
- Осветление кала и потемнение мочи
- Желтушность кожных покровов и глазных яблок
- Приступы тошноты и рвоты с возрастающим отвращением к еде
В свою очередь, стандартная (легочная) форма туберкулеза выражается в:
- Кашле и кровохарканье
- Одышке и сильной боли в груди при кашле
- Резком снижении массы тела
- Увеличении лимфатических узлов
Признаки печеночного туберкулеза могут быть схожими с симптомами гепатита С.
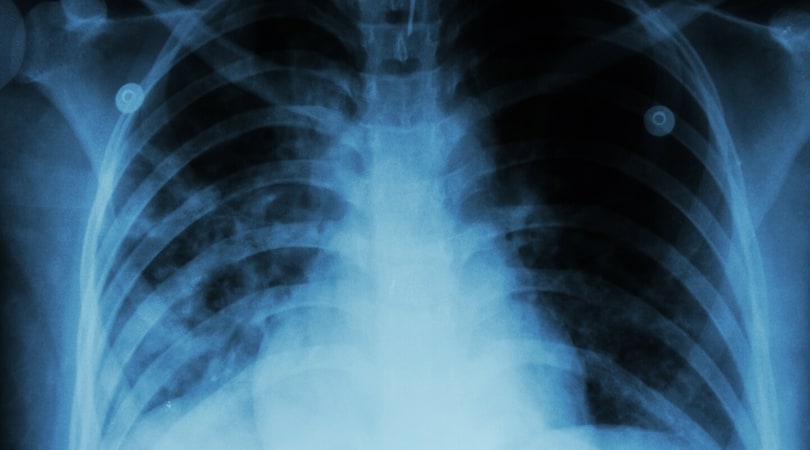
Залог качественного лечения любого заболевания кроется в своевременной диагностике. Однако туберкулез и гепатит С на ранних стадиях могут протекать совершенно бессимптомно. Поэтому при таком диагнозе, как ВИЧ, следует регулярно сдавать кровь на проверку наличия возбудителя вирусного гепатита С. В частности, это тест на иммуноглобулины по методу ИФА и качественный анализ ПЦР.
Если диагноз ВГС подтвержден, проводится дополнительная диагностика:
- Количественный ПЦР — требуется для определения вирусной нагрузки.
- Генотипирование — анализ, необходимый для определения генетического типа патогена.
- Аппаратное исследование печени — требуется для определения уровня поражения поврежденного органа. Используются методы УЗИ, томографии, фиброэластометрии.
Помочь определить туберкулез может флюорография. Однако, ввиду того, что при ВИЧ может держаться температура 38-39 градусов, данный способ может не помочь. Поэтому наиболее приемлемым способом определения данного заболевания при СПИДе по праву можно считать компьютерную томографию.
Прием антибиотиков крайне нежелателен при противовирусном лечении ВГС. Однако триада СПИД, гепатит и туберкулез требует безотлагательного лечения. При СПИДе любые вирусные или бактериальные инфекции развиваются стремительно.
Гепатит С в настоящее время лечится при помощи инновационных противовирусных препаратов прямого действия (ПППД). В основе любой терапевтической схемы стоит Софосбувир. Это химическое соединение является прямым ингибитором полимеразы гепатовируса. Благодаря этому процессу, патоген ослабевает и со временем гибнет.
Применение Софосбувира отличается высокой эффективностью. Полностью выздоравливает от 95 до 97 пациентов, даже несмотря на наличие ВИЧ. Однако в монотерапии Софосбувир не применяется. В зависимости от генетического типа вируса, вместе с этим лекарственным средством выписывается один из NS5A-ингибиторов:
- Ледипасвир — при генетическом типе патогена 1, 4, 5 или 6
- Даклатасвир — при генотипах 1, 2, 3 или 4
- Велпатасвир — применяется для лечения всех генотипов гепатовируса.
В свою очередь, для терапии туберкулеза применяется комплекс антибиотиков в совокупности с противотуберкулезной химиотерапии. При триаде ВИЧ, гепатит и туберкулез запрещено применение Рифампицина. При необходимости может применяться хирургическое иссечение поврежденного легкого.
Лечение вирусного гепатита и туберкулеза при СПИДе может быть комбинированным. Однако проработать и назначить подходящую схему терапии должен лечащий врач. Ни в коем случае при таких серьезных заболеваниях нельзя заниматься самолечением.
Заключение
Туберкулез и гепатит — не редкие спутники синдрома приобретенного иммунодефицита. Поэтому ВИЧ-положительным пациентам рекомендуется регулярно сдавать анализы на наличие этих заболеваний. Лечение в большинстве своем будет комплексным, однако назначить его может только лечащий врач.
Важно помнить, что туберкулез и гепатит С являются опасными болезнями. Если их запустить, пациент может погибнуть. Поэтому своевременная диагностика и правильно подобранное лечение жизненно важны для больного. Особенно в случае СПИДа, при котором любая инфекция развивается стремительнее, чем у здорового человека.
Врачи сталкиваются со сложностью выявления туберкулеза (чахотка, палочка Коха) у ВИЧ-положительных пациентов: из-за ослабленного иммунитета и изменения патогенеза болезни стандартные методы диагностики (флюорография и туберкулиновые пробы) становятся не информативными. Течение заболевания отличается тяжестью, злокачественностью, склонностью к осложнениям и генерализацией процесса – поражая сначала, например, легкие. Постепенно туберкулез распространяется на другие органы и системы.
Туберкулез среди ВИЧ инфицированных
Сочетание двух диагнозов – туберкулез и ВИЧ – явление достаточно частое. В современной медицинской литературе их даже называют инфекциями-спутниками, что обусловлено рядом факторов:
- схожий контингент для каждого заболевания: наркоманы, заключенные, лица с низкой социальной ответственностью;
- высокая инфицированность населения палочкой Коха, которая может годами латентно существовать в организме человека и никогда не спровоцировать болезнь при условии стойкого иммунитета; так как при ВИЧ иммунитет снижен и не может бороться с инфекциями, микобактерии начинают активно размножаться, что приводит к развитию туберкулеза;
- зависимость ВИЧ и туберкулеза от одних и тех же клеток – ВИЧ поражает в первую очередь Т-лимфоциты, которые так же в первую очередь отвечают за клеточный ответ при заражении микобактериями.
Статистика по комбинации двух болезней не утешительна:
- вероятность заболеть туберкулезом у ВИЧ-больного в несколько десятков раз выше, чем у здорового человека;
- чахотка занимает первое место по смертности при ВИЧ от вторичных инфекций;
- до половины больных СПИДом имеют открытую форму туберкулеза.
Сколько проживет человек, если у него диагностированы чахотка и ВИЧ, зависит напрямую от его образа жизни. Если следовать предписаниям врачей, принимать все необходимые лекарства, отказаться от вредных привычек (в первую очередь это касается наркоманов), то возможно добиться стабилизации состояния и прожить с двумя диагнозами 15-20 лет. Но при игнорировании лечения и отказе от должного поведения продолжительность жизни сокращается до 1 года.
ВИЧ-инфекция и туберкулез вместе
Генерализация очагов туберкулеза при ВИЧ зависит от стадии иммунодефицита и уровня CD4-лимфоцитов:
- высокий уровень (более 500 клеток на 1 мкл) – типичная клиническая картина туберкулеза с преимущественным поражением органов грудной клетки;
- средний уровень (350-500 клеток на 1 мкл) – помимо тяжелых легочных форм с плевритом – лимфогенная генерализация туберкулеза с поражением внутригрудных, периферических, брюшных и забрюшинных лимфоузлов;
- низкий уровень (менее 350 клеток на 1 мкл) – атипичные формы туберкулеза, гематогенная генерализация процесса с поражением костей, суставов, органов ЖКТ, кожи, головного мозга, сердца; самая тяжелая стадия – туберкулезный сепсис.
ВИЧ ассоциированный туберкулез может протекать в двух формах:
- латентная (или скрытая) – клиническая картина не ярко выражена, но в организме идет процесс распространения микобактерий и поражения лимфатической ткани и других органов;
- активная – ярко-выраженные проявления болезни в зависимости от генерализации процесса.
Туберкулез при ВИЧ еще больше усугубляет иммунодефицит, что способствует присоединению оппортунистических инфекций, вызванных условно-патогенными вирусами или бактериями, которые не опасны для здорового человека: пневмоцистная пневмония, грибковые поражения органов брюшной полости, бактериальный или грибковый менингит. Совокупность таких диагнозов практически не поддается лечению и чаще всего приводит к летальному исходу.
Существует три варианта развития чахотки при ВИЧ-инфекции:
- пациент заболел туберкулезом, уже имея ВИЧ-положительный статус;
- пациент изначально болел чахоткой и потом заразился ВИЧ;
- пациент одновременно инфицировался ВИЧ и палочкой Коха.
Третий вариант является самым тяжелым по клинике и исходу заболевания, чаще всего наблюдается у лиц с алкогольной или наркотической зависимостью.
Туберкулез при ВИЧ протекает тем сложнее, чем сильнее выражен иммунодефицит. Но существуют признаки, которые проявляются вне зависимости от формы, стадии и сопутствующих заболеваний:
- интоксикация организма – повышение температуры тела, ночная потливость, слабость, утомляемость, потеря массы тела больше 15%, истощение. Такое состояние может длиться от нескольких недель до полугода;
- бронхолегочные проявления (при генерализации процесса в органах грудной клетки) – кашель (сухой или с выделением мокроты), одышка, кровохарканье;
- увеличение лимфоузлов (шейные, надключичные, паховые); при пальпации узлы плотные, болезненные, без смещения. При прогрессировании заболевания возможно образование свищей и язв над лимфоузлами и прилежащими тканями;
- снижение уровня гемоглобина меньше 100 г/л;
- нарушения пищеварения: тошнота, рвота, запор или диарея, потеря аппетита;
- боль в костях и суставах.
Такая клиническая картина может встречаться и при других заболеваниях, но если пациент ВИЧ-положительный, то наличие хотя бы одного из перечисленных признаков может указывать на чахотку. В таком случае необходимо провести комплекс диагностических мероприятий для подтверждения диагноза:
- стандартные процедуры:
- осмотр фтизиатра,
- общие клинические анализы крови и мочи,
- рентгенография органов грудной клетки в двух проекциях,
- бактериологическое исследование мокроты,
- оценка кожной реакции на туберкулиновую пробу;
- специальные процедуры:
- иммуноферментный анализ крови, ПЦР или анализ плазмы крови на наличие микобактерий,
- бронхоскопия с биопсией по необходимости,
- УЗИ органов брюшной полости,
- МРТ внутренних органов, суставов, позвоночника или головного мозга,
- МСКТ органов грудной клетки,
- биопсия лимфатических узлов, костного мозга, селезенки.
Опасность кроется в сложности диагностики, нетипичности клинической картины, молниеносном течении и тяжести осложнений. Если у изначально здорового человека переход от одной стадии и формы туберкулеза к другой может занимать несколько лет, то у ВИЧ-инфицированного пациента манифестация чахотки может возникнуть сразу на последних неизлечимых стадиях.
Самым критичным для пациента является сочетание двух диагнозов – туберкулез и СПИД. Обычно при заражении палочкой Коха на стадии СПИД поражаются не легкие, а лимфоузлы, кости, сердце и другие органы. Вылечить такой комплекс болезней практически невозможно, становится сложным даже поддержание физической активности и нормальной жизнедеятельности пациента. Продолжительности жизни в таком случае сокращается до нескольких месяцев.
Туберкулез и ВИЧ у детей
В сочетании друг с другом туберкулез и ВИЧ в 6 раз чаще приводят к смертельному исходу у детей, чем у взрослых. Как правило, дети приобретают ВИЧ внутриутробно или во время родов от ВИЧ-инфицированной матери. Если мать вела асоциальный образ жизни или являлась наркозависимой, то велика вероятность рождения недоношенного ребенка с сопутствующей инфекцией (помимо ВИЧ) – вирусный гепатит, токсоплазмоз, грибковые заболевания, сифилис. С таким набором диагнозов не может справиться несформированная иммунная система новорожденного, и если к этому списку присоединяется туберкулез, то шансов на выживание у ребенка практически нет.
Обычно здоровым новорожденным на 3-5 день жизни делают прививку БЦЖ – вакцина против чахотки, приготовленная из ослабленных микобактерий. Но если ребенок рожден от ВИЧ-инфицированной матери, то такую прививку делать нельзя: иммунодефицитное состояние спровоцирует развитие туберкулеза даже от ослабленных возбудителей болезни.
Особенности назначаемого лечения
Высокий процент смертности при туберкулезе и ВИЧ обычно связан не с малоэффективностью противотуберкулезной или антиретровирусной терапии, а с тяжелым течением всех сопутствующих диагнозов при ВИЧ.
Профилактика туберкулеза среди ВИЧ-инфицированных больных имеет огромное значение. Можно выделить несколько ключевых направлений:
- Самым лучшим и результативным методом профилактики является своевременное и грамотное лечение ВИЧ: при поддержании CD4-лимфоцитов на высоком уровне снижается риск заражения туберкулезом, так как иммунная система еще в силах противостоять заболеванию.
- Исключение контакта с больными туберкулезом, что подразумевает изменение образа жизни – отказ от наркотиков, смена круга общения, соблюдение назначений врача и режима.
- Профилактические осмотры и обследования.
- Если у ВИЧ-инфицированных больных выявлена неактивная стадия болезни (латентное инфицирование палочкой Коха), то обязательна химиопрофилактика туберкулеза.
Соблюдение несложных мер и своевременное обращение к врачу может избавить пациента от тяжелых последствий ВИЧ-ассоциированного туберкулеза и значительно увеличить продолжительность и качество жизни.
Читайте также:


