Реферат на тему туберкулезный плеврит
Туберкулезный плеврит – это воспаление плевры, вызванное туберкулезными микобактериями.
Плеврит чаще всего развивается как осложнение других форм туберкулеза – первичного, диссеминированного, инфильтративного. Плеврит может протекать и как самостоятельное заболевание без поражения других органов, в этих случаях он является первым клиническим проявлением туберкулезной инфекции в организме. Серозный экссудативный плеврит у лиц молодого возраста на фоне отсутствия рентгенологических признаков патологии в легочной ткани в 95 % случаев имеет туберкулезную этиологию. Экссудативный туберкулезный плеврит часто развивается у ВИЧ-инфицированных больных.
Заболевают преимущественно молодые лица в возрасте до 35 лет. В зависимости от патогенеза выделяют следующие разновидности туберкулезных плевритов:
1. Перифокальный: возникает контактным путем в результате распространения воспаления из субплеврально расположенного туберкулезного очага на висцеральную плевру ;
2. Аллергический: развивается в сенсибилизированном организме, при этом очаг туберкулезной инфекции может быть в любом месте (чаще - в лимфатических узлах корня легкого). В основе формирования аллергического туберкулезного плеврита лежит повышенное образование иммунных комплексов, которые поражают сосуды и вызывают повышение их проницаемости. В результате происходит пропотевание и скопление жидкости в плевральной полости.
3. Туберкулез плевры: специфическое поражение плевры туберкулезными микобактериями, которые попадают в нее гематогенным или лимфогенным путем. В плевральных листках возникают очаги казеозного некроза и типичные туберкулезные гранулемы.
Выделяют сухой (фибринозный) и экссудативный плеврит. Экссудат может быть фибринозным, серозным, серозно-фибринозным, геморрагическим, серозно-геморрагическим, гнойным. Наиболее частым вариантом туберкулезного плеврита является экссудативный плеврит с наличием серозного выпота. При прорыве каверны в плевральную полость с ее инфицированием развивается гнойное воспаление или эмпиема плевры.
Диагностика туберкулезных плевритов основывается на клинической картине заболевания, данных рентгенологического исследования, результатов изучения плеврального экссудата. Высокую диагностическую ценность имеет видеоторакоскопия, позволяющая осмотреть плевральную полость и провести биопсию пораженной плевры с последующим гистологическим исследованием.
В отличие от остальных клинических форм туберкулеза, туберкулезный плеврит часто начинается остро. Заболевание по клинической картине напоминает пневмонию: резко поднимается температура, возникает сухой кашель, боль в боку, одышка. Нередко таким пациентам в течение длительного времени назначают антибиотики широкого спектра действия, что затягивает своевременное выявление туберкулезной этиологии заболевания.
При постепенном начале плеврита клинические симптомы выражены нерезко, нарастают в течение 2-3 недель. Вначале появляется синдром интоксикации, после чего на стороне поражения возникает боль, ощущение тяжести в боку, нарастает одышка. По мере накопления жидкости в плевральной полости среди клинических проявлений плеврита одышка приобретает доминирующий характер.
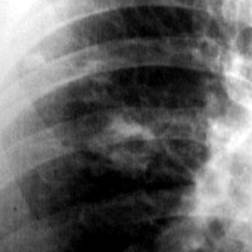
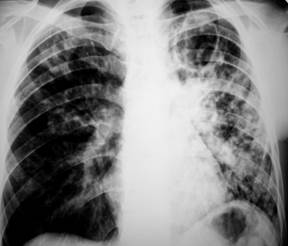
Рентгенологически в нижних отделах грудной клетки определяется интенсивное однородное затемнение с косым, достаточно четким краем. Почти у 65 % больных туберкулезным плевритом на стороне поражения выявляется туберкулезный процесс в легких (очаговый, инфильтративный, диссеминированный), нередко с бактериовыделением, что облегчает верификацию специфической природы выпота.
Большое значение для установления диагноза имеет исследование плевральной жидкости. При туберкулезе экссудат прозрачный, опалесцирующий, светло-желтого цвета, содержит нити фибрина. Проба Ривальта положительная, относительная плотность составляет 1015-1025, содержание белка колеблется в пределах 20 - 60 г/л. Количество клеточных элементов в осадке экссудата невелико: у 80 % больных в мазке определяется от 1 до 25 клеток в поле зрения микроскопа. Характерными чертами туберкулезного плеврита является снижение уровня глюкозы до 50 % от ее содержания в крови и ниже, превалирование среди клеток экссудата лимфоцитов (60 – 100 %).
При туберкулезном плеврите КУБ в осадке экссудата обнаруживаются редко – всего у 10-15 % пациентов. Изменения в периферической крови неспецифичны, может определяться нормальное количество лейкоцитов, лейкоцитоз или лейкопения. У 85 % пациентов повышаются цифры СОЕ.
Проба Манту не имеет существенного дифференциально-диагностического значения для взрослых лиц, однако при туберкулезных плевритах она, как правило, положительная, с большими размерами папулы, норм- и гиперергического характера.
Ценным методом верификации диагноза является видеоторакоскопия. Для туберкулезного плеврита характерно наличие на плевре бугорковых высыпаний, многочисленных нитей фибрина. Из-за большого количества фибрина в плевральном экссудате происходит развитие спаечного процесса и осумкование жидкости. Окончательно верифицировать диагноз помогает гистологическое исследование биоптатов плевры.
Под влиянием неспецифической антибактериальной и противовоспалительной терапии общее состояние больных туберкулезным плевритом может улучшиться, иногда уменьшается количество жидкости. Однако полного рассасывания инфильтрации в легких и выпота в плевральной полости не происходит, в легочной ткани могут возникать свежие участки туберкулезного воспаления. На фоне противотуберкулезного лечения рассасывание экссудата происходит медленно, в течение 1-2 месяцев, что требует проведения регулярных плевральных пункций.
Наиболее часто туберкулезный экссудативный плеврит необходимо дифференцировать с парапневмоническим плевритом, который может развиться у больных пневмонией. При парапневмоническом плеврите на рентгенограмме всегда определяется участок воспаления легких в виде очаговых или инфильтративных теней. В плевральной жидкости также может наблюдаться повышение концентрации белка и положительная проба Ривальта, однако в отличие от туберкулеза, определяется более высокое содержание глюкозы (более половины ее содержания в крови), более значительное количество клеточных элементов (от ¼ до всего поля зрения микроскопа), превалирование среди этих клеток нейтрофильных гранулоцитов. При многократном поиске КУБ в мокроте и плевральной жидкости не находят. На фоне лечения антибиотиками широкого спектра действия происходит быстрое рассасывание изменений в легочной ткани и экссудата в плевральной полости.
Туберкулез легких в сочетании с профессиональными болезнями легких (кониотуберкулез)
Кониотуберкулез - профессиональное заболевание легких, возникающее при длительном воздействии на организм человека производственной пыли и микобактерий туберкулеза. В большинстве случаев туберкулезная инфекция присоединяется к уже развившемуся пневмокониозу, реже кониотуберкулез выявляется первично у лиц, длительно работающих в условиях повышенной запыленности.
Клиника кониотуберкулеза, как и туберкулеза вообще, стертая, симптомы интоксикации, связанные с инфекционным процессом, появляются на фоне респираторных расстройств, обусловленных пневмокониозом. В начале болезни больные практически не имеют жалоб, однако при тщательном опросе удается выявить симптомы, характерные для туберкулезной интоксикации субфебрильную температуру по вечерам, повышенную утомляемость, потливость по ночам. Со стороны респираторной системы наблюдается усиление одышки при физической нагрузке, кашель со слизистой мокротой. Появление длительного синдрома интоксикации у больного пневмокониозом или у человека, имеющего длительный стаж работы в пылевых условиях, является поводом для тщательного обследования с целью исключения туберкулеза.
Результаты объективного обследования большой диагностической ценности не имеют: при перкуссии каких-либо изменений не выявляется, при аускультации выслушивается жесткое дыхание, изредка над областью поражения – немногочисленные сухие или влажные хрипы.
При кониотуберкулезе состав периферической крови, как правило, не изменен, иногда определяется лимфопения и моноцитоз. СОЭ не изменяется даже при обширных формах кониотуберкулеза. Микобактерии туберкулеза в мокроте выявляются крайне редко. Проба Манту с 2 ТЕ положительная. Основное значение в установлении диагноза имеет:
1. Наличие стажа работы в пылевых условиях (не менее 10 лет);
2. Анализ рентгенологического архива;
3. Результаты рентгенологического обследования.
При неосложненном течении пневмокониоза синдром интоксикации не развивается, так как это заболевание не является инфекционным, а вызвано патологической регенерацией соединительной ткани, поврежденной пылью. Отсутствуют изменения при объективном обследовании, определяется нормальная картина крови. Симптомы поражения респираторной системы выражены нерезко, при 1-2 стадии пневмокониоза серьезных нарушений дыхательной функции не возникает. Как правило, пациент с неосложненным пневмокониозом не производит впечатление больного человека. Присоединение такого инфекционного заболевания, как туберкулез, вызывает изменения в самочувствии больного, у которого появляются слабость, потливость, недомогание, нарушение аппетита, исхудание, субфебрильная температура тела.
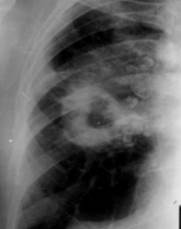
Рентгенологический архив за последние 5-10 лет у лиц, работающих во вредных и опасных условиях труда, имеется всегда, поскольку они относятся к декретированным контингентам и проходят флюорографию каждый год. Пневмокониоз развивается медленно, на протяжении многих лет, поэтому признаки, характерные для этого заболевания (деформация и усиление легочного рисунка, наличие мелкоочаговых теней, фиброзные изменения в корнях) можно выявить на серии рентгенограмм предыдущих лет. Изменения при пневмокониозе локализуются преимущественно в средних и нижних отделах, носят стабильный или медленно прогрессирующий характер. Если к пневмокониозу присоединяется туберкулез, то на этом фоне появляются свежие очаговые или инфильтративные тени, которые локализуются в характерных для туберкулеза сегментах – S1,2,6. Туберкулезные изменения сопровождаются симптомами интоксикации и не исчезают после лечения антибиотиками широкого спектра действия.
Следует помнить, что кониотуберкулез – профессиональное заболевание, и при установлении такого диагноза больным выплачивается денежная компенсация. Связь заболевания с профессией устанавливается только в специализированных клиниках профессиональных заболеваний. При подозрении на наличие пневмокониоза больного после окончания курса противотуберкулезного лечения необходимо направить на консультацию профпатолога.
На ранних стадиях кониотуберкулеза рентгенологически определяются очаги или инфильтраты малой интенсивности, однородной структуры, с нечеткими контурами. Наиболее частая локализация инфильтратов – верхние доли легких. На фоне противотуберкулезного лечения очаговые тени могут рассосаться, но полное исчезновение инфильтратов наблюдается редко. Чаще всего, по мере развития фиброзной ткани, интенсивность тени нарастает, контуры ее становятся более четкими, формируются кониотуберкулемы. Очаги и инфильтраты могут сливаться между собой и образовывать конгломерат с развитием, так называемой, конгломеративной формы кониотуберкулеза.
При невозможности окончательно верифицировать диагноз выполняют биопсию легкого с гистологическим исследованием ткани.
Дифференциальную диагностику кониотуберкулеза следует проводить с пневмониями, которые развиваются на фоне пневмокониоза. При отсутствии бактериовыделения основным методом верификации диагноза свежих очаговых и инфильтративных теней в легких является оценка эффективности неспецифической антибактериальной терапии. Пневмонии, возникающие на фоне пневмокониоза, хорошо поддаются лечению антибиотиками широкого спектра действия, тогда как размер туберкулезного инфильтрата не изменяется, или происходит его отграничение и уплотнение.




|
|
|
|
|
|
| | | следующая лекция ==> | |
| Цирротический туберкулез легких | | | Личные (гражданские) права и свободы человека |
Дата добавления: 2017-09-19 ; просмотров: 1278 ; ЗАКАЗАТЬ НАПИСАНИЕ РАБОТЫ
Туберкулезный плеврит представляет собой воспаление плевры, обусловленное микобактериями туберкулеза.
Составляя 6–8% среди легочных форм туберкулеза, туберкулезный плеврит является причиной более 50% всех плевральных экссудаций. Туберкулезный плеврит может протекать в виде отдельной клинической формы туберкулеза или быть осложнением. У взрослых возникновение серозных экссудативных плевритов происходит преимущественно гематогенным путем. Плевра может поражаться и при распаде субплеврально расположенного очага или разрыва каверны.
В зависимости от особенностей патогенеза и клинического течения различают три варианта туберкулезных плевритов: аллергический, перифокальный и туберкулез плевры (panphtisis pleurae).
Аллергический плеврит является по своей сути параспецифической реакцией. Он возникает обычно на фоне гиперергической туберкулиновой чувствительности. Заболевание протекает остро, с быстрым накоплением значительного количества экссудата и с относительно быстрой обратной динамикой: в течение 3–4 недель может произойти рассасывание экссудата. Экссудат, как правило, серозный, лимфоцитарный, реже – эозинофильный. Микобактерии в экссудате не обнаруживаются. Одновременно с этим вариантом плеврита могут быть обнаружены и другие параспецифические реакции в виде узловатой эритемы, фликтен, кератоконъюнктивита, артрита, полисерозита.
Перифокальный плеврит возникает в связи с переходом воспалительного процесса на плевру из субплеврально расположенного первичного аффекта, легочного очага или инфильтрата. На междолевую и медиастинальную плевру процесс может распространяться из близко расположенных казеозно-измененных внутригрудных лимфатических узлов. Перифокальный плеврит протекает на фоне как гиперергической, так и умеренной чувствительности к туберкулину. Количество экссудата в плевральной полости бывает различным: от минимального (слипчивый, адгезивный, фибропластический плеврит) до значительного количества. Экссудат серозный, серозно-фибринозный, фибринозный; по клеточному составу – лимфоцитарный. Микобактерии в экссудате обнаруживаются редко. Течение такого процесса обычно длительное, торпидное, рецидивирующее.
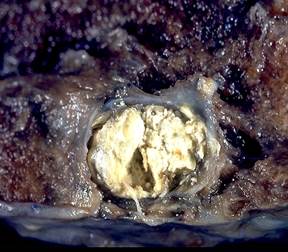
Туберкулез плевры характеризуется диссеминацией в плевре множественных мелких или немногочисленных крупных очагов с элементами казеозного некроза. Иногда возникает обширная казеозно-некротическая реакция. Поражение возникает гематогенным путем либо при прорыве казеозных очагов или каверн в плевральную полость. Экссудат при туберкулезе плевры серозный лимфоцитарный, серозный нейтрофильный или гнойный (эмпиема плевры). Серозный лимфоцитарный экссудат наблюдается при преимущественно экссудативном воспалении плевры. Серозный нейтрофильный экссудат свидетельствует о развивающейся казеозно-некротической реакции. При обширных казеозно-некротических изменениях экссудат становится серозно-гнойным и гнойным. В выпоте могут определяться микобактерии туберкулеза. Этот вариант течения заболевания является наиболее тяжелым.
Дифференциация туберкулеза плевры, перифокального и аллергического плеврита является достаточно условной. Однако по возможности следует определять преобладающий вариант поражения, так как от него во многом зависит лечебная тактика. Характеристика туберкулезных плевритов по А. Е. Рабухину приводится ниже (табл. 2).
Таблица 2. Характеристика туберкулезных плевритов
По характеру патоморфологических изменений в плевральной полости и наличию выпота плевриты разделяются на экссудативные и сухие (фибринозные).
Экссудативный плеврит. Клиническая картина экссудативного плеврита очень характерна. Он, как правило, начинается остро – с высокой температуры (до 38–39 °С), озноба, слабости, появления болей в грудной клетке, одышки, сухого кашля. С накоплением экссудата боли в грудной клетке уменьшаются, появляется чувство тяжести, нарастает одышка. При туберкулезной этиологии плеврита возможно также подострое и постепенное развитие заболевания, наличие продромального периода длительностью от нескольких дней до 2–3 недель.
Объективное исследование. Состояние больного может быть тяжелым. Положение чаще вынужденное – лежа на больном боку. Определяется отставание больной половины грудной клетки в акте дыхания, притупление перкуторного звука, переходящее в тупость над зоной экссудата, и резко ослабленное дыхание. Верхняя граница экссудата выглядит в виде кривой – линии Дамуазо. Между позвоночником и восходящей верхней границей тупости определяется треугольник с более ясным перкуторным звуком с тимпаническим оттенком (треугольник Гарланда), а на здоровой стороне – паравертебральный треугольник с притупленным звуком (треугольник Раухфуса – Грокко). Шум трения плевры может выслушиваться в начале заболевания и при рассасывании экссудата. При пальпации обнаруживаются болезненность и напряжение мышц плечевого пояса, снижение голосового дрожания, смещение сердечного толчка в противоположную сторону.
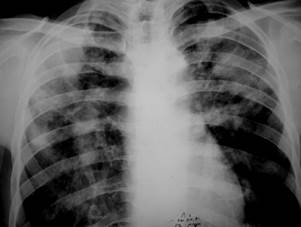
Рентгенологическая картина. Над проекцией легкого появляется значительное бесструктурное затемнение, верхняя граница которого располагается в виде вогнутой кривой линии, идущей сверху снаружи книзу внутри, – линии Дамуазо. Интенсивность затемнения увеличивается сверху вниз. Одновременно при значительном количестве экссудата рентгенологически отмечается смещение средостения в здоровую сторону. Количество выпота, образующего отчетливую тень при рентгенологическом исследовании, должно достигать 200–250 мл.
Гнойный плеврит (туберкулезная эмпиема) – наиболее тяжелый вариант специфического поражения плевры, возникающий при поступлении в плевру массивной дозы МБТ лимфо-гематогенно или при прорыве субплеврально расположенного очага или каверны. Состояние больного обычно ухудшается внезапно с подъемом температуры, одышкой, болями в боку, слабостью и головной болью. При прорыве в полость плевры каверны или казезного очага первым симптомом является резкая одышка вследствие развития спонтанного пневмоторакса. В этом случае в плевральной полости возникает выпот, содержащий не только МБТ, но и неспецифическую микрофлору. В ряде случаев гнойный туберкулезный плеврит протекает без выраженных клинических симптомов (холодная эмпиема).
Сухой (фибринозный) плеврит. Фибринозный плеврит может развиваться постепенно или остро. Больные жалуются на повышение температуры, боль при дыхании, сухой кашель, небольшую одышку.
Объективное исследование. Пораженная сторона отстает при дыхании. При пальпации определяется напряжение и болезненность мышц надплечья, большой грудной мышцы и других мышц плечевого пояса. Перкуторный звук над областью плеврита слегка укорочен. На фоне ослабленного дыхания выслушивается шум трения плевры.
Рентгенологически ограниченный фибринозный плеврит проявляется нежным затемнением соответствующего участка легочного поля. При массивных плевральных сращениях выявляются апикальные, костальные, косто-диафрагмальные, медиастинальные наслоения, которые деформируют контуры диафрагмы и дают неравномерное затемнение легочных полей.
Данный текст является ознакомительным фрагментом.
Туберкулезный плеврит - это воспаление плевры туберкулезной этиологии, протекающее как в сухой форме, так и с накоплением экссудата в плевральной полости. Основные симптомы туберкулезного плеврита – колющая боль в боку, сухой кашель, одышка, субфебрильная или фебрильная температура тела, недомогание. При постановке диагноза учитывается рентгенологическая картина, результаты пробы Манту, обнаружение МБТ в мокроте или плевральном экссудате, данные плевроскопии. Лечение туберкулезных плевритов осуществляется туберкулостатическими препаратами, кортикостероидами, НПВС; при массивной экссудации показана серия плевральных пункций для аспирации выпота; в фазе рассасывания назначается ЛФК, физиопроцедуры.
МКБ-10
Общие сведения
Туберкулезный плеврит – специфическая реакция листков плевры, обусловленная воздействием микобактерий туберкулеза. Туберкулезный плеврит может развиваться как самостоятельная форма туберкулезной инфекции либо сопровождать течение других клинических вариантов туберкулеза легких. Иногда поражение плевры служит проявлением полисерозита – воспаления серозных оболочек туберкулезной этиологии. В структуре туберкулеза органов дыхания туберкулезный плеврит составляет 8-14%. Распространен преимущественно среди лиц молодого возраста (до 40 лет), несколько чаще болеют мужчины. На долю плеврита туберкулезного генеза приходится почти половина всех экссудативных плевритов, что не может не вызывать настороженности специалистов в области фтизиатрии и пульмонологии.

Причины
В большинстве случаев туберкулезный плеврит развивается на фоне активного туберкулеза легких: очагового, инфильтративного, диссеминированного, туберкулеза ВГЛУ, первичного туберкулезного комплекса и пр. Изредка возникает как самостоятельная клиническая форма в отсутствие признаков туберкулезного поражения других органов. У больного туберкулезом плевритом может осложниться спонтанный или искусственный пневмоторакс (коллапсотерапия).
Микобактерии туберкулеза проникают в плевральную полость одним их трех возможных способов: контактным путем (из легочных очагов распада субплевральной локализации), лимфогенным путем (при распространении по лимфатическим путям) и гематогенным путем (по системе кровеносных сосудов при наличии бактериемии). Источником распространения МБТ в плевру служат внутригрудные лимфатические узлы или реактивировавшиеся очаги туберкулеза в легком. Необходимым условием развития туберкулезного плеврита является специфическая сенсибилизация плевральных листков.
Благоприятствуют возникновению туберкулезного процесса в плевре следующие факторы:
- переохлаждение
- гиповитаминозы и недостаточное питание
- прием ГКС и иммунодепрессантов
- сопутствующие заболевания (онкопатология, сахарный диабет)
- тесный контакт с больным туберкулезом.
Патогенез
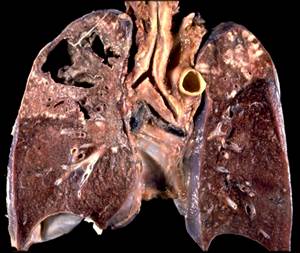
В ответ на внедрение МБТ развивается воспалительный отек, гиперемия и утолщение плевральных листков. Вскоре на них появляются множественные милиарные бугорки, иногда – более крупные очаги с казеозным некрозом. Указанные изменения сопровождаются выраженной экссудативной реакцией – пропотеванием и накоплением жидкости в плевральной полости. Характер экссудата (фибринозный, серозный, кровянистый, гнойный) зависит от патоморфологических изменений в плевре.
Классификация
В зависимости от наличия/отсутствия и характера выпота туберкулезные плевриты бывают фибринозными (сухими) и экссудативными (выпотными). В последнем случае может встречаться серозный, геморрагический, холестериновый, гнойный экссудат.
- Фибринозный (сухой) плеврит протекает с минимальным количеством экссудата, в котором повышено содержание фибрина. Жидкая часть экссудата быстро рассасывается, а фибрин откладывается на плевральных листках. Со временем между плевральными листками образуются фиброзные тяжи, полость плевры частично или полностью облитерируется – сухой плеврит переходит в адгезивный (слипчивый) плеврит.
- Экссудативный (выпотной) плеврит. Самый частый вариант туберкулезного плеврита - экссудативный. Количество выпота обычно значительное, экссудат быстро прибывает вновь после аспирации в ходе торакоцентеза. По преобладающему клеточному составу различают следующие виды экссудата: лимфоцитарный, эозинофильный и нейтрофильный. При резком повышении проницаемости капилляров плевры и выходе большого числа эритроцитов характер экссудата становится серозно-геморрагическим или геморрагическим. Холестериновый экссудат имеет густую консистенцию, желтый цвет, в нем определяется большое количество холестерина. Серозно-гнойный и гнойный экссудат обычно образуется при обширной казеозно-некротической реакции плевры.
По локализации различают верхушечный, междолевой, костальный, наддиафрагмальный, парамедиастинальный туберкулезный плеврит. Обычно поражение одностороннее, двусторонний плеврит туберкулезной этиологии развивается редко (1,5%). В клиническим плане наиболее значимо выделение следующих видов туберкулезного плеврита: аллергического, перифокального, туберкулеза плевры и гнойного плеврита. В течении туберкулезного плеврита выделяют 3 периода:
- 1) накопления экссудата и нарастания клинических проявлений
- 2) стабилизации
- 3) рассасывания экссудата и стихания клинических признаков.
Симптомы туберкулезного плеврита
Аллергическая форма плеврита возникает у лиц с первичным туберкулезом, имеющих повышенную чувствительность к туберкулину и склонных к выраженной гиперергической реакции. Клиника разворачивается остро: резко повышается температура тела, фебрилитет сохраняется в течение 10-14 дней. Поскольку в это время происходит быстрое накопление серозного выпота, возникает одышка, боль в боку, тахикардия. Резорбция экссудата происходит в течение месяца, однако при большом объеме выпота этот процесс может принимать затяжное течение. Одновременно с плевритом (иногда до или после него) появляются фликтены, узловатая эритема, полиартрит.
Перифокальный туберкулезный плеврит начинается подостро или исподволь. Нередко пациенты связывают появление симптомов с предшествующим переохлаждением или ОРВИ. Больных беспокоит сухой кашель, покалывание в груди, непостоянный субфебрилитет. Усиление боли в боку провоцируется глубоким дыханием, положением на больном боку, надавливанием на межреберья. Болевой синдром нередко принимается за миозит, плексит, межреберную невралгию, стенокардию, а при иррадиации в живот – за приступ острого холецистита.
Если перифокальный плеврит протекает с накоплением серозного экссудата, клиническая картина становится более выраженной: повышенная температура тела определяется постоянно, возникает тахикардия, одышка, потливость. Течение перифокального туберкулезного плеврита затяжное (4-6 недель), часто рецидивирующее.
Туберкулез плевры может протекать в форме диссеминированного, очагового процесса, казеозно-некротической реакции. Может сопровождаться накоплением серозного, серозно-гнойного или гнойного выпота. Течение туберкулеза плевры упорное и длительное. Начало заболевания подострое или малосимптомное. Преобладают симптомы интоксикации и лихорадка.
Особой разновидностью экссудативного туберкулезного плеврита служит эмпиема плевры. Клиническая картина характеризуется интоксикацией тяжелой степени: температурой тела выше 39°С, ознобами, ночными потами, выраженной слабостью. Постепенно нарастает одышка и тахикардия, появляются тянущие боли в боку, снижается масса тела. Возможно образование бронхоплеврального свища, о чем свидетельствует откашливание гнойного экссудата. Длительно существующий гнойный плеврит может осложниться флегмоной грудной стенки, образованием плевроторакального свища, амилоидозом внутренних органов.
Диагностика
Различные формы туберкулезного плеврита имеют свои характерные физикальные, аускультативные, рентгенологические и лабораторные данные. Поэтому при малейших подозрениях на туберкулезную этиологию заболевания пациент должен быть проконсультирован фтизиатром.
- На аллергический характер туберкулезного плеврита указывает выраженная эозинофилия в крови и плевральном экссудате. В ходе диагностической плевральной пункции получают серозный экссудат, однако МБТ в нем, как правило, не обнаруживаются. При проведении видеоторакоскопии может определяться гиперемия плевральных листков.
- При фибринозном плеврите пораженная сторона грудной клетки отстает при дыхании, выслушивается шум трения плевры, определяется укорочение перкуторного звука. При проведении рентгенографии легких обнаруживаются плевральные наслоения (шварты). По данным УЗИ плевральной полости экссудат не выявляется или определяется в скудном количестве.
- Иная картина типична для экссудативного туберкулезного плеврита. Физикальное обследование выявляет сглаженность (при большом объеме экссудата – выбухание) межреберий, притупление перкуторного звука над областью скопления экссудата, смещение структур средостения в здоровую сторону. В острой фазе изменения гемограммы характеризуются значительным лейкоцитозом и ускорением СОЭ, лимфо- и эозинопенией. При рентгенологическом и ультразвуковом исследовании определяется свободная жидкость в полости плевры. Детальная оценка состояния легочной ткани возможна только после эвакуации экссудата. Диагноз гнойного плеврита подтверждается при получении гнойного экссудата во время плевральной пункции.
Плеврит туберкулезной этиологии требует дифференциации с плевритами, сопровождающими пневмонию, мезотелиому плевры, рак легкого, ТЭЛА, застойную сердечную недостаточность, коллагенозы. В сомнительных случаях верификации диагноза способствует:
Лечение туберкулезного плеврита
Лечение стационарное. В период экссудации и лихорадки назначается постельный режим. Рекомендуется питание с ограничением соли и жидкости, большим количеством белка и витаминов. При любом клиническом варианте туберкулезного плеврита назначается терапия 3-4-мя противотуберкулезными препаратами (изониазид, рифампицин, этамбутол, пиразинамид, стрептомицин) не менее чем на 9 месяцев. При выраженной экссудации и гиперергии проводится курс лечения кортикостероидами (преднизолоном) – это позволяет добиться прекращения дальнейшего накопления выпота.
В случае продолжающейся экссудации проводятся повторные плевральные пункции с введением химиопрепаратов в полость плевры. Добиться скорейшего расправления легкого и облитерации плевральных листков помогает дренирование плевральной полости с наложением активной вакуумной аспирации. В период резорбции экссудата применяются НПВС, электрофорез, дыхательная гимнастика.
При наличии бронхоплеврального свища требуется его хирургическое закрытие. При туберкулезной эмпиеме плевры может выполняться интраплевральная торакопластика, плеврэктомия с декортикацией легкого.
Прогноз и профилактика
При своевременном и полноценном лечении туберкулезного плеврита прогноз благоприятный. Летальность от туберкулеза плевры (главным образом от хронической эмпиемы плевры) составляет 1-2%. У пациентов, не получавших лечение, или получавших его не в полном объеме, в ближайшие три года может развиться диссеминированный туберкулез легких. Профилактика туберкулезного плеврита такая же, как и при других клинических формах инфекции (проведение вакцинации и туберкулинодиагностики среди детей и подростков, профилактической флюорографии среди взрослого населения, исключение контактов с больными туберкулезом и т. д.).
Читайте также:


