Пост туберкулезный синдром что это такое
К остаточным изменениям относят плотные кальцинированные очаги и фокусы различной величины, фиброзные и цирротические изменения (в том числе с остаточными санированными полостями), плевральные наслоения, послеоперационные изменения в легких, плевре и других органах и тканях, а также функциональные отклонения после клинического излечения. Единичные (числом до 3) мелкие (до 1 см), плотные и обызвествленные очаги, ограниченный фиброз (в пределах 2 сегментов) расценивают как малые остаточные изменения. Все другие остаточные изменения считают большими.
Деструктивный туберкулез
Активная форма туберкулезного процесса с наличием распада
ткани, определяемого комплексом лучевых методов исследования.
Основным методом выявления деструктивных изменений в органах и тканях является лучевое исследование (рентгенологическое -обзорные рентгенограммы, томограммы). При туберкулезе мочеполовых органов большое значение имеет ультразвуковое исследование. При активном туберкулезном процессе рентгенологические исследования проводят не реже 1 раза в 2 месяца (в I-A, 1-Б и П-А подгруппах) до клинического излечения, во П-Б подгруппе - по показаниям. Закрытием (заживлением) полости распада считают ее исчезновение, подтвержденное методами лучевой диагностики.
Обострение (прогрессирование)
Появление новых признаков активного туберкулезного процесса после периода улучшения или усиление признаков болезни при наблюдении в I и II группах до диагноза клинического излечения. При обострении (прогрессировании) больных учитывают в тех же группах диспансерного учета, в которых осуществлялось наблюдение (I и II группы). Возникновение обострения свидетельствует о неэффективном лечении и требует его коррекции.
Рецидив
Появление признаков активного туберкулеза у лиц, ранее перенесших туберкулез и излеченных от него, наблюдающихся в III группе или снятых с учета в связи с выздоровлением.
Появление признаков активного туберкулеза у спонтанно выздоровевших лиц, ранее не состоявших на учете противотуберкулезных учреждений, расценивают как новое заболевание.
Основной курс лечения больных туберкулезом
Комплекс лечебных мероприятий, включающий интенсивную фазу и фазу продолжения, для достижения клинического излечения активного туберкулезного процесса.
Продолжительность основного курса лечения больного туберкулезом определяется характером и темпами инволюции процесса - сроками исчезновения признаков активного туберкулеза или констатацией неэффективности лечения с необходимостью коррекции лечебной тактики.
Основным методом лечения является комбинированная химиотерапия - одновременное назначение больному нескольких противотуберкулезных лекарственных препаратов согласно стандартным схемам с индивидуальной коррекцией. При наличии показаний применяют хирургические методы лечения.
Отягощающие факторы
Факторы, способствующие снижению иммунитета к туберкулезной инфекции, утяжелению течения туберкулеза и замедлению излечения:
медицинские (различные нетуберкулезные заболевания и
социальные (доход ниже прожиточного минимума,
повышенная производственная нагрузка, стрессы);
профессиональные (постоянный контакт с источниками
Отягощающие факторы учитывают при наблюдении больных в группах учета, при определении сроков лечения и проведении профилактических мероприятий.
Формулировка диагноза
При взятии на учет выявленного больного активным туберкулезом (I группа) диагноз формулируют в следующей последовательности: клиническая форма туберкулеза, локализация, фаза, бактериовыделение.
Инфильтративный туберкулез верхней доли правого легкого (S1, S2) в фазе распада и обсеменения, МБТ+.
Туберкулезный спондилит грудного отдела позвоночника с деструкцией тел позвонков ТЪ 8-9, МБТ-.
Кавернозный туберкулез правой почки, МБТ+.
При переводе пациента во II группу (больные с хроническим течением туберкулеза) указывают ту клиническую форму туберкулеза, которая имеет место на текущий момент.
Пример. Во время взятия на учет была инфильтративная форма туберкулеза. При неблагоприятном течении заболевания сформировался фиброзно-кавернозный туберкулез легких (или сохраняется крупная туберкулема с распадом или без него). В переводном эпикризе должен быть указан диагноз фиброзно-кавернозного туберкулеза легких (или туберкулемы).
При переводе пациента в контрольную группу учета (III) диагноз формулируют по следующему принципу: клиническое излечение той или иной формы туберкулеза (выставляют наиболее тяжелый диагноз за период болезни) с наличием остаточных посттуберкулезных изменений (больших, малых) в виде (указать характер и распространенность изменений, характер остаточных изменений).
• Клиническое излечение очагового туберкулеза легких с наличием
малых остаточных посттуберкулезных изменений в виде
единичных мелких, плотных очагов и ограниченного фиброза в
верхней доле левого легкого.
• Клиническое излечение диссеминированного туберкулеза легких с
наличием больших остаточных посттуберкулезных изменений в виде многочисленных плотных мелких очагов и распространенного фиброза в верхних долях легких.
• Клиническое излечение туберкулемы легких с наличием больших
остаточных изменений в виде рубцов и плевральных утолщений
после малой резекции (S1, S2) правого легкого.
У больных внелегочным туберкулезом диагнозы формулируют по такому же принципу.
• Клиническое излечение туберкулезного коксита справа с
частичным нарушением функции сустава.
• Клиническое излечение туберкулезного гонита слева с исходом в
анкилоз.
• Клиническое излечение туберкулезного гонита справа с
остаточными изменениями после операции — анкилоз сустава.
• Клиническое излечение кавернозного туберкулеза правой почки.
Порядок диспансерного наблюдения и учета взрослых пациентов представлен в таблице 1.
Терапия туберкулеза сделала возможным успешное очищение организма от микобактерий. Последствия болезни выходят за рамки бактериологических исследований. Структурные и функциональные посттуберкулезные изменения легких могут создавать существенную угрозу для здоровья пациентов.
Что такое посттуберкулезные изменения?
Туберкулез ассоциируется с различными долгосрочными легочными осложнениями:
- фиброзные изменения (рубцы);
- бронхоэктатическая болезнь;
- хронический легочный аспергиллез;
- стеноз дыхательных путей;
- хроническая обструктивная болезнь легких (ХОБЛ).
Даже после успешной терапии почти у 80% пациентов сохраняются респираторные симптомы, а в 90% уменьшаются показатели функции легких. Обструкции наблюдаются практически в 10% случаев полного излечения.
Причины
Основными причинами развития посттуберкулезных изменений становятся:
- Позднее начало противотуберкулезной терапии провоцирует фиброз, инкапсуляцию, которая не подвергается рассасыванию.
- Длительность и распространенность инфекционного процесса влияет на появление рубцов и множественных очагов.
- Инфильтративно-пневмотическая форма туберкулеза оставляет очаги уплотнения и фиброзные изменения.
- Лекарственная устойчивость предопределяет скорость очищения легких и заживление свежих очагов.
- Туберкуломы легких (очаг казеозы в капсуле диаметром более 1 см) приводят к стабильным изменениям органа. Казеозы – это полости с распадом тканей.
- Кавернозная форма туберкулеза характеризуется слабым рассасыванием, образованием участков склероза.
Интенсивная терапия подавляет размножение инфекции, а противорецидивные курсы помогают уменьшить остаточные изменения.
Виды изменений
Гранулематозное воспаление, вызванное активностью макрофагов, провоцирует посттуберкулезные изменения в легких:
- К малым проявлениям относится фиброз, рубцы, отложения солей кальция (петрификаты) до 1 см, четко ограниченные очаги, наслоения плевры.
- К большим — относят пневмосклероз, очаги кальцификации более 1 см, множественные очаги, плотные белковые массы, цирроз и сращения плевры.
Что это такое? Остаточные проявления воспалительных очагов в легких, плевре, средостении.
Паренхиматозные поражения включают:
- Туберкулемы – это круглые или овальные гранулемы в капсулах соединительной ткани, которые обнаруживаются у 5% пациентов.
- Рубцевание и разрушение легкого – примерно у 40% пациентов со вторичным туберкулезом развивается фиброз и ателектаз (спадание легкого). Средостение на рентгенограмме смещается в сторону рубцов.
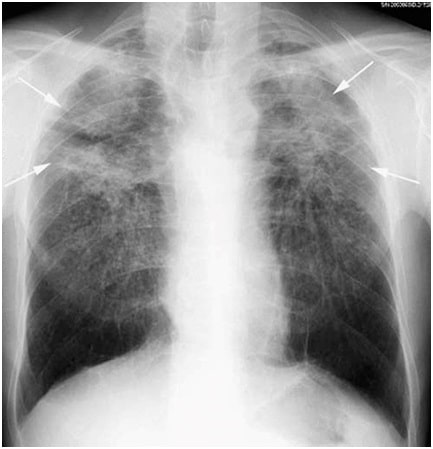
К поражению дыхательных путей относится:
- Бронхоэктатическая болезнь у 70-80% пациентов вызвана фиброзированием бронхиальной стенки. Развивается вторично на фоне компенсаторного расширения бронхов.
- Трахеобронхиальный стеноз вызван гранулематозными образованиями и увеличением лимфатических узлов. Чаще всего страдает левый главный бронх.
- Бронхолитиаз – образование известковых камней после перенесенной инфекции, способно привести к закупорке бронха. Проявляется кашлем, кровохарканьем, свистящим дыханием или свидетельствует о рецидивирующей пневмонии.
Сосудистые осложнения проявляются в виде васкулитов (воспаление сосудов) или тромбозов, расширением бронхиальных артерий и развитием псевдоаневризмы.
Поражения средостения включают кальцификацию лимфатических узлов, свищи пищевода, поражения перикарда, которые способствуют сердечной недостаточности. Изменения в плевре обнаруживаются в виде образования выпотов. Опасным осложнением становятся бронхоплевральные свищи и пневмоторакс.
Симптомы и признаки
Посттуберкулезные изменения определяются в виде пневмосклероза, фиброза и цирроза. Сморщивание легкого нарушает функции дыхания и смежных органов. Выделяют следующие признаки фиброза:
- тупая и тянущая боль в груди;
- кашель с мокротой;
- повышение температуры;
- хрипы при выслушивании.

При циррозе из-за массивных изменений легкие теряют воздушность. В результате появляются серьезные симптомы:
- одышка;
- кашель с небольшой мокротой;
- посинение подбородка и конечностей;
- повышенное сердцебиение;
- повышение температуры тела.
Реакцией на рубцевание может быть расширение легкого – эмфизема, которая проявляется повышенной прозрачностью рисунка на рентгене.
Диагностика
Посттуберкулезные изменения хорошо видны на рентгенограмме в виде уплотнений, затемнений или уменьшения объема легкого, изменения сосудистого рисунка. Для изучения функции легких проводится спирометрия, во время которой исследуется:
- объем форсированного вдоха (ОФВ1);
- функциональная жизненная емкость легких (ФЖЕЛ);
- соотношение ОФВ1/ФЖЕЛ.
При нормальной функции легких ОФВ1 ≥80%, ФЖЕЛ ≥80% и ОФВ1/ФЖЕЛ ≥70%. Сочетание показателей показывает наличие различных дефектов:
- обструктивное нарушение при ОФВ1/ФЖЕЛ <70%;
- рестриктивное нарушение при ОФВ1/ФЖЕЛ соотношение ≥70% и ФЖЕЛ <80%;
- сочетанный дефект ОФВ1/ФЖЕЛ <70% и ФЖЕЛ <80%.

Диагноз подтверждается на основании симптомов, рентгенографии грудной клетки или компьютерной томографии, серологического тестирования для подозрения на вторичный аспергиллез (антитела IgG).
Общие принципы лечения
Для снижения риска осложнений наряду с противотуберкулезными средствами назначают гепатопротекторы, дезинтоксикационую и витаминную терапию. При малых остаточных изменениях рекомендовано диспансерное наблюдение на протяжении года, при больших – в течение 3-5 лет. Наличие сопутствующих болезней, которые понижают иммунитет, обязывает проходить противорецидивную терапию в весенний и осенний периоды.
Важно не упустить реактивацию инфекции, поскольку в кавернозных очагах могут присутствовать микобактерии. Повторный курс интраконазолом смягчает клиническую картину заболеваний. Анализ мокроты позволяет выявить возбудителей, которые обуславливают воспаления на фоне рубцевания бронхолегочной ткани. Применяются длительные курсы терапии антибиотиками. Сами по себе ограниченные участки пневмосклероза не подлежат лечению. Иногда назначается кислородотерапия.
Хирургическое лечение требуется, если препараты не способны ликвидировать очаг инфекции. Выделяют следующие показания для операции:
- одышка мешает нормальной жизнедеятельности;
- наблюдаются рецидивы воспалительных процессов;
- развивается аспергиллез и другие гноеродные инфекции;
- зона поражения увеличивается;
- сильное кровохарканье.
При фиброзе удаляется функционально неполноценный очаг. Хирургическое лечение проводится, если посттуберкулезные изменения сосредоточены в одной доле легкого и не привели к ХОБЛ с сердечной и дыхательной недостаточностью.
Прогноз
После лечения легочного туберкулеза функция легких продолжает снижаться на протяжении 18 месяцев. К факторам риска развития посттуберкулезных изменений относятся:
- плохая рентенологическая динамика;
- выявление микобактерий в мокроте;
- длительность лечения.
Хронические заболевания легких, застойная сердечная недостаточность, аутоиммунные заболевания и ВИЧ-инфекции значительно ухудшают прогноз. Пациентам со значительными нарушениями дыхательной функции важно контролировать состояние на протяжении 1,5-2 лет после завершения противотуберкулезного лечения.
Последствия и осложнения
Аспергиллез – опасное осложнение туберкулеза, связанное с заселением грибка aspergillus fumigatus в остаточных полостях легкого. Выявляются в 22% случаев после лечения и проявляется:
- длительным недомоганием;
- кашлем;
- периодическим кровохарканьем.
Бронхоэктатическая болезнь у 20-60% пациентов приводит к изменению функции и структуры дыхательных путей, сопровождается кашлем, обильной гнойной мокротой, кровохарканьем. Повышает риск пневмонии. Появление антибиотиков широкого спектра снизило вероятность развития бронхоэктатической болезни.

К другим посттуберкулезным осложнениям относятся стеноз трахеи и бронхов, образование трахеопищеводного свища – эти состояния опасны для жизни, но встречаются крайне редко. Бронхогенные карциномы и туберкулез легких часто сопутствуют друг другу.
Вывод
Посттуберкулезные изменения связаны с рубцеванием тканей легких, нарушением трофики и дыхательной функции из-за структурных нарушений. Ранняя диагностика и долговременная терапия позволяют избежать осложнений.

Остаточные изменения в легких после перенесенного туберкулеза могут оставаться на всю жизнь. Часто нарушается функциональное состояние дыхательной системы, что приводит к недостаточному поступлению кислорода во все органы.
Во избежание развития осложнений и снижения качества жизни нужно обращать внимание на клинические проявления, а также периодически проходить обследование у фтизиатра, кратность которого зависит от вида посттуберкулезных явлений.
Виды остаточных явлений
В зависимости от характера и объема изменений выделяются малые и большие остаточные явления после пролеченного туберкулеза. К малым явлениям относятся:
- Небольшой, ограниченный фиброз, который не распространяется за пределы одного сегмента легкого – участок соединительной ткани после некроза.
- Рубцовые изменения – запаянные синусы легкого, плевромедиастинальные, плевродиафрагмальные сращения.
- Единичные петрификаты (отложения солей кальция), размеры которых не превышают 1 см в диаметре – формируются в области инфекционного очага, а также в прикорневых лимфатических узлах. Они образуются после пролеченного первичного туберкулезного комплекса Гона.
- Единичные очаги перенесенной инфекции, которые имеют четкие края, размеры не больше 1 см в диаметре. Количество не должно превышать 5 штук.
- Плевральные наслоения – характерные образования на поверхности листков плевры формируются в случае распространения инфекционного процесса. Они редко бывают изолированными, а чаще появляются с другими остаточными явлениями.

К большим посттуберкулезным явлениям относятся:
- Остатки первичного очага Гона в виде кальцификатов, количество которых превышает 5 штук.
- Единичные или множественные очаги, размеры которых превышают 1 см в диаметре.
- Фиброз, выходящий за пределы одного сегмента легкого.
- Санированная полость – область деструкции, которая не содержит в себе микобактерий.
- Цирротические изменения легочной ткани независимо от протяженности.
- Фиброторакс – зарастание полости плевры волокнистой соединительной тканью (возникает после перенесенного туберкулеза с распространением инфекционного процесса на плевру).
- Плевропневмосклероз с бронхоэктазами – соединительная ткань замещает часть легкого, плевральной полости; вследствие этого расширяются бронхи, частично компенсируя снизившийся доступ кислорода.
- Рубцовые изменения в сегменте или доле легкого, являющиеся следствием перенесенного хирургического вмешательства, в частности, резекции.
- Массивные наслоения на плевре диаметром более 1 см, которые могут содержать в себе кальцификаты.
Посттуберкулезные изменения легких МКБ 10 (Международная классификация болезней 10 пересмотра) шифрует как отдельное патологическое состояние, которое имеет код В90.9.
Возможные симптомы
При небольших изменениях в легких человек чувствует себя хорошо. Если остаточные явления затрагивают большой объем легочной ткани, то не исключается нарушение работы дыхательной системы, что проявляется одышкой, периодическим кашлем. При этом страдают другие системы органов, так как они не получают кислород в должном объеме. Часто нарушается работа вегетативной нервной системы, что сопровождается слабостью, повышенной потливостью.

Нередко на фоне присоединения неспецифической инфекции беспокоит влажный кашель. Мокрота при посттуберкулезных изменениях в легких имеет слизистый или слизисто-гнойный характер.
Чем больше изменения в легких после пролеченного туберкулеза, тем выше вероятность рецидива заболевания.
Диагностика
После лечения туберкулеза пациент находится под диспансерным наблюдением врача-фтизиатра. Для контроля состояния проводятся периодические диагностические исследования:
- Рентгенография – основной метод диагностики, который позволяет оценивать морфологические нарушения. Посттуберкулезные изменения легких, затянувшийся туберкулез включают очаги обызвествления, деструкции, а также фиброза (соединительной ткани). Они имеют различные размеры, локализацию. Выраженность изменений не всегда коррелирует с интенсивностью клинических проявлений.
- Компьютерная томография – рентгенологическое исследование, представляющее собой послойное сканирование тканей. Оно обладает высокой разрешающей способностью.
- Туберкулинодиагностика – методика включает проведение кожных проб (пробы Манту, Пирке), которые применяются преимущественно в детском возрасте. При помощи исследования оценивается активность инфекционного процесса по степени выраженности иммунного ответа.
- Иммунологические исследования – оценка иммунного ответа, на основании которой делается заключение об активности микобактерий туберкулеза в организме. Анализы назначаются взрослым и детям, к ним относятся квантифероновый тест, T-SPOT.
При необходимости назначаются дополнительные исследования, позволяющие определить функциональное состояние других органов и систем. К ним относятся клинические и биохимические анализы крови, мочи; ЭКГ; УЗИ органов брюшной полости. На основании результатов исследований врач определяет тактику дальнейшего лечения.
Лечебная тактика
Невыраженные посттуберкулезные нарушения не требуют проведения терапевтических мероприятий. Врач дает пациенту рекомендации в отношении укрепления иммунитета. Пациент должен соблюдать рациональный режим труда и отдыха, отказаться от вредных привычек, хорошо и разнообразно питаться.

Непосредственно после проведения химиотерапии может понадобиться выполнение мероприятий, направленных на нормализацию состояния печени, так как большинство противотуберкулезных препаратов обладают гепатотоксическим действием.
При выраженной гипоксии назначаются лекарства для улучшения функционального состояния органов и тканей в условиях гипоксии (нейропротекторы, средства, улучшающие метаболизм сердечной мышцы). В случае необходимости используются иммуностимуляторы. Длительность патогенетической терапии определяется лечащим врачом индивидуально.
Осложнения и прогноз
Остаточные нарушения, сопровождающиеся фиброзом, кальцификацией, остаются пожизненно. При этом главная задача основного этапа терапии заключается в уничтожении возбудителя с целью предотвращения рецидива в будущем.
Осложнения зависят от степени выраженности и характера явлений. Они включают ухудшение функции внешнего дыхания, приводящее к нарушению метаболизма во всех органах. При небольших остаточных нарушениях прогноз для жизни человека благоприятный. Выраженная деструкция легочной ткани с фиброзом приводит к снижению трудоспособности человека.
Заключение
Посттуберкулезные нарушения в легких часто остаются на всю жизнь. При выраженных изменениях нарушается функция внешнего дыхания, что требует проведения патогенетической терапии, а также приводит к снижению качества жизни человека.

Метатуберкулезные изменения в легких – это очаги разрастания соединительной ткани в месте, где до этого был очаг туберкулеза. Кроме перенесенного туберкулеза к причинам появления отклонений относят другое тяжелое заболевание, которое повредило целостность ткани легкого, общение с зараженным человеком, сифилис, курение, постоянное вдыхание вредных веществ, травмы легкого, облучение радиацией. Если такую патологию не лечить, могут развиться опасные осложнения.
Симптомы и признаки
Проявления патологического состояния зависят от объема поражения ткани легкого. Если имеется одиночный очаг или несколько мелких кальцинатов (скопившаяся в легких соль), симптомы нередко отсутствуют. При обширных изменениях в кровь начинает поступать меньше кислорода, и возникает гипоксия. Это приводит к появлению следующих симптомов:
- утомляемость;
- раздражительность;
- сонливость.
Патология приводит к развитию признаков сердечной и дыхательной недостаточности: одышке, быстрой утомляемости, бледности кожного покрова, сухому кашлю. Болезнь в тяжелых случаях приводит к слипанию легкого. В результате снижается объем газообмена, что провоцирует развитие следующих симптомов:
- асимметрия грудной клетки;
- утолщение дистальных фаланг;
- синюшность носогубного треугольника;
- боль в груди;
- синдром хронической усталости.
При развитии патологического состояния в груди появляется попискивание, как при трении пробки.
Виды и формы
Метатуберкулезные изменения в легких могут иметь несколько форм. Это пневмосклероз, кальцинаты, рубцовые стенозы, бронхоэктазы, фиброателектазы, цирроз легких.
Это процесс замещения соединительной тканью участка легкого или всего органа. При прогрессировании патологии состояние больного начинает постепенно ухудшаться: нарастает одышка, возникают признаки дыхательной недостаточности, появляется влажный кашель с трудно отделяемой мокротой, развивается плеврит.
У пациента наблюдается хроническая усталость, боль в области груди, снижается масса тела, бледнеют кожные покровы. Это необратимый процесс, который приводит к резекции органа или летальному исходу.
Если болезнь не прогрессирует, применяют симптоматическую терапию.
По степени выраженности пневмосклероз легкого и его долей бывает следующих видов:
- пневмофиброз – участки соединительной ткани чередуются с легочной;
- непосредственно пневмосклероз – паренхима органа замещается соединительной тканью;
- пневмоцирроз – тяжелая форма пневмосклероза, при которой происходит полное замещение сосудов, альвеол и бронхов соединительной тканью, уплотняется плевра, в пораженную сторону смещаются органы средостения.
Кальцинатами называется скопление кальциевых солей в легочных тканях. Выявляют их только при проведении рентгена. На снимках они обнаруживаются в виде пятен округлой формы. При формировании кальцинатов практически никогда не наблюдается характерной симптоматики, поэтому больной не подозревает о том, что в легких происходят изменения.
Однако в дальнейшем может появиться небольшое воспаление с незначительными симптомами:
- повышенная утомляемость;
- слабость;
- потливость ночью;
- снижение работоспособности;
- потеря аппетита;
- бессонница;
- головокружение;
- головная боль.
Из-за отложения солей меняется структура альвеол. В результате легкие перестают нормально функционировать. Происходит нарушение процессов газообмена, развивается дыхательная недостаточность. У больного наблюдается одышка даже при незначительных физических нагрузках, появляется тахикардия.
В области груди начинает распирать, кожный покров бледнеет или приобретает синий оттенок.
Появление мелких кальцинатов по всему легкому означает запущенную форму метатуберкулезных изменений. У больных деформируются ногтевые пластины, а пальцы напоминают барабанные палочки.
Метатуберкулезные изменения в легких могут проявляться рубцовыми стенозами. Если появился рубец, значит, человек переболел активной формой туберкулеза. В этом случае воспалительный процесс затрагивает близлежащие лимфатические узлы: лимфоузлы начинают увеличиваться в размере и сдавливают легочную ткань и бронхи. При этом у больного появляется сильный кашель и одышка, кожные покровы становятся синюшного цвета.
В результате сужения просвета бронхов мокрота перестает нормально выделяться. Она начинает там скапливаться, нагнаиваться, что приводит к развитию бронхоэктазов. Выявляют патологию эндоскопическим способом. Лечение только оперативное.
Это патологическое расширение бронхов. Происходит это в результате поражения ткани их стенок. Бывают мешковидной и цилиндрической формы. Если на фоне бронхоэктазов начинают прогрессировать бронхолегочные инфекции, в процесс могут вовлечься новые лимфоузлы.
Образуются спайки, присоединяется вторичная инфекция, возникает гнойное воспаление. У больного усиливается дыхательная недостаточность, появляются приступы влажного кашля, возникает слабость, потливость, раздражительность. Бронхоэктазы повышают вероятность возникновения легочного кровотечения.
К последствиям рубцового стеноза относят фиброателектазы – участки легких, которые не принимают участие в дыхательном процессе, т. к. нарушена функция бронхов, ведущих к ним. Из-за не поступления воздуха в такие зоны ткань в этих местах спадает и навсегда перестает функционировать. Такие участки и называются фиброателектазами. Образуются они в основном в нижних долях или затрагивают только средние доли правого легкого. У больного наблюдаются тупые боли в груди, кашель с мокротой.
Метатуберкулезные изменения могут выражаться циррозом легких. В результате возникновения неоднородной структуры легочной ткани под воздействием различных причин (кальциноз, фиброз, рубцы) уменьшается объем органа.
Это сильно нарушает его функцию и приводит к развитию дыхательной недостаточности.
Нередко возникает сердечно-легочная недостаточность, гипоксия, кашель с кровью. У больного наблюдаются одышка в состоянии покоя, кашель с отделяемой мокротой, перебои в работе сердца, увеличение печени в размере.
Диагностика
Выявляют метатуберкулез в основном с помощью флюорографии. При этом важно исключить наличие активных очагов с инфекцией. Фтизиатр может направить больного на такие диагностические мероприятия, как:
- компьютерная томография;
- цитологическое исследование;
- посев на флору;
- биопсия;
- бронхографическое и бронхоспирометрическое исследование;
- бронхоскопия;
- многоосевое томографическое исследование корня легкого;
- суперэкспонированные снимки.
После этого врач назначает больному соответствующее лечение.
Лечение
Нельзя вылечить метатуберкулез . Не существует медикаментов, которые смогли бы превратить соли кальция или соединительную ткань в здоровое легкое. Лечение проводят только для облегчения состояния больного и предотвращения прогрессирования патологического процесса.
Терапия остаточных явлений после перенесенного заболевания является симптоматической:
- если у больного одышка, ему назначают бронхолитические препараты: Сальбутамол, Спириву, Беродуал, Эуфиллин;
- при влажном кашле помогают муколитики: АЦЦ, Бронкатар, Бромгексин, Лазолван, Проспан;
- при воспалительных и аллергических проявлениях назначают глюкокортикостероиды: Буденофальк, Преднизолон, Дексаметазон;
- если наблюдается сердечно-легочная недостаточность, применяют сердечные гликозиды: Коргликон, Целанид, Дигоксин, Строфантин.
Показано хирургическое лечение пациентов с метатуберкулезной патологией в следующих случаях:
- сильном нарушении проходимости бронхов, которое спровоцировано рубцовым стенозом, компрессией бронхов, бронхолитом, лимфобронхиальной перфорацией;
- сосудистых нарушениях, возникших в результате рубцового поражения кровеносных сосудов корня средостения и легкого;
- поражении нервных стволов из-за сдавливания ветвей диафрагмального, симпатического или блуждающего нерва;
- фиброателектазе;
- панцирном плеврите.
Эффективность такого способа лечения зависит от того, в каком объеме были удалены измененные лимфоузлы и пораженные места легочной ткани.
Осложнения и прогноз
Метатуберкулез может привести к развитию осложнений не только со стороны легких, но и со стороны сердца. Это может быть:
- дыхательная или сердечная недостаточность;
- эмфизема;
- ателектаз (спадение легкого);
- приобретенные пороки сердца;
- повышение давления в малом круге кровообращения.
Если у человека диагностирован метатуберкулезный пневмосклероз и другие формы метатуберкулеза, прогноз является сомнительным. Объясняется это необратимыми изменениями в легочной ткани. Нередки случаи, когда человека всю жизнь не беспокоят симптомы патологии. Однако бывает, что изменения в легких приводят к летальному исходу.
Читайте также:


