После прививки от туберкулеза откашливаюсь кровью

- Покашливание и выделение крови
- Причина в раке легкого
- Развитие крупозной пневмонии
- Кровавый кашель при туберкулезе
- Причина в легочном кровотечении
- Другие этиологическое факторы и лечение


Покашливание и выделение крови
Когда в мокроте обнаруживается кровь, нужно обратиться к врачу. Если данный симптом возник однократно и больше не беспокоил, лечение не требуется. Другое дело, когда кровь выделяется постоянно, и имеются другие признаки (одышка, слабость, боль в груди, лихорадка). Известны следующие причины кашля с кровавой мокротой:
- рак легкого;
- туберкулез;
- абсцесс;
- пневмония;
- заболевания сердца;
- легочное кровотечение;
- респираторный муковисцидоз;
- паразитарные инфекции.

Иногда это наблюдается при остром бронхите. Причина — разрыв мелких сосудов.
Другие причины кашля с примесью крови включают обезвоживание организма. При этом слизистые становятся сухими, и любой травмирующий фактор может привести к повреждению сосудов.
Не всегда выделение крови во время кашля обусловлено травмированием легочной ткани. Причина может крыться в патологии желудка и пищевода. Это наблюдается на фоне язвы или варикоза.
Причина в раке легкого
Мокрота с кровью при кашле выделяется у больных, страдающих злокачественными новообразованиями легких. Наиболее опасен рак. Он чаще развивается у курильщика. Это очень актуальная медицинская проблема. Рак — самая частая причина летальных исходов в связи со злокачественной патологией. Медицина практически бессильна перед данной болезнью.
Рак часто выявляется уже на поздних стадиях. Чаще поражаются верхние доли легкого. Нередко рак быстро дает метастазы в другие органы. В развитии болезни наибольшую роль играют следующие факторы:
- курение;
- контакт с асбестом;
- вредные факторы труда (запыленность помещения, вдыхание химических веществ и паров);
- работа по добыче угля.
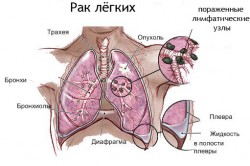
Повышает вероятность развития рака наличие силикоза и туберкулеза. Опухоль часто выявляется у курильщика. При сгорании табака выделяется огромное количество токсических веществ (оксид азота, двуокись углерода, бензпирен, полоний, толуидин, смолы). Чаще болеют жители крупных городов. При раке легких наблюдаются следующие симптомы:
- кашель;
- кровохарканье;
- боль в груди;
- одышка;
- ухудшение общего самочувствия;
- лихорадка;
- снижение веса.
Наиболее опасен периферический рак, так как он часто протекает незаметно для человека. Кашель мучительный, постоянный, изнуряющий. Со временем его характер изменяется. Причина появления этого симптома — раздражение слизистой бронха опухолью. На ранних стадиях мокрота желтая или зеленоватая. При прорастании опухоли в кровеносные сосуды появляется кровохарканье.
Это поздний симптом. Кровь перемешана с мокротой или определяется в виде сгустков. Секрет бронхов становится розового или красного цвета. Если кровь сворачивается, то она выделяется в форме темных сгустков. Нередко это состояние становится причиной смерти больного человека. Если в мокроте присутствует кровь, то нужно исключить туберкулез.
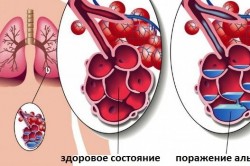
Развитие крупозной пневмонии
Данный симптом часто наблюдается при долевой (очаговой) пневмонии. Наряду с бронхитом это очень распространенная патология. Чаще болеют взрослые. Данная патология протекает в острой форме и проявляется симптомами интоксикации. Возбудитель проникает в легкие через кровь, дыхательные пути или лимфу. Пусковыми факторами являются переохлаждение, вирусные инфекции, травмы, стресс.
Риск развития пневмонии повышается при сахарном диабете, алкоголизме и ишемической болезни сердца. Пневмония протекает в 4 стадии:
- прилива;
- красного опеченения;
- серого опеченения;
- разрешения.
Заболевание начинается с кашля и симптомов интоксикации. Возможны следующие клинические признаки воспаления легких:
- повышение температуры тела до 39 °C и выше;
- потливость;
- озноб;
- слабость;
- головная боль;
- одышка;
- боль в груди.
Кровавый кашель при туберкулезе
Если в мокроте обнаруживается примесь крови, то это может указывать на туберкулез. Им страдают преимущественно взрослые мужчины. Болезнь вызывается палочкой Коха. Если воспаление легких хорошо поддается терапии, то в этом случае лечение может затягиваться на несколько месяцев. Туберкулез бывает первичным и вторичным.
Возбудителями являются микобактерии. Человек заражается через воздух при контакте с больным активной формой туберкулеза. Возможно инфицирование бытовым способом (через посуду). Реже происходит заражение пищевым путем. В развитии болезни играют роль следующие факторы:

- выраженный иммунодефицит;
- наличие ВИЧ-инфекции;
- сахарный диабет;
- курение;
- алкогольная зависимость;
- тесный контакт с больным;
- наличие тяжелых соматических болезней (опухолей, рака);
- неудовлетворительные социально-бытовые условия;
- употребление наркотиков;
- наличие силикоза.
Туберкулез проявляется слабостью, кашлем, кровохарканьем, снижением веса, сильной потливостью, повышением температуры, увеличением лимфатических узлов, апатией, одышкой, болью в грудной клетке. Выраженность симптомов зависит от клинической формы этой патологии. Сухой кашель при туберкулезе наблюдается редко. Чаще всего он продуктивный.
В мокроте определяются следы крови. Вместе в ней выделяется большое количество возбудителя (в активную фазу болезни). Кашель приступообразный, мучительный. В тяжелых случаях возможно развитие массивного легочного кровотечения. Нередко на фоне туберкулеза поражаются другие органы (печень, селезенка, почки, сердце, головной мозг).
Причина в легочном кровотечении
Если беспокоит кашель с кровью, причина может крыться в массивном повреждении сосудов легких. Это опасное состояние, требующее экстренной помощи. Легочное кровотечение — это не самостоятельное заболевание. Оно возникает в запущенных случаях при неправильном лечении основной патологии. Летальность достигает 80%.
Данное состояние чаще диагностируется у пожилых людей. Различают кровохарканье и легочное кровотечение. Последнее состояние более опасно. При нем из дыхательных путей выделяется кровь алого цвета. Она определяется в виде сгустков. Кровотечение бывает малым, средним и профузным. В последнем случае прогноз часто неблагоприятный. Потеря крови составляет 500 мл и более в сутки.
- грибковые болезни;
- гангрена;
- туберкулез;
- абсцесс;
- бронхоэктатическая болезнь;
- тромбоэмболия легочной артерии;
- перелом ребер;
- гемосидероз;
- гранулематоз Вегенера;
- передозировка антикоагулянтами;
- пневмосклероз;
- опухоли.
Основной симптом — выделение ярко-красной крови во время кашля. Она бывает пенистой (при отеке легкого).
Потеря крови приводит к бледности кожи, частому сердцебиению, падению давления, одышке, профузному поту, головокружению. Иногда больные теряют сознание. Такому человеку нужно помочь как можно быстрее.
Другие этиологическое факторы и лечение
Если в мокроте обнаружена кровь, то причиной могут стать паразитарные заболевания. К ним относятся: парагонимоз, стронгилоидоз, анкилостомидоз. Реже кровохарканье наблюдается при амебиазе и трихинеллезе. Парагонимоз — это инфекция, вызываемая легочным сосальщиком. Болезнь протекает в хронической форме.

Люди заражаются через продукты (недостаточно термически обработанное мясо ракообразных) или грязную воду. В легочной ткани паразит образует кисты. Откашливание мокроты с кровью наблюдается при острой респираторной форме болезни. Появляются такие симптомы, как лихорадка, сухой или продуктивный кашель, тахикардия, аллергические реакции, одышка, боль в груди, головокружение.
При отсутствии лечения возможны следующие осложнения:
- легочное кровотечение;
- пневмоторакс;
- эмпиема;
- абсцессы.
Причина может крыться в воспалении бронхов. Кашель с кровью при бронхите не является постоянным и основным симптомом. Данный признак часто наблюдается при травмах грудной клетки. Это может быть огнестрельное или ножевое ранение. Иногда причиной кашля с кровью является острая интоксикация организма.
При наличии этого симптома требуется обратиться к врачу. Проводятся такие исследования: рентгенография, томография, общие клинические анализы, бронхоскопия, паразитологический анализ, биопсия, анализ мокроты. Лечение зависит от основной болезни.
Выделение мокроты при туберкулезе предполагает назначение таких препаратов, как: Изониазид-Акос, Этамбутол-Акри, Пиразинамид-Акри, Стрептомицин-КМП, Канамицин. При пневмонии назначаются антибиотики. Рак лечится хирургическим способом. Таким образом, примесь крови в мокроте является серьезным симптомом, требующим консультации врача.
Туберкулёз – опаснейшее инфекционное заболевание, возбудителем которого является Mycobacterium tuberculosis, или микобактерия туберкулёза. Развивается болезнь стремительно, имеет массу последствий и осложнений, оставляя отпечаток на организме на всю жизнь. К сожалению, как и множество прочих, заболевание легче предотвратить, чем купировать возникшее заражение. На сегодняшний день единственным методом профилактики туберкулёза является БЦЖ-прививка. Последствия, осложнения и противопоказания - в статье.
Расшифровка вакцины БЦЖ
Вакцина БЦЖ: что это?
Вакцина БЦЖ – это взвесь ослабленной микобактерии бычьего вида с потерей вирулентности для человека. Существует две разновидности:
Так ли нужна прививка?
Ни для кого не секрет, что вакцина не даёт 100% гарантии, что впоследствии заражение туберкулёзом не произойдёт. Так тогда для чего она нужна, спросите вы. Дело в том, что БЦЖ вырабатывает противотуберкулёзный иммунитет, способный оказывать мощную защиту при первичном инфицировании, а также при возможных последующих контактах с переносчиками туберкулёзной инфекции. Если же организм всё-таки окажется слабее болезни, то вакцина предотвратит развитие особо тяжёлых, генирализованных форм туберкулёза (диссеминированной и милиарной формы). Таким образом, не обеспечивая полной защиты от инфекции, прививка несколько облегчит течение болезни в случае заражения.
Кому рекомендована вакцинация БЦЖ?
Вакцинация рекомендована категориям людей:
- Новорожденные. Всем детям БЦЖ в год уже должна быть привита. Особенно в регионах с высокой распространённостью туберкулёза.
- Лица, постоянно контактирующие с заражёнными туберкулёзом (обычно медперсонал тубдиспанцеров и пр.).
В каком возрасте проводится вакцинация БЦЖ?
БЦЖ когда делают? Первичную вакцинацию принято проводить здоровому новорожденному ребёнку на 3-7 дне жизни. Предварительно врач обязательно должен осмотреть ребёнка, провести термометрию (при повышенной температуре тела процедура противопоказана), учесть данные анамнеза и все возможные противопоказания. Помимо этого, прививки БЦЖ детям осуществляются только после консультации у врача-специалиста с готовыми результатами исследований крови и мочи.
Вакцину следует вводить внутрикожно, в наружную поверхность левого плеча, доза не должна превышать 0,05 мг. Техника выполнения процедуры предполагает постепенное введение - для того, чтобы убедиться, что игла вошла под нужным углом. Если всё выполнено правильно, то на месте укола образуется папула диаметром в 7-9 миллиметров, белого цвета, обычно исчезающая через 15-20 минут после процедуры.
Дети, которые по той или иной причине не были привиты в роддоме, подвергаются вакцинации при первой же возможности. Если же с момента рождения прошло более двух месяцев, то перед прививкой обязательно проводится реакция Манту. При положительном результате БЦЖ проводить запрещается.
В медицинскую карту новорожденного врач обязан сделать пометку о проведенной вакцинации с указанием даты прививки, серии и контрольного номера вакцины. Помимо этого, в историю вносится и срок годности введённого препарата, а также предприятие-изготовитель.
Важно! Место вакцины запрещено обрабатывать какими-либо растворами. Наложение повязок также не допускается.
К чему такая спешка?
Также у врачей часто спрашивают, почему так рано делают БЦЖ. Когда делают прививку, родители недоумевают, зачем новорожденного, ещё неокрепшего ребёнка на третьи сутки подвергают такому испытанию. Дело в том, что ситуация с туберкулёзом такова, что не все больные знают о своей проблеме, продолжают вести привычный образ жизни. Являясь переносчиками опасной инфекции, они беспрепятственно посещают общественные места, что вызывает большую угрозу, в особенности для маленького ребёнка. Риск встречи малыша с бактерией очень велик. Именно поэтому прививку проводят максимально рано, чтобы на момент выписки у ребёнка уже начал формироваться иммунитет к Mycobacterium tuberculosis.
Ревакцинация БЦЖ
Повторной вакцинации подлежат дети в возрасте 7 и 14 лет, но только при условии отрицательной реакции на пробу Манту. Интервал между Манту и ревакцинацией не должен превышать двух недель.
К сожалению, в эпидемиологически неблагоприятных регионах страны дети заражаются микобактерией задолго до первой ревакцинации, поэтому повторно БЦЖ они не подвергаются.
Какие процессы в организме происходят после БЦЖ?
В место введения вакцины немедленно начинают прибывать макрофаги (или моноциты – разновидность лейкоцитов), поглощающие микобактерию туберкулёза. Возбудитель заболевания погибает вместе с макрофагами, в результате чего происходит образование некротических казеозных масс. Выходя наружу, они провоцируют образование рубца на месте введения вакцины.
Реакция на БЦЖ
Реакцией является развитие папулы на месте укола, появляющейся обычно у новорожденных спустя 4-6 недель после вакцинации. На месте прививки должен образоваться рубчик, по размеру которого возможно судить о приобретённом противотуберкулёзном иммунитете. Так, если после БЦЖ образовался рубец размером 2-4 мм, то говорят, что организм привитого будет сопротивляться заболеванию в течение 3-5 лет. Если же размер в 5-7 мм – то организм под защитой в течение 5-7 лет, а при 8-10 мм - в течение 10 лет.

Обычно прививка переносится хорошо, но иногда наблюдается появление реакций:
- БЦЖ покраснела. Если покраснение не распространяется на окружающие ткани и наблюдается исключительно в период прививочной реакции, то это является нормой. В редких случаях помимо покраснения могут сформироваться припухлость и келоидный рубец. Поводов для беспокойства при этом быть не может: таким образом кожные покровы реагируют на препарат.
- БЦЖ гноится. Нагноение и нарывы – нормальная реакция на компоненты прививки, которая пройдёт в скором времени. Обратиться к врачу стоит, если помимо нагноения вокруг места вакцинации появилась краснота и отёчность: возможно, произошло инфицирование ранки, которое обязательно нужно лечить.
- БЦЖ воспалилась. Беспокоиться и обращаться к врачу стоит лишь в случае распространения отёка и воспаления на кожу плеча, за пределы места вакцинации.
- БЦЖ чешется. Зуд на месте укола – нормальное явление, однако врачи советуют наложить марлевую салфетку на ранку, чтобы сдерживать ребёнка от расчёсывания.
- Температура после БЦЖ. Повышение температуры тела у новорожденного до 38 градусов является нормой, а вот если у семилетнего ребёнка после ревакцинации наблюдается повышение температуры, следует немедленно обратиться к врачу.
О чём говорит отсутствие реакции?
Если после вакцинации на месте инъекции не образовался рубец, то это является признаком того, что вакцина оказалась неэффективной, ведь иммунитет к опаснейшему заболеванию не сформировался. Поводов для беспокойства в данном случае быть не должно: через некоторое время после получения отрицательной реакции на пробу Манту можно провести ревакцинацию, не дожидаясь 7-летнего возраста.
Отсутствие реакции на первую прививку встречается нечасто, наблюдается у 5-10% детей. Помимо этого, около 2% населения на планете имеют врождённый иммунитет к туберкулёзу. Это значит, что заболеть в течение жизни они в принципе не могут.
Противопоказания к вакцинации
Противопоказания БЦЖ не так обширны, к ним относятся:
- Масса тела новорожденного менее 2500 г (при 2-4 степени недоношенности).
- Острые заболевания либо период обострения хронических заболеваний. Вакцинацию в таком случае следует проводить только после полного излечения, когда клинические проявления болезни пройдут окончательно.
- Врожденный иммунодефицит.
- Наличие в семье новорожденного генерализованной инфекции БЦЖ.
- ВИЧ-инфицирование матери.
- Лейкемия.
- Лимфома.
- Терапия подавляющими иммунитет препаратами.
Противопоказания к ревакцинации
Противопоказаниями к ревакцинации являются:
- Обострение хронических заболеваний либо любые острые заболевания на момент вакцинации БЦЖ. Температура тела (повышенная) является серьёзным аргументом для переноса прививки. Обычно ревакцинацию проводят спустя месяц после выздоровления.
- Злокачественные новообразования.
- Состояние иммунодефицита.
- Туберкулёз (в том числе на стадии выздоровления).
- Положительная реакция на пробу Манту.
- Осложнения после первичной вакцинации.
Лица, временно освобождённые от вакцинации по причине наличия противопоказаний, должны находиться под наблюдением и учётом медицинского персонала до полного выздоровления и прививания. Лица, подвергшиеся ревакцинации, также находятся под наблюдением и должны явиться на проверку прививочной реакции спустя 1, 3, 6, 12 месяцев после процедуры.
Что включает проверка прививочной реакции?
Такая проверка проводится спустя 1-3 месяца, полгода и через год после вакцинации и ревакцинации, она включает в себя:
- Регистрацию размера местной реакции.
- Регистрацию характера реакции (оценивается, произошло ли образование папулы, пустулы с корочкой или рубчика). Помимо этого, проверяется пигментация в месте прививки.
Прививка БЦЖ: осложнения возможны?
Действительно ли вакцина полностью безопасна? Имеет ли осложнения БЦЖ-прививка? Последствия могут проявиться в виде:
- Остеит – туберкулёз кости. Развитие заболевания обычно происходит спустя 0,5-2 года после вакцинации, оно вызывает серьёзнейшие нарушения иммунной системы.
- Генерализованная инфекция БЦЖ – формируется при наличии у ребёнка врождённых иммунных нарушениях.
- Воспаление лимфоузла – требуется немедленное оперативное вмешательство, если происходит резкое увеличение лимфоузла в размерах (более 1 см в диаметре).
- Холодный абсцесс – требует хирургического вмешательства. Такое явление является следствием подкожного (вместо внутрикожного) введения вакцины БЦЖ. Прививка, последствия которой таковы, была проведена неграмотно.
- Келоидный рубец – представляет из себя красную, набухшую кожу в месте прививки. При наличии рубца ревакцинацию в семилетнем возрасте не проводят.
- Обширная язва говорит о высокой чувствительности ребёнка на компоненты препарата. Обычно назначается местное лечение.
Совместимость с другими прививками
БЦЖ является специфической вакциной, одновременное применение с которой других препаратов недопустимо. Кроме того, не разрешается проводить дополнительную вакцинацию не только в день постановки БЦЖ, но и на протяжении 4-6 недель после, в период возникновения реакций на препарат. После инъекции БЦЖ до любой другой прививки должно пройти как минимум 35-45 суток.
До вакцинации БЦЖ допускается прививание ребёнка от гепатита В. Единственным условием является период иммунологического покоя, то есть до возраста в 3 месяца малышу противопоказаны любые прививки.
Уход за ребёнком после БЦЖ
- Во-первых, рацион ребёнка должен остаться прежним. После вакцинации у малыша может наблюдаться жидкий стул, повышение температуры тела, а также рвота. Все эти последствия считаются нормальными, опасности для жизни и здоровья они не представляют.
- Жаропонижающие (при условии, что ребёнок не болен) следует давать на ночь при температуре выше 38,5 градусов. При фебрильных судорогах сбивать жар можно при 37,5 градусах.
- Применение антигистаминных препаратов крайне нежелательно. Покраснения и отёки должны проходить сами: здоровый организм справится самостоятельно.
- Купание не запрещено.
Обращаться к врачу следует в случае, если температуру невозможно сбить жаропонижающими (парацетамолом), если ребёнок беспокойный и долгое время отказывается от еды. При судорогах, потере сознания и гнойном нарыве на месте прививки незамедлительно вызывайте карету скорой помощи.
Отказ от БЦЖ
Сегодня всё чаще и чаще родители малышей высказывают недовольства по поводу тех или иных плановых прививок, считая их вредными. В моду входит практика отказа от вакцинирования. БЦЖ-прививка, последствия отказа от которой бывают весьма плачевными, не является исключением.
От вакцины против туберкулёза можно отказаться так же, как и от любой другой. Законодательство РФ подтверждает это право, тем самым перекладывая ответственность за детей на их родителей.
Что хотелось бы отметить по этому поводу? Сегодня в открытом доступе находится большое количество информации абсолютно обо всём. Каждый человек в состоянии самостоятельно изучать вопросы, касающиеся жизни и здоровья его и его семьи, принимать решения и нести ответственность за свои убеждения.

Если вы решите не прививать собственного ребёнка – никто ничего не скажет против. Нужно лишь собственноручно написать отказ в карте, обязательно указав, что не будете иметь никаких претензий к медицинскому персоналу впоследствии.
Если при кашле наблюдается кровь в мокроте, то нужно срочно бежать к врачу. Кашель с кровью или кровохарканье может указывать на наличие очень серьезного заболевания, лечить которое лучше заблаговременно. Сам кашель свидетельствует о заболеваниях легких, а присутствие там крови только усугубляет ситуацию. Мокрота с кровью при кашле — сигнал немедленно обратиться к врачу. Главное, вовремя распознать проблему и начать ее предотвращать.
Разновидности кашля
Важно! Выделяют два вида кашля, это сухой и влажный. Влажный наиболее полезный для организма, так как он выводит мокроту, в которой скапливаются все микробы и бактерии. Сухой является непродуктивным, он свидетельствует о начале заболевания. Со временем сухой переходит во влажный.
В зависимости от продолжительности выделяют:
- Острый, который длится 3 недели. Больной кашляет постоянно, благодаря чему организм освобождается от мокроты.
- Затяжной – длится от 3 недель до 3 месяцев. В отличие от острого, он проявляется временами. Данный вид свидетельствует о переходе его в хроническую форму.
- Хронический – считается таковым по прошествии 3 месяцев. Он может проявиться из-за невылеченной болезни, либо ее осложнений, а также в результате таких опасных заболеваний, как злокачественная опухоль, туберкулез легких, хронический бронхит и др.
Кровохарканье может быть следующих видов:
- Истинное – наблюдаются прожилки крови в мокроте суточный объем которой достигает 50 мл.
- Малое кровохарканье – можно заметить немного крови в мокроте при кашле. Иногда мокрота может быть пенистой. Суточный объем достигает 100 мл.
- Среднее – выделяется около 500 мл крови.
- Большое (профузное) – количество крови достигает более 500 мл.
Причины кровохарканья
Множество заболеваний ведет к кашлю, при котором выделяется мокрота. Это нормальный процесс защиты организма от вирусов и бактерий. Однако стоит обращать внимание на саму мокроту, нет ли в ней гноя или крови. Последний вариант наиболее опасный. Причин кашля с кровью может быть много. Иногда причиной может стать обычный разрыв сосуда, в результате чего небольшое ее количество выходит наружу.
Совсем другое дело, если мокрота с кровью при кашле выделяется в больших количествах и очень часто. Это может указывать на развитие пневмонии, опухоли легких либо туберкулеза.
Возможен и такой вариант, не кровохарканье, а кровь в слюне без кашля. Явление это не менее опасное, которое также свидетельствует об опасных заболеваниях (опухоль, пневмония и т.д.).
Бить тревогу стоит, когда у человека появляются неожиданные приступы кашля, мокрота которого содержит посторонние примеси. Помимо этого, у больного может наблюдаться тяжелое дыхание, нехватка воздуха и боль при вдохе и выдохе. Причины кашля с кровью могут крыться в недавно полученных травмах, так же он бывает у курильщиков.
Можно выделить следующие виды причин кровохарканья:
- Безопасные – сюда относят разрыв сосуда, лечение некоторыми видами препаратов. Кровь при кашле появляется резко и так же резко проходит.
- Проблемы с легкими. В данном случае потребуется комплексный осмотр врача и детальное обследование.
- Врожденные заболевания легких.
- Болезни сердца.
- Кашель с кровью после медицинских вмешательств.
- Кровохарканье, причины которого сложно установить.
- Кровотечение не из дыхательных путей, а в полости рта или глотки.
- Иные заболевания.
- Чаще всего отхаркивание кровью появляется при туберкулезе. В мокроте при туберкулезе можно наблюдать немного гноя, который может выделяться во время кашля и вне зависимости от него. Туберкулез несет больному не только кашель, но и другие симптомы заболевания, такие как высокая температура, резкое снижение массы тела, выпадение волос, потливость и др. Вначале заболевания у больного сухой кашель, который впоследствии переходит во влажный. При постановке диаскинтеста реакция будет положительная.
- Злокачественная опухоль легких также имеет кровохарканье среди своих симптомов.
- Запущенная стадия бронхита – поначалу все симптомы схожи с туберкулезом. Сухой кашель со временем переходит во влажный, при котором выделяется кровяная мокрота. Помимо этого у больного наблюдается еще ряд признаков бронхита (повышенная температура, одышка, слабость).
- Пневмония – в мокроте при кашле можно заметить кровь. Заболевание имеет еще ряд симптомов инфекционного заболевания.
- Бронхоэктаз (расширение бронхов)– помимо крови в мокроте можно заметить гной. Кашель начинает приобретать запущенную форму.
- Абсцесс легких – при кашле в мокроте имеется примесь крови, мокрота пахнет гнилью, иногда выделяются частицы гноя. Больной может жаловаться на потерю аппетита, слабость, тяжелое дыхание.
- Инфаркт легкого – кровохарканье может быть обильным или скудным. Помимо этого можно наблюдать учащенное сердцебиение, повышенную температуру, озноб и одышку.
- Аденома бронхов – при кашле в мокроте наблюдается кровь и гной. Больного беспокоит слабость, одышка, потеря аппетита и снижение веса.
- Грибковое инфецирование легких – при кашле в мокроте появляется небольшое количество крови.
- Травмы легких – у больного понижается давления, появляется одышка и боли при дыхании. Во время кашля наблюдаются небольшие геморрагии.
- Муковисцидоз – данное заболевание передается по наследству. Причиной кровохарканья является недостаточность поджелудочной железы.
- Бронхиальные кисты – во время кашля возможно выделение мокроты с гноем и кровью.
- Гипоплазия сосудов легких – кровохарканье редкое, но обильное.
- Геморрагическая телеангиэктазия – заболевание передается по наследству. При его течении наблюдается сильный кашель с кровью. На коже можно заметить множественные кровоизлияния, а также кровотечения в ЖКТ или анемия.
- Сердечный отек легкого – появляется пенистая мокрота с кровяным окрасом.
- Эмболия – причиной заболевания становится закупорка артерий в легких. Случается это после перенесенного инфаркта легких. После эмболии, на вторые сутки, проявляется влажный кровяной кашель.
- Митральный стеноз – кровохаркание появляется после сильной нагрузки.
- Повреждение аорты – опасное явление, которое может привести к смерти.
- Системная красная волчанка – при ней выделяется мокрота с прожилками крови. Чаще всего поражается оба легких.
- Гранулематоз Вегенера – частые и мучительные приступы кашля с кровяной примесью. Возможны гнойные риниты, синуситы и трахеиты.
- Синдром Гудпасчера – характеризуется кровотечением внутри легких, которые ведут к постоянному кровяному отхаркиванию. Появляется одышка, бледность кожи, высокая температура, озноб, различные патологии почек.
- Эндометриоз – что это может быть при кашле с кровью? Это частое заболевание, которое бывает у женщин. Характеризуется оно прорастанием эндометрия в разные органы и ткани. Даже в стенки легких.
- Болезни кроветворной системы, например, гемофилия, характеризующиеся дефицитом факторов свертывания крови, что приводит к повышенной кровоточивости.
- Кровохарканье может наступить после проведения биопсии, пункции легких и др. Оно может появиться сразу после данных манипуляций, либо на следующие сутки. Имеет непродолжительный характер.
- Операции на бронхах или легких – кровь изо рта выделяется во время восстановления организма. Ее количество минимально.
Это кашель с кровью при бронхите или бронхоэктазе, его сложно диагностировать, поэтому больной проходит комплексное обследование и находится под постоянным наблюдением врача. Если кровь появилась не в мокроте, а в близко расположенных органах, то причиной может быть травма десны, языка, губы или даже носа.
Данный синдром можно диагностировать не только у взрослого, но и у ребенка. Самой частой причиной является ОРЗ. Дыхательная система ребенка еще до конца не сформирована, сильный кашель легко может повредить ее, что приведет к выделению небольшого количества крови. Если это случилось единожды, то бить тревогу не стоит, но если это повторяется периодически, ребенка нужно показать врачу.
У маленьких детей во время рвоты или срыгивания может проявиться небольшое количество крови. Рвота и кашель с кровью у ребенка может возникнуть при:
- Кровотечении из носа либо в легких. Ребенок может просто ее заглотнуть, что потом выйдет вместе с рвотой.
- Повреждение сосудов слизистой оболочки пищевода либо желудка. Это могут быть язвы, опухоли, принятие некоторых лекарственных средств.
- Различные инфекционные заболевания.
- Если ребенок питается молоком матери, то из имеющихся трещин на сосках, малыш может заглотнуть кровь, что потом выйдет через рвоту или срыгивания.
Важно! Если кровь из горла появилась единожды, то не стоит паниковать. Но если малыш стал вялым, обеспокоенным, появилось тяжелое дыхание, сильное сердцебиение и потоотделение, побледнение кожи, то стоит немедленно обратиться к врачу.

Самой распространенной причиной мокроты с кровью с кашля является туберкулез. Заболевание является трудноизлечимым, на него не врабатывается иммунитет. Факторы, которые подталкивают к туберкулезу, это сахарный диабет, вредные привычки, патологии сердца и ВИЧ.
Туберкулез имеет следующие признаки:
- повышение температуры;
- насморк;
- хрипы в легких;
- увеличение лимфоузлов;
- сильное потоотделение, особенно ночью;
- слабость;
- апатия;
- кашель с мокротой и кровью.
Чтобы отличить данное заболевание от иных, необходимо знать какой кашель развивается при туберкулезе. Все зависит от стадии заболевания и пораженной площади легких.
На начальных этапах заболевания проявляется он сухой, затем со временем перерастает во влажный. Данный симптом говорит о быстром развитии заболевания, а также тяжелой его форме. При кашле отхаркивается однородная масса, не имеющая запаха. Если туберкулезу сопутствуют иные заболевания внутренних органов, то мокрота может иметь зеленоватый оттенок, с гноем и неприятным запахом.
На начальных этапах либо при закрытой форме туберкулеза возможна мокрота с кровью без кашля. Также кашля нет при туберкулезе костей, почек, кожи, глаз, мозга, кишечника и половых органов.
Диагностика
Если у человека во рту при кашле появляется мокрота с кровью, это должно стать поводом обратиться к врачу. Только так можно диагностировать заболевание на раннем этапе и подобрать правильное лечение. Для этого потребуется комплексное исследование, которое включает в себя:
- Анализ мокроты — он позволит установить очаг заболевания.
- Общий анализ крови – указывает на наличие воспалительного процесса.
- Флюорография – помогает точно установить очаг воспаления.
- Бронхоскопия – оценивает бронхиальные просветы.
- Компьютерная томография – с ее помощью можно установить даже небольшие отклонения в легких. Назначается при опасных видах заболевания.
- ЭКГ – назначается дополнительно, чтобы исключить заболевания легких.
- Анализ пота поможет выявить муковисцидоз.
- Коагулограмма оценивает возможные нарушения свертываемости.
Какой врач поможет
Если мокрота с кровью появляется часто, то необходимо посетить терапевта. Он сможет оценить общее состояние, установить инфекционные заболевания, если такие имеются, и назначить лечение. Если это не входит в его компетенцию, то он отправит больного к профильным докторам, которые проведут свою диагностику. В ходе обследования терапевт назначит анализы, которые потребуются и для иных специалистов.
Если кашель с кровью возник из-за проблем в носоглотке или гортани, то необходимо обратиться с ЛОРу. Если же это касается бронхов и легких, то к пульмологу. При подозрении на туберкулез больного направляют к фтизиатру, а при раке, к онкологу.
Кровохарканье по утрам
Основной причиной сильного утреннего кашля с кровью является туберкулез или злокачественная опухоль. В данном случае количество выделяемой мокроты может быть разное, где-то больше, где-то меньше. Все зависит от стадии и течения заболевания.
Еще одной причиной утреннего кровохарканья может стать пневмония. В любом случае затягивать с визитом к доктору не стоит. Любое отхаркивание или кашель с привкусом крови свидетельствуют о патологии в организме, которое нужно срочно диагностировать и лечить.
Кашель с привкусом крови
Привкус крови во рту нельзя не заметить. Этот характерный металлический вкус может свидетельствовать о патологии внутри организма, особенно, если он преследует человека постоянно.
Самая частая причина, болезни в полости рта или зубов. Чтобы установить характер данного заболевания, необходимо посетить стоматолога. Это может быть стоматит либо пародонтоз.
Еще одной причиной может стать воспаление носоглотки, заложенность носа, принятие лекарственных средств, использование пищевых добавок. Однако есть и более серьезные причины, такие как рак, инфаркт, инсульт, сахарный диабет. Поэтому эти симптомы нельзя оставлять без внимания.
Лечение
Индивидуальное лечение назначается только врачом исходя из заболевания и общего состояния больного.
Обычно при бронхите врачом рекомендуется соблюдать покой, пить побольше жидкости, назначаются муколитики и отхаркивающие препараты. При обстуркции (сужении) бронхов назначают бронхорасширяющие средства. Если к бронхиту присоединилась вторичная инфекция, то выписывают противовирусные или антибактериальные препараты.
Если у больного пневмония, назначают антибиотики.
Если причиной кровохарканья стал рак, то проводится оперативное вмешательство, химиотерапия, облучение в зависимости от вида и стадии рака.
При туберкулезе определяется форма, стадия и локализация, после этого назначается комплексное лечение, включающее химиотерапию и лечение сопутствующих симптомов.
Профилактика
Каждое заболевание имеет риск рецидива, исключить который невозможно. Однако есть способы, которые помогут надолго избавиться от проблем со здоровьем:
- Вести здоровый образ жизни, отказаться от вредных привычек, больше гулять на свежем воздухе.
- Правильно питаться, употреблять витамины и минералы.
- Укреплять иммунитет.
- Во время вспышки массовых инфекций лучше отказаться от посещения людных мест.
- Проходить лечение в санаториях.
- При наличии любых инфекций, необходимо своевременно обратиться к врачу.
Любой кашель не должен оставаться незамеченным. Даже совсем безобидное покашливание может привести к тяжелым последствиям. Примеси крови в мокроте указывают на ряд опасных заболеваний, которые необходимо диагностировать как можно чаще. Болезнь легче предотвратить, чем потом долго и мучительно лечить.
Кто сказал, что вылечить туберкулез невозможно?
Если лечение врачей не помогает полностью избавиться от туберкулеза. Таблеток приходится пить все больше. К туберкулезу присоединились осложнения от антибиотиков, а результата нет. Узнайте, как наши читатели победили туберкулез. Читать статью >>
Полезное
Лучший подарок для мужчин на 23 февраля это приманка(активатор клёва) для рыбалки Fish Drive. Прочтите отзыв Андрея Захарова известного эксперта в спортивной рыбалке. Читать далее
Читайте также:



