Очаговый туберкулез легких эпидемиология
Очаговый туберкулез легких относится к малым формам туберкулеза, протекающим в большинстве случаев доброкачественно. Эта форма туберкулеза является в настоящее время наиболее распространенной как среди вновь выявляемых больных, так и среди состоящих на учете. Среди вновь выявленных больных легочным туберкулезом очаговый туберкулез наблюдается у 60%, а среди состоящих на учете в противотуберкулезных диспансерах — у 50%.
Относительная частота очагового туберкулеза среди больных туберкулезом определяется организацией всей системы профилактических противотуберкулезных мероприятий и за последние годы еще более возрастает только благодаря своевременному выявлению и эффективному лечению туберкулеза.
К очаговому туберкулезу относятся процессы различного генеза и давности, ограниченной протяженности, с размерами очага не более 1 см в диаметре. Как видно из этого определения, очаговый туберкулез — понятие собирательное, поэтому различают две основные формы очагового туберкулеза: мягкоочаговый и фиброзно-очаговый туберкулез. Необходимость выделения этих форм обусловлена их различным генезом, разной патоморфологической картиной и потенциальной активностью, неодинаковой наклонностью к обратному развитию.
Мягкоочаговый туберкулез является началом вторичного туберкулеза, что определяет значение этой важнейшей формы процесса для развития последующих форм.
Несомненное значение имеет и эндогенное развитие туберкулеза, что подтверждается почти постоянным выявлением в зоне свежих туберкулезных очагов более старых, явившихся, по-видимому, источником обострения процесса. Старые инкапсулированные и обызвествленные очаги в легких и лимфатических узлах выявляются у 80% больных очаговым туберкулезом. О значении эндогенной инфекции говорит и более частое заболевание активным туберкулезом ранее инфицированных лиц, особенно рентгеноположительных, т. е. имеющих в легком следы перенесенной туберкулезной инфекции.
Наклонность к обострению старых очагов зависит от характера и давности остаточных изменений и состояния реактивности организма. Живые, вирулентные микобактерии туберкулеза могут длительно сохраняться в организме (непосредственно в очагах и в лимфатических узлах). В рубцовой ткани микобактерии туберкулеза обычно не обнаруживаются.
В настоящее время фтизиатры признают значение как эндогенной, так и экзогенной инфекции. Экзогенная суперинфекция сенсибилизирует организм и может способствовать обострению эндогенной инфекции. На правильном понимании роли эндогенной и экзогенной инфекции строится вся система противотуберкулезных мероприятий: вакцинация, ранняя диагностика и лечение первичного и вторичного туберкулеза, а также профилактика туберкулеза.
В патогенезе очагового туберкулеза, как и других клинических форм процесса, имеют значение и неблагоприятные факторы, снижающие резистентность организма: сопутствующие заболевания, производственные вредности, неблагоприятные климатические и бытовые условия, чрезмерное облучение солнцем, психические травмы и т. д.
Таким образом, патогенез очагового туберкулеза вторичного периода различен. Очаговый туберкулез может развиваться в результате экзогенной суперинфекции или эндогенного распространения микобактерий туберкулеза из скрытых туберкулезных очагов в лимфатических узлах, костях, почках, чаще — из обострившихся старых инкапсулированных или обызвествленных очагов в легких. По своему происхождению эти патологические изменения либо относятся к периоду первичной инфекции, либо являются остаточными изменениями после инфильтративных процессов, гематогенных диссеминаций или небольших каверн.
Начальные патологические изменения при вторичном туберкулезе состоят в развитии эндоперибронхита внутридолькового апикального бронха [Абрикосов А. И., 1904]. Вслед за этим наступает творожистый некроз воспалительно измененных стенок бронха. Развивается панбронхит, иногда с закупоркой просвета бронха казеозными массами, далее специфический процесс переходит на соседние легочные альвеолы. Так возникает очаг специфической казеозной бронхопневмонии— очаг Абрикосова. Совокупность таких очагов диаметром до 1 см создает патоморфологическую картину мягко-очагового туберкулеза.
При туберкулезном воспалении экссудативная стадия постепенно сменяется пролиферативной. Свежие очаги поэтому часто замещаются соединительной тканью и превращаются в рубцы. Вокруг казеозных очагов формируется капсула. Такие очаги называют очагами Ашоффа — Пуля. Морфологически различают очаги альтеративные и пролиферативные, но чаще наблюдается их сочетание. По размерам очаги подразделяют на мелкие — до 3 мм, средние — до 6 мм и крупные — 10 мм в диаметре.
Установлено, что в легком при образовании очагов наблюдаются определенные физико-химические изменения. В области оседания микобактерий туберкулеза рН среды смещается в кислую сторону, что стимулирует активность соединительной ткани, участвующей в отграничении воспалительного участка легкого.
Формирование у заболевающего туберкулезом человека ограниченных очаговых изменений, а не обширного инфильтративно-пневмонического процесса возможно лишь в условиях определенного состояния реактивности организма, которое характеризуется отсутствием повышенной чувствительности организма к туберкулину и сохранением, хотя и несколько сниженного, относительного иммунитета. Об этом свидетельствуют выявляемые у больных очаговым туберкулезом нормергические реакции на туберкулин и данные биохимических исследований. У больных очаговым туберкулезом нет такого резкого повышения уровня гистамина в крови, как при инфильтративно-пневмоническом туберкулезе, когда наблюдается выраженная сенсибилизация организма.
Клиника мягкоочагового туберкулеза характеризуется малосимптомностью в течение определенного периода. Однако для мягкоочагового туберкулеза всегда остается типичным преобладание общих слабо выраженных функциональных расстройств со стороны некоторых внутренних органов и систем.
У некоторых больных отмечаются субфебрильное повышение температуры тела, повышенная потливость, нарушение сна и аппетита, снижение трудоспособности.
Внешний вид больных очаговым туберкулезом не позволяет заподозрить начинающийся туберкулезный процесс: они выглядят здоровыми. Однако при объективном исследовании органов грудной клетки четко выявляются симптомы рефлекторного щажения пораженных участков: отставание в акте дыхания больной стороны грудной клетки, напряжение и болезненность мышц над областью поражения, ослабление вдоха. Возможны укорочение перкуторного тона и при аус-культации усиление выдоха над пораженным сегментом, степень которых зависит от количества очагов, их слияния и вовлечения в процесс плевры.
Лейкоцитарная форма и СОЭ у значительной части больных очаговым туберкулезом остаются нормальными. У ряда больных выявляются минимальные изменения в виде небольшого сдвига лейкоцитарной формулы влево, умеренного увеличения СОЭ. Нередко наблюдается лимфоцитарный лейкоцитоз или сочетание его с моноцитарным. Увеличение абсолютного содержания в периферической крови моноцитов и лимфоцитов свидетельствуют о функциональном напряжении со стороны системы кроветворения, участвующей в противотуберкулезном иммунитете, и чаще это сопутствует доброкачественному течению болезни.
Выявляемость микобактерий туберкулеза зависит от фазы процесса и методики исследования. При очаговом туберкулезе микобактерии туберкулеза обнаруживаются преимущественно в фазе распада легочной ткани.
Необходимо использование всего комплекса микробиологических исследований: бактериоскопии (с применением методов обогащения, в частности флотации), люминесцентной микроскопии, культурального и биологического методов. Именно два последних метода при очаговом туберкулезе чаще позволяют обнаружить микобактерии туберкулеза. Для определения микобактерий туберкулеза исследуют обычно промывные воды бронхов или желудка, так как больные выделяют незначительное количество мокроты.
Многократность посевов почти в 2 раза повышает частоту обнаружения микобактерий туберкулеза при очаговой форме.
Комплексное использование лабораторных методов не только повышает достоверность определения частоты выделения микобактерий туберкулеза, но и позволяет судить о характере бацилловыделения: жизнеспособности, вирулентности и лекарственной чувствительности микробактерий туберкулеза, их типе, что имеет большое значение для химиотерапии.
Рентгенологическая картина очагового туберкулеза зависит от фазы, генеза и давности процесса. Вновь возникшие в интактном легком свежие очаги на рентгенограмме видны как округлые пятнистые тенеобразования малой интенсивности с расплывчатыми контурами, обычно располагающиеся группами, чаще на ограниченном участке.
Характер рентгенологических изменений лучше выявляется при томографии. Наиболее велика роль рентгенотомографии в диагностике деструкции, так как при этой форме наблюдаются малые по размеру полости распада (до 1 см в диаметре), которые редко удается выявить при обзорной и даже при прицельной рентгенографии. До 80% таких полостей распада при очаговом туберкулезе легких выявляется только с помощью томографического метода исследования, поэтому для всех впервые выявленных больных очаговым туберкулезом легких рентгенотомография является обязательной. В противном случае большинство малых полостей распада остаются недиагностированными, лечение проводится неэффективно и процесс прогрессирует.
При дифференциальной диагностике необходимо своевременно провести рентгенологическое исследование, которое подтвердит или исключит наличие очаговых изменений в легких. Кроме того, необходимо учитывать данные анамнеза и особенности клинического течения заболевания.
При эозинофильной очаговой пневмонии выявляется увеличение числа эозинофилов в периферической крови, эозинофилы обнаруживаются также в мокроте. Обращает на себя внимание быстрое исчезновение клинических и рентгенологических признаков эозинофильной очаговой пневмонии. Эозинофильные очаги пневмонии развиваются нередко при аскаридозе, так как личинки аскарид проходят цикл развития в легких и сенсибилизируют легочную ткань.
При диагностике очагового туберкулеза важно не только установить происхождение очагов, но и определить степень их активности.
Если при использовании всего комплекса клинико-рентгенологических методов исследования трудно решить вопрос о степени активности очагового туберкулеза у впервые выявленного или у длительно леченного больного, применяют подкожное введение туберкулина (пробу Коха), а иногда и диагностическую терапию.
Реакция на подкожное введение туберкулина оценивается по величине инфильтрата. Положительной считается реакция с диаметром инфильтрата не менее 10 мм. Об общей реакции судят по изменению самочувствия больного (появление симптомов интоксикации)—повышению температуры тела, изменению лейкоцитарной формулы и СОЭ, биохимическим сдвигам со стороны сыворотки крови. При очаговой реакции, рентгенологически выявляемой очень редко, могут возникать катаральные явления в легком и могут обнаруживаться микобактерии туберкулеза в мокроте или промывных водах желудка, бронхов.
Для проведения перечисленных тестов в течение 3 дней перед применением пробы Коха измеряют температуру каждые 3 ч (исключая ночное время), накануне пробы проводят общий анализ крови. В день проведения пробы исследуют сыворотку крови на содержание гиалуронидазы, гистамина, белковых фракций. Этот анализ повторяется через 48 ч, общий анализ крови — через 24 и 48 ч. В эти же сроки исследуется мокрота или промывные воды желудка, бронхов на микобактерии туберкулеза методом посева.
Характерным для активного процесса считается увеличение числа лейкоцитов, появление сдвига в лейкоцитарной формуле влево, увеличение в периферической крови числа лимфоцитов, моноцитов и снижение числа эозинофилов, а иногда и лимфоцитов. В сыворотке крови происходит сдвиг в сторону крупнодисперсных белковых фрактий — а- и у-глобулинов. Особенно характерно повышение при активном процессе уровня гиалуронидазы, гистамина, серотонина и катехоламинов.
При отсутствии достоверных данных, свидетельствующих об активности туберкулезного процесса, вопрос решается отрицательно. При сомнительных данных целесообразен 3-месячный диагностический курс лечения тремя основными туберкулостатическими препаратами. У 90—95% больных этот срок достаточен для решения вопроса об активности туберкулезного процесса.
Течение очагового туберкулеза определяется потенциальной активностью процесса и методикой лечения больных. Мягкоочаговый туберкулез отличается выраженной активностью, что требует большого внимания к лечению страдающих этой формой больных.
Лечение больных активным очаговым туберкулезом легких необходимо начинать в условиях стационара тремя основными туберкулостатическими препаратами на фоне рационального общего гигиенического режима, а также диетотерапии. Все это проводится до значительно клинико-рентгенологического улучшения. В дальнейшем возможно лечение в санаторных и амбулаторных условиях при применении двух препаратов. Длительность курса лечения должна быть не менее 12 мес, в течение которых можно проводить прерывистую химиотерапию.
При затяжном течении очагового туберкулеза могут быть рекомендованы патогенетические средства: пирогенал, туберкулин. При экссудативном характере воспаления, выраженной фазе инфильтрации, при аллергических симптомах, вызванных противотуберкулезными препаратами, при сопутствующих заболеваниях аллергического характера показано применение кортикостероидных гормонов.
Исходы очагового туберкулеза зависят от характера изменений в легких к началу лечения и самой методики лечения больных. При комплексном использовании современных методов терапии излечение наступает у 95—98% больных. Полное рассасывание наблюдается лишь при свежих очагах (у 3—5% больных). У большинства больных параллельно с рассасыванием происходит отграничение очагов с формированием локального пневмосклероза. Это обсуловлено достаточной резистентностью организма к туберкулезной инфекции и преобладанием промежуточной фазы воспаления с первых же дней развития заболевания.
У 2—7% больных очаговым туберкулезом при стечении ряда неблагоприятных факторов возможно прогрессирование заболевания с развитием следующих форм вторичного туберкулеза: инфильтратов, туберкулом, ограниченного фиброзно-кавернозного туберкулеза легких. В этих случаях могут возникнуть показания к хирургическому лечению —экономной резекции легкого.
Патогенез фиброзно-очагового туберкулеза находится в связи с обратным развитием всех форм легочного туберкулеза: первичного туберкулезного комплекса, диссеминированного туберкулеза, мягкоочагового туберкулеза, инфильтративного, туберкуломы, кавернозного туберкулеза.
Патоморфологически и клинически фиброзно-очаговый туберкулез характеризуется большим полиморфизмом, зависящим от распространенности и длительности форм предшествующего туберкулезного процесса.
У больных фиброзно-очаговым туберкулезом возможны жалобы на слабость, повышенную утомляемость и другие функциональные расстройства.
Жалобы на кашель с мокротой, иногда кровохарканье, боли в грудной клетке могут быть объяснены специфическим пневмосклерозом в области поражения.
При объективном исследовании над зоной поражения выявляется укорочение перкуторного тона, а при аускультации выслушиваются сухие хрипы.
Изменения в крови и мокроте зависят от степени активности как специфического, так и неспецифического воспалительного процесса в зоне очагов. При фазе уплотнения в крови возможен лимфоцитарный лейкоцитоз. В мокроте микобактерии туберкулеза обнаруживаются весьма редко.
Рентгенологически при фиброзно-очаговом туберкулезе отчетливо выявляются интенсивность, четкость границ и полиморфизм очагов, выраженный фиброз и плевральные изменения(рис.28).

В диагностике фиброзно-очагового туберкулеза наибольшие трудности представляет выяснение степени активности процесса, а также причины обострения воспалительного процесса в зоне туберкулезного пневмосклероза. Для ответа на этот вопрос необходимо комплексное обследование больного. Могут возникнуть показания к диагностической химиотерапии.
Течение фиброзно-очагового туберкулеза зависит от количества и состояния очагов, методики предшествующей терапии, а также условий жизни и труда больного.
Показания к специфической терапии больных фиброзно-очаговым туберкулезом определяются фазой процесса. Лица с фиброзно-очаговым туберкулезом в фазе уплотнения в специфической антибактериальной терапии не нуждаются. Профилактическое лечение препаратами ГИНК. и ПАСК показано им при осложняющих обстоятельствах: при смене климатических условий, после интеркуррентных заболеваний или хирургических вмешательств.
Больные фиброзно-очаговым туберкулезом в фазе инфильтрации нуждаются в лечении химиопрепаратами вначале в условиях стационара или санатория, а затем амбулаторно.
При впервые выявленном фиброзно-очаговом туберкулезе сомнительной активности необходимо проведение терапии тремя основными препаратами в течение 3—4 мес, а в случае ее эффективности — продолжение терапии в амбулаторных условиях.
Критерием клинического излечения очагового туберкулеза является отсутствие клинических, функциональных и рентгенологических данных о заболевании легких, наблюдаемое в течение 2 лет после окончания эффективного курса лечения.
Выделяют два варианта в течении очагового туберкулеза. К очаговым формам относятся:
1) как недавно возникшие, свежие так называемые мягкоочаговые процессы размером очагов до 10 мм;
2) так и более давние, старые фиброзноочаговые образования, но с признаками активности процесса.
1. Свежий очаговый туберкулез характеризуется наличием мелких зон инфильтрации до 10 мм в виде слабоконтурирующихся мягких очаговых теней со слегка размытыми краями.
2. Фиброзноочаговый туберкулез проявляется наличием более плотных и интенсивных очагов, иногда с включением извести, фиброзными изменениями вокруг в виде тяжей и участков гиперпневматоза. При фиброзноочаговом туберкулеза в период обострения, наряду со старыми могут также появляться и свежие, мягкие очаги, т.е. обнаруживаться очаги различной плотности и интенсивности, что свидетельствует об их потенциальной активности.
Надо отметить, что независимо от варианта течения, морфологические изменения при очаговом туберкулезе легких характеризуются, как правило, преимущественно продуктивной воспалительной реакцией небольшой протяженности с казеозом в центре.
Оформление диагноза согласно клинической классификации:
Очаговый туберкулез (мягкоочаговый) в S1 правого легкого в фазе инфильтрации (и распада), БК- (минус).
Распространенность и удельный вес. До последнего времени очаговый туберкулез легких считался самым частым проявлением легочного туберкулеза у взрослых. И до настоящего времени на некоторых территориях бывшего СССР он составляет в структуре заболеваний до 30-40% среди всех впервые выявленных больных. Однако там, где флюорография как метод массовой общедоступной диагностики применяется регулярно уже несколько лет подряд, удельный вес очагового туберкулеза снижается до 20-25% и возрастает удельный вес другой клинической формы – инфильтративного туберкулеза, что имеет место в настоящее время и в Республике Беларусь.
Источники инфекции и патогенез развития. Известный патологоанатом А.И. Абрикосов, характеризуя очаги в верхушках легких, (которые в последующем получили его имя), отмечал, что туберкулезный очаг начинается, прежде всего с эндобронхита, как следствие экзогенной суперинфекции. После чего появляется небольшой очаг пневмонии в легком с быстрым переходом экссудативной воспалительной реакции в продуктивную.
1. Подобную теорию поддерживали крупные русские фтизиатры того времени А.Н. Рубель и Г.Р. Рубинштейн. Они считали, что очаговый туберкулез всегда возникает в связи с суперинфекцией.
2. Представители украинской школы Б.М. Хмельницкий и М.Г. Иванова придерживались другого представления о патогенезе очагового туберкулеза и утверждали, что очаговый туберкулез развивается, как правило, в результате эндогенной реактивации старых очагов.
В настоящее время не только в странах СНГ, но за рубежом принято считать, что экзогенный механизм очагового туберкулеза, хотя и возможен, но в современных условиях встречается значительно реже.
Чаще всего очаговый туберкулез возникает не в результате суперинфекции, а вследствие реактивации старых остаточных изменений туберкулезной инфекции в организме человека как первичного, так и вторичного периодов.
В последние годы работами отечественных фтизиатров Н.А. Шмелева, З.С. Земсковой, И.Р. Дорожковой показано, что в старых очагах могут сохраняться не патогенные, а так называемые персистирующие формы микобактерий туберкулеза, несмотря на отсутствие признаков активности туберкулеза (происходит L–трансформация БК).
При соответствующих условиях и при благоприятной ситуации происходит их реверсия, т.е. превращение персистирующих микобактерий в обычные, жизнеспособные, размножающиеся микобактерии, которые могут вызвать вспышку туберкулеза в виде ограниченного очагового процесса.
Вторым источником очагового туберкулеза легких может явиться хронически текущий первичный туберкулез легких. Сейчас таких больных, правда, мало, но все-таки они встречаются. Если длительное время сохраняется активный туберкулезный процесс в лимфатических узлах средостения, у таких больных на том или ином этапе может возникнуть очаговый процесс вторичного периода лимфогенного генеза.
В виде исключения, третьим источником очаговых измененийв легких может явиться гематогенная диссеминация из экстрапульмональных (внелегочных) активных туберкулезных очагов различной локализации.
И, наконец, при четвертом источнике очаговый туберкулез легких может быть исходом, обратным развитием других клинических форм легочного туберкулеза. Такой генез в связи с успехами химиотерапии в настоящее время встречается не так уж редко.
У таких лиц формирующиеся очаговые изменения надо рассматривать не как начало туберкулезного процесса, а как результат инволюции, обратного развития, результат заживления инфильтративного, кавернозного, диссеминированного туберкулеза легких. При этом формируется всегда фиброзно-очаговый туберкулез. В подобных случаях диагноз очагового туберкулеза ставится на каком-то этапе процесса заживления.
Чаще очаговый туберкулез легких характеризуется малосимптомным клиническим течением, хотя нередко наблюдается инаперцептное течение, т.е. с минимальными клиническими признаками туберкулезной интоксикации, которым больной в начале заболевания не придает существенного значения. Острого начала, как правило, не бывает или отмечается в виде исключения.
Все клинические проявления очагового туберкулеза можно разделить на две группы:
1) синдром общей маловыраженной интоксикации;
1. Синдром общей интоксикации:
1) субфебрильная (реже кратковременная фебрильная) температура тела – чаще во второй половине дня;
2) повышенная потливость (чаще в ночное время);
3) понижение работоспособности;
4) вялость, усталость;
5) появление синдрома невыраженной, длительной, иногда волнообразной вегето-сосудистой дистонии;
6) нарушение сна и аппетита.
2. Грудные симптомы:
1) небольшой или невыраженный кашель (покашливание) с незначительным количеством мокроты или без мокроты;
2) иногда невыраженные мелкопузырчатые влажные хрипы на высоте вдоха или при покашливании хрипы определяемые на ограниченном участке одной из верхушек легких;
3) бронхиальный оттенок дыхания;
4) иногда укорочение перкуторного звука;
5) очень редко кровохарканье как яркий симптом, привлекающий внимание врача и больного.
В целом клиника очагового туберкулеза легких характеризуется скудностью и невыраженностью симптоматики, вплоть до ее отсутствия. Общий вид больных, как правило, не страдает.
Очаговый туберкулез легких при позднем выявлении и отсутствии лечения характеризуется обычно длительным хроническим волнообразным течением со сменой фаз невыраженного обострения и затихания, но даже в период вспышки характерно отсутствие ярких клинических проявлений.
Следует отметить, что симптомы интоксикации чаще отмечаются при мягкоочаговом варианте очагового туберкулеза легких, чем при фиброзноочаговом в виду того что при последнем происходит адаптация организма к существующему длительно туберкулезному процессу.
Особое внимание следует обратить, что наиболее информативным методом в диагностике очагового туберкулеза является плановые, регулярные рентгенофлюорографические исследования или выполняемые по показаниям, по инициативе врача. Без рентгенологического исследования нельзя определить ни локализацию очагов, ни их число, ни их плотность и характер контуров, которые могут указывать на давность процесса и вариант течения очагового туберкулеза. Поэтому очаговый туберкулез легких в основном выявляется при профилактической флюорографии и значительно реже при диагностическом рентгенологическом исследовании.
Кроме рентгенологического метода, высоко достоверным признаком в диагностике очагового туберкулеза имеет обнаружение БК в мокроте или промывных водах бронхов (бактериоскопическое исследование выполняется не менее 3-х раз с 2-3 кратным посевами материала на питательной среде).
Однако в силу ограниченности туберкулезного процесса при очаговой форме и редким распадом легочной ткани бактериовыделение обнаруживается сравнительно не часто. Так, без распада в фазе инфильтрации МБТ обнаруживаются даже при тщательной бактериоскопии только у 1-3% больных, а при применении метода посева не более чем у 10-20% больных.
Обычно у больных очаговым туберкулезом бактериовыделение скудное, не представляет серьезной эпидемиологической опасности, но имеющее большое диагностическое значение для подтверждения диагноза туберкулеза.
Другие же лабораторные исследования при очаговом туберкулезе малоинформативны. Так, например, туберкулиновая чувствительность по пробе Манту в стандартном разведении с 2ТЕ ППД-Л характеризуется нормэргическим или гипоэргическим характером. Гиперергические пробы выпадают сравнительно редко, что в таком случае свидетельствует о туберкулезной природе выявляемых рентгенологически очагов и об их активности.
Гематологические показатели крови при общем и биохимических исследованиях или нормальные, или имеет небольшие отклонения в сторону повышения некоторых из них (СОЭ, количество лейкоцитов, изменение альбумино-глобулинового коэффициента, белковых фракций, СРБ, сиаловых кислоты, гаптоглобина и серомукоида).
Особое внимание надо обратить на диагностику активности фиброзноочаговых изменений в легких, которые выявляются, как правило, на разных этапах и фазах развития очагового процесса. Поэтому проблема диагностики очагового туберкулеза легких и особенно определение его активности является и остается одной из важных и трудных проблем современной фтизиатрии.
Среди признаков активности следует выделить достоверные и косвенные.
1. Достоверные:
1) обнаружение бактериовыделения;
2) положительная или отрицательная динамика туберкулезных изменений в легких, доказанная повторными рентгенологическими исследованиями в процессе наблюдения.
Однако в начале наблюдения эти признаки в большинстве случаев отсутствуют и могут быть выявлены только через несколько месяцев.
В связи с этим особое значение для своевременного определения активности очагового туберкулеза легких в сомнительных случаях приобретают косвенные признаки.
2. Косвенными признаками являются:
1) выявление невыраженных симптомов туберкулезной интоксикации;
2) локальные признаки активности воспалительного процесса в легких, определяемые физикально и рентгенологически;
3) признаки активности туберкулеза, полученные при диагностической бронхоскопии;
4) появление не только местной, но и общей реакции организма на подкожное введение туберкулина в дозе 50 или 100 ТЕ (по типу пробы Коха).
При отсутствии явных достоверных и косвенных признаков активности в некоторых случаях вопрос решается при динамическом наблюдении за состоянием больного, т.е. используется, так называемый, диагностический тест-времени. При обнаружении даже незначительных признаков предполагаемой туберкулезной интоксикации или многочисленных очаговых теней особенно в обоих легких, применяется тест-пробной химиотерапии тремя противотуберкулезными препаратами до 2-х месяцев в дневном стационаре или санатории. При отсутствии динамики через 2 месяца лечения процесс в легких рассматривается как неактивный.
Прогноз и исходы. При правильном лечении больного очаговым туберкулезом легких и переносимости препаратов прогноз для жизни, здоровья и трудоспособности, как правило, благоприятный. Смертельных исходов от очаговой формы туберкулеза не бывает, если очаговый процесс при стечении ряда неблагоприятных факторов и прогрессировании не переходит в другие более распространенные формы, которые и определяют последующий прогноз у больного. Подобное положение отмечается не более чем у 2-7% больных.
Полное рассасывание туберкулезных очагов в легких также наблюдается редко (у 3-5% больных).
У большинства же, или у 90-95%, больных при наступлении клинического излечения, как правило, формируются в легких остаточные неактивные фиброзноочаговые изменения. Часть очагов может подвергнуться кальцинации. Такие очаги называются кальцинатами или петрификатами.
Не нашли то, что искали? Воспользуйтесь поиском:
Наиболее ранняя форма вторичного туберкулеза легких у взрослых — очаговая. На это указывают результаты динамического наблюдения над первоначально здоровыми, а затем заболевшими людьми. По нашим данным, полученным таким путем еще в 1938 г., на долю очагового процесса приходится 65,7% всех случаев развившегося туберкулеза. Приблизительно такие же показатели приводят И. И. Берлин (1940), Б. М. Хмельницкий (1932) и др. Несколько чаще (в 82,5%) наблюдали образование очаговых изменений в легких у первоначально здоровых студентов Malmros и Hedvall (1938).
Об очаговом процессе как наиболее ранней форме туберкулеза свидетельствуют материалы Г. Р. Рубинштейна и И. Е. Кочновой.
Приведенные наблюдения в свою очередь подтверждают статистические данные о клиническом составе впервые выявляемых на протяжении последних лет взрослых, больных туберкулезом, в городах и сельских местностях страны. Судя по таким материалам, очаговые процессы составляют от 40 до 50% всех впервые диагностированных случаев туберкулеза легких. Однако от этого среднего показателя наблюдаются отклонения, зависящие от того или иного метода обнаружения заболевания.
Так, при анализе данных о больных, выявленных на протяжении 1969—1972 гг. медицинскими учреждениями Министерства путей сообщения, можно установить, что при профилактических рентгенофлюорографических обследованиях больные с очаговым туберкулезом обнаруживаются значительно чаще, чем среди обратившихся в поликлиники и амбулатории .
Еще более высоким окажется их удельный вес, если учесть формы, не сопровождающиеся распадом легочной ткани, т. е. более ранние виды процесса. Характерно, что при таком анализе материалов до некоторой степени сглаживаются отмеченные выше различия в клиническом составе больных при различных способах их выявления.
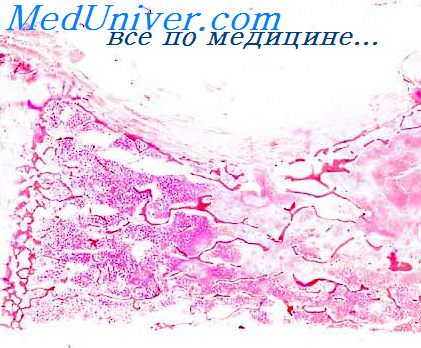
Патогенез очагового туберкулеза вторичного периода различен. Он может образоваться вследствие экзогенной суперинфекции, но значительно чаще в результате эндогенного распространения микобактерий из скрытых туберкулезных очагов в лимфатических узлах, почках, костях и других органах. Но основным источником развития очагового туберкулеза служат обострившиеся инкапсулированные или обызвествленные очаги и рубцовые изменения в легких. По своему происхождению одни из них относятся к периоду первичной инфекции, другие представляют собой инволютивные формы инфильтратов, лимфо-гематогенных диссеминаций.
В связи с этим неодинаков и патологоанатомический субстрат очагового туберкулеза. При морфологически ранних формах процесса, как установил еще в 1904 г. А. И. Абрикосов, вначале образуется туберкулезный лимфангит вокруг внутридолькового апикального бронха. Новообразованная грануляционная ткань врастает в просвет бронха, и тогда развивается казеозный эндобронхит. Стенки кровеносных сосудов при этом сравнительно редко вовлекаются в патологический процесс. Творожистый бронхит и оперибронхит верхушечного бронха и его ветвей представляют собой, по определению А. И. Абрикосова, первый акт туберкулезного процесса.
Вслед за аспирационным заносом казеозных масс и микобактерий туберкулеза в нижележащие отделы апикального или субапикального бронха, преимущественно в периферических слоях легкого, появляются единичные или множественные ацинозные или лобулярные очажки (второй акт туберкулезного процесса).
Дальнейшие исследования ряда авторов в значительной мере подтвердили эти данные. По наблюдениям В. И. Пузик (1946), туберкулезный процесс у юношей развивается сначала в виде свежей инфильтрации междольковых перегородок и перибронхиальной ткани. Эта стадия перибронхита сменяется фазой ограниченного эндобронхиолита, который в форме мелкогнездных пневмонических очагов можно обнаружить в периферических отделах легочной ткани.
Острый очаговый туберкулез, указывает А. И. Струков (1948), складывается из патологических изменений в пределах одного, обычно апикального, сегмента, поражения субсегментарных ветвей верхушечного бронха и ацинозных, нодозных и лобулярных очагов. Такого рода изменения, известные под названием очагов Абрикосова, по мнению некоторых авторов, возникают в результате экзогенной суперинфекции. Однако чаще они появляются вследствие эндогенного распространения микобактерий туберкулеза.
Образовавшиеся тем или иным путем свежие очаги рассасываются или замещаются соединительной тканью и превращаются в рубцы, а по ходу лимфатических сосудов развивается перибронхиальный и периваскулярный склероз. Значительно чаще вокруг казеозных очагов формируется фиброзная или гиалинизированная капсула. Такие очаги, которые большей частью находятся в задних отделах 1-го и 2-го сегментов легкого, называют очагами Ашоффа — Пуля.
При значительной давности процесса здесь образуются, кроме того, склеротические или цирротические изменения, деформируются мелкие бронхи, возникают ограниченные участки эмфиземы. Подобную форму процесса определяют как очаговый туберкулез легких в фазе уплотнения или фиброзноочаговый туберкулез.
Читайте также:


