Может при туберкулезе анализ мокроты быть отрицательным
Исследование мокроты – один из способов выявить легочную форму туберкулеза, определить стадию развития болезни и выбрать эффективные методы лечения.
Что такое мокрота. Нормы и отклонения
Для здорового функционирования человеческого организма наличие мокроты необходимо. Этот секрет образуется в дыхательных путях и очищает их от мельчайших частиц пыли и отмерших клеток эпителия. В норме отделяемое не имеет цвета и запаха, жидкое по консистенции, незаметно для человека выводится из организма.
Говорить о возникновении каких-либо патологических процессов в дыхательных органах можно тогда, когда отхаркиваемая субстанция начинает доставлять неудобства. Увеличивается ее объем, изменяется цвет, консистенция, появляются различного рода примеси. В частности, мокрота при туберкулезе легких может содержать гнойные или кровяные вкрапления, значительно повышается ее количество.
Бытует ошибочное мнение, что туберкулез обязательно должен сопровождаться кашлем. На самом деле на ранних стадиях кашель может не мучить больного совсем либо иметь периодический, кратковременный характер. А вот когда он не оставляет пациенту возможности нормально жить и работать, сопровождается кровянистыми выделениями, значит туберкулез перешел в опасную для человека стадию. Здесь требуются радикальные меры, порой заключающиеся в удалении пораженной части легкого. Открытая форма болезни служит поводом для изоляции носителя туберкулезной палочки от окружающих.
При подозрении на туберкулез легких мокрота обязательно подвергается тщательному анализу. Внешний вид отхаркиваемой массы имеет значение, но диагностировать туберкулез только визуально невозможно. Требуется исследование в лабораторных условиях.
Норма суточного объема отделяемой мокроты для здорового человека составляет от 10 до 100 мл. Когда в органах дыхания развиваются патологические процессы, количество отхаркиваемого секрета постепенно начинает увеличиваться, доходя до 500 мл, а в некоторых случаях и до 1,5 л в сутки.
Чем интенсивнее поражение дыхательных путей, тем больше мокроты выделяется. Соответственно для ранней стадии туберкулеза будет характерным небольшой объем, близкий к норме. По мере распространения инфекции, возникновении осложнений количество отделяемой субстанции будет возрастать.
Важно! Только врач способен правильно оценить ситуацию по объему мокроты. Он будет учитывать ее количество в результате однократного отхаркивания и суточную дозу в комплексе с остальными признаками болезни.
Цвет мокроты при туберкулезе может варьироваться в зависимости от стадии заболевания и особенностей разрушительных процессов в дыхательных путях.
Прозрачная, стекловидная характерна для туберкулеза в начальной стадии.
Белая свидетельствует о воспалении с образованием белка. Такая окраска отделяемого присуща больным в начале развития инфекции. Чем насыщеннее белый оттенок, тем больше клеток в организме разрушено заболеванием.
Коричневая, с оттенками ржавчины указывает на то, что произошло повреждение кровеносных сосудов. Подобный оттенок возникает в результате начала разложения тканей дыхательных путей и является продуктом распада крови, в частности, содержащегося в ней белка.

Желтая, с белыми прожилками, зеленая мокрота возможна, когда воспаление в организме больного прогрессирует и провоцирует отделение гноя.
Алая, ярко-красная (кровохаркание) – признак серьезного повреждения кровеносных сосудов, интенсивного внутреннего кровотечения. Бывает на последней стадии заболевания туберкулезом легких. В этой ситуации нельзя медлить с госпитализацией.
Обычно, особенно на начальном этапе заболевания, мокрота при туберкулезе легких не имеет запаха, если только не нарушается ее отток в силу различных причин. Почувствовать зловонный, гнилостный запах можно в случаях отмирания тканей и проникновения в содержимое мокроты продуктов распада.
В зависимости от того, какая мокрота при туберкулезе легких по консистенции, доктор может судить о стадии и форме болезни.
| Вид | Особенности | Стадия заболевания |
|---|---|---|
| Слизисто-гнойная | Жидкая, практически бесцветная с небольшим количеством желтых либо зеленоватых гнойных вкраплений или белых фрагментов слизи. | Поражения тканей незначительны, туберкулез на начальной стадии. Преобладание слизи может указывать на очаговый характер заболевания. |
| Гнойно-слизистая | Средней вязкости, желтого или зеленого цвета, с четко просматриваемыми комочками слизи | Начальная стадия в фазе, для которой характерно прогрессирование губительных для организма процессов |
| Гнойная | Густая зеленая или желтая. Слизь отсутствует, но может ощущаться неприятный запах | Процесс поражения дыхательных органов туберкулиновыми бактериями стремительно развивается |
| Слизисто-гнойно-кровянистая | Густая, стекловидная. Наблюдаются гнойные сгустки, слизистые вкрапления. | Острая фаза болезни. Произошел разрыв каверн, и их содержимое проникает в бронхи. |
| Кровохарканье | Неоднородная по составу, выделяемая в больших количествах, с обилием крови (красная, розовая). | Критическая стадия. Легочное кровотечение. Нужно неотложное медицинское вмешательство. |
Если мокрота отличается четко выраженной гнойной составляющей, это может свидетельствовать об экссудативной фазе туберкулезного воспалительного процесса плевральной полости легких.
Зеленоватый оттенок отделяемого характерен для туберкулеза с множественными очагами инфекции (диссеминированная форма). Также возможна инфильтративная форма, при которой поражается обширная область легкого.
Слизисто-гнойная мокрота может говорить о цирротической форме туберкулеза легких.
Наличие крови может быть обусловлено несколькими причинами:
- распад инфильтратов;
- кавернозная форма туберкулеза;
- кавернозно-фиброзная форма;
- прорыв каверн;
- обширная диссеминация;
- легочное кровотечение.
Осложнения, связанные с большим количеством мокроты
Увеличение объемов отделяемого способно привести к нарушению дыхательной функции, возникновению кислородного голодания и мучительных приступов удушья. Следствием этого могут стать следующие симптомы:
- продолжительные головные боли;
- головокружения;
- обмороки;
- потеря концентрации внимания;
- снижение работоспособности.

Затрудненное дыхание может привести к еще более серьезным последствиям (особенно в случае долговременного обильного отхаркивания). Возможны нарушения сердечной деятельности, работы центральной нервной системы, легких.
Крайне важно не допускать застоя мокроты в организме. В накапливающейся слизи возникает благоприятная среда для интенсивного размножения болезнетворных бактерий. В результате не исключены разного рода инфекционные процессы в верхних дыхательных путях, что может значительно усугубить общее состояние пациента. Иммунитет больного туберкулезом ослаблен и не способен обеспечить необходимую защиту от воздействия патогенной микрофлоры.
Иногда при нарушении отхаркивающей функции больному назначаются специальные медицинские препараты. Какие именно средства использовать, может сказать только лечащий врач.
Можно ли самостоятельно диагностировать туберкулез по внешнему виду мокроты?
По внешним характеристикам отхаркиваемой субстанции поставить диагноз невозможно. Даже квалифицированному специалисту цвет, консистенция и другие визуальные признаки позволят лишь предположить болезнь, но с точностью определить, какая именно, можно только в ходе лабораторных исследований.
Так, присутствие в мокроте примесей гноя, слизи или крови характерно не только для туберкулеза, но и для ряда других заболеваний:
- повреждение тканей бронхов или трахеи в результате травмы;
- бронхит в острой или хронической форме;
- пневмония;
- абсцесс легкого (возникновение полости в легком, заполненной гноем);
- эмболия (закупорка) легочной артерии;
- бронхоэктатическая болезнь (необратимые изменения бронхов);
- респираторный муковисцидоз (нарушение функционирования желез в легких);
- злокачественная опухоль (рак) легких;
- нарушение сердечной деятельности;
- заболевания органов ЖКТ.
Важно не путать секрет из бронхов и легких с обычной слюной или выделяемой из носоглотки слизью.
Правила сбора мокроты для исследования на туберкулез
Чтобы анализ показал максимально достоверный результат, материал должен быть правильно собран. Достаточно будет 2-3 мл отделяемого.
Сбор мокроты производят рано утром перед едой. Обусловлено это тем, что во время сна в бронхах накапливается достаточное количество нужного секрета. А при смене положения тела (из горизонтального в вертикальное) содержимое дыхательных путей лучше отхаркивается.
Обязательно оградить анализ от лишних бактерий из ротовой полости. Поэтому необходимо почистить зубы, прополоскать рот кипяченой водой или специальным слабо концентрированным раствором алюмоквасцов.
Посуда для сбора отделяемого должна быть стерильной, желательно стеклянной, с плотно закрывающейся крышкой. В настоящее время в аптеках продаются специальные, предназначенные для анализов контейнеры.
После глубокого вдоха делается максимально резкий выдох и мокрота сплевывается в подготовленную емкость.
Можно недолгое время до отправки в лабораторию хранить собранное отделяемое в холодильнике.
Важно! Слюна в мокроте нередко приводит к искажению результатов анализа на туберкулез. Поэтому нужно стараться, чтобы в биоматериал ее попало как можно меньше.
В случаях, когда кашель не сопровождается отхаркиванием мокроты, врач может назначить стимулирующие этот процесс препараты. Если естественным образом взять материал для диагностики не получается, прибегают к сбору при помощи зонда.
Туберкулез — опасное инфекционное заболевание, которое поражает внутренние органы человека и животных. В основном под удар попадают легкие, но также существует туберкулез почек, мочевого пузыря, костей и прочих органов и систем.
Несмотря на современные методы диагностики и лечения данного заболевания, статистика распространения туберкулеза остается печальной. Особенно это касается России. По некоторым данным, россияне подвержены риску заражения в десять раз больше, чем жители развитых стран. Кроме того, туберкулез встречается даже у членов благополучных семей с высоким уровнем жизни. Поэтому так важно регулярно проходить медицинские осмотры и в случае необходимости сдавать анализ мокроты на туберкулез.
Этиология туберкулеза
Возбудитель этого опасного заболевания - палочка Коха. Это микобактерия (лат. Micobacterium tuberculosis) , которая передается воздушно-капельным путем. Бактерия относится к классу грибов, имеет небольшие размеры и плотную оболочку, которая позволяет ей выжить в окружающей среде и делает микроорганизм очень живучим. Этим и объясняется распространенность заболевания - им можно заразиться при обычном разговоре с больным, особенно если он в это время чихает или кашляет.
Коварность заболевания заключается еще и в том, что в большинстве случаев оно протекает бессимптомно. По статистике, только один из десяти случаев приобретает активную форму.
Каковы первые признаки туберкулеза?
Первыми тревожными симптомами будут являться:
- Длительный затяжной кашель.
- Появление в мокроте следов гноя и крови.
- Субфебрильные значения температуры.
- Снижение веса.
- Отсутствие аппетита.
- Постоянное ощущение усталости.
При наличии одного или нескольких признаков в обязательном порядке нужно пройти обследование. Особенно в том случае, если имеется кашель с отделением подозрительного секрета. Необходимо пройти флюорографию, которую должен делать каждый россиянин один раз в год.
В том случае, если на снимке будет обнаружено какое-либо образование, диаметр которого будет превышать один сантиметр, человека в обязательном порядке отправляют на сдачу дополнительных анализов.
Как выглядит мокрота при туберкулезе?
На начальных стадиях у пациента выделяется лишь немого секрета. Обычно он представляет собой слизь белого цвета, что объясняется высоким содержанием белка.
На последующих стадиях в слизи появляются прожилки крови и гноя. На данном этапе цвет мокроты может быть желтого, зеленого и даже красного цветов. Все зависит от соотношения в ней крови и гноя. Фото мокроты при туберкулезе последних стадий представлено ниже.

На начальных этапах мокрота, как правило, вязкая и содержит много слизи. По мере развития заболевания в ней появляется большое количество влаги, что делает ее более жидкой. Исходя из этого, можно сделать вывод, что мокрота при туберкулезе может быть самой разной консистенции.
Диагностика туберкулеза
В медицинской диагностике существует несколько способов определения заболевания у пациентов. Наиболее распространенным из них является бактериологический посев мокроты.
Анализ мокроты на туберкулез проводится в два этапа:
- Внешний осмотр мокроты (макроскопия).
- Бактериологический посев (микроскопия).
Сбор мокроты на туберкулез
Как правильно провести процедуру сбора биологического материала? У человека, больного туберкулезом, в мокроте содержится огромное количество палочек Коха. При исследовании слизистых выделений можно обнаружить возбудителя и сделать заключение о наличии или отсутствии заболевания у пациента.
Однако для точных и достоверных результатов пациенту необходимо правильно подготовиться к сдаче анализа и осуществить сбор мокроты на микобактерии туберкулеза в соответствии со всеми правилами:
- Чрезвычайно важно проводить анализ с утра, так как за ночь в верхних дыхательных путях скапливается большое количество секрета. Это поможет ему с легкостью отойти от стенок бронхов наутро.
- Пациент должен отложить завтрак, пока не будет собран биоматериал. Дело в том, что прием пищи может изменить состав мокроты при туберкулезе, а также затруднить ее отхождение.
- Некоторые врачи советуют пациентам предварительно принять отхаркивающее средство, чтобы облегчить отхождение биоматериала.
- Следует обратить внимание на то, что нужно собирать именно мокроту, а не слюну.
- Перед сдачей анализа необходимо почистить ротовую полость щеткой с зубной пастой, после чего прополоскать рот кипяченой водой. Это поможет избежать попадания в мокроту каких-либо посторонних бактерий. Чистить зубы следует зубной щеткой с жесткостью не выше средней. Это снизит риск травмирования десен и предотвратит попадание крови в мокроту. При туберкулезе она может присутствовать в биологическом материале только на поздних стадиях заболевания.
- Сдается биоматериал в специальный контейнер, который можно приобрести в любой аптеке. Контейнер является стерильным и имеет завинчивающуюся крышку, которую нужно открыть непосредственно перед взятием мокроты. После сбора контейнер сразу же закрывают.
- Для более продуктивного отхождения мокроты пациенту следует сделать три глубоких вдоха, после чего эффективно откашляться.
- Количество материала, необходимого для успешного проведения анализа, обычно можно получить за два-три отхаркивания.
- Очень важно сдавать мокроту в хорошо вентилируемом помещении. Вход в него должен быть помечен специальным знаком, означающим, что посторонним входить сюда строго запрещено. Врачи должны иметь определенный уровень защиты в виде маски или респиратора.

Проведение анализа
Даже на начальных этапах заболевания мокрота больного туберкулезом внешне отличается от нормы. Она приобретает сероватый или зеленоватый цвет, в ней присутствуют кусочки слизи или гноя. На первых стадиях наличие крови совсем необязательно, это больше характерно для кавернозной стадии, когда уже нарушена целостность сосудов.
При осмотре под микроскопом обнаруживаются овальные или слегка изогнутые палочки. Длина которых составляет от 1 до 10 мкм, а диаметр - от 0,2 до 0,6. Микобактерии туберкулеза в мокроте выглядят следующим образом: обратите внимание на фото, которое представлено ниже.
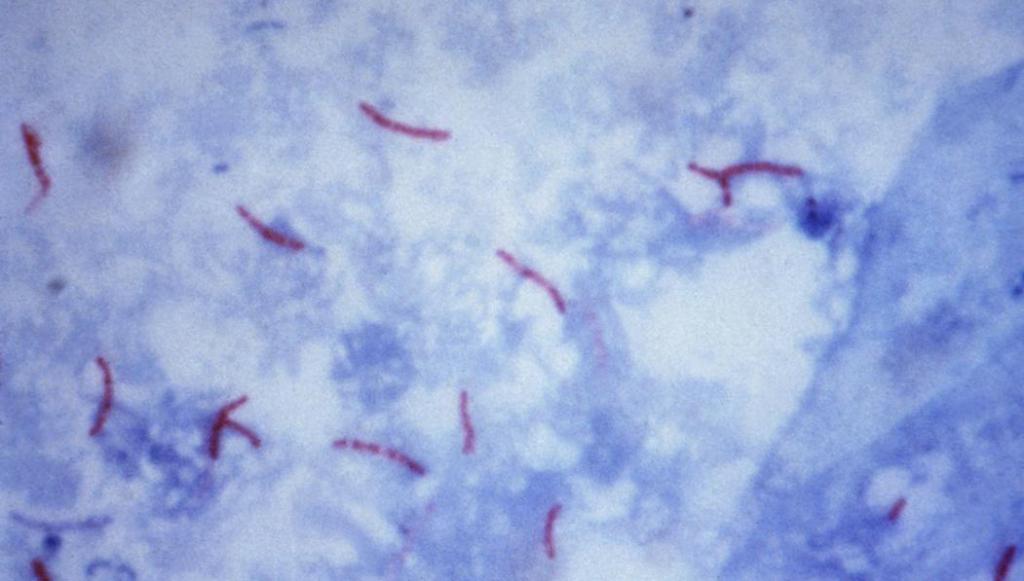
Кроме того, с помощью микроскопа можно обнаружить кальциевые соли, образования холестерина, эластичные волокна. Все это - продукты распада клеток легких. Обнаружение их в анализе говорит о том, что процесс поражения органов уже начался.
Затем проводится бактериологический посев мокроты на туберкулез:
- Лаборант проводит посев мокроты на питательную среду, помещенную в чашку Петри.
- На втором этапе работы производится окраска препарата с помощью метода Циля-Нельсона. Этот метод предполагает осветление карболовым раствором фуксина. После этого на препарат воздействуют рядом химических веществ (солянокислым спиртом, серной кислотой).
- Следующим действием является окрашивание препарата с помощью метилена синего.
- В результате этого весь препарат становится синим, а туберкулезные бациллы не окрашиваются. Поэтому в случае инфицирования их будет очень хорошо видно. Если же весь препарат синий, то это будет означать отсутствие туберкулеза у пациента.
Сколько раз требуется проведение данного анализа?
Стоит учесть, что первый отрицательный результат не является гарантией здоровья. Дело в том, что, хоть данный метод и является очень чувствительным, он гарантирует достоверность результата только при наличии в 1 мл образца не менее 100 тысяч микобактерий. Поэтому при наличии подозрений туберкулеза у пациента ему необходимо сдать мокроту еще два раза с интервалом в 1 месяц.
Чувствительность первого анализа составляет 80%, в то время как второго и третьего - 90% и 97% соответственно.
В случае, если все три анализа будут отрицательны, можно с уверенностью делать вывод о том, что пациент здоров. Анализ мокроты на туберкулез длится около двух - пяти недель. Столько времени требуется для определения возбудителей в мокроте.
Бронхоскопия. Еще один метод диагностики туберкулеза
Однако проведение бактериологического анализа не всегда возможно. Бывают случаи, когда отхаркивание биоматериала неэффективно. Что же делать в таких ситуациях? В медицинской диагностике существует метод бронхоскопии, когда специалист с помощью аппарата берет образцы бронхолегочной ткани.
Делается данная процедура после проведения местной анестезии пациенту. В случае, если пациентом является ребенок, который не сможет спокойно лежать во время процедуры, то потребуется общий наркоз. Проведение бронхоскопии длится несколько минут, во время которых специалист вводит небольшой манипулятор через носовую или ротовую полость. На конце устройства имеется щуп, способный захватить нужное количество образца.
Один из плюсов данного метода - возможность удаления патологического секрета из бронхов больного.
ПЦР. Самый современный метод диагностики туберкулеза
Один из самых современных способов диагностики туберкулеза - проведение полимерной цепной реакции, которая заключается в выделении из биоматериала фрагмента ДНК микобактерий, что позволяет делать вывод об инфицировании пациента.
Основной ее плюс - экспрессивность. Результат анализа готов уже через 3-5 часов, а значит, не нужно ждать несколько недель, как в случае с бактериологическим посевом. К достоинствам метода также можно отнести:
- Высокую достоверность полученных результатов.
- Малое количество материала, необходимого для анализа.
- Возможность проведения анализа в любом биологическом материале.
Недостатками метода являются:
- Его высокая стоимость.
- Неэффективность анализа после противотуберкулезного лечения. Дело в том, что у выздоровевшего человека в организме присутствуют мертвые микобактерии. При этом ПЦР все равно даст положительный результат, несмотря на то, что человек уже здоров.
Заключение
В современном мире туберкулез перестал считаться смертельным заболеванием, как это было еще недавно. Данная болезнь лечится, и довольно успешно. Главное - вовремя обнаружить возбудителя в своем организме. Для этого в медицинской диагностике существует несколько эффективных способов обнаружения микобактерий туберкулеза: флюорография, бактериологический посев мокроты на туберкулез, бронхоскопия, ПЦР и другие. Не стоит пренебрегать такой возможностью. Нужно регулярно проходить медицинские осмотры, следить за общим самочувствием, стараться повышать уровень своей жизни.

Анализ мокроты на туберкулез: отрицательный и положительный.
Туберкулез и пути распространения инфекции.
Туберкулез – инфекционное заболевание, которое вызывается микобактериями туберкулеза, кислотоустойчивыми грамположительными палочками.
В наше время эта болезнь настолько распространена, что приобрела характер эпидемии.
Туберкулез – это болезнь, которая поражает не только органы дыхания, как мы привыкли думать, под прицелом микобактерий также могут оказаться почки, кости, кишечник, мозг.
Пути заражения и передачи туберкулеза
Заболеваемость среди людей, которые имели непосредственный длительный контакт с бактериовыделителями, в 3-5 раз больше, чем среди людей, у которых таких контактов не наблюдалось.
Также большая заболеваемость обнаруживается среди детей, которые имели постоянные контакты с бактериовыделителями.
Как известно, основной путь передачи возбудителей туберкулеза — аэрогенный, что составляет 95-97% всех заражений туберкулезом.
То есть, микобактерии от больного человека могут распространяться с его слюной во время разговора, чиханья, кашля.
Но не стоит бояться таких людей, нет необходимости ездить в общественном транспорте в марлевой маске и избегать любых контактов, ведь вероятность заражения зависит от формы туберкулеза, а также количества возбудителей в единице объема воздуха и восприимчивости вашего организма.
Ведь наш иммунитет для того и существует, чтобы быть на страже и уничтожать всех патогенных микробов, которые атакуют организм.
К тому же попадание возбудителя в организм обуславливает заражение, но не во всех случаях вызывает заболевание.
Как известно, для передачи инфекции необходимо, чтобы туберкулезный больной выделял заразные частички в воздух, это возможно, как правило, при туберкулезе органов дыхания.
Но не все больные одинаковой мерой могут распространять болезнь.
Прежде всего это будет зависеть от количества микобактерий в бронхиальном секрете больного.
Причем существует прямая корреляция между количеством микобактерий туберкулеза в мокроте и контагиозностью, то есть, степенью заражения.
Анализ мокроты больного туберкулезом
Мокрота больного – это смесь бронхиального секрета, слюны, а также некротизированной легочной ткани.
Для получения адекватных результатов анализа, необходимо правильно собрать мокроту.
Обычно она собирается утром, после полоскания рта, путем откашливания содержимого верхних дыхательных путей в стерильную емкость. Если мокроты мало, ее собирают на протяжении дня.
Начинают анализ мокроты с макроскопического исследования, то есть, оценивают ее количество, характер (слизистый, гнойный, слизисто-гнойный, кровянистый), запах, гомогенность.
У туберкулезных больных мокрота обычно слизистая, без запаха и патологических примесей.
После макроскопического анализа, проводят микроскопический анализ мокроты.
Каким же методом можно определить наличие или отсутствие возбудителей туберкулеза в мокроте больного?
Прежде всего это бактериоскопическое исследование. Готовят мазок мокроты больного, проводят окрашивание по Цилю-Нильсену, высушивают и исследуют под микроскопом.
Этот метод помогает выявить микобактерии при том условии, что в 1 мл мокроты содержится от 5000 до 10000 бактерий.
При незначительном содержании микробов, этот метод не является достаточно эффективным.
Бактериоскопию проводят на протяжении трех дней, после чего применяют метод флотации.
Данный метод основывается на том, что готовят суспензию углеводородов (ксилол, бензол) и мокроты больного.
Таким образом, на поверхности оказывается пена с микобактериями, ее снимают и наносят на предметное стекло около 5-6 раз, затем окрашивают по Цилю-Нильсену и исследуют под микроскопом.
Этот способ увеличивает чувствительность метода бактериоскопии на 10-13%.
Большей эффективностью обладает метод люминисцентной бактериоскопии, суть которого состоит в том, что микобактерии окрашивают специальными красителями — флюорохромами, после чего первые приобретают способность светиться в ультрафиолетовом свете.
Методы анализа мокроты на туберкулез
Такой метод, как фазово-контрастная микроскопия, позволяет обнаруживать и исследовать палочки туберкулеза и их формы в нативном состоянии.
Для выполнения этого исследования необходимо специальное фазово-контрастное оборудование.
Цитологический метод исследования делает возможным выявление в мокроте нейтрофилов, мононуклеаров, казеозного некроза и гигантских клеток Лангханса, которые свидетельствуют о специфическом типе воспаления в легочной ткани.
В случае недостаточного количества мокроты, или ее отсутствия, больному показаны раздражающие ингаляции 15 %-ного раствора хлорида натрия в 1%-ном растворе соды, либо смыв с бронхов.
В последнем случае больному выполняют анестезию корня языка и задней стенки глотки раствором анестетика, затем шприцем вливают в трахею 10-15 мл 0,9%-ного раствора хлорида натрия.
У больного рефлекторно начинается кашель, и он выкашливает изотонический раствор в чашку Петри.
Затем проводят бактериоскопию и дальнейшее изучение биоматериала.
Следующий метод, который используют для анализа мокроты – бактериологический.
Его суть состоит в посеве исследуемого материала на питательные среды с дальнейшей дифференциацией микобактерий, определением чувствительности выделенных микробов к противотуберкулезным препаратам.
Его недостаток состоит в том, что первые колонии на питательной среде могут появиться лишь спустя 2-3 месяца, что значительно затрудняет диагностический поиск.
Как бактериоскопический, так и бактериологический анализ мокроты проводят трехкратно (3 дня подряд) до начала противотуберкулезной терапии.
Еще одним методом анализа является биологический метод. При этом патологический материал от больного прививается лабораторным животным, например в брюшную полость.
Если в материале присутствовали микобактерии, животные заболевают туберкулезом и гибнут через несколько месяцев.
Современные методы анализа биоматериала
К более быстрым методам определения возбудителей туберкулеза в исследуемого материале является метод индикаторной пробирки BBL MGIT (Micobacteria Growth Indicator Tube).
Такие пробирки содержат питательный бульон и флюоресцентное вещество, микобактерии поглощают кислород с бульона, соединение реагирует на уровень кислорода в пробирке и наблюдается явление флюоресценции.
Изначальный уровень кислорода в пробирке свечения не вызывает.
Сегодня достаточно эффективными являются методы молекулярной диагностики, такие как ПЦР-диагностика и метод ДНК-зондов.
Основаны на выявлении мельчайших частиц ДНК возбудителей в исследуемом материале. Эти методы имеют наибольшую чувствительность и позволяют выявить микроорганизмы в течение короткого времени (от 2 часов до 2 суток).
Так же в стадии исследований сейчас находятся методы выявления возбудителей туберкулеза с помощью моноклональных антител, что так же является более быстрым способом, чем тот же бактериологический метод.
На сегодняшний день методы, позволяющие определять наличие микобактерий в организме человека, постоянно разрабатываются и совершенствуются, что в скором времени приведет к улучшению диагностики, а таким образом и лечения туберкулеза.
Видео по теме

Мокрота всегда сопровождает прогрессирующее течение туберкулеза.
Ежедневно железистыми клетками трахеи и крупных бронхов продуцируется небольшое количество слизистого секрета, призванного очистить дыхательные пути от попадающих пылевых частиц и микробных агентов.
При инфицировании легочного дерева количество этого секрета значительно увеличивается, он содержит большое число клеток иммунитета и элементов воспаления.
Такое патологическое отделяемое называется мокротой, и при различных заболеваниях она имеет свои особенности.
А какая мокрота при туберкулезе?
Появление мокроты при туберкулезе происходит не сразу. Начальные этапы болезни, как правило, сопровождаются сухим и малопродуктивным кашлем.
Появление гнойного или слизисто-гнойного экссудата связано с прогрессированием инфекционного процесса в лёгких и ростом очагов воспаления.
При этом железистыми клетками бронхов активно продуцируется патологический секрет, который выделяется наружу при каждом кашлевом толчке.
Сухой приступообразный кашель – признак начальных форм специфического воспаления в легких
Мокрота имеет различные характеристики, начиная от цвета и запаха, заканчивая вязкостью и консистенцией. Особенности воспалительного экссудата при туберкулезе представлены в разделах ниже.
На начальном этапе заболевания мокрота может иметь беловатый оттенок. Это связано с содержанием в ней большого количества белка. Если патологический секрет бронхов содержит гной или прожилки крови,
Цвет мокроты при туберкулезе легких изменяется на:
Появление прожилок крови в мокроте – тревожный признак развития деструктивных изменений.
Обратите внимание! По цвету мокроты предположить ее состав бывает трудно.
Таблица: Классификация мокроты:
| Вид | Описание | Заболевания |
| Слизистая | Является следствием простейшего катарального воспаления. Прозрачная. При туберкулезе практически не встречается. |
|
| Слизисто-гнойная | Состоит из слизи и некоторого количества гноя (погибших иммунных клеток). Прозрачная, имеет прожилки жёлтого или зелёного цвета. |
|
| Гнойно-слизистая | Идентична по компонентам с предыдущей, но содержит больше гноя, чем слизи. Имеет желтоватый или зеленоватый оттенок. | |
| Гнойная | Слизь отсутствует. Цвет мокроты грязно-зеленый или жёлтый. |
|
| Слизисто-кровянистая | Имеет красноватый цвет за счёт прожилок крови в слизистом отделяемом. |
|
| Слизисто-гнойно-кровянистая | Помимо крови и слизи также имеет в составе гной. | |
| Кровохарканье | Выделение большого количества крови алого оттенка из дыхательных путей. |
|
Стандартная врачебная инструкция рекомендует провести несколько лабораторных тестов для определения основных физико-химических свойств отделяемого из бронхов.
По консистенции мокрота при инфицировании микобактериями туберкулёза может быть: Вязкой (содержит много слизи и белых кровяных телец). Чаще встречается на начальных этапах заболевания.
Густой (небольшое количество слизи и лейкоцитов, а также жидкости). Определяется при инфильтративном туберкулезе. Жидкой (содержит много влаги и мало форменных элементов).
Патологический секрет бронхов является одним из основных материалов для исследования в диагностике туберкулёза. Она позволяет не только подтвердить данные рентгенологического обследования, но и выявить больных с открытой формой инфекции, активно выделяющих МБТ и способных заразить окружающих.
Чтобы повысить диагностическую ценность анализов мокроты, каждому пациенту следует знать правила сбора мокроты на туберкулез.
Наиболее достоверные результаты в обнаружении микобактерий туберкулёза дают бактериологические методы исследования:
ПЦР-диагностика туберкулёза и современные иммуноферментные способы диагностики.
диагностика туберкулёза; дифференциальная диагностика заболевания органов дыхания при подозрении на туберкулёз.
Для исследования собирается утренняя мокрота, которая выделяется во время приступа кашля.
Перед откашливанием необходимо почистить зубы и прополоскать рот кипяченой водой с целью удаления остатков пищи, слущенного эпителия и микрофлоры ротовой полости.
В контейнер не должна попасть слюна и носоглоточная слизь.
Контейнер плотно закрыть и промаркировать.
Мокроту желательно собирать до приёма пищи.
В норме микобактерии туберкулёза в мокроте не выявляются.
Посев мокроты необходим, чтобы определить, содержит ли мокрота бактерии, которые вызывают туберкулез. При необходимости, для диагностики туберкулеза проводится быстрый тест на основе ДНК.
Как сдавать мокроту на туберкулез
Мокрота это слизь, откашливаемая из Ваших легких.
Как правило, Вас попросят сдать три образца мокроты.
- Соберите Вашу мокроту утром первым делом в течение трех дней подряд. Соберите один образец каждое утро.
- Во время сбора мокроты находитесь далеко от других людей. Если возможно, идите на улицу или откройте окно во время сбора мокроты.

Сделайте глубокий вдох.
Удержите воздух в течение нескольких секунд. Выдохните медленно.
Сделайте следующий глубокий вдох.
Кашляйте сильно пока мокрота (не слюна) не попадет к Вам в рот.

Сплюньте мокроту в контейнер для образцов, которая имеет завинчивающуюся крышку.

Плотно закройте крышку контейнера для образцов.

Проверьте, что бирка с Вашей личной информацией, прикреплена на дно каждого контейнера.
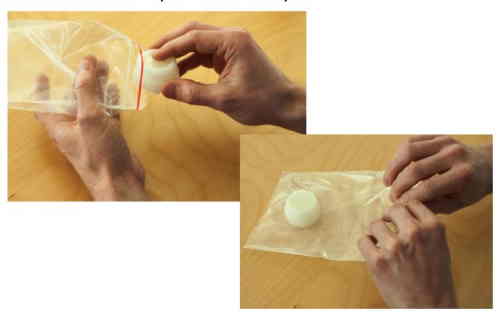
Положите каждый контейнер с мокротой в отдельный прозрачный пластиковый пакет и герметично закройте их.
Храните контейнеры с мокротой в холодильнике. Отнесите контейнеры в лабораторию в тот день, когда Вы будете иметь все три образца.
Читайте также:


