Кавернозный туберкулез легких патологическая анатомия
Вторичный туберкулез (реинфицированный) развивается в организме взрослого человека, перенесшего ранее первичную инфекцию, которая обеспечила ему относительный иммунитет, но не оградила от возможности повторного заболевания — после первичного туберкулеза, для которого характерны:
- избирательно легочная локализация процесса;
- контактное и интраканаликулярное (бронхиальное дерево, желудочно-кишечный тракт) распространение;
- смена клинико-морфологических форм.
Патологическая анатомия. Выделяют восемь форм вторичного туберкулеза, каждая из которых представляет собой дальнейшее развитие предшествующей формы. Среди форм-фаз различают:
- острый очаговый;
- фиброзно-очаговый;
- инфильтративный;
- туберкулез;
- казеозную пневмонию;
- острый кавернозный;
- фиброзно-кавернозный;
- цирротический.
Острый очаговый туберкулез морфологически характеризуется наличием в I и II сегментах чаще правого легкого одного или двух очагов (очаги реинфекта Абрикосова), которые состоят из специфического эндобронхита, мезобронхита и коснобронхита внезибридалькового бронха. Процесс по бронхиолам переходит на легочную паренхиму, вследствие чего развивается ацинозная или лобулярная творожистая бронхопневмония. В лимфоузлах корня легкого развивается реактивный неспецифический процесс. При своевременном лечении, а в основном спонтанно, процесс затихает, очаги казеозного некроза инкапсулируются и нетрифициру-ются, появляются очаги реинфекта.
Фиброзно-очаговый туберкулез — фаза течения острого очагового туберкулеза, когда после периода затихания болезни процесс снова вспыхивает. При заживлении очагов Абрикосова появляются крупные инкапсулированные и частично неперифи-цированные очаги, которым придается значение в обострении' процесса, который характеризуется возникновением ацинозных, лобулярных очагов казеозной пневмонии, которые снова инкапсулируются, нетрифицируются. Но склонность к обострению сохраняется. Процесс не выходит за пределы I и II сегментов, причем в них среди осумкованных и обызвествленных очагов туберкулеза есть не только очаги реинфекта, но и те, которые представляют исход гематогенных посевов в период первичной инфекции (Симоновские очаги).
Инфильтративный туберкулез — следующая фаза процесса, при которой экссудативные изменения вокруг казеозных очагов выходят за пределы дольки и даже сегмента. Перифокальное воспаление преобладает над казеозными изменениями. Данный очаг называют инфильтратом Ассмана—Редекера. Перифокальное воспаление может рассасываться, и в период заживления остаются один или два нерассосавшихся небольших казеозных фокусов, которые инкапсулируются, и заболевание снова приобретает характер фиброзно-очагового туберкулеза.
Туберкулема возникает как своеобразная фаза эволюции инфильтративного туберкулеза, когда перифокальное воспаление рассасывается и остается очаг творожистого некроза, окруженный капсулой. Туберкулема достигает 2—5 см в диаметре, расположена в I и II сегменте, чаще справа. Казеозная пневмония наблюдается при прогрессировании инфильтративного туберкулеза, в результате чего казеозные изменения начинают преобладать над перифокальными. Образуются ацинозные, лобулярные, сегментарные казеозно-пневмонические очаги, которые могут сливаться в крупные участки легких. Лобарный характер имеет
казеозная пневмония, развившаяся на фоне лобита. Легкое при казеозной пневмонии увеличено, плотное, на разрезе желтой окраски, на плевре фибринозные наложения.
Острый кавернозный туберкулез характеризуется быстрым образованием полости распада, а затем каверны на месте очага — инфильтрата или туберкулемы. Полость распада возникает в результате гнойного расплавления и разжижения казеозных масс, которые с микобактериями выделяются вместе с мокротой. Это создает большую опасность бронхогенного обсеменения легких, а также выделения микобактерий в окружающую среду. Каверна при этом сообщается с просветом сегментарного бронха.
Фиброзно-кавернозный туберкулез возникает из острого кавернозного туберкулеза, когда процесс принимает хроническое течение. Внутренний слой каверны — пиогенный (некротический), богат распадающимися лейкоцитами, средний — слой туберкулезной грануляционной ткани; наружный — соединительнотканный. Каверна занимает один или оба сегмента. Вокруг нее определяются разнообразные очаги, бронхоэктазы. Процесс постепенно распространяется в аникокаудальном направлении, спускается с верхних сегментов на нижние как контактным путем, так и по бронхам.
Цирротический туберкулез — вариант развития фиброзно-ка-верного туберкулеза, когда в пораженных легких вокруг каверн происходит мощное развитие соединительной ткани, на месте заживлений каверны образуется линейный рубец, появляются плевральные сращения, легкие деформируются, становятся плотными и малоподвижными, появляются многочисленные бронхо-экстазы.
Осложнения. При вторичном туберкулезе наибольшее число осложнений связано с каверной: кровотечения, прорыв содержимого каверны в плевральную полость, что приводит к пневмот-раксу и гнойному плевриту (эмпиеме плевры).
Распад легочной ткани с последующим формированием каверны возможен при прогрессировании любой формы туберкулеза легких. Этому способствуют снижение общей и иммунологической резистентности на фоне дополнительной сенсибилизации, массивной суперинфекции, присоединения различных заболеваний, лекарственной устойчивости микобактерий.
Нарушение иммунитета и неизбежное в этом случае увеличение численности бактериальной популяции сопровождаются усилением экссудации, развитием микроциркуляторных расстройств и повреждением системы сурфактанта . Разрушенные клеточные элементы образуют казеозные массы, заполняющие альвеолы. Под действием протеолитических ферментов , выделяемых лейкоцитами , казеозные массы расплавляются и подвергаются частичной резорбции макрофагами . При отторжении казеозных масс через дренирующий бронх образуется пневмониегенная полость распада. В других случаях деструктивный процесс может начаться с поражения бронха и развития панбронхита с последующим разрушением прилежащей легочной ткани и образованием бронхогенной полости распада. Другой путь образования бронхогенной полости - проникновение возбудителя в сформировавшийся ранее бронхоэктаз .
Полость распада непосредственно окружена широким слоем казеозно- некротических масс. Снаружи к ним прилежат туберкулезные грануляции, в основном образованные эпителиоидными и гигантскими клетками . Со временем в наружной части грануляционного слоя образуются коллагеновые волокна, которые формируют тонкий фиброзный слой с неравномерной структурой. В результате вокруг полости появляется трехслойная стенка, характерная для каверны . Внутренний слой стенки образуют казеозно-некротические массы, средний представлен грануляционной тканью, наружный - концентрически расположенными фиброзными волокнами. Формирование стенки каверны обычно занимает несколько месяцев. Исключения бывают при отторжении казеозно- некротических масс из инкапсулированного фокуса ( туберкулемы ). В этом случае возникает полость с трехслойной стенкой, в которой уже имеется ранее сформированный фиброзный слой.
Свежая (ранняя, острая) каверна имеет округлую или овальную форму, окружена малоизмененной легочной тканью без существенных воспалительных и фиброзных изменений ( рис. 18-64 ). Такая каверна типична для кавернозного туберкулеза легких .
В зависимости от характера и конкретного механизма образования выделяют протеолитические, секвестрирующие, альтеративные и атероматозные каверны. В случаях, когда расплавление казеозных масс начинается в центре пневмонического фокуса и постепенно распространяется к периферии, диагностируют протеолитическую каверну. Расплавление казеозных масс в краевых участках с продвижением к центру казеозного фокуса является признаком секвестрирующей каверны. При расплавлении казеозных масс в инкапсулированных очагах возникают атероматозные каверны. Иногда главной причиной распада становятся нарушения микроциркуляции и питания тканей в зоне туберкулезного поражения с последующим некрозом отдельных участков. Такой механизм формирования характерен для альтеративной каверны.
В связи с образованием каверны туберкулезное воспаление, как правило, распространяется на слизистую оболочку дренирующего бронха. Туберкулезные грануляции суживают его просвет и затрудняют движение воздуха из каверны. В результате ее объем может существенно увеличиться, и каверна становится "раздутой". Ухудшение бронхиального дренажа затрудняет эвакуацию содержимого каверны, усиливает воспалительную реакцию и общую интоксикацию.
На фоне лечения возможны следующие варианты инволюции свежей каверны:
- отторжение казеозно-некротических масс, трансформация грануляционного слоя в фиброзный и заживление каверны с образованием рубца. Это наиболее совершенный вариант заживления каверны;
- заполнение каверны грануляционной тканью и лимфой, которые частично рассасываются, а затем прорастают соединительной тканью. В результате образуется очаг или фокус;
- при ликвидации туберкулезного воспаления в дренирующем бронхе и его рубцовой облитерации воздух из каверны всасывается и она спадается. Создаются условия для репаративных процессов и формирования на месте каверны очага или фокуса;
- при сохранении нормального строения и функции дренирующего бронха происходит постепенная эпителизация внутренней стенки каверны. Однако эпителий, вырастающий из бронха, не всегда выстилает каверну полностью. Этот вариант заживления не вполне надежен;
- возможно сочетание различных путей инволюции каверны.
При прогрессировании кавернозного туберкулеза казеозно- некротическое воспаление распространяется за пределы стенки каверны, развиваются казеозный лимфангит и эндобронхит , в перикавитарной зоне образуются свежие очаги специфического воспаления. Бронхогенная диссеминации микобактерий обусловливает образование туберкулезных очагов и фокусов в ранее не пораженных отделах легкого. Фиброзный слой стенки каверны постепенно становится толще и плотнее, в прилежащей ткани легкого развиваются фиброзные изменения. Стенка каверны деформируется, форма полости становится неправильной.
Со временем наружный фиброзный слой стенки каверны становится толстым и непрерывным. Внутренняя поверхность стенки каверны часто бывает неровной, в полости может находиться небольшое количество слизисто-гнойного содержимого с крошками казеозных масс. Такую каверну называют фиброзной или старой ( рис. 18-65 ). Ее формирование свидетельствует о трансформации кавернозного туберкулеза в фиброзно-кавернозный туберкулез легких.
Сначала фиброзно-кавернозный туберкулез может иметь относительно ограниченную протяженность и не проявлять явной тенденции к прогрессированию (ограниченный и относительно стабильный фиброзно- кавернозный туберкулез). В дальнейшем размеры фиброзной каверны увеличиваются, перегородки между близко расположенными кавернами разрушаются и формируются многокамерные, нередко гигантские туберкулезные каверны. В перегородках, разделяющих каверну, находятся кровеносные сосуды, и их разрушение нередко приводит к легочному кровотечению . Очаги бронхогенного обсеменения в легком имеют тенденцию к слиянию в фокусы с постепенным образованием новых каверн. Со временем в стенках каверн, ткани легкого и плевре формируются грубые деструктивные, фиброзные и дегенеративные изменения, имеющие необратимый характер. В результате деформации и деструкции бронхов образуются цилиндрические и мешотчатые бронхоэктазы , которые нередко заполнены гнойным содержимым. Ветви легочной артерии суживаются и частично облитерируются, а бронхиальные артерии расширяются, особенно вблизи стенок каверн. Такую клиническую форму обозначают как распространенный прогрессирующий фиброзно-кавернозный туберкулез легких. При этой форме нередко обнаруживают эмпиему плевры и туберкулезные поражения других органов, в частности спутогенный туберкулез гортани или спутогенный туберкулез кишечника . Фиброзно-кавернозный туберкулез может сопровождаться амилоидозом почек, печени, селезенки. Осложненное течение фиброзно-кавернозного туберкулеза с развитием казеозной пневмонии часто приводит к летальному исходу.
Очаговый туберкулез легких.
Очаговый туберкулез легких относится к проявлениям вторичного туберкулеза, является начальной формой туберкулеза легких у взрослых. К нему относятся: острый, или мягкоочаговый, туберкулез и фиброзно-очаговый туберкулез, более давний, с очаговыми образованиями не более 1 см в диаметре.
Острый очаговый туберкулез легких морфологически проявляется развитием эндо- и перибронхита мелких апикальных веточек системы 1-го и 2-го сегментарных бронхов с последующим казеозным некрозом стенок бронхов. Вовлечение в процесс прилежащих альвеол приводит к образованию очага казеозной ацинозной или лобулярной бронхопневмонии. В течение длительного периода процесс ограничивается территорией ацинуса или дольки. При тенденции к прогрессированию в окружности первоначально возникших очагов появляются новые, развивающиеся путем контакта в пределах того же легочного сегмента. В лимфатических путях, соединительно-тканных прослойках, перибронхиальной и периваскулярной ткани отмечается лимфостаз, переходящий на корень легкого.
Инфильтративный туберкулез легких известен давно. T.H. Laenec 1862, на основании секционных данных описал его как желатинозную пневмонию. Инфильтрат развивается в результате обострения инкапсулированных очагов, которые могут быть не только в легких, но и внутригрудных лимфатических узлах. Когда инфильтративный фокус развивается в неизмененной ткани, тогда вокруг свежего очага или слившихся нескольких очагов развивается перифокальное воспаление. Инфильтративный туберкулез легких характеризуется наличием в легких воспалительных изменений, преимущественно эксудативного характера с казеозным некрозом и с наличием или без деструкции легочной ткани. Инфильтративный туберкулез легких может быть различного происхождения. У одних больных инфильтративные фокусы развиваются в результате бронхогенного заноса МБТ в здоровую легочную ткань, из обострившихся латентных верхушечных очагов, у других больных инфильтрат представляет собой перифокальное воспаление на фоне небольших и поэтому трудно определяемых рентгенологически очагов более давнего происхождения.
Патологоанатомически инфильтративно-пневмонический туберкулез легких характеризуется наличием одного или нескольких мелких, разной давности очагов творожистого некроза с зоной перифокального воспаления, в несколько раз превосходящей их по размерам. Характер экссудата при этом различный: серозный, серозно-фибринозный; встречаются десквамативный альвеолит, желатинозная инфильтрация. По протяженности процесс может ограничиваться долькой, но может занимать и всю долю легкого. Пролиферативная реакция заканчивается развитием соединительной ткани, оставляя после себя фиброзные интерстициальные изменения — индурационное поле.
Исходы инфильтративно-пневмонического туберкулеза легких:
- полная резорбция перифокальной зоны или карнификация пораженного участка с инкапсуляцией и обызвествлением казеозных очагов (переход в фиброзноочаговую форму);
- казеация зоны перифокального воспаления, присоединение распада, секвестрации и переход в казеозную пневмонию или острый кавернозный туберкулез легких;
- при наклонности к казеозному некрозу инфильтрат подвергается полному или частичному распаду. В результате формируется пневмониогенная каверна, размеры которой зависят от объема инфильтративно-пневмонического фокуса и некроза.
Казеозная пневмония возникает чаще всего в результате прогрессирования инфильтративно-пневмонического туберкулеза, но может осложнить течение любой формы туберкулеза легких. Основной морфологический признак казеозной пневмонии — преобладание казеозных изменений над неспецифическими перифокальными. В зависимости от размера пораженного участка легкого различают:
- ацинозную;
- лобулярную сливную;
- сегментарную;
- лобарную казеозную пневмонию.
При прогрессировании казеозной пневмонии развивается поликавернозный туберкулез легких.

Туберкулема легких — своеобразное клинико-анатомическое проявление вторичного туберкулез легких, характеризующееся образованием в легких плотного казеозного фокуса (иногда нескольких) округлой формы, четко отграниченного от окружающей ткани фиброзной капсулой. (Рис. 1.4.10.)
Источником формирования туберкулем в основном служат две формы туберкулеза, легких: инфильтративно-пневмоническая и очаговая. Кроме того, туберкулемы образуются из кавернозного туберкулеза посредством заполнения каверны казеозом. Заполненные каверны относятся к туберкулемам лишь условно, поскольку заполнение каверны происходит механически, в то время как туберкулемы – это своеобразный феномен в легочной ткани.
Выделяют следующие виды туберкулем:
- инфильтративно-пневмоническая туберкулема, инкапсулированный довольно свежий очаг казеозной пневмонии;
- казеома является как бы следующим этапом в эволюции отграниченного творожистого фокуса (расплавление, уплотнение, кальцификация, рассасывание);
- заполненная каверна – псевдо-туберулкулема.
Варианты прогрессирования туберкулемы:
- развитие перифокального воспаления;
- кавернизация – высвобождение из полости туберкулемы казеозных масс, через дренирующий бронх.
Кавернозный туберкулез характерен наличием тонкостенной каверны, без перифокального воспаления, с единичными очагами в окружающей легочной ткани.
Кавернозный туберкулез легких возникает в результате:
- расплавления фокусов казеозной бронхопневмонии, из очага инфильтративно-пневмонического туберкулеза легких (пневмониогенная острая каверна);
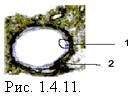
- из туберкулемы, c наружной фиброзной капсулой, Рис. 1.4.11. На внутренней поверхности таких полостей содержатся участки не отторгнувшихся казеозных масс.
Осложнения кавернозного туберкулеза.
Для острого кавернозного туберкулеза легких характерен бронхогенный путь прогрессирования.
Из осложнений следует отметить возможность профузных кровотечений. Острый кавернозный туберкулез легких при дальнейшем течении переходит в фиброзно-кавернозный.
Фиброзно-кавернозный туберкулез легких возникает в результате прогрессирования любой формы туберкулеза легких с образованием каверны, в стенке которой выражен фиброзный компонент. Конечно, при далеко зашедшей фиброзно-кавернозной форме не всегда легко определить, какой процесс был ее источником, и что послужило причиной для ее развития.
Прогрессирование заболевания происходит по контакту и по бронхам в направлении от верхушки легкого к основанию. Поражение бронхиального дерева отмечается во всех случаях фиброзно-кавернозного туберкулеза легких (Рис. 1.4.12.).

Протяженность изменений в легких может быть различной. Процесс бывает односторонним и двусторонним с наличием одной или множества каверн. Для фиброзно-кавернозного туберкулеза характерны очаги бронхогенного отсева различной давности. Как правило, поражается дренирующий каверну бронх. Развиваются и другие морфологические изменения в легких: пневмосклероз, эмфизема, бронхоэктазы.
Циррозы легких представляют собой инволютивную фазу развития диссеминированного или фиброзно-кавернозного туберкулеза легких, возникающую в результате разрастания в легких соединительной ткани. Массивные склеротические изменения развиваются также при карнификации инфильтративно-пневмонических процессов, фибротизации легочной ткани в результате длительного легочного ателектаза.

При формировании циирротического туберкулеза легких наряду с массивным, диффузного характера разрастанием соединительной ткани, происходит деформация легочной ткани и развитие бронхоэктазов. Каверны отсутствуют или имеют вид узких щелевидных полостей. При значительном объеме склеротических изменений развиваются гипертония малого круга кровообращения, легочное сердце и легочно-сердечная недостаточность. К основным осложнениям относятся также амилоидоз внутренних органов и тромбоэмболия легочной артерии (Рис. 1.4.13.).
При инволюции инфильтрата или фиброзно-кавернозного туберкулеза цирроз может быть односторонним двусторонним, в зависимости от распротсраненности туберкулезного процесса. Характерным для гематогенно-диссеминированного туберкулеза является двухсторонний диффузный сетчатый склероз.
Цирротическому процессу в легких сопутствует викарная эмфизема, которая развивается в непораженных отделах легких. Замещение нормальной легочной ткани рубцовой, деформация бронхиального просвета нарушают функцию бронхов, приводят к застою в них секрета, где размножается микробная флора, и возникают вторичные воспалительные процессы. Деформация бронхов приводит к развитию бронхоэктазов. В условиях пневмосклероза происходит деформация сосудов, сужение и облитерация их просвета, формирование ангиоэктазий.
Плеврит (pleuritis) — воспаление плевры. Различают две основные формы плеврита.: сухой, или фибринозный (pleuritis sicca, fibrinosa), и выпотной, или экссудативный (pleuritis exsudativa).
При туберкулезе плевра вовлекается в воспалительный процесс при проникновении в нее инфекции лимфогенным, гематогенным и контактным путем. Вовлечение плевры в различные патологические процессы обусловлено тесными анатомо-топографическими связями висцеральной и париетальной плевры с легочной тканью, внутригрудными лимфатическими узлами. Плевра, обладая барьерной функцией, реагирует на разнообразные патофизиологические сдвиги в организме, в результате чего в ней развиваются воспалительные или аллергические процессы.
Экссудативно-воспалительная реакция плевры связана с повышенной проницаемостью кровеносных и лимфатических капилляров кортикального слоя легких и самой плевры, пропускающих жидкую часть крови в межтканевые щели, поверхностные слои плевры и оттуда, вследствие отрицательного давления, в плевральную щель.
Лимфогенные плевриты.
Туберкулезная инфекция может поражать субплевральные лимфатические узлы. Оседая в них, микобактерии туберкулеза частично замуровываются и погибают, частично же, сохраняя свою вирулентность, распространяются по лимфатическим путям и вызывают субплев¬ральные кортикальные лимфангиты либо экссудативные плевриты.
Гематогенные плевриты.
Возможен гематогенный занос туберкулезной инфекции в плевральную полость, с развитием на плевре туберкулезных бугорков. Исходным очагом является активный туберкулезный процесс в прикорневых лимфатических узлах. Контактный путь распространения инфекции возникает при активном железисто-медиастинальном туберкулезе, с поражением висцеральной плевры.
Острые плевриты.
Серозный плеврит наблюдается редко.
При фибринозном плеврите (сухой плеврит) на плевре вначале появляется нежный, легко снимающийся фибринозный налет. В дальнейшем образуется фибринозная пленка желтоватого или желтовато-серого цвета.
Гнойный плеврит (эмпиема плевры) редко с самого начала возникает как гнойный, чаще развивается вслед за серозно-фибринозным воспалением плевры. Процесс обычно бывает односторонним и преимущественно располагается в базальной или задней части полости плевры. Гнойный плеврит наблюдается при прорыве казеозных масс из легкого в полость плевры, бронхо-плевральных свищах и т.п.
Геморрагический плеврит сопровождается пропотеванием в полость плевры экссудата, содержащего значительную примесь эритроцитов.
Исходы острых плевритов.
Серозный экссудат может полностью рассосаться.
Фибринозный экссудат, в подавляющем большинстве случаев, рассасываете лишь частично, а в основном подвергается организации, что ведет к развитию спаек, фиброзному утолщению плевры, облитерации плевральных полостей.
Гнойный экссудат редко подвергается полному рассасыванию, чаще наблюдается инкапсуляция воспалительного выпота. Воспалительный процесс при эмпиеме плевры может переходить на интерстициальную ткань легкого (гнойная пневмония).
Хронические плевриты.
Чаще всего хроническое течение плевритов наблюдается при эмпиеме плевры. В этих случаях экссудат сгущается, распадается, превращается в сыровидную массу или кашицу с наличием кристаллов холестерина, микроорганизмы могут исчезнуть. Плевральные листки бывают резко утолщены, плотные, иногда с очаговой петрификацией и даже оссификацией. Значительные отложения известковых масс особенно характерны для туберкулезной эмпиемы. Эмпиема плевры может вести к гнойно-резорбтивной лихорадке, сепсису, истощению, амилоидозу внутренних органов. Иногда затяжное, хроническое течение наблюдается при серозно-фибринозных и фибринозных плевритах. При острых и хронических плевритах значительное накопление экссудата в плевральной полости вызывает смещение органов средостения в противоположную сторону.

Патологическая анатомия туберкулеза легких
Легкие являются одной из самых частых локализаций туберкулезного процесса. Поражение легких туберкулезом является проявлением общего заболевания (при первичном туберкулезе, гематогенном туберкулезе); иногда процесс в легких является главным и единственным. 3. А. Лебедевой, однако, удалось наблюдать у 15% больных легочным туберкулезом туберкулезные очаги в костной системе. Туберкулезный процесс, распространяясь в организме, в одних органах не развивается, а в других, в частности, в легких, прогрессирует. Отсюда понятен тот факт, что и у практически здоровых людей множественные туберкулезные очаги в легких встречаются чаще, чем в других органах.
В ряде же случаев лимфогенная фаза является основой для развития торпидных, медленно прогрессирующих туберкулезных поражений легкого. Мы выделяем ее как препаренхиматозную, предшествующую поражению ткани легкого при развитии туберкулезных плевритов, интерлобитов и интерлобулитов. Лимфогенное поражение лежит и в основе хронически развивающихся туберкулезных перибронхитов и периваскулитов.
Лимфогенные формы. Признавая лимфогенный процесс главным образом фазой, предшествующей поражению бронхов, сосудов и альвеолярной ткани, В. Г. Штефко вместе с тем считал возможным выделить несколько форм лимфогенного туберкулеза легких, имеющих определенную клиническую, рентгенологическую и анатомическую характеристику. Наибольшее практическое значение из числа выделенных В. Г. Штефко форм имеют следующие:
- Прикорневой инфильтрат, развивающийся в результате распространения туберкулеза из казеозно пораженных прикорневых лимфатических узлов на прилежащую легочную ткань. Воспаление распространяется по лимфатическим сосудам прикорневых отделов легкого в ретроградном направлении при условии затрудненного оттока лимфы вследствие увеличения казеозных лимфатических узлов. Для этой формы характерно постепенное уменьшение качества и количества поражений по направлению от корня к периферии. Описанная форма прикорневого инфильтрата, часто встречается при первичном туберкулезе у детей и взрослых.
- Плеврально-интерлобарная форма является также наиболее часто встречающейся в период первичной инфекции. Она представляет системное поражение туберкулезом поверхностной сети лимфатических сосудов в плевре и в междолевой борозде. Для данной формы характерна большая или меньшая степень казеозных изменений в плевре и междолевой перегородке при почти полной интактности легочной ткани. Наличие тотального казеозного плеврита приводит к известной компрессии легочной ткани. Как системное заболевание при этой форме часто наблюдается развитие казеозного перикардита. К описанной форме довольно близко примыкает кортико-плевральное поражение легкого с вовлечением в процесс тех же поверхностных лимфатических сосудов, располагающихся в кортикальном слое легкого. При данной локализации поражения можно наблюдать формирование множественных округлых и овальных казеозных очагов в пределах кортикального слоя легкого с выраженным туберкулезным поражением междольковых перегородок этого отдела.
- Ретикулярная форма имеет место при поражении глубоких лимфатических сосудов легкого с развитием равномерного сетчатого склероза. Микроскопически наблюдается картина продуктивного лимфангоита с ограниченной лимфоидной инфильтрацией и бугорками вытянутой формы. Туберкулезные бугорки с центральным казеозом при данной форме почти единичны. Большого фиброза в верхних отделах легкого не отмечается. Данную форму можно наблюдать у практически здоровых людей без ясного туберкулезного анамнеза. Эту форму следует отличать от хронического гематогенно-диссеминированного туберкулеза легких как чисто лимфогенную.
Гематогенные формы. Гематогенные формы туберкулеза легких — одно из частных проявлений гематогенного туберкулеза организма. При выявленной клинической картине гематогенного туберкулеза легких всегда можно предполагать наличие очагов в почках, половых органах, костях, паренхиматозных органах. При этих формах туберкулеза легких чаще, чем при других, можно наблюдать развитие туберкулом головного мозга и туберкулезного менингита. Милиарный туберкулез легких — одно из проявлений общего милиарного туберкулеза. Наиболее изучены острая и хроническая формы милиарного туберкулеза легких.
Гематогенно-диссеминированный туберкулез легких является более благоприятно протекающей формой гематогенного туберкулеза и описан В. Г. Штефко под названием метастатических крупных и среднеочаговых форм. В основе указанных форм туберкулеза легких лежит выраженная лимфогенная фаза с поражением промежуточной ткани легкого. Сосудистые поражения развиваются на фоне инфильтративно-казеозного перифлебита. Сетчатый лимфангоит, ограниченный определенными участками легкого или распространяющийся на значительное пространство, — одно из типичных проявлений данной формы легочного туберкулеза.
Туберкулезный процесс в легких протекает довольно симметрично; оба легких поражены чаще всего в равной степени; имеется известная апико-каудальность распространения, правда, выраженная не так отчетливо, как при хронических бронхогенных формах легочного туберкулеза. Кроме сетчатого фиброза и утолщенной межуточной ткани, в верхушках могут наблюдаться множественные послепервичные очаги; в средних и нижних отделах легких формируются розетки продуктивных бугорков, имеющие более мелкий и разреженный характер, чем при бронхогенных формах. Распределение туберкулезных поражений в средних и нижних отделах легкого более равномерное, чем при бронхогенных формах.
Каверны при лимфогематогенном туберкулезе легких развиваются без выраженной реакции вокруг них, обладают тонкой фиброзной стенкой, чаще имеют гладкие внутренние контуры. Отсюда их название — штампованные или дырчатые каверны. Генез гематогенных каверн не достаточно выяснен. Со временем гематогенные каверны могут видоизменяться, окружаться значительным количеством фиброзной ткани и напоминать в связи с этим каверны при фиброзно-кавернозном туберкулезе.
A. И. Струков более подробно описывает гематогенно-диссеминированный туберкулез легких, выделяя крупноочаговый гематогенный туберкулез, рубцовоочаговый хронический гематогенный туберкулез (без эмфиземы и с эмфиземой) и цирротический. В основу выделения наиболее распространенной рубцовоочаговой формы легочного туберкулеза А. И Струков кладет девять признаков:
- симметричное поражение верхних долей обоих легких,
- преимущественно кортико-плевральную локализацию,
- склонность к продуктивной тканевой реакции,
- развитие сетчатого склероза,
- отсутствие наклонности к распаду,
- развитие эмфиземы,
- гипертрофию правого сердца,
- штампованные каверны в краевых зонах и
- наличие внелегочных очагов.
Один из основных перечисленных признаков, а именно сетчатый склероз, А. И. Струков не склонен рассматривать как лимфангоит. Он полагает, что сетчатый, ретикулярный фиброз возникает в результате поражения межальвеолярных перегородок, богатых капиллярами и эластическими волокнами. Новейшие исследования И. П. Парфеновой показали наличие замкнуты, лимфатических сосудов в межальвеолярных перегородках. Таким образом, гематогенно-диссеминироваиный туберкулез легких, по-видимому, с самого своего возникновения и до формирования сетчатого фиброза связан с выраженной лимфогенной фазой.
Бронхогенные формы. При туберкулезе легких процесс часто распространяется по бронхам, приобретая то острое, то хроническое течение. B. И. Пузик наблюдала поражение бронхов по типу инфильтративного перибронхита даже у практически здоровых людей при картине обострения первичных или послепервичных очагов. Однако, часто возникая, туберкулезный перибронхит является довольно доброкачественным заболеванием и только в течение ряда лет туберкулезный процесс переходит с адвентиции бронха на его слизистую. Медленное течение процесса в этом случае подтверждается наличием хорошо выраженных интерлобулитов с картиной хронического вяло текущего воспаления.
Очевидно, что при хронических формах туберкулеза легких, распространяющегося по бронхам, можно наблюдать длительную лимфогенную фазу, предшествующую бронхиальным поражениям. Но даже и впоследствии, когда в ходе заболевания развиваются эндобронхогенные метастазы, процесс носит пролиферативный доброкачественный характер. В нижних долях при этих формах развиваются поражения отдельных бронхиолярных ветвей (ацинусов), в результате чего процесс приобретает продуктивный адипозный, а позднее сливной ацинозно-нодозный характер. Процесс в легком располагается неравномерно, участками, по ходу того или иного бронха. В верхних отделах легких со временем развивается обширный кавернозный процесс, причем каверны часто имеют выраженный бронхогенный характер.
Туберкулез чаще всего начинается односторонним поражением легкого, позднее захватывая и другое легкое. Туберкулезный процесс имеет выраженный апико-каудальный характер, с развитием наиболее старых изменений в верхушке и с постепенным захватом нижних участков легкого. Синонимом хронического бронхогенного туберкулеза является фиброзно-кавернозный туберкулез. Именно к этой группе поражений легкого относятся наиболее поздно возникающие бронхогенные каверны, впоследствии почти полностью ригидные вследствие разрастания большого количества фиброза как в их стенках, так и в окружающей легочной ткани.
Острый бронхиальный туберкулез начинается морфологически с эндобронхита, причем бронх здесь обычно бывает мельче тех, которые бывают поражены при хроническом бронхогенном туберкулезе. В основе клинической формы инфильтрата лежит острый экссудативный бронхопневмонический процесс, развившийся в результате острого туберкулезного поражения на внутренней стенке бронха. Как известно, своевременно выявленный и правильно леченный инфильтрат может дать очень хорошую репаративную реакцию; возможно даже полное его рассасывание. Стрептомицинотерапия способствует полному излечению подобных пневмонических фокусов.
При прогрессировании ацинозной туберкулезной пневмонии образуются более крупные очаги глобулярных казеозных процессов. Субстратом тяжелой казеозной лобарной пневмонии является также эндобронхит и эндобронхиолит. Лимфогенная фаза при этом остром заболевании морфологически улавливается с трудом. Как показывают последние исследования И. П. Парфеновой, она бывает острой и скоропреходящей. Процесс с самого начала приобретает характер остро прогрессирующего заболевания.
В стадии глобулярной казеозной пневмонии при пониженной сопротивляемости организма на фоне прогрессирующего специфического процесса с выраженным перифокальным воспалением в пределах пораженных долек могут формироваться остро развивающиеся мелкие каверны (каверникулы). Подобные формы наиболее часто наблюдались в период Великой Отечественной войны, когда на фоне обострения до тех пор покойных послепервичных очагов развивался острый эндобронхиальный прорыв.
При развитии лобарных форм казеозной пневмонии кавернизация, как правило, не наблюдается или наблюдается редко. Весь процесс протекает чрезвычайно остро при выраженной аллергической реакции организма и резко сниженной общей сопротивляемости. Поражает массивность и как бы равномерность изменений с развитием обширных участков творожистого распада, захватывающего значительную часть доли легкого. В неизмененной легочной ткани формируются экссудативные бронхиолит.
Туберкулезные каверны. Исходом различных по остроте туберкулезных процессов является образование казеозного некроза и формирование полостей. Развитие полостей можно наблюдать в очагах самой разнообразной локализации: в костях, почках, лимфатических узлах, легких. Распад с образованием дефекта на поверхности слизистых (гортани, кишечника и пр.) дает начало развитию туберкулезной язвы. Одно из наиболее важных (в эпидемиологическом отношении) мест занимают туберкулезные полости в легких. Естественно, что, наряду с ними, следует учитывать представляющие эпидемиологическую опасность туберкулезные язвы гортани и кишечника, а также туберкулезные полости в почках.
Соответственно типу тканевых реакций при туберкулезе и темпу развития деструктивных изменений можно наблюдать формирование полостей в ранние и поздние сроки туберкулезного воспаления. Это нашло выражение в классификации легочных каверн, предложенной В. Г. Штефко. где он различал каверны:
- ранние,
- поздние
- развивающиеся во всех фазах болезни (преимущественно гематогенные).
Ранние каверны развиваются очень быстро на фоне обширных пневмонический процессов у детей; они развиваются в пределах долек при остром пневмоническом процессе и в стенках послепервичных очагов у взрослых. Эти каверны часто имеют выраженный альтернативный, аутолитический характер. Поздние каверны развиваются, как правило, на фоне длительно существовавшего туберкулезного процесса, часто в стенках измененных бронхов, на фоне бронхоэктазов. Гематогенные каверны могут возникнуть как в начальном, так и в терминальном периоде заболевания.
Для ранней каверны, возникающей на фоне пневмонического процесса, характерно определенное строение стенки, отличное от строения поздней бронхогенной каверны. Как правило, стенка ранней каверны еще не сформирована, в ней еще не выражена капсула, ограничивающая ее от окружающей ткани. Внутренним слоем каверны являются довольно массивные гнойно-казеозные массы с причудливым внутренним рельефом. Следующий слой грануляционной ткани может быть развит различно, в ряде случаев может быть очень тонким; инкапсуляция обычно также только намечается. Каверна этого типа почти всегда находится среди очагов пневмонии и более или менее утолщенных междольковых перегородок.
Поздняя бронхогенная каверна обычно имеет, как правило, тонкий слой казеозно-гноиных масс в просвете, хорошо развитую зону грануляционной ткани и массивную капсулу из концентрически расположенных коллагеновых волокон с незначительным количеством клеток. В окружности обычно отмечается продуктивный туберкулезный процесс в виде плотных инкапсулированных очагов, бугорков и тяжей фиброза. Имеются также резко утолщенные, склерозированные междольковые перегородки. Если имеется каверна значительных размеров, то структура ее стенки в различных участках может вариировать.
- прогрессирующие, распадающиеся,
- свежие эластические,
- капсулированные, ригидные
- фиброзные.
Первая группа каверн этой классификации соответствует типу ранних каверн В. Г. Штефко; третья группа — типу поздних каверн. Фиброзные каверны, по А. II. Абрикосову, представляют собой позднейший этап развития капсулированной каверны с полным фиброзным превращением стенки и исчезновением специфических туберкулезных гранулом.
За последнее время в связи с изучением процессов, происходящих в легких при коллапсотерапии, имеются указания на наличие морфологического излечения каверн. Процессы эти были отмечены в работах В. Г. Штефко и А. А. Гиляровского. У А. И. Струкова и А. И. Абрикосова имеются также отдельные указания на процессы репарации, происходящие в стенке каверны. Применение антибиотиков влияет на стенку каверны. Так, Ф. Л. Абрамсон установила резкое истончение казеозно гнойных масс каверны при лечении стрептомицином больных туберкулезом.
В. И. Пузик при комбинированном лечении фтивазидом, ПАСК и стрептомицином наблюдала выраженную канализацию стенки каверны, развитие в толще ее большого количества лимфоидной ткани и рост концентрически расположенных коллагеновых волокон на месте отторгнутых гнойно-казеозных масс. Сравнение стенки каверны, когда химиопрепараты не применялись, со стенкой каверны при комбинированном лечении упомянутыми выше препаратами представляется весьма убедительным.
Учитывая возможность как полного, так и относительного излечения каверн, как самопроизвольного, так и под влиянием коллапсотерапии или в связи с применением химиопрепаратов, можно выделить следующие формы заживления каверн:
- превращение в фиброзную каверну с гладкой внутренней стенкой и значительным уменьшением диаметра;
- гранулирование каверны с развитием тяжей соединительной ткани на месте бывшей полости, образование фиброзных рубцов неправильной формы;
- превращение каверны в тип очага, когда кавернозно-гнойные массы не выводятся из каверны, а уплотняются и петрифицируются; при инкапсуляции уплотненных казеозно-гноиных масс каверны образуется тип послепервичного очага; только соответствующее гистологическое исследование выявляет истинную природу подобных образований;
- эпителизация каверны; этот тип заживления хотя и не является стойким, по все же уменьшение казеозно-гноиных масс при отторжении их и последующей эпителизации ведет к стабилизации каверны и даже способствует уменьшению ее размеров;
- наконец, в очень редких случаях можно наблюдать исчезновение каверны с более или менее полным рассасыванием имевшихся на ее месте фиброзных прослоек.
Последнее имеет место при ранних кавернах, когда стенка еще тонка, а развитие фиброзной капсулы довольно незначительно. В. Г. Штефко считал, что при массивной инкапсуляции каверны невозможно стойкое морфологическое ее излечение или хотя бы оздоровление ее внутреннего казеозно-гнойного слоя.
Читайте также:


