Искусственный пневмоперитонеум при туберкулезе отзывы пациентов
Весьма актуальной является задача организации дальнейшего медицинского обслуживания больных с нетуберкулезной патологией, выявляемых в результате комплексного дифференциально-диагностического обследования туберкулезными учреждениями. Наиболее сложной является организация лечения больных с опухолями легких и хроническими воспалительными заболеваниями. Здесь существуют самые разноречивые мнения.
Одни высказываются за передачу наблюдения и лечения больных с неспецифическими воспалительными заболеваниями легких противотуберкулезному диспансеру, другие придерживаются диаметрально противоположной позиции, предлагая передавать всех больных с нетуберкулезной патологией в ведение поликлиник. Мы считаем, что тесный и деловой контакт флюорографической службы и туберкулезных учреждений позволит увеличить процент больных, выявляемых Бранней стадии заболевания.
В Центральной туберкулезной больнице за последние 5 лет прооперировано 174 больных но поводу рака и 128—по поводу хронических неспецифических пневмоний, абсцессов и ограниченных бронхоэктазов. При злокачественных заболеваниях 95% оперированных выписано в удовлетворительном состоянии; при неспецифических воспалительных заболеваниях легких— 96%.
Активная хирургическая деятельность по лечению хронических неспецифических воспалительных заболеваний легких и рака легкого у больных, находящихся в туберкулезных стационарах, по нашим данным, ни в коей мере не снизила активности в хирургическом лечении больных туберкулезом.
1. Диагностика бронхо-легочной патологии на современном этапе невозможна без бронхологического исследования с применением в показанных случаях катетербиопсии с последующим цитологическим исследованием.
2. Безусловно следует отдавать предпочтение бронхологическому исследованию под внутривенным наркозом.
3. Клинико-рентгено-бронхологическое исследование больных с легочной патологией следует проводить в ограниченном числе лечебных учреждений при условии создания специализированной бригады в составе бронхолога, анестезиолога, рентгенолога и цитолога.
Пневмоперитонеум, как метод профилактики некоторых послеоперационных осложнений и рецидивов, после частичных резекций легкого у больных туберкулезом, по предложению академика АМН СССР проф. Л. К. Богуша, применяется нами с 1962 года. За 10 лет пневмоперитонеум применен в 452 случаях, в том числе у 324 больных с распространенными формами туберкулеза легких, которым произведена частичная резекция легкого.
Работая в условиях Андижанской области (УзССР), где больные с распространенными формами составляли около 30% всех контингентов туберкулезных больных, мы столкнулись с необходимостью применять хирургическое лечение у больных с распространенными процессами. Из 986 резекций, произведенных за 10 лет в хирургическом отделении, 56% операций произведено у больных с распространенным туберкулезом.
Хирургическое лечение больных с распространенными формами туберкулеза легких является сложной задачей, вследствие тяжести заболевания, снижения резервов функции дыхания, большой частоты различных осложнений (кровотечения, амилоидоза внутренних органов, хронического легочного сердца), поражения специфическим процессом бронхов, а также возникновения устойчивости микобактерии туберкулеза к лекарственным средствам (Г. Г. Горовенко, Б. М. Брусиловский, Н. И. Герасименко с соавт., и др.)- По данным С. А. Гаврилова, Б. М. Брусилавского, Н. А. Васильва с соавт., Э. Н. Чепенец и др., в послеоперационном периоде у больных с распространенными процессами различные осложнения возникают в 35—65% случаев, а летальность составляет 6,7—11%. В последующем у 7—15% больных возникает обострение и рецидивы туберкулеза.
В связи с этим работы, посвященные изысканиям путей, улучшающих результаты резекции легкого у больных с распространенными формами туберкулезного процесса, являются актуальными.
| [ -->Новые сообщения · -->Участники · -->Правила форума · -->Поиск · RSS ] |
| Здравствуйте, yanushev00. Проще говоря - СНАЧАЛА - больного надо пролечить в течении определенного периода (для каждой патологии этот период свой), и уже только ПОСЛЕ проведенного лечения - по его результатам решать вопрос о наличии (или отсутствии) у него признаков инвалидности. В Вашем случае - судить о наличии (или отсутствии) у больного признаков инвалидности - можно будет в сроки ориентировочно не ранее 10-12 мес. от начала лечения. В случае направления больного на МСЭ ДО истечения вышеуказанных ориентировочных сроков - высоковероятен отказ в установлении инвалидности, ввиду незавершенности этапа медицинской реабилитации (и направление на МСЭ будет расценено - как преждевременное, необоснованное, т.е. - слишком раннее). После истечения вышеуказанных ориентировочных сроков - можно будет рассматривать вопрос о наличии (или отсутствии) у больного признаков инвалидности - в зависимости от результатов проведенного лечения. Согласно пункта 13 Приказа МЗСР РФ от 29 июня 2011г. N 624н: Оформление формы 088/у-06 занимает в среднем от 2-х до 4-х недель. Напишу проще (по пунктам). Далее возможны 2 варианта: В случае возникновения проблем с председателем ВК по оформлению Направления на МСЭ или с выдачей отказа в его оформлении рекомендую ВНИМАТЕЛЬНО читать эту ветку форума (там все написано) и эту ссылку я уже приводил ранее: Председатель ВК знает номер и адрес бюро МСЭ, к которому прикреплен для обслуживания его туб. диспансер - туда Вы и будете обращаться, при необходимости - и самостоятельно (если откажут в оформлении формы 088/у-06 - со справкой об отказе в оформлении на МСЭ). Если же больной и не работал нигде официально (не платил налоги) и не счел нужным встать на учет в ЦЗН (для трудоустройства или получения статуса безработного), то считается, что вины государства в этом - не имеется. Пособие по временной нетрудоспособности безработного выплачивается в случае, если он имеет право (получает) на пособие по безработице. Образование туберкуломы означает, что туберкулёз принял опасную форму, а в лёгких начался процесс развития очагов некроза с большим содержанием микобактерий. Такое случается примерно у 5% пациентов с диагностированным туберкулёзом лёгких. Иногда образование таких очагов происходит вследствие неправильного или неэффективного лечения, которое не завершилось уничтожением всех возбудителей. В некоторых случаях на фоне основного заболевания развиваются различные патологии, например, нарушения метаболизма, эндокринные проблемы, сахарный диабет. ОписаниеДиагностика туберкуломы лёгких чрезвычайно затруднена, протекает заболевание чаще всего без симптомов, обнаруживается случайно. Интенсивное развитие может дать выраженную симптоматику, характерную для туберкулёза:
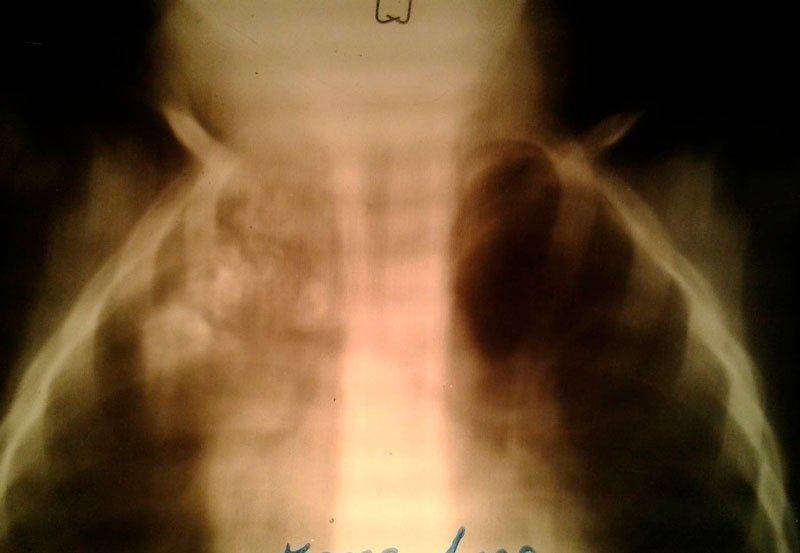
Увидеть туберкулому можно на рентгенограмме: на снимке она очень напоминает раковую опухоль, что тоже часто вызывает затруднения в постановке диагноза. В открытой форме заболевание заразно, микобактерии высеваются в пробах не всегда даже в фазе распада, реакция Манту даёт положительный результат. При отсутствии лечения туберкулома легких переходит в фазу распада, после чего в тканях поражённого органа в буквальном смысле остаются дырки, а продукты распада и остатки клеток становятся токсичными для организма. В этой фазе работа лёгких существенно затруднена, а вероятность летального исхода многократно возрастает. Медикаментозное лечениеПри выборе терапевтической тактики учитывается большое количество факторов:
Медикаментозное лечение применяется при малых размерах туберкуломы. Назначается длительный курс химиотерапии, длящийся до полугода.
Однако, ввиду трудностей диагностики, велика вероятность врачебной ошибки. Когда туберкулома больших размеров, содержащая большое число МБТ с высокой вирулентностью, лечится консервативно, процесс только затягивается, а возбудитель приобретает устойчивость к медикаментам.
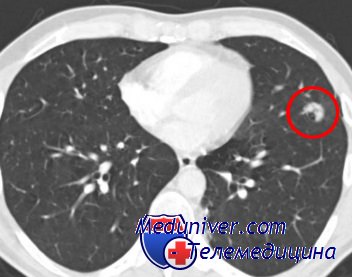
Мелкие туберкуломы могут не выявляться при рентгенографическом исследовании, однако при наличии ярко выраженных симптомов интоксикации организма, оперировать пациента необходимо. Хирургическая операцияАбсолютными показаниями к проведению операции по удалению туберкуломы являются:
Оперативное удаление туберкуломы также показано в следующих случаях:
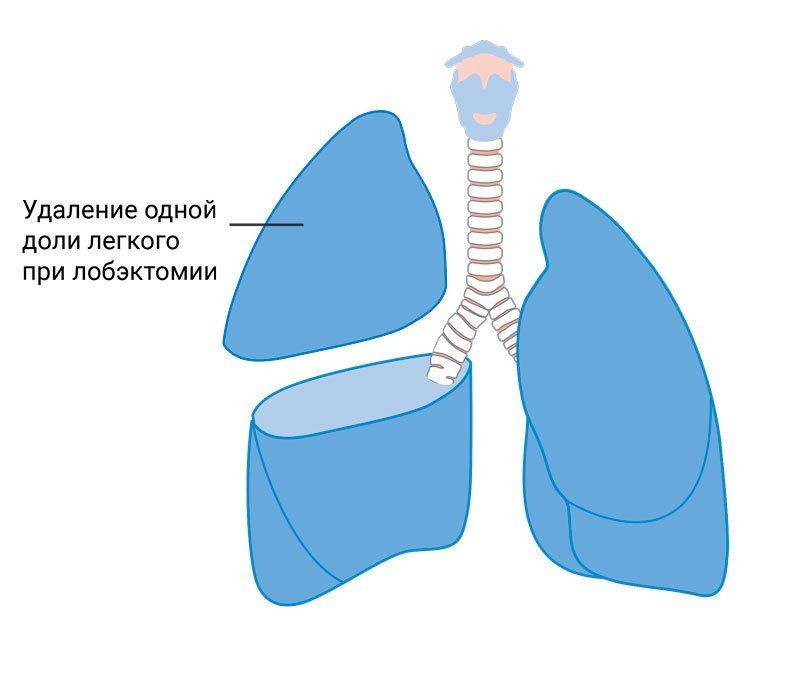
Все операции по резекции туберкуломы осуществляются в плановом порядке. Срочное вмешательство может потребоваться только в том случае, когда существует прямая угроза жизни пациента: при стремительном образовании напряжённого пневмоторакса или открытии массивного лёгочного кровотечения. Основным видом оперативного вмешательства является удаление легочных тканей. Резекция может осуществляться в разном объёме, однако в большинстве случаев сейчас удаляют небольшой фрагмент органа. В настоящее время возможно проведение операции с минимальным повреждением лёгочной паренхимы. Хирурги располагают высокотехнологичными инструментами. Рассечение оперируемого органа делают при помощи электричества или лазера, а сшивание производится аппаратом, накладывающим на место рассечения специальные танталовые скобки. Такой метод почти не оставляет шрамов после снятия швов. При больших размерах туберкуломы проводится лобэктомия. Если оставшаяся после удаления туберкуломы часть легкого не может полностью наполнить плевральную полость, применяют метод аэроперитонеума для подъёма верхней части диафрагмы. Операция по удалению туберкуломы, кроме срочных случаев, проводится по окончании острого периода, во время ремиссии, после проведения полного комплекса диагностических исследований. Оперативное вмешательство не проводится, если процесс протекает обширно и затрагивает большой объём органов и тканей, а также по общим показателям состояния здоровья пациента, если у него наблюдается острая сердечная, почечная, лёгочная недостаточность. Также при наличии противопоказаний может быть проведена операция, при которой удаляются ребра с одной стороны, чтобы запала грудная стенка. Такую операцию чаще всего проводят людям до 40 лет. Постоперационный периодПосле операции по удалению туберкуломы длительность реабилитационного периода составляет примерно месяц. На начальном этапе реабилитации пациент находится под постоянным медицинским контролем, кроме того, может быть назначена противотуберкулёзная медикаментозная терапия. После этого пациент полностью восстанавливается и может возвращаться к нормальной жизни. В это время обязательно показан строгий режим, полноценное регулярное питание, симптоматическое лечение, снимающее боль, лечебно-профилактическая физкультура, дыхательная гимнастика под руководством специалиста. Также рекомендуется курс санаторно-курортного лечения. Последствиями оперативного вмешательства могут стать:
ПрогнозБлагоприятный эффект после операции по удалению туберкуломы наблюдается приблизительно в 90-95% случаев, что является хорошим признаком для его применения как основной методики лечения. Летальный исход во время удаления легочных тканей составляет всего 1%. Успешная операция способна вернуть пациента к обычной жизни. Конечно, совсем исключить рецидив не представляется возможным, но требуется внимательно следить за состоянием своей дыхательной системы. Ни в коем случае не курить, заниматься упражнениями, дыхательной гимнастикой. В целом, при правильном подходе работа оставшейся части легкого сможет обеспечить ткани необходимым количеством кислорода. Вопросу об осложнениях, связанных с введением газа в брюшную полость, посвящена обширная литература. Наиболее подробные сводки можно найти в старой работе Кейза (1921), а также в публикациях Штейна (1951) и И. А. Шаклеина (1955) В большинстве работ описываются осложнения, наблюдавшиеся в ходе лечебного пневмоперитонеума. Это объясняется тем, что вдувание газа в полость брюшины гораздо чаще производится с лечебной целью, чем с диагностической. Кроме того, при лечении больных туберкулезом инсуффляции неоднократно повторяются. Ниже рассматриваются все осложнения, отмечавшиеся при пневмоперитонеуме, в том числе лечебном, поскольку они принципиально могут возникнуть и при диагностическом введении газа. Необходимо подчеркнуть, что число осложнений при наложении диагностического пневмоперитонеума за последние годы, по-видимому, резко упало. Причиной этого является применение быстро рассасывающихся газов, усовершенствование методики и накопление опыта. Все осложнения можно условно разделить на следующие четыре группы, связанные: 1) с проколом брюшной стенки; 2) с повреждением при пункции внутренних органов. 3) с вдуванием газа; 4) с общей реакцией организма на наличие газа в брюшной полости. Из осложнений первой группы наиболее часто наблюдается эмфизема брюшной стенки. Она возникает вследствие неправильного положения конца иглы и введения газа непосредственно в толщу брюшной стенки или в результате просачивания газа из брюшной полости по каналу оставленному иглой. В большинстве случаев газ накапливается в подкожной жировой клетчатке и возникает подкожная эмфизема. Естественно, что подобное осложнение чаще наблюдается у людей с хорошо развитым подкожным жировым слоем, когда при пункции врачу труднее ориентироваться в отношении местоположения конца иглы. Для предупреждения подкожной эмфиземы необходимо проводить пункцию живота со всей тщательностью, с учетом показаний манометра и субъективных ощущений больного. Плохое прохождение газа при быстром подъеме давления, жалобы на болезненность вокруг места прокола заставляют заподозрить развитие эмфиземы. При пальпации брюшной стенки в этом случае обнаруживается легкое похрустывание. Подкожная эмфизема при пневмоперитонеуме описывалась многими авторами. Г. И. Хармандарьян наблюдал ее у 4 больных из 30, А. С. Вишневский и Д. Д. Яблоков у 3 из 48. Винтц и Дирофф при исследовании 200 больных часто наблюдали ограниченные подкожные эмфиземы, а у 2 больных обнаружили сильную эмфизему мягких тканей с распространением воздуха до шеи. И. А. Шаклеин на 1080 больных наблюдал подкожную эмфизему в 7,2%. В последние годы это осложнение встречается реже. Так, Е. М. Масюкова отметила подкожную эмфизему 2 раза на 250 исследований, О. А. Нарычева - один раз на 121 исследование. Газ может располагаться не только в подкожной клетчатке, но и между пучками мышц (межмышечная эмфизема) и листками фасций (межфасциальная эмфизема). Рентгенологическое исследование позволяет уточнить количество и локализацию газа. Скопления последнего обусловливают на рентгенограммах характерное изменение картины мягких тканей брюшной стенки - чередование просветлений и темных полосок, соответствующих пластам тканей (рис. 4). Специального лечения эмфизема брюшной стенки не требует. Небольшие количества газа рассасываются в течение нескольких часов, большие скопления - за 2 - 3 дня. В момент пункции брюшной стенки возможно повреждение кровеносного сосуда с кровотечением и образованием гематомы. Мы дважды получали во время прокола кровь из иглы, но в обоих случаях своевременное прекращение пункции и наложение давящей повязки предотвратило кровотечение. И. А. Шаклеин наблюдал появление крови в игле после прокола брюшной стенки с последующим образованием гематомы в 2 - 3% случаев. М. А. Курбатова описала следующее наблюдение: больному был произведен прокол брюшной стенки в точке, отстоящей на 2,5 - 3 см влево и книзу от пупка. Игла и часть резиновой трубки моментально наполнились кровью. Игла была извлечена и на область пункции была наложена давящая повязка. Через несколько дней был сделан прокол справа от пупка симметрично первому; в игле и трубке вновь было обнаружено много крови. М. А. Курбатова предполагает, что у данного больного имело место атипическое расположение нижней надчревной артерии. Как правило, вполне достаточным лечебным мероприятием при образовании гематомы служит давящая повязка. Наиболее грозным осложнением пневмоперитонеума является газовая эмболия - следствие проникновения газа в кровяное русло. Симмондс на 12500 вдуваний газа в брюшную полость (с лечебной целью) имел 3 случая газовой эмболии (один из больных погиб). Дешер с сотрудниками (1954), суммируя литературные данные и собственные наблюдения, смог описать 127 случаев газовой эмболии при пневмоперитонеуме. Оказалось, что в большинстве случаев эмболия развилась у больных, которым пункция была произведена в правом подреберье и сопровождалась повреждением печени. Среди пострадавших был высок процент больных с незаращением овального отверстия в перегородке между предсердиями. Из 127 больных погибло 74. При анализе 45 случаев смерти авторы установили, что в 37 пневмоперитонеум был наложен с лечебной целью и в 8 - с диагностической. Эмболия наступала преимущественно при повторном введении газа. А. А. Ростовцев описал смерть от воздушной эмболии при очередной инсуффляции газа при лечебном пневмоперитонеуме. Вскрытие показало, что эмболия была связана с проколом беременной матки и кровеносного сосуда плаценты. Клинические симптомы газовой эмболии многообразны. У большинства больных отмечается внезапно наступающее общее беспокойство, чувство страха, давление в груди, одышка. При осмотре бросается в глаза сильная бледность больного, цианоз. Определяется падение пульса и кровяного давления. Тоны сердца первоначально делаются частыми, но затем становятся слабыми и неправильными вплоть до остановки сердца. При стертых формах возникают различные степени сердечной блокады, а с помощью электрокардиограмм можно обнаружить трепетание правого сердца. Затруднение дыхания приводит к удушью и наконец прекращению дыхательных движений. Иногда наблюдаются судороги, потеря сознания. непроизвольное мочеиспускание и дефекация. Если воздух проник в сосуды мозга, то могут быть констатированы преходящая слепота, гемипарезы и параличи, иногда стойкая гемиплегия. По данным Дешера с сотрудниками, на рентгеновских снимках можно обнаружить скопление газа в сердце или сосудах мозга. Красочное описание клинической картины воздушной эмболии привели М. А. Речник и И. И. Мачиев. Больная лечилась с применением пневмоперитонеума по поводу кавернозного туберкулеза легких. К концу очередной инсуффляции, когда было введено 500 мл воздуха, больная начала кашлять. Игла сразу была извлечена, но больная при попытке подняться потеряла сознание. Лицо ее стало синюшным, а затем бледным, дыхание редким и поверхностным. Пульс был едва ощутимым, ритмичным, частым (92 удара в минуту), малого наполнения. Губы посинели, глаза были полузакрыты и опущены вниз. Отмечено непроизвольное мочеиспускание. Вскоре больная начала кричать. Появились общие судороги; сначала наблюдались тонические судороги конечностей, но затем они перешли в клонико-тонические судороги мышц рук и правой ноги. Нестойкий симптом Бабинского был слева. Зрачки расширились и не реагировали на свет. Брюшные рефлексы отсутствовали. При аускультации отмечались нечистые глухие тоны сердца, ритм галопа в области верхушки. Температура тела 35. Преодолевая тонические судороги в ногах, немедленно начали делать больной искусственное дыхание по методу Гедвалла. Было произведено кровопускание (50 мл) и инъекции камфарного масла. Дана одна таблетка нитроглицерина (0,001 г). После этого двигательное беспокойство несколько уменьшилось. Через 3 часа к больной вернулось сознание, но она начала жаловаться на слепоту. После приема двух порошков дибазола (по 0,02 г) зрение стало восстанавливаться и на следующее утро было нормальным. Постепенно тоны сердца приобрели обычную звучность, ритм галопа исчез. Через 3 дня больная была выписана в хорошем состоянии. Лечебные мероприятия при газовой эмболии должны заключаться в немедленном прекращении инсуффляции и извлечении иглы, придании больному горизонтального положения на левом боку с низким положением головы. Далее применяются средства, улучшающие работу сердца и кровообращение (камфара, адреналин, нитроглицерин, кофеин), искусственное дыхание. Дешер с соавторами рекомендует внутривенное введение прокаинамида, а при отсутствии улучшения - аспирацию газа из сердца и массаж сердца. Газовая эмболия - сравнительно редкое осложнение при пневмоперитонеуме. По свидетельству Белбеноит и Лойсона, частота эмболии и смертность от нее при пневмоперитонеуме ниже, чем при пневмотораксе. В настоящее время есть все основания полностью устранить возможность газовой эмболии при диагностическом пневмоперитонеуме. Для этого необходимо соблюдать следующие условия: а) до пункции живота произвести пальпаторное обследование, чтобы установить величину и положение печени и селезенки и убедиться в отсутствии подлежащего органа или какого-либо образования в месте прокола; б) производить прокол только в стандартных точках, преимущественно слева и книзу от пупка; в) предупредить больного, чтобы он не разговаривал, не кашлял и не чихал в момент пункции г) не приступать к вдуванию газа, если из иглы показалась кровь; д) в качестве контрастной среды использовать только быстро рассасывающиеся газы (углекислый газ, закись азота). Как уже указывалось, пункция живота может сопровождаться повреждением одного из органов. Конвел и Патридж описали случай смерти в результате прокола вены в большом сальнике при вдувании газа в брюшную полость с лечебной целью. Гебауэр и М. Л. Курбатова, ссылаясь на наблюдения Кейза, Веста и Варгловского, Клопштока и Шуллера, сообщили о возможности прокола сальника с введением газа в его толщу (в монографии Гебауэра приведена рентгенограмма заполненного газом сальника). Описаны случаи прокола желудка, печени, селезенки, почки, мочевого пузыря, расширенного мочеточника, брюшной аорты, поясничного мускула. Но наибольшее практическое значение имеет прокол толстой кишки. Мы наблюдали такое осложнение дважды Е. М. Масюкова - у одного больного, Анчев-Гиргинов - у одного больного, О. Л. Нарычева - у трех, и. А. Шаклеин - у 9 больных. Введение газа в просвет кишки сопровождается быстрым повышением давления, регистрируемого манометром, чувством полноты и односторонним вздутием живота, иногда сочетающимся с болезненным ощущением раздувания кишки. Затем возникает урчание с последующим отхождением большого количества газа. Каких-либо неприятных последствий прокола стенки толстой кишки, по нашим сведениям, не наблюдалось. Ряд осложнений пневмоперитонеума связан с переходом газа из брюшной полости в соседние пространства и полости. Вдувание газа нередко сопровождается болевыми ощущениями в области имеющихся грыж брюшной стенки и увеличением грыжевых мешков. Это касается как грыж белой линии живота, так и пупочных, паховых, мошоночных, диафрагмальных и всякого рода послеоперационных грыж. Мак Олиф и Дуглас привели литературные данные по этому поводу и описали свое наблюдение. У женщины 25 лет, страдавшей туберкулезом легких, сразу после вдувания 1000 мл газа в брюшную полость появилось грыжевое выпячивание в паховой области. Под спинномозговой анестезией была успешно проведена операция ушивания грыжи без прерывания пневмоперитонеума. В наблюдениях М. А. Курбатовой у одного больного во время инсуффляции произошло ущемление правосторонней бедренной грыжи, а у двух - образовалось значительное выпячивание в области паховой грыжи. Автор справедливо указывает на необходимость проверки пахового и пупочного кольца перед вдуванием газа. При наличии незарастания влагалищного отростка брюшины газ проникает в мошонку. Еще в 1924 г. Рауэ сообщил о больном, у которого при наложении пневмоперитонеума очень быстро возникло баллонообразное вздутие мошонки. Волш, Линн и Сейдж нашли в литературе к 1956 г. описание 10 подобных случаев. В наблюдениях авторов данное осложнение развилось только после 4 месяцев коллапсотерапии. Многократно описано осложнение пневмоперитонеума пневмотораксом. Газ проникает в плевральную полость главным образом через так называемые слабые места или врожденные дефекты в диафрагме. Краткую сводку литературы по этому вопросу можно найти у Маролла, Коула и Раймона (1955). Они же наблюдали образование пневмоторакса у женщины 29 лет, которой повторно вводился воздух в брюшную полость с лечебной целью. Во время внутригрудной операции у этой женщины была осмотрена диафрагма. В последней был обнаружен участок, состоящий из соединительной ткани и лишенный мышц. По мнению авторов, газ проходил именно через этот участок. Еще более показательно наблюдение Смита. При введении газа в брюшную полость молодой женщине, у которой предполагался туберкулез мезентериальных лимфатических узлов, была отмечена одышка и боль в груди. Вдувание газа продолжалось, но вскоре возник коллапс, из которого вывести больную не удалось. На секции был найден двусторонний пневмоторакс с выраженным спадением легких. В диафрагме имелось много отверстий, связывающих брюшную и плевральную полости. Мы прибегли к пневмоперитонеуму у женщины 56 лет, у которой имелся экссудат в правой плевральной полости. На следующий день после вмешательства при рентгеноскопии был обнаружен правосторонний пневмоплеврит. Пневмоторакс в подавляющем большинстве случаев нельзя отнести к серьезным осложнениям. Газ из плевральной полости рассасывается самостоятельно без каких-либо серьезных последствий для больного. Значительно опаснее переход газа из брюшной полости в средостение. Он может быть следствием просачивания газа через пищеводное отверстие диафрагмы или результатом введения газа в сальник или в предбрюшинную клетчатку. Эмфизема средостения относится к числу редких осложнений. Гебауэр отметил ее у 6 из 1120 больных, И. А. Шаклеин у 4 из 1080 больных. Сводка литературы по данному вопросу приведена у Брейтнаха (1955). Согласно наблюдениям И. А. Шаклеина, симптомы эмфиземы средостения проявляются при переходе больного из горизонтального положения в вертикальное или через 2 - 4 часа после поддувания (эмфизема средостения чаще развивается при повторном введении газа). Пациент жалуется на чувство давления и боли за грудиной и в области шеи, нарастающую одышку и охриплость голоса. Может быть затруднено глотание слюны и пищи. Движения шеи ограничены, при осмотре определяется припухлость и выбухание тканей в подключичных областях и переднем отделе шеи. При пальпации здесь ощущается хруст. Нередки боли в одной или обеих верхних конечностях. При перкуссии над грудиной можно получить громкий перкуторный звук. Рентгенологическое исследование позволяет определить как скопление газа в мягких тканях шеи, так и наличие его в медиастинальной клетчатке. На рентгенограмме в прямой проекции сбоку от срединной тени видно изображение листка медиастинальной плевры, оттесненной газом в сторону легочного поля. При рентгенографии в боковой проекции вырисовываются скопления газа позади грудины. Больной, у которого развилась эмфизема средостения, должен находиться в постели. На шею ему накладывают согревающий компресс. Боли обычно успокаиваются после применения седативных средств (амитал-натрий, пантопон). При резко выраженных симптомах эмфиземы рекомендуется уложить больного в положение Тренделенбурга и отсосать газ путем прокола. С такой необходимостью сталкивались некоторые авторы, которые вводили в брюшную полость большие количества газа перед лапароскопией. В этих случаях газ может распространиться очень далеко, дойти до основания черепа, повести к опуханию слизистой оболочки носа и т. д. Естественно, что в подобной ситуации приходится прибегать к таким мерам, как пункция средостения и откачивание газа. Галтс сообщил о развитии пневмоперикарда после наложения пневмоперитонеума, но приведенная им рентгенограмма недостаточна для разграничения пневмоперикарда от эмфиземы средостения. Основное предупредительное мероприятие - медленное повышение давления при введении газа в брюшную полость (Либшнер). Многие исследователи сообщили о возможности коллапса в непосредственной связи с инсуффляцией газа в брюшную полость. По данным И. А. Шаклеина, шоковое состояние больных наблюдается в 0,5% случаев. Основным предупредительным мероприятием служат медленные и осторожные повороты больного. С особенной осторожностью необходимо переводить больного из горизонтального положения в вертикальное. Резюмируя вышеизложенное, нельзя не прийти к выводу, что большинство осложнений, наблюдавшихся при пневмоперитонеуме, обязано нарушению методики и техники исследования, использованию несовершенных контрастных сред и методических приемов, недостаточному изучению больного до введения ему газа, применению больших объемов газа. При условии тщательного обследования больного, строгого учета показаний и противопоказаний, использования сравнительно небольших количеств быстро рассасывающихся газов, соблюдения рациональной методики и техники пункции брюшной полости и последующего рентгенологического исследования количество осложнений можно свести к минимуму. Введение газа в брюшную полость всегда вызывает изменения в организме человека, но эти изменения должны быть в пределах физиологических реакций. Читайте также:
 Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу. Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу.
|