Что такое морфология туберкулеза
1. Морфология и культуральные свойства
Возбудитель относится к роду Mycobakterium, вид M. tuberculesis.
Это тонкие палочки, слегка изогнутые, спор и капсул не образуют. Клеточная стенка окружена слоем гликопептидов, которые называются микозидами (микрокапсулами).
Туберкулезная палочка тяжело воспринимает обычные красители (по Грамму окрашивается 24–30 ч). Грамположительна.
Туберкулезная палочка имеет особенности строения и химического состава клеточной стенки, которые отражаются на всех биологических свойствах. Главная особенность – в клеточной стенке содержится большое количество липидов (до 60 %). Большинство из них – миколовые кислоты, которые входят в каркас клеточной стенки, где находятся в виде свободных гликопептидов, входящих в состав корд-факторов. Корд-факторы обуславливают характер роста в виде жгутов.
В состав клеточной стенки входит липоарабиноманан. Его терминальные фрагменты – кэп – определяют способность возбудителя специфически связываться с рецепторами макрофагов.
Микобактерии туберкулеза окрашиваются по Цилю—Нильсену. Этот метод основан на кислотоустойчивости микобактерий, которая определяется особенностями химического состава клеточной стенки.
В результате лечения противотуберкулезными препаратами возбудитель может утратить кислотоустойчивость.
Для микобактерий туберкулеза характерен выраженный полиморфизм. В их цитоплазматической мембране обнаруживаются характерные включения – зерна Муха. Микобактерии в организме человека могут переходить в L-формы.
По типу получения энергии аэробы. По требованиям к температуре – мезофилы.
Размножение их происходит очень медленно, время генерации – 14–16 ч. Это связано с выраженной гидрофобностью, которая обусловлена высоким содержанием липидов. Это затрудняет поставку питательных веществ в клетку, что снижает метаболическую активность клетки. Видимый рост на средах – 21–28 дней.
Микобактерии требовательны к питательным средам. Факторы роста – глицерин, аминокислоты. Растут на картофельно-глицериновых, яично-глицериновых и синтетических средах. Во все эти среды необходимо добавлять вещества, которые ингибируют рост контаминирующей флоры.
На плотных питательных средах образуются характерные колонии: морщинистые, сухие, с неровными краями, не сливаются друг с другом.
В жидких средах растут в виде пленки. Пленка сначала нежная, сухая, со временем утолщается, становится бугристо-морщинистой с желтоватым оттенком. Среда при этом непрозрачная.
Туберкулезные бактерии обладают определенной биохимической активностью, и изучение ее используется для дифференцировки возбудителя туберкулеза от других представителей группы.
1) миколовые кислоты;
Возбудитель туберкулеза проникает в организм в составе мелкодисперсных аэрозолей. Возбудитель должен попасть в альвеолы, где они поглощаются резидентными макрофагами, взаимоотношение с которыми и определяет дальнейшее развитие инфекции. Туберкулез относится к классическим внутримакрофагальным инфекциям.
Внутри макрофагов туберкулезные бактерии оказываются устойчивыми к бактерицидным факторам фагоцитов благодаря мощной липидной оболочке. В результате взаимодействия микобактерий и макрофагов под влиянием факторов вирулентности развивается воспаление гранулематозного типа.
Гранулема развивается сразу после инфицирования, но в дальнейшем она получает мощный импульс к развитию, когда в организме появляются Т-лимфоциты, сенсибилизированные к возбудителю.
Доиммунная гранулема через 2–3 недели под влиянием Т-лимфоцитов превращается в специфическую (постиммунную), которая называется туберкуломой.
Из легких туберкулезная палочка попадает в регионарные лимфатические узлы, далее – в кровоток. Дальнейшие события связаны со специфическим воспалением, в основе которого лежит аллергическая реакция на бактериальные антигены.
Путь заражения воздушно-капельный. Источник – больной человек, который в острый период выделяет с мокротой туберкулезные палочки.
Наиболее часто встречается туберкулез легких, но могут поражаться и кишечник, и опорно-двигательный аппарат, и мочеполовая система, и др.
Выделяют два патогенетических варианта туберкулеза.
1. Первичный туберкулез. Возникает у лиц, ранее не имевших контакта с возбудителем. Инфицирование происходит в детском возрасте или подростковом периоде. Развивается без аллергии к возбудителю. В зоне внедрения возбудитель захватывается макрофагами, развивается неспецифическая гранулематозная реакция. Бактерии легко проходят этот барьер, быстро проникают в регионарные лимфатические узлы, кровь и различные органы.
Через 2–3 недели формируется первичный туберкулезный комплекс, включающий в себя:
1) первичный аффект – очаг в легочной ткани;
2) лимфаденит – воспаление регионарных лимфоузлов;
3) лимфангит – воспаление лимфатических сосудов.
Наиболее часто он самоизлечивается, подвергается фиброзу и кальцификации (очаг Гона). В этом очаге бактерии персистируют, но во внешнюю среду не выделяются.
В других случаях развивается острый туберкулез.
2. Вторичный туберкулез. Протекает хронически. Возникает при реактивации первичного очага (через 5 лет и более). Возможно также реинфицирование извне.
Развитию вторичного туберкулеза способствуют неблагоприятные условия жизни, хронические заболевания, алкоголизм, стрессы и др.
Особенности иммунитета при туберкулезе:
1) нестерильный, поддерживается теми бактериями, которые персистируют в организме;
2) неустойчивый, т. е. не предохраняет от реактивации эндогенной инфекции и реинфекции извне;
3) антитела образуются, но они не имеют защитного значения;
4) основной механизм иммунитета – клеточный; основное значение имеет инфекционная аллергия.
3. Диагностика. Профилактика. Лечение
1) микроскопические исследование. Из мокроты делают два мазка. Один окрашивают по Цилю—Нильсену, второй обрабатывают флюорохромом и исследуют с помощью прямой флюоресцентной микроскопии. Является достоверным методом;
2) бактериологическое исследование. Является обязательным. Недостаток – микобактерии медленно растут на питательных средах (4 недели). В ходе исследования определяется чувствительность к туберкулостатическим препаратам.
Применяют ускоренные методы обнаружения микобактерий в посевах, например по методу Прайса. Микроколонии позволяют увидеть наличие корд-фактора, когда образовавшие его бактерии складываются в косы, цепочки, жгуты;
3) полимерная цепная реакция (ПЦР). Применяется при внелегочных формах;
4) серодиагностика – ИФА, РПГА, реакция флюоресценции. Не является ведущим методом;
5) проба Манту с туберкулином – аллергологический метод. Туберкулин – препарат из убитой культуры микобактерий. Проба ставится при отборе лиц для ревакцинации для оценки течения туберкулезного процесса;
6) микрокультивирование на стеклах в среде Школьникова;
7) биологический метод. Используется редко, когда возбудитель трудно выделить из исследуемого материала. Материалом от больного заражают лабораторных животных (морских свинок, кроликов). Наблюдение ведут до гибели животного, а затем исследуют пунктат его лимфатических узлов.
Специфическая профилактика: живая вакцина БЦЖ. Вакцинация осуществляется в роддоме на 4—7-й дни жизни внутрикожным методом.
Ревакцинацию проводят лицам с отрицательной туберкулиновой пробой с интервалом в 5–7 лет до 30-летнего возраста. Таким образом создают инфекционный иммунитет, при котором возникает реакция гиперчувствительности замедленного типа.
Большинство антибиотиков на микобактерии туберкулеза не действует, поэтому применяют туберкулостатические препараты.
Используется два ряда препаратов:
1) препараты первого ряда: изониазид, пиразинамид, стрептомицин, рифампицин, этамбутол, фтивазид;
2) препараты второго ряда (при неэффективности препаратов первого ряда): амикацин, каномицин, аминосалицилат натрия (ПАСК), дапсон, циклосерин и др.
Особенности терапии при туберкулезе:
1) лечение должно быть начато как можно раньше, сразу после выявления заболевания;
2) терапия всегда комбинированная – используется не менее двух препаратов;
3) проводится длительно (4–6 месяцев), что связано с большой продолжительностью жизненного цикла микобактерий;
4) должна быть непрерывной, так как перерывы ведут к формированию устойчивости возбудителя и хронизации процесса.
Возбудитель туберкулеза. Особенности микобактерий
Возбудитель туберкулеза – микобактерия, относится к семейству Micobacteriaceae. Различают туберкулезные микобактерии человеческого, бычьего и птичьего типов. Для человека они патогенны. Помимо патогенных для человека, в природе широко распространены сапрофитные микобактерии, или так называемые паратуберкулезные бациллы. Они содержатся в водопроводной и сточной воде, в молоке и масле, на овощах и ягодах. Их обнаруживают на коже, в промывных водах желудка и глотки, они выделяются со слюной, мокротой, калом и мочой. Морфологически они напоминают патогенные микобактерии, характеризуются кислотоустойчивостью. По этой причине возможны ошибки при распознавании природы микобактерий, а, следовательно, и характера патологического процесса. Паратуберкулезные бациллы в отличии от патогенных не вызывают типичных изменений в организме людей и животных. Принадлежность их к тому или другому виду устанавливается главным образом на основании их культуральных свойств и результатов прививки морским свинкам.
Микобактерии туберкулеза (МБТ) были открыты Р. Кохом в мокроте больного туберкулезом. Человеческий тип туберкулезного возбудителя: палочки прямые или изогнутые длиной 1,5–4 м толщиной 0,3–0,5 м. Величина палочек зависит от возраста микроба и условий его обитания. В тканях живого организма палочки могут удлиняться, что, по-видимому, зависит от замедленного их деления. В казеозных массах палочки располагаются неровными кучами по 2–3 и более. В различных условиях пребывания в организме палочки могут образовать нитевидные, ветвящиеся формы с булавовидными образованиями на концах нитей. Полиморфизм является характерным свойством микобактерий. Кислотоупорные МБТ обладают свойством медленно воспринимать анилиновые красители. Поэтому их окраска производится с применением протравы (карболовая кислота). При подогревании наиболее распространенным способом окраски является способ Циля-Нильсена.
При этой окраске в палочках отмечаются более яркие красные или фиолетовые гранулы. Исследование в электронном микроскопе позволило установить сложное строение их стенки из 3 слоев, а также наличие в цитоплазме ядра и гранул. В препаратах из культур, особенно на жидких средах, вирулентные МБТ располагаются в виде жгутов. В препаратах почти всегда имеются разной степени окраски округлые тельца (зерна). Это вегетативные формы, которые происходят в результате размножения микроба поперечным делением, и формы развития из зерен. Некоторыми учеными было доказано существование некислотоустойчивых культур МБТ, которые названы L-формами. Эти формы способны расти на обычных средах и превращаться в бактерии. L-формы представляются в виде телец с венцолью, внутри которого одно или два тельца. Эта пребациллярная некислотоустойчивая стадия является нормальной стадией микроба. Фильтрующиеся формы, зерна, кокки и палочки представляют формы закономерно протекающих стадий развития возбудителя. В частности полагают, что зернистые формы, среди которых могут быть мелкие фильтрующие элементы, представляют неклеточную стадию, а кокковые формы и палочки, вырастающие из кокков, – клеточную стадию развития микроба.
МБТ экзотоксина не выделяют. Однако фильтраты их культур на жидких питательных средах токсичны для животных, больных туберкулезом, что связанно с выделением в среду эндотоксина. МБТ выделяют также летучие токсины. Особенностью этих токсических веществ является их специфическое действие только на инфицированных и больных туберкулезом людей и животных.
2. Устойчивость возбудителя туберкулеза
Благодаря особому химическому строению микобактерии туберкулеза обладают значительной устойчивостью к физическим и химическим агентам. Во влажной мокроте микобактерии выдерживают нагревание в течении 30 мин при 75?C, при кипячении погибают через 5 мин. В выделенной мокроте МБТ погибают при 100?C через 45 мин. В мокроте, выделенной и сохраняемой в темноте при комнатой температуре, жизнеспособность палочек сохраняется не менее 4 мес, в рассеянном свете они погибают через 1—11/2 месяца. В суховоздушной камере при увлажнении с температурой 80?C МБТ выживают в течении 2 часов. В уличной пыли МБТ сохраняются до 10 дней, на страницах книг до 3 мес. В воде палочки выживают не менее 150 дней после заражения. МБТ выдерживают процессы гниения и могут несколько месяцев сохраняться в погребенных трупах. Препараты хлора и йода хорошо действуют на микобактерии.
Лекарственно устойчивые или резистентные микобактерии появляются у больных при антибактериальной химиотерапии, а иногда возникают и спонтанно (первичная устойчивость).
При испытании на лекарственную устойчивость следует пользоваться плотными питательными средами Гельберга, Петраньяни, Герольда и жидкими – синтетической средой Сотона (с плазмой), кровяной средой или плазмой.
. Лабораторная диагностика туберкулеза
1. Бактериоскопическое исследование
Лабораторная диагностика туберкулеза используется для установления специфической этиологии заболевания, подозрительного на туберкулез. Производят микробиологическое исследование материала от больных: мокроты,спинномозговой жидкости, плевральной жидкости, гноя, мочи, кала, пунктатов лимфатических узлов.
Исследование на возбудителя туберкулеза производят непосредственно в доставленном материале бактериоскопическими, а кроме того бактериологическими и биологическими методами. При необходимости исследовать свежую мокроту делают мазки препарата на предметных стеклах, высушивают на воздухе, фиксируют на пламени горелки. Затем препарат окрашивают карболовым фуксином, промывают водой и обесцвечивают 15–25 % раствором серной кислоты, промывают и докрашивают водным раствором метиленового спирта.
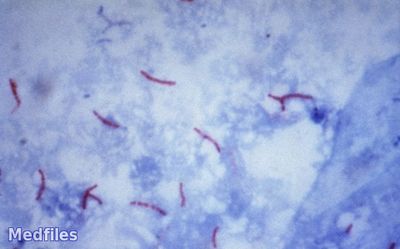
После подсыхания препарат подвергают иммерсионной микроскопии, просматривают 100 полей зрения (практически весь препарат). Туберкулезные микобактерии визуализируются как ярко-красные, тонкие, изящные, в одиночку или группами, большей частью лежащие вне клеток палочки. В настоящее время имеет распространение метод флотации с последующей микроскопией. Промывные воды желудка бактериоскопически, дальнейшее исследование проводят также, как и при исследовании мокроты. Мазок из гортани или зеваокрашивают по Цилю-Нильсену. Мочуцентрифугируют и готовят мазок из осадка мочи. Спинномозговую жидкость, взятую асептично, отстаивают сутки на холоде, после чего образуется тонкая фибринозная пленка (паутинка), в которой содержаться туберкулезные микобактерии. Делают мазок на предметном стекле, высушивают на воздухе, фиксируют, окрашивают по Цилю-Нильсену. Если пленочка не образовалась, то исследованию подвергают отцентрифугированный осадок.
При исследовании спинномозговой жидкости методом люминесцентной микроскопии положительные результаты можно получить в 12,5 раза чаще, чем при просмотре препаратов, окрашенных по Цилю-Нильсону.
Не нашли то, что искали? Воспользуйтесь поиском:
Туберкулез (от лат. tuberculum – бугорок) – это инфекционное антропозоонозное заболевание, вызываемое микобактериями и характеризующееся развитием специфического гранулематозного воспаления, чаще хроническим течением, многообразием клинических проявлений и поражением различных органов, главным образом дыхательной системы.
1. Туберкулез – это самая распространенная инфекция.
3. В России один из самых высоких уровень заболеваемости туберкулезом.
4. Туберкулез – это инфекция, которая чаще всего является причиной смерти и инвалидности.
5. Туберкулез может поражать любой орган и систему организма, поэтому врач любой специальности должен знать и уметь распознать туберкулез.
Причины распространенности туберкулеза:
Проблема туберкулеза – на 80% социальная проблема и лишь на 15% зависит от состояния здравоохранения.
1. Снижение социально-экономического уровня жизни граждан.
2. Сокращение объемов финансирования противотуберкулезных программ, дефицит противотуберкулезных препаратов, дорогостоящее лечение.
3. Распространение лекарственно устойчивых штаммов микобактерий туберкулеза.
4. Распространение ВИЧ-ассоциированного туберкулеза (на сегодняшний день в РФ зарегистрировано более 13 тыс. случаев ВИЧ-ассоциированного туберкулеза).
5. Недостатки в работе первичного звена по диагностике и раннему выявлению туберкулеза.
Семейство – Mycobacteriaceae (от греч. myces – гриб, bacteria – палочка).
Виды – M. tuberculosis (92%), M. bovis (5%), M. africanum (3%).
Морфология и тинкториальные свойства.
Характерен полиморфизм и склонность к ветвлению:
· в свежих культурах – прямые или слегка изогнутые палочки размером 0,3-0,6×1-4 мкм;
- зернистые формы (зерна Муха – от 2 до 12 зерен разной величины, не являются КУБ);
Из зерен, фильтрующихся и L-форм могут восстанавливаться в обычные формы, что способствует поддержанию хронического воспаления, возникновению рецидивов.
Жгутики отсутствуют, спор не образуют, имеют микрокапсулу, кислото-спирто-щелочеустойчивые (клеточная стенка на 46% состоит из липидов в 3-х фракциях: фосфатиды, воски и жирные кислоты – туберкулостеариновая, фтионовая, миколовая и др.).
Грамположительны. Окрашиваются по методу Циля-Нильсена в красный цвет, зернистые формы – в фиолетовый. При окраске ауромином приобретают желтый цвет.
Строгие аэробы (M. bovis – микроаэрофилы), оптимальная температура 370С, рН 6,4-7,2, большое содержание липидов замедляет обмен веществ, поэтому видимый рост M. tuberculosis появляется через 12-25 дней, M. bovis – через 21-60 дней, M. africanum – через 31-42 дня (это обусловлено длительным периодом генерации клеток – 14-15, даже до 24 часов, тогда как у большинства бактерий – 20-30 минут). Рост стимулируется 5-10% СО2, 0,5% глицерина и лецитином. Культивируются только на сложных питательных средах с глицерином, витаминами группы В, аминокислотами и глюкозой, а для подавления токсического действия жирных кислот добавляют активированный уголь, сыворотку животных и альбумин, а для подавления роста сопутствующей флоры – красители (малахитовый зеленый).
* среда Левенштайна-Йенсена (яично-картофельная среда с добавлением глицерина и малахитовой зелени для подавления сопутствующей флоры);
* среда Петраньяни (яично-картофельная среда с добавлением глицерина, кусочков картофеля и молока);
* среды Финна 2 (яичная среда), Миддлбрука и др.
* среда Сотона (аспарагин, глицерин, цитрат Fe и фосфат К);
* Миддлбрука, Дюбо, Школьниковой и др.
В жидких средах видимый рост появляется на 5-7 день в виде тонкой нежной желтоватой пленки, которая постепенно утолщается, становится морщинистой, ломкой, раствор остается прозрачным.
Относительно активны. M. tuberculosis обладает каталазной активностью (в отличие от каталазы условно-патогенных микобактерий термолабильна), уреазой, никотинаминидазой, восстанавливает нитраты, накапливает в среде ниацин (ниациновый тест Конно – среда желтеет под действием никотиновой кислоты).
M. bovis и M. africanum обладают только уреазой, не восстанавливает нитраты, не продуцирует никотинаминидазу и не накапливает в среде ниацин, т.к. превращает его в ниацинрибонуклеотид.
Антигены туберкулезной палочки – это полисахаридные (родоспецифические антигены), белковые (туберкулопротеины), липидные компоненты клетки, фосфатиды. Туберкулопротеиды
являются полными антигенами, полисахариды только в соединении с γ-глобулинами. Антигены стимулируют образование антиполисахаридных, антифосфатидных, антипротеиновых и иных антител различной специфичности (но протективной роли не играют). Также антигены индуцируют развитие ГНТ и ГЗТ.
Экзотоксины не вырабатывают.
Токсическими свойствами обладают химические компоненты клетки:
- Корд-фактор (высокотоксичен) – оказывает токсическое действие на ткани, блокирует окислительное фосфорилирование на митохондриях, тем самым нарушая функцию дыхания, защищает от фагоцитоза, подавляет миграцию лейкоцитов.
- Липиды (миколовая, фтионовая и туберкулостеариновая кислоты, фосфатидный фактор, мураминдипептид, воск Д) и полисахариды – стимулируют развитие специфического гранулематозного воспаления в тканях (образование эпителиоидных клеток, гигантских многоядерных клеток Пирогова-Лангханса).
- Туберкулопротеин – индуцирует развитие ГЗТ.
Ферменты патогенности: лецитиназа, каталаза, пероксидаза.
Среди неспорообразующих бактерий самые устойчивые к действию неблагоприятных факторов окружающей среды. Устойчивы к кислотам, щелочам, спиртам, высушиванию (в высохшей мокроте до 2 месяцев). Рассеянный солнечный свет инактивирует микобактерий в течение 1-1,5 месяцев, прямой – 1,5 часа. На белье, книгах – свыше 3 месяцев; в воде – более 1 года; в почве – до 2 лет; в уличной грязи – до 4 месяцев; в желудочном соке – 6 месяцев; в масле – 10 месяцев. Выдерживают температуру жидкого азота (-1900С), при кипячении погибает через 5-7 минут, 500С – 12 часов, в молоке при 90-950С – 5 минут. 5% карболовая кислота, 1:1000 сулема – 1 сутки, 10% формалин – 12 часов, 5% фенол – 6 часов, 0,05% бензилхлорфенол – 15 минут. Чувствительны к УФО (погибают через 2-3 минуты) и хлорсодержащим дезсредствам (3-5 часов). Губительно действуют стрептомицин, рифампицин, тубазид, фтивазид, ПАСК.
Источник инфекции – больной человек и животные.
- Аэрогенный (пути – воздушно-капельный, воздушно-пылевой);
- Фекально-оральный (путь – алиментарный);
- Контактный (путь – непрямой контактный);
- Вертикальный (путь – трансплацентарный, реализуется редко, т.к. микобактерии вызывают развитие тромбоза кровеносных сосудов плаценты).
Инкубационный период – 3-8 недель – 1 год (до 40 лет).
Патогенез и клинические особенности.
К 40 годам 70-90% людей инфицированы, но только у 10% развивается первичный туберкулез.
В 85-95% случаях заболевание начинается в легких и во внутригрудных лимфатических узлах. Остальные случаи – это туберкулез костей, суставов, кишечника, мочеполовой системы и т.д.
При попадании в альвеолы M. tuberculosis вызывает образование первичного аффекта – специфической гранулемы (бугорка, от лат. granulum – зернышко, греч. oma – окончание опухолей): в центре его располагается зона казеозного некроза с M. tuberculosis, окруженная зоной эпителиоидных и гигантских многоядерных клеток Пирогова-Лангханса, далее расположен вал из лимфоцитов и мононуклеарных фагоцитов.
Из гранулемы M. tuberculosis, поглощенные макрофагами (незавершенный фагоцитоз), по лимфотическим сосудам (лимфангоит) проникает в регионарные лимфоузлы (лимфаденит). Т.о. формируется первичный туберкулезный комплекс, состоящий из:
- лимфаденит.
При высокой естественной резистентности первичный очаг окружается соединительнотканной капсулой и обызвестляется – формируется очаг Гона (петрификат). Микобактерии в виде L-форм могут сохранять жизнеспособность в первичном очаге многие годы.
При снижении невосприимчивости развивается прогрессия, которая может осуществляться 4 путями – развивается диссеминированный туберкулез:
2. Гематогенный путь.
3. Рост первичного аффекта вплоть до казеозной пневмонии.
4. Смешанный путь.
В ряде случаев первичный туберкулез может принимать хроническое течение в виде туберкулезной интоксикации, лихорадки и т.д.
Вторичный туберкулез развивается при повторном массивном инфицировании микобактериями, либо эндогенным путем из очага Гона и других локализаций первичного туберкулеза.
Симптомов, характерных только для туберкулеза, нет.
Значительный естественный иммунитет.
Приобретенный иммунитет – ведущее место клеточный нестерильный (устойчивость к суперинфекции). Формируется ГЗТ.
Исследуемый материал – мокрота, гной, моча, СМЖ, плевральная жидкость, промывные воды желудка, кусочки органов, кровь.
1. Бактериоскопический метод.
2. Бактериологичекий метод (основной).
3. Ускоренный метод Прайса на обнаружение корд-фактора.
4. Биологический метод.
5. Серологический метод – РИФ, РСК, РПГА, РДП в геле, ИФА, РИА, иммуноблотинг.
6. Молекулярно-биологический метод – ПЦР, ДНК-гибридизация.
7. Аллергологический метод – проба Манту с 2 ТЕ PPD-L.
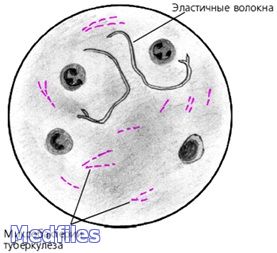
Обнаружение микобактерий туберкулёза при бактериоскопическом методе диагностики (схематично).
В исследуемом материале обнаруживают микобактерии туберкулеза путем микроскопии мазков, окрашенных по Цилю-Нильсену и с применением люминесцентных красителей (чаще всего аурамина). Бактериоскопию рассматривают как ориентировочный метод. Бактериологический метод является основным в лабораторной диагностике туберкулеза.
Посевы делают на среду Левенштейна-Йенсена и инкубируют при 37°С в термостате в течение 3 мес. Выделенные культуры идентифицируют и определяют их чувствительность к химиотерапевтическим препаратам. Для ускоренного обнаружения микобактерий делают посевы по методу Прайса, позволяющего получить микрокультуры туберкулезных бактерий и определить наличие корд-фактора, когда микобактерии располагаются в форме кос и жгутов.
В некоторых случаях, например, при туберкулезе почек, прибегают к биологической пробе -заражению морских свинок с последующим выделением чистой культуры. Кожно-аллергические туберкулиновые пробы (реакция Манту) ставят с целью выявления лиц, инфицированных туберкулезными микобактериями, для оценки течения туберкулезного процесса у больных, а также для контроля эффективности вакцинации и отбора лиц для ревакцинации BCG .
В последние годы большое внимание уделяется новым методам диагностики туберкулеза — цепной полимеразной реакции (ЦПР) и др
Оценка пробы Манту с 2 ТЕ (через 48-72 часа).
- Отрицательная – уколочная реакция (несостоятельность поствакцинального иммунитета, иммунодифицитные состояния).
- Сомнительная – инфильтрат 2-4 мм/только гиперемия любого размера.
- Положительная – инфильтрат 5 мм и более.
- Гиперэргическая – инфильтрат 21 мм и более/везикуло-некротическая реакция независимо от размера инфильтрата.
У здорового вакцинированного человека проба Манту в норме должна быть слабоположительной (папула – 5-12 мм).
Плановая вакцинация в соответствии с национальным календарем прививок в возрасте 3-7 дней жизни живой аттенуированной туберкулезной вакциной БЦЖ (BCG – Bacille Calmette Guerin) – авирулентный штамм M. bovis (длительно культивируют на картофильно-глицериновом агаре с бычьей желчью).
Первая ревакцинация – в 7 лет при отрицательной пробе Манту.
Вторая ревакцинация – в 14 лет при отрицательной пробе Манту и не получившим прививку в 7 лет.
Специфическое лечение – не разработано.
Неспецифическое лечение – АБ, ХТП: изониазид (тубазид), ПАСК, рифампицин, стрептомицин, этамбутол и др.
Микобактерии туберкулеза, Также известный как Bacillus Коха, это патогенная бактерия, вызывающая инфекционное заболевание, широко распространенное во всем мире, известное как туберкулез..
Впервые он был описан в 1882 году немецким врачом и микробиологом Робертом Кохом. Его работа принесла ему в 1905 году Нобелевскую премию по физиологии и медицине. Это открытие стало важной вехой в медицине, поскольку, зная возбудителя, можно было определить его механизм передачи и каковы были благоприятные условия для его распространения.
За эти годы туберкулез стал патологией, унесшей жизни миллионов людей. Его происхождение восходит к доисторическим временам, в неолите, когда началось одомашнивание животных. Оттуда и на разных исторических этапах разразились эпидемии, которые значительно сократили население.
Благодаря достижениям в области бактериологии и разработке антибиотиков стало возможным начать борьбу с этой болезнью. В настоящее время известны его возбудитель, механизм передачи, процесс патогенеза, а также нормальное течение, сопровождаемое заболеванием, и факторы, которые в него вмешиваются. Это позволило принять все более эффективные методы лечения.
- 1 Таксономия
- 2 Морфология
- 3 Общие характеристики
- 3.1 Это не мобильный
- 3.2 Аэробика
- 3.3 Это не грамположительный или грамотрицательный
- 3.4 Они являются устойчивыми к алкоголю бациллами
- 3.5 Это паразит
- 3.6 Это мезофильный
- 3.7 Его медленный рост
- 4 Хабитат
- 5 Выращивание
- 5.1 Синтетическая агаровая среда
- 5.2 Сгущенная яичная среда
- 5.3 Требуемые условия окружающей среды
- 6 болезней
- 6.1 Патогенез туберкулеза
- 6.2 Факторы вирулентности
- 7 Симптомы
- 8 Лечение
- 9 Ссылки
таксономия
Таксономическая классификация Микобактерии туберкулеза Это следующее:
домен: бактерия.
Фил: Actinobacteria.
заказ: Actinomycetales.
семья: Mycobacteriaceae.
жанр: микобактерия.
вид: Микобактерии туберкулеза.
морфология
Микобактерии туберкулеза Это бактерия, которая принадлежит к группе бацилл. Они имеют форму стержня и могут быть прямыми или слегка изогнутыми ячейками.
Это чрезвычайно маленькие ячейки, размером примерно 0,5 микрона в ширину и 3 микрона в длину. Наблюдая за ними под микроскопом, отдельные или соединенные клетки можно увидеть в парах.
В культурах в лабораторных условиях наблюдаются колонии беловатого цвета мультилобулярного вида. Бактерия имеет одну круглую хромосому, которая содержит около 4 200 000 нуклеотидов. Геном содержит около 4000 генов.
Бактериальная клетка не продуцирует споры. Кроме того, вокруг него нет защитной капсулы. Он имеет толстую клеточную стенку, которая состоит из полипептида, пептидогликана и свободных липидов..
Клеточная стенка представляет собой сложную структуру, которая содержит многочисленные химические соединения, такие как миколиновые кислоты, ацилгликолипиды и сульфолипиды..
Он также содержит цельные белки, известные как порины, которые функционируют как своего рода поры или каналы, через которые определенные вещества могут проникать или выходить из бактериальной клетки..
Общие характеристики
Микобактерии туберкулеза Это известная бактерия и широко изученная.
Этот тип бактерий не обладает подвижностью. Это связано с тем, что в своей структуре он не имеет продолжения (реснички или жгутики), которые стимулируют его смещение.
Кроме того, они являются строго аэробными организмами. Из-за этого они обязательно должны находиться в среде, где имеется достаточное количество кислорода. Это причина, почему основным органом, который заражает, является легкое.
Он не может быть классифицирован как грамположительные или грамотрицательные бактерии. Хотя он содержит пептидогликан в клеточной стенке, при окрашивании по Граму он не следует характерным паттернам ни одной из двух групп..
Когда они окрашены, они способны противостоять обесцвечиванию кислотой или спиртом, не подвергаясь структурным повреждениям. Это связано с целостностью клеточной стенки и ролью ее компонентов, что делает ее более устойчивой, чем другие виды бактерий..
Другая его особенность, которая является определяющей в процессе патогенеза, заключается в том, что он является внутриклеточным паразитом. Это означает, что вам нужен гость, чтобы выжить. В частности, Микобактерии туберкулеза паразитирует клетки крови, известные как макрофаги.
Его оптимальная средняя температура роста находится в диапазоне от 32 до 37 ° С. В дополнение к этому, его оптимальный рН находится между 6,5 и 6,8, что означает, что он работает должным образом в слегка подкисленной среде.
У них очень медленный темп роста. Его клеточное время размножения составляет от 15 до 20 часов. В условиях эксперимента в лаборатории это пространство времени можно немного сократить.
Когда проводится культура этой бактерии, необходимо подождать примерно 5 или 6 недель, чтобы просто начать ценить какую-то колонию. Это причина, почему признаки и симптомы появляются через длительное время после контакта с бактериями.
среда обитания
Это бактерия, которая может быть найдена в различных средах. Он был найден в почве, воде и желудочно-кишечном тракте некоторых животных.
Основным резервуаром является человек, хотя могут и другие приматы. У бактерий есть склонность к легочной ткани. Тем не менее, он может распространяться через кровоток или лимфатическую систему в другие части тела.
Кроме того, благодаря своим морфологическим характеристикам, которые придают ему некоторое сопротивление, он может выживать в течение нескольких недель в пыли, одежде и коврах. В мокроте может оставаться в состоянии покоя в течение нескольких месяцев.
выращивание
Микобактерии туберкулеза это бактерия, которая нуждается в определенных пищевых потребностях для роста в культуральной среде.
В качестве источника углерода можно использовать такие соединения, как глицерин, а в качестве источника азота - ионы аммония и аспарагин. Это также требует альбумина, который может быть включен как дополнение куриных яиц или сывороточного альбумина.
Можно использовать несколько типов питательных сред. Среди наиболее распространенных и функциональных: синтетическая агаровая среда и загущенная яичная среда.
Содержит кофакторы, витамины, олеиновую кислоту, глицерин, каталазу, альбумин и определенные соли. Этот тип среды очень полезен для определения морфологии колоний и, следовательно, для изучения их восприимчивости.
Основным ингредиентом являются сложные органические вещества, такие как те, которые содержатся в свежих яйцах и яичных желтках. У них также есть глицерин и определенные соли.
Что касается температуры, несколько исследований показали, что оптимум при 37 ° C. Это потому, что эта бактерия привыкла к температуре тела человека. Ниже 34 ° C он перестает расти, а выше 40 ° C денатурирует и умирает.
Кроме того, важно помнить, что для развития требуется обязательный кислород, поэтому за ним следует следить, потому что этот элемент есть во время выращивания..
В зависимости от бактериального содержимого образца, взятого для проведения культивирования, может потребоваться от 6 до 8 недель, чтобы заметить появление колоний.
Обычно в культуральную среду добавляют антибиотики, которые безвредны для Микобактерии туберкулеза, в целях предотвращения размножения других типов бактериальных клеток.
болезни
Микобактерии туберкулеза Это основной возбудитель инфекционного заболевания, известного как туберкулез. Основным органом, пораженным этим заболеванием, является легкое, хотя были случаи, когда бактерии мигрировали в другие части тела, вызывая значительные повреждения..
Основным средством передачи являются выделения, выделяемые людьми, страдающими этой болезнью, главным образом при кашле..
При кашле они выделяют небольшие незаметные частицы жидкости, в которых содержится большое количество бактериальных клеток. При испарении есть бактерии, которые могут вдыхаться здоровыми людьми.
Поскольку вход в организм является ингаляцией, они попадают непосредственно в дыхательные пути, по которым они перемещаются, пока не достигнут места их размещения: легочные альвеолы.
Как и в случае любого патогена, попадающего в организм, они стимулируют выработку химических мессенджеров, известных как лимфокины и цитокины. Функция этих молекул заключается в привлечении макрофагов, клеток иммунной системы, которые борются с инфекциями.
Бактерия заражает макрофаги и начинает размножаться в них, вызывая характерные поражения этой патологии в ткани легких.
Факторы вирулентности являются определяющим фактором в развитии инфекции. Они определяются как различные механизмы, которые имеют патоген, чтобы заразить хозяина.
В случае Микобактерии туберкулеза, Факторы вирулентности следующие:
Веревочный фактор: Его функция состоит в том, чтобы заставить бактериальные клетки слипаться, образуя тем самым шнуры.
ЛАМ (Липоарабино-Маннан): Его функция - предотвращать активацию макрофагов, а также стимулировать проникновение в них бактерий с помощью биохимических механизмов..
сульфатид: они предотвращают слияние фагосом, в которых содержатся бактерии, с лизосомами для их распада.
симптомы
Как и во многих других патологиях, в случае туберкулеза может случиться так, что человек является переносчиком бактерий, без проявления симптомов. Это называется скрытый туберкулез.
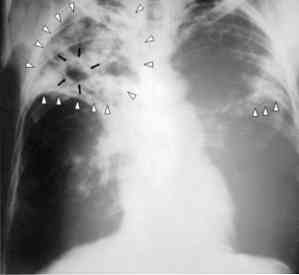
С другой стороны, у значительного числа людей, которые приобретают бактерии, проявляется ряд симптомов. Это то, что называется активным туберкулезом. В этом случае симптомы проявляются следующим образом:
- Общее недомогание (Лихорадка, усталость)
- Потеря веса
- Постоянный кашель
- Ночная потливость
- Кровавая мокрота
- Боль в груди, дыхание и кашель.
лечение
Лечение туберкулеза имеет длительную продолжительность во времени. Когда человек страдает от заболевания, следует принимать лекарства в течение периода времени от 6 до 9 месяцев..
Среди наиболее распространенных препаратов для лечения этого заболевания можно назвать:
Конечно, доза и выбор лекарства осуществляется врачом с учетом определенных параметров, таких как возраст пациента, его общее состояние здоровья и возможная устойчивость к лекарственным препаратам инфекционного штамма..
Очень важно соблюдать лечение в полном объеме. Если его приостановить раньше времени, это может привести к возникновению устойчивости у бактерий, которые все еще остаются живыми, что может привести к увеличению вирулентности и тяжести заболевания..
Читайте также:


