Что такое микробиологический туберкулез
Туберкулез – общее инфекционное заболевание чел. и жив., вызываемое патогенными микобактериями. Множественная локализация, хроническое течение, с периодическими вспышками, затуханием. Носит инфекционно-аллергический характер, сопровождающийся сенсабилизацией организма.
Возбудитель открыт в 1882 Робертом Кохом. Семейство Mycobacteriaceae, Род Mycobacterium, виды: M. Tuberculosis, M. Bovis, M. Africanum – патогенные для чел. M. arium, M. murium – условно-патогенные.
Туберкулез. Морфология.
Полиморфные, слегка изогнутые палочки; зернистость цитоплазмы, толстая клеточная стенка, длина 1,5-3,5 мкм, толщина 0,2-0,3 мкм; спор и капсул не образует, не подвижны, характерен полиморфизм(нитевидные, ветвящиеся формы), способны распадаться на ультрамелкие зернистые формы, плохо воспринимают анилиновые красители. Грам+, прилегают друг к другу боковыми сторонами. Окрашиваются по методу Циля-Нильсона – кислотоустойчивость; обработка серной кислотой –окрашиваться карболофуксином.
Туберкулез. Культивирование.
Строгие анаэробы, ph 7,2, t от 29-42(опт. 37), высоко требовательны к питатательным средам, требуется наличие в среде альбумина, аспарагиновой кислоты, глицерина. Синтетические среды – Дибо, Школьникова, Сотова. Белковая среда Левинштейна-Йенса. Очень медленно растет, около 3-4 недели.
Туберкулез. Резистентность.
Очень высокая резистентность в окружающей среде. В высохшей мокроте больного сохраняется до 6 мес., в молочных продуктах до 10 мес, режим пастеризации не влияет, в воде до 15 дней. Устойчивы к высушиванию, в уличной пыли сохраняются до 10 дней, при кипячении погибают в теч 1 мин, чувствительны к УФ, под прямыми солнечными лучами гибель в теч 1,5 часа, чувствительны к хлор средствам, приобретает устойчивость к антибиотикам.
Туберкулез. Факторы вирулентности.
Истинных токсинов не образуют, отсутствует типичные ферменты агрессии. Пато-химические cвойства связаны с особенностями химического состава клетки и продуктов метаболизма:
1) Корд-фактор – воскоподобное вещество, обеспечивает склеивание боковыми сторонами(метод культивирования по Прайсу) – микрокапсульная роль, защита от фагоцитоза, токсичен, угнетает миграцию лейкоцитов, приводит к повреждению тканей, к образованию гранулемы.
2) Липиды – кислотоустойчивы; присутствуют фосфатиды (фтионовая кислота-вызывает творожистый некроз ткани – казеоз), жирные кислоты-ПАВ, воздействую на альвеолы, снижают поверхностное натяжение, уменьшают бактерицидные cвойства сульфоктанта и происходит распространение инфекции.
3) Сульфатиды – серосодержащие гликолипиды. Гаптены способны вызывать развитие реакции гиперчувствительности немедленного типа, вызывают инактивацию иммуноглобулинов, связывают и инактивируют гамма-глобулины сыворотки крови.
4) Туберкулопротеины — белки специфически токсичны, полноценные антигены, обуславливают сенсабилизацию организма (по механизму реакции гиперчувствительности немедленного типа), фагоцитоз носит незавершенный характер.
Туберкулез. Антигенные свойства.
Более 30 антигенных фракций, они недостаточно видоспецифичны.
Туберкулез. Эпидемиология.
Источник инфекции – человек больной острой или хронической формы, который выделяет бактерии в окружающую среду.
Механизм передачи: аэрогенный. Пути передачи: воздушно-капельный, воздушно – пылевой, контактно-бытовой. Больные жив также источники заболевания(крупный рогат скот). Инфицированное мясо, молоко, входные ворота – ЖКТ, но процесс будет всегда в легких.
Туберкулез. Клиника, патогенез.
Входные ворота – слизистые дыхательных путей (бронхиолы, альвиолы) захватываются гистиоцитами, альвиолярными макрофагами, далее происходит формирование первичного туберкулезного комплекса:
1. Альтерация (некротическое повреждение ткани)
2. Экссудация – под влиянием продуктов распада макрофагов и гистиоцитов ткань пропитывается экссудатом, далее инфекция распространяется по лимфатическим путям.
3. Полиферация — образуется туберкулезный бугорок (туберкулема, гранулема)
4. Поражение лимфатических путей (лимфангоит)
5. Поражение лимфатических узлов (лимфаденит).
Туберкулез. Иммунитет.
Иммунитет имеет нестерильный характер, клеточно-тканевой, аллергич. имеют одну и ту же составляющую- сенсабилизирующие Т-эффекторы.
Туберкулез. Лечение.
1. Эффективные – изониазид, стрептомицин;
2. Средняя эффективность – этамбутол, циклосерин;
3. Малая эффективность – производные парааминосалициловой кислоты, рифамицины.

Туберкулез является инфекционным заболеванием не только для человека, но и для животных. Характеризуется образованием воспалительных изменений в виде маленьких бугорков в легких и лимфатических узлах. Возбудителей патологии под названием туберкулез микробиология изучает более 200 лет, ими являются микобактерии, относящиеся к группе Mykobakterium tuberculosis.
Микобактерии туберкулеза
Немецкий микробиолог Генрих Кох в 1882 г. обнаружил эту болезнь, вследствие чего возбудителя туберкулеза назвали “палочками Коха”. Данные инфекционные агенты встречается везде: в воде, в почве и в организме разных животных. От других микроорганизмов они отличаются устойчивостью к спирту, кислотам и щелочам. Это связано с химическим составом их клеток.
Есть 3 типа микробактерий, которые могут вызвать заражение у человека:
- Палочка Коха (по лат. M.Tyberculosis) вызывает около 92% случаев заболеваемости.
- Бычий вид (M.bovis). Встречается в 5% случаев.
- M.africanum встречается в 3% случаев у жителей Южной Африки.
Микобактерии туберкулеза размножаются медленно, в основном путем деления клеток с периодом удвоения с 18 до 24 часов. А для роста патогенов, полученных в клинических условиях, нужно от 4 до 6 недель. Эти бактерии самостоятельно двигаться не могут. Температура для роста варьируется в пределах +29…+42°С. Жизнеспособность микобактерий сохраняется даже при аномально низких температурах, а при повышении до 80°С они остаются активными в течении 5 минут.
Также они чувствительны к прямым солнечным лучам.
Инфекции, которые обитают в мокроте, в жаркую погоду могут погибнуть в течении двух часов. Уничтожаются микобактерии при нагревании или попадании ультрафиолетовых лучей. В свежем некипяченом молоке бактерии живут до 10 дней, а в твердых сырах и сливочном масле – в течение нескольких месяцев. Эти микроорганизмы устойчивы к дезинфицирующим средствам. В сточных водах они могут жить в течение года, а в навозе – до 10 лет. Палочка Коха жизнеспособна около 3 лет даже в полностью высушенном состоянии или в замороженном виде.
Морфология
Туберкулез – хроническое инфекционное заболевание, которое начало распространяться с давних времен и существует до сих пор. Инфицирование наблюдается у 10 млн человек, из них около 3 млн умирает. В основном болеют люди, живущие в плохих условии. Основным источником заражения является больной человек. Особенную опасность представляют люди с открытой формой туберкулеза. Чаще всего инфекция передается воздушно-капельным путем, реже бывают случаи заражения контактно-бытовым (инфицированная посуда).
Биохимия
Даже при современном уровне развития медицины не всегда удается вовремя выявить диагноз туберкулез легких. Начальная стадия заболевания протекает незаметно, а симптомы появляются уже после того, как организм получит некоторый ущерб.
На ранних этапах болезнь можно вылечить быстрее, что позволяет сэкономить время и деньги. Лабораторная диагностика туберкулеза осуществляется путем:
- исследования мочи;
- многообразных анализов крови;
- изучения мокроты.
Проводится лучевая диагностика, позволяющая осмотреть состояние легочной ткани, размер и месторасположение очага. Для обследования населения применяется рентгенодиагностика – флюорография. Если обнаружены признаки заражения, то человека направляют на комплекс диагностических мероприятий, включающий расширенные процедуры.
Общие анализы – это исследования мочи и крови, которые способны показать наличие патогенеза. Микробиологическая диагностика туберкулеза производится с использованием мокроты, промывной воды легких и желудка, а также образца тканей легких или крови.
При помощи метода окрашивания можно исследовать ткани организма на присутствии микобактерии туберкулеза.
Когда человек инфицируется воздушно-капельным путем, туберкулезные палочки поражают правую сторону легких. Но попадание бактерии в организм еще не означает развития заболевания, т. к. человек обладает иммунитетом, который будет сопротивляться этой инфекции.
Инкубационный период составляет 3-8 недель. В начальной стадии заболевания наблюдается повышение температуры до 37°С, потливость по ночам, снижение аппетита, озноб, сухой кашель. При сильном поражении легких возникают кровохарканье и легочные кровотечения. Нужно вовремя лечиться, чтобы исключить летальный исход. Воспалительный участок в легких может полностью рассосаться при своевременном лечении. Но на этом месте образуется бугорок, в котором туберкулезные палочки в пассивном виде могут сохраняться всю жизнь.
Как предотвратить контакт с микобактериями
Несмотря на проведение вакцинации, туберкулез остается мировой проблемой №1. Прививка необходима для профилактики детского туберкулеза и уменьшения осложнений. БЦЖ делают для выработки иммунитета против палочки Коха, что, в свою очередь, предотвращает переход заражения в туберкулез.
Вакцинация БЦЖ делается новорожденному ребенку от 4 до 7 дней в роддоме. Здоровый младенец хорошо переносит процедуру. Но при введении прививки под кожу у некоторых детей может образоваться уплотнение или будет наблюдаться увеличение левого подмышечного лимфоузла. При таких симптомах нужно обязательно обращаться к участковому педиатру.
Срок действия БЦЖ – 7 лет. Детям этого возраста с отрицательной пробой Манту проводят ревакцинацию.
Одним из самых опасных и распространённых во всём мире инфекционных заболеваний не только человека, но и животных является туберкулёз. Возбудителем туберкулёза более чем в 90% случаев выступает mycobacterium tuberculosis (микобактерия туберкулёза).
Что такое микобактерия туберкулёза
На протяжении долгих столетий человечество страдало и умирало от туберкулёза, называемого ранее чахоткой. Медикам из многих стран мира никак не удавалось обнаружить и выделить коварного возбудителя туберкулёза, даже с появлением микроскопа. И только в 1882 году доктор Генрих Герман Роберт Кох из Германии сумел в результате многочисленных лабораторных опытов, проводимых на протяжении 17 лет, обнаружить продолговатую бактерию и позднее идентифицировать её. Эта бактерия также получила в медицине название по имени своего первооткрывателя: микобактерию туберкулёза называют палочкой Коха. В 1905 году Роберт Кох получил за своё открытие Нобелевскую премию.
Именно Роберт Кох предложил алгоритм для идентификации вызывающих туберкулёз бацилл, получивший также его имя (триада Коха) и применяемый до сих пор. Суть алгоритма состоит в следующем:
- Из тканей больного пациента извлекаются бактерии.
- Из них выращивается чистая культура – колонии бактерий.
- Далее, для получения клинической картины болезни, происходит заражение здорового организма (лабораторные мыши).
По своей форме микобактерия туберкулёза представляет собой продолговатую прямую или изогнутую палочку со слегка закруглёнными концами, размер бактерии обычно составляет 1 – 10 мкм в длину и 0,2 – 0,6 мкм в ширину.
Клетка МБТ состоит из:
- микрокапсулы, защищающей микобактерию от внешних воздействий и связанной с клеточной стенкой;
- клеточной стенки, которая обеспечивает клетке стабильность её формы и размера;
- гомогенной цитоплазмы и цитоплазматической мембраны;
- ядерной субстанции (собственно набор хромосом и плазмиды).
Размножение микобактерий происходит путём простого деления на две клетки. Цикл деления клетки составляет от 14 до 24 часов. Реже встречаются случаи размножения МБТ почкованием или ветвлением. На скорость размножения влияют многие факторы окружающей среды.
За свою тысячелетнюю историю бактерии приобрели различные механизмы защиты и приспособления к неблагоприятным для них внешним условиям.
Оптимальная для роста МБТ температура – 37 – 38°С. Размножаются они при температурном режиме от 29°С до 42°С. Однако, туберкулёзные палочки в состоянии сохранить свою жизнеспособность в условиях как очень низких, так и довольно высоких температур (н.п., при температуре в 80°С палочка является жизнеспособной ещё на протяжении 5 минут, при кипячении гибнет через 15 минут).
Наиболее комфортно бактерии чувствуют себя в сырых и тёмных условиях, на ярком солнце и при высокой температуре окружающей среды они прекращают интенсивное размножение и гибнут через полтора-два часа. Ультрафиолетовые лучи в состоянии уничтожить микобактерии за 2 – 3 минуты.
На протяжении многих месяцев МТБ в состоянии выжить, находясь вне живого организма. В водной среде они сохраняются около 150 дней, в пыли на улицах – до 10 дней, на книжных страницах до 3 месяцев. В высушенной форме микобактерии могут выживать в периоде до 3-х лет, а в замороженном состоянии их жизнеспособность может достигать и 30 лет.
В неблагоприятных для бактерии условиях, при лечении туберкулёза с помощью химиотерапии или при мощном иммунитете, палочка Коха быстро вырабатывает устойчивость к препаратам, может принять L -форму, способна сохраняться в таком состоянии целые десятилетия и вызывать противотуберкулёзный иммунитет. У пациентов, длительное время принимавших противотуберкулёзные препараты, бактерии могут принимать мелкие фильтрующиеся формы.
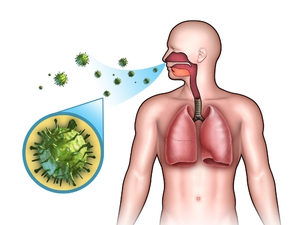
Основной путь передачи mycobacterium tuberculosis – воздушно-капельный. Этим путём передаётся до 95% из всех случаев заболевания туберкулёзом. Заражение происходит при кашле, чихании и даже во время разговора с инфицированным активной формой туберкулёза больным. Достаточно редко (в пределах 3 – 5 % от общего числа заболеваний) встречается передача МТБ через инфицированные продукты питания или от заражённых животных. Наиболее часто подвержен этому заболеванию крупный рогатый скот и свиньи. Гораздо реже им страдают собаки и кошки.
Практически любой орган или ткань человеческого организма, включая костные ткани, может быть подвержен заболеванию туберкулёзом. Более 90% всех случаев заболевания поражает органы дыхания. Наиболее часто из других внелегочных форм происходит поражение микобактериями мочеполовой системы, суставов, печени и почек.
Лабораторная диагностика и методы исследования материала на содержание микобактерий

При подозрении на туберкулёз органов дыхания материалом для лабораторного исследования является мокрота. При этом лучшие результаты даёт анализ мокроты, собранной на протяжении от 12 часов до суток. При локализации заболевания в других органах в качестве материала для анализа могут выступать разнообразные виды жидкостной среды человеческого организма: жидкость из брюшной полости или из полости суставов, спинномозговая жидкость, промывные воды бронхов кровь и гнойные выделения из ран.
При подозрении на туберкулёз внелегочных форм в качестве материала для лабораторного анализа также используют кусочки тканей органов, взятые при биопсии, пункциях и соскобах.
Если речь идёт о возможном заражении половой или мочевыделительной системы, на анализ берут мочу, собранную после ночного сна утром, как правило, это средняя порция мочи. У женщин для обследования на туберкулёз женских половых органов используют менструальную кровь, которую собирают с помощью колпачка Кафки.
В исследовании материала современная медицина применяет следующие методы:
- бактериологические;
- микроскопические;
- аллергологические;
- биологические;
- молекулярно – генетические и серологические методы (применяются достаточно редко).
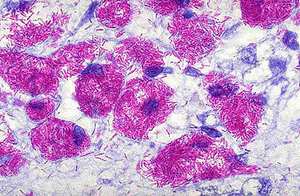
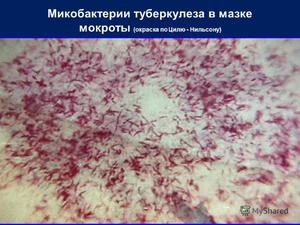
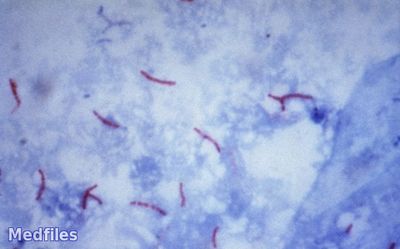
Этот метод является наиболее распространённым и заключается в исследовании мазков, выделенных из собранного материала (мокроты, мочи, спинномозговой жидкости и др.). Суть заключается в окрашивании материала по методу Циля-Нильсена или флуорохромом (как правило, аурамин-родомином или другим), и в дальнейшей обработке спиртом и промывании водой. После чего материал исследуется под люминесцентным микроскопом. Mycobacterium tuberculosis , обработанные флуорохромами, излучают золотистый цвет на тёмно-зелёном фоне. Обработанные по методу Циля - Нильсена туберкулёзные палочки имеют рубиново-красный цвет.
Для обнаружения L -форм используется в большинстве случаев фазово-контрастная микроскопия.
Необходимо просмотреть не менее 100 полей зрения для вынесения положительного ответа при обнаружении mycobacterium tuberculosis , при этом следует указать число бактерий в каждом поле. Однако следует отметить, что наличие отрицательного результата при микроскопии не даёт гарантии полностью исключить диагноз туберкулёза.
Микроскопический метод анализа имеет определённые недостатки, к которым в первую очередь относится низкая чувствительность: mycobacterium tuberculosis обнаруживается только при присутствии не менее 50 – 100 тысяч микробов на 1 мл исследуемого материала. Этот метод не позволяет отличить mycobacterium tuberculosis от других видов mycobacterium , он также не в состоянии определить чувствительность микобактерий к определённым химиотерапевтическим препаратам.
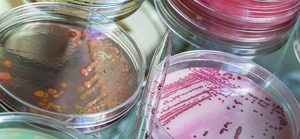
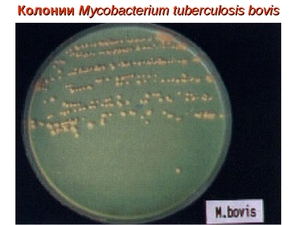
Этот метод представляет собой посев штаммов бактерий на специальные питательные среды и в состоянии определить наличие туберкулёзных палочек при концентрации 200 – 300 микробов на 1 мл. Посев помещается в термостат и на протяжении трёх месяцев при температуре 37 °С еженедельно наблюдается рост микобактерий.
Главный недостаток этого метода состоит в том, что получение конечных результатов требует определённых затрат времени (от 3 до 12 недель). На искусственных средах рост микобактерий наступает через 3 – 6 недель. У пациентов, проходящих курс химиотерапии, выделенные штаммы вырастают на ещё более поздних сроках (от 50 до 80 дней). На сегодня современной медициной испытаны и ускоренные методы выращивания культур mycobacterium tuberculosis по методу Прайса (на препаратах – мазках) и по методу посева на кровяной среде.
С помощью бактериологического метода можно определить не только вирулентность культуры, но и её чувствительность к различным медицинским препаратам.
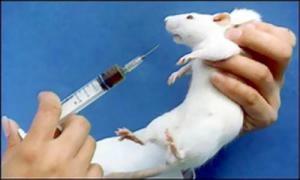
Этот метод относится, пожалуй, к самым рациональным методам исследования. Он позволяет определять микобактерии туберкулёза при малых количествах их содержания в материале (до 10 бактерий на 1 мл).
При этом методе материал вводиться морским свинкам подкожно или в брюшную полость. Если в материале присутствуют вирулентные mycobacterium tuberculosis , то обычно через 10 – 12 дней на месте инъекции образуется уплотнение, которое переходит в незаживающую язву. На протяжении 2 – 4 месяцев развивается генерализованный туберкулёз и свинки погибают.
Ускоренный биологический метод заключается во введении материала в региональный лимфоузел морской свинки. Увеличенный узел вырезается на 8 – 10 день и исследуется на присутствие микобактерий туберкулёза в препаратах-отпечатках.
В связи, с распространением в последние годы изменённых и устойчивых микобактерий чувствительность этого метода заметно снизилась. На сегодняшний день метод применяется в крупных специализированных лабораториях и требует строгого соблюдения режима проведения.
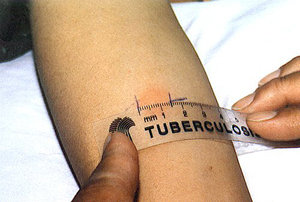
К этому методу относятся широко применяемые кожные туберкулиновые пробы. Проба Манту предусматривает введение туберкулина в предплечье, даёт положительные, отрицательные и резко положительные реакции. У детей и взрослых вводится различная концентрация вещества.
При помощи пробы Манту определяется круг лиц для проведения ревакцинации. Положительная проба Манту не является обязательным признаком наличия заболевания.
Профилактика

Основной профилактикой распространения микобактерий и предотвращение заболевания туберкулёзом является вакцина БЦЖ (Бацилла Кальметта-Герена). Вакцину изготовляют из штамма ослабленной живой mycobacterium bovis (бычий вид туберкулёзной палочки). При отсутствии противопоказаний вакцинацию проводят новорождённым в роддоме на 5 – 7 день жизни. Ревакцинация проводится в возрасте 7, 12, 17 и 22 лет при отрицательном результате пробы Манту и при отсутствии противопоказаний.
Взрослым с целью выявления туберкулёза на ранних стадиях не реже 1 раза в год необходимо проходить флюорографию лёгких в поликлинике. При резких изменениях реакции Манту за год или в случаях контакта с инфицированным больным фтизиатр может предложить проведение курса профилактической химиотерапии.
Туберкулез (от лат. tuberculum – бугорок) – это инфекционное антропозоонозное заболевание, вызываемое микобактериями и характеризующееся развитием специфического гранулематозного воспаления, чаще хроническим течением, многообразием клинических проявлений и поражением различных органов, главным образом дыхательной системы.
1. Туберкулез – это самая распространенная инфекция.
3. В России один из самых высоких уровень заболеваемости туберкулезом.
4. Туберкулез – это инфекция, которая чаще всего является причиной смерти и инвалидности.
5. Туберкулез может поражать любой орган и систему организма, поэтому врач любой специальности должен знать и уметь распознать туберкулез.
Причины распространенности туберкулеза:
Проблема туберкулеза – на 80% социальная проблема и лишь на 15% зависит от состояния здравоохранения.
1. Снижение социально-экономического уровня жизни граждан.
2. Сокращение объемов финансирования противотуберкулезных программ, дефицит противотуберкулезных препаратов, дорогостоящее лечение.
3. Распространение лекарственно устойчивых штаммов микобактерий туберкулеза.
4. Распространение ВИЧ-ассоциированного туберкулеза (на сегодняшний день в РФ зарегистрировано более 13 тыс. случаев ВИЧ-ассоциированного туберкулеза).
5. Недостатки в работе первичного звена по диагностике и раннему выявлению туберкулеза.
Семейство – Mycobacteriaceae (от греч. myces – гриб, bacteria – палочка).
Виды – M. tuberculosis (92%), M. bovis (5%), M. africanum (3%).
Морфология и тинкториальные свойства.
Характерен полиморфизм и склонность к ветвлению:
· в свежих культурах – прямые или слегка изогнутые палочки размером 0,3-0,6×1-4 мкм;
- зернистые формы (зерна Муха – от 2 до 12 зерен разной величины, не являются КУБ);
Из зерен, фильтрующихся и L-форм могут восстанавливаться в обычные формы, что способствует поддержанию хронического воспаления, возникновению рецидивов.
Жгутики отсутствуют, спор не образуют, имеют микрокапсулу, кислото-спирто-щелочеустойчивые (клеточная стенка на 46% состоит из липидов в 3-х фракциях: фосфатиды, воски и жирные кислоты – туберкулостеариновая, фтионовая, миколовая и др.).
Грамположительны. Окрашиваются по методу Циля-Нильсена в красный цвет, зернистые формы – в фиолетовый. При окраске ауромином приобретают желтый цвет.
Строгие аэробы (M. bovis – микроаэрофилы), оптимальная температура 370С, рН 6,4-7,2, большое содержание липидов замедляет обмен веществ, поэтому видимый рост M. tuberculosis появляется через 12-25 дней, M. bovis – через 21-60 дней, M. africanum – через 31-42 дня (это обусловлено длительным периодом генерации клеток – 14-15, даже до 24 часов, тогда как у большинства бактерий – 20-30 минут). Рост стимулируется 5-10% СО2, 0,5% глицерина и лецитином. Культивируются только на сложных питательных средах с глицерином, витаминами группы В, аминокислотами и глюкозой, а для подавления токсического действия жирных кислот добавляют активированный уголь, сыворотку животных и альбумин, а для подавления роста сопутствующей флоры – красители (малахитовый зеленый).
* среда Левенштайна-Йенсена (яично-картофельная среда с добавлением глицерина и малахитовой зелени для подавления сопутствующей флоры);
* среда Петраньяни (яично-картофельная среда с добавлением глицерина, кусочков картофеля и молока);
* среды Финна 2 (яичная среда), Миддлбрука и др.
* среда Сотона (аспарагин, глицерин, цитрат Fe и фосфат К);
* Миддлбрука, Дюбо, Школьниковой и др.
В жидких средах видимый рост появляется на 5-7 день в виде тонкой нежной желтоватой пленки, которая постепенно утолщается, становится морщинистой, ломкой, раствор остается прозрачным.
Относительно активны. M. tuberculosis обладает каталазной активностью (в отличие от каталазы условно-патогенных микобактерий термолабильна), уреазой, никотинаминидазой, восстанавливает нитраты, накапливает в среде ниацин (ниациновый тест Конно – среда желтеет под действием никотиновой кислоты).
M. bovis и M. africanum обладают только уреазой, не восстанавливает нитраты, не продуцирует никотинаминидазу и не накапливает в среде ниацин, т.к. превращает его в ниацинрибонуклеотид.
Антигены туберкулезной палочки – это полисахаридные (родоспецифические антигены), белковые (туберкулопротеины), липидные компоненты клетки, фосфатиды. Туберкулопротеиды
являются полными антигенами, полисахариды только в соединении с γ-глобулинами. Антигены стимулируют образование антиполисахаридных, антифосфатидных, антипротеиновых и иных антител различной специфичности (но протективной роли не играют). Также антигены индуцируют развитие ГНТ и ГЗТ.
Экзотоксины не вырабатывают.
Токсическими свойствами обладают химические компоненты клетки:
- Корд-фактор (высокотоксичен) – оказывает токсическое действие на ткани, блокирует окислительное фосфорилирование на митохондриях, тем самым нарушая функцию дыхания, защищает от фагоцитоза, подавляет миграцию лейкоцитов.
- Липиды (миколовая, фтионовая и туберкулостеариновая кислоты, фосфатидный фактор, мураминдипептид, воск Д) и полисахариды – стимулируют развитие специфического гранулематозного воспаления в тканях (образование эпителиоидных клеток, гигантских многоядерных клеток Пирогова-Лангханса).
- Туберкулопротеин – индуцирует развитие ГЗТ.
Ферменты патогенности: лецитиназа, каталаза, пероксидаза.
Среди неспорообразующих бактерий самые устойчивые к действию неблагоприятных факторов окружающей среды. Устойчивы к кислотам, щелочам, спиртам, высушиванию (в высохшей мокроте до 2 месяцев). Рассеянный солнечный свет инактивирует микобактерий в течение 1-1,5 месяцев, прямой – 1,5 часа. На белье, книгах – свыше 3 месяцев; в воде – более 1 года; в почве – до 2 лет; в уличной грязи – до 4 месяцев; в желудочном соке – 6 месяцев; в масле – 10 месяцев. Выдерживают температуру жидкого азота (-1900С), при кипячении погибает через 5-7 минут, 500С – 12 часов, в молоке при 90-950С – 5 минут. 5% карболовая кислота, 1:1000 сулема – 1 сутки, 10% формалин – 12 часов, 5% фенол – 6 часов, 0,05% бензилхлорфенол – 15 минут. Чувствительны к УФО (погибают через 2-3 минуты) и хлорсодержащим дезсредствам (3-5 часов). Губительно действуют стрептомицин, рифампицин, тубазид, фтивазид, ПАСК.
Источник инфекции – больной человек и животные.
- Аэрогенный (пути – воздушно-капельный, воздушно-пылевой);
- Фекально-оральный (путь – алиментарный);
- Контактный (путь – непрямой контактный);
- Вертикальный (путь – трансплацентарный, реализуется редко, т.к. микобактерии вызывают развитие тромбоза кровеносных сосудов плаценты).
Инкубационный период – 3-8 недель – 1 год (до 40 лет).
Патогенез и клинические особенности.
К 40 годам 70-90% людей инфицированы, но только у 10% развивается первичный туберкулез.
В 85-95% случаях заболевание начинается в легких и во внутригрудных лимфатических узлах. Остальные случаи – это туберкулез костей, суставов, кишечника, мочеполовой системы и т.д.
При попадании в альвеолы M. tuberculosis вызывает образование первичного аффекта – специфической гранулемы (бугорка, от лат. granulum – зернышко, греч. oma – окончание опухолей): в центре его располагается зона казеозного некроза с M. tuberculosis, окруженная зоной эпителиоидных и гигантских многоядерных клеток Пирогова-Лангханса, далее расположен вал из лимфоцитов и мононуклеарных фагоцитов.
Из гранулемы M. tuberculosis, поглощенные макрофагами (незавершенный фагоцитоз), по лимфотическим сосудам (лимфангоит) проникает в регионарные лимфоузлы (лимфаденит). Т.о. формируется первичный туберкулезный комплекс, состоящий из:
- лимфаденит.
При высокой естественной резистентности первичный очаг окружается соединительнотканной капсулой и обызвестляется – формируется очаг Гона (петрификат). Микобактерии в виде L-форм могут сохранять жизнеспособность в первичном очаге многие годы.
При снижении невосприимчивости развивается прогрессия, которая может осуществляться 4 путями – развивается диссеминированный туберкулез:
2. Гематогенный путь.
3. Рост первичного аффекта вплоть до казеозной пневмонии.
4. Смешанный путь.
В ряде случаев первичный туберкулез может принимать хроническое течение в виде туберкулезной интоксикации, лихорадки и т.д.
Вторичный туберкулез развивается при повторном массивном инфицировании микобактериями, либо эндогенным путем из очага Гона и других локализаций первичного туберкулеза.
Симптомов, характерных только для туберкулеза, нет.
Значительный естественный иммунитет.
Приобретенный иммунитет – ведущее место клеточный нестерильный (устойчивость к суперинфекции). Формируется ГЗТ.
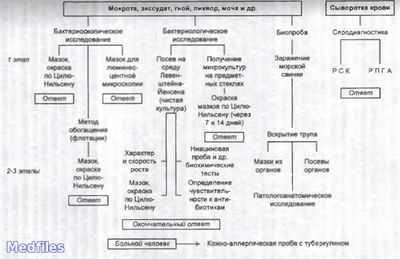
Исследуемый материал – мокрота, гной, моча, СМЖ, плевральная жидкость, промывные воды желудка, кусочки органов, кровь.
1. Бактериоскопический метод.
2. Бактериологичекий метод (основной).
3. Ускоренный метод Прайса на обнаружение корд-фактора.
4. Биологический метод.
5. Серологический метод – РИФ, РСК, РПГА, РДП в геле, ИФА, РИА, иммуноблотинг.
6. Молекулярно-биологический метод – ПЦР, ДНК-гибридизация.
7. Аллергологический метод – проба Манту с 2 ТЕ PPD-L.
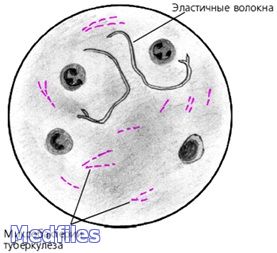
Обнаружение микобактерий туберкулёза при бактериоскопическом методе диагностики (схематично).
В исследуемом материале обнаруживают микобактерии туберкулеза путем микроскопии мазков, окрашенных по Цилю-Нильсену и с применением люминесцентных красителей (чаще всего аурамина). Бактериоскопию рассматривают как ориентировочный метод. Бактериологический метод является основным в лабораторной диагностике туберкулеза.
Посевы делают на среду Левенштейна-Йенсена и инкубируют при 37°С в термостате в течение 3 мес. Выделенные культуры идентифицируют и определяют их чувствительность к химиотерапевтическим препаратам. Для ускоренного обнаружения микобактерий делают посевы по методу Прайса, позволяющего получить микрокультуры туберкулезных бактерий и определить наличие корд-фактора, когда микобактерии располагаются в форме кос и жгутов.
В некоторых случаях, например, при туберкулезе почек, прибегают к биологической пробе -заражению морских свинок с последующим выделением чистой культуры. Кожно-аллергические туберкулиновые пробы (реакция Манту) ставят с целью выявления лиц, инфицированных туберкулезными микобактериями, для оценки течения туберкулезного процесса у больных, а также для контроля эффективности вакцинации и отбора лиц для ревакцинации BCG .
В последние годы большое внимание уделяется новым методам диагностики туберкулеза — цепной полимеразной реакции (ЦПР) и др
Оценка пробы Манту с 2 ТЕ (через 48-72 часа).
- Отрицательная – уколочная реакция (несостоятельность поствакцинального иммунитета, иммунодифицитные состояния).
- Сомнительная – инфильтрат 2-4 мм/только гиперемия любого размера.
- Положительная – инфильтрат 5 мм и более.
- Гиперэргическая – инфильтрат 21 мм и более/везикуло-некротическая реакция независимо от размера инфильтрата.
У здорового вакцинированного человека проба Манту в норме должна быть слабоположительной (папула – 5-12 мм).
Плановая вакцинация в соответствии с национальным календарем прививок в возрасте 3-7 дней жизни живой аттенуированной туберкулезной вакциной БЦЖ (BCG – Bacille Calmette Guerin) – авирулентный штамм M. bovis (длительно культивируют на картофильно-глицериновом агаре с бычьей желчью).
Первая ревакцинация – в 7 лет при отрицательной пробе Манту.
Вторая ревакцинация – в 14 лет при отрицательной пробе Манту и не получившим прививку в 7 лет.
Специфическое лечение – не разработано.
Неспецифическое лечение – АБ, ХТП: изониазид (тубазид), ПАСК, рифампицин, стрептомицин, этамбутол и др.
Читайте также:


