Сонную болезнь и малярию вызывает
Время первого появления этого недуга расценивается исследователями по-разному. Первые летописные источники были найдены в Китае. Давность их оценивается примерно в 2700 лет до нашей эры.
Ощутимый прогресс в открытии причины заболевания происходит в 80-х годах XIX столетия. Французский военный врач Шарль Лаверан, работая в одном из государств Северной Африки, обнаруживает в клетках крови больного малярией какой-то одноклеточный организм и причисляет малярию к паразитарным болезням. За это и другие открытия Лаверан получил Нобелевскую премию по физиологии и медицине 1907 года.
Статистика свидетельствует: на сегодняшний день заболевание продолжает оставаться одной из глобальных проблем в области инфекционных заболеваний. Цифры говорят сами за себя. По данным ВОЗ, в 2016 году было зафиксировано более 200 млн случаев малярии, около 430 тыс человек погибли от этого недуга.
В каких странах малярия свирепствует сильнее всего? Подавляющая часть всех случаев инфицирования и смертей отмечается на африканском континенте. Значительному риску заражения, болезни и гибели подвержены дети в возрасте до 5 лет. Хотя отмечается, что за пятилетний период (2010-2015 годы) смертность от нее в этом возрастном диапазоне уменьшилась почти на 30%, драматичность ситуации меньше не стала: каждые две минуты от этого недуга умирает маленький ребенок.
В России и СССР это заболевание оставалось большой проблемой до начала мероприятий по ликвидации заболоченных мест. Вплоть до 50-х годов прошлого века случаи малярии отмечались не только в республиках Кавказа, в Закавказье, в Центральной Азии, но также и в средней полосе европейской части (Поволжье и другие районы).
Малярию в СССР практически ликвидировали к 1960-му году, однако отдельные случаи (несколько десятков в год) отмечались. Они были связаны с перелетом комаров с территории Афганистана.
Краткий ликбез по малярии
Что такое малярия?
Это трансмиссивная инфекционная болезнь. Их возбудители передаются кровососущими членистоногими, среди которых насекомые и клещи.
Малярия – вирус или бактерия?
Ни то, ни другое. Возбудители - одноклеточные паразитические организмы рода Plasmodium. Для человека актуальны несколько видов этих паразитов, из которых два - P. falciparum и P. vivax - создают наибольшую угрозу.
В зависимости от разновидности возбудителя различают виды малярии. P. vivax вызывает так называемую трехдневную малярию, P. malariae - четырехдневную малярию; P. ovale - овале-малярию; P. falciparum - тропическую малярию.
Симптомы болезни
Как при многих инфекционных заболеваниях, оказывающих воздействие на многие системы организма, малярия проявляется целым рядом признаков.
Отмечаются общая слабость, недомогание, периодически возникают приступы лихорадки, озноб, потливость. Аппетит отсутствует. Увеличиваются в размерах печень и селезенка, развивается анемия (малокровие). Человека могут беспокоить боли в суставах и мышцах, поясничной области, животе, тошнота и рвота, понос. Возможны проявления со стороны нервной системы в виде головных болей, бессонницы, судорог, нарушения сознания. Могут поражаться органы дыхания (бронхит, пневмония), почки, вплоть до развития почечной недостаточности.
Подробнее о симптомах пневмонии читайте здесь
Эти и некоторые другие симптомы, их выраженность зависят от формы малярии и своевременности лечения.
Интересно, что для малярии характерен очень широкий разброс по времени появления первых симптомов после проникновения в организм паразита. Он может колебаться примерно от недели до полутора лет. Иными словами, человек, побывавший в опасном по малярии регионе, уже может забыть о поездке, когда у него начнут появляться какие-то из вышеперечисленных симптомов.
Как происходит заражение?
Передача возможна при укусах самками комаров рода Anopheles, через кровь (например при ее переливаниях, через обсемененные паразитом медицинские инструменты), а также от матери ребенку внутриутробно.
Что происходит с организмом больного малярией?
При укусе самкой комара рода анофелес больного малярией человека, паразиты попадают в ее организм, где превращаются в одну из своих форм - спорозоиты. Они и попадают в организм здорового человека при укусе инфицированным комаром. С током крови спорозоиты достигают клеток печени и размножаются в них.
По окончании периода созревания, который может продолжаться от нескольких суток до нескольких месяцев, возбудитель выходит из клеток печени и попадает в эритроциты. Здесь он продолжает размножаться. Периодически (каждые 2-3-е суток) оболочки эритроцитов разрываются, и плазмодии выходят в плазму крови, что приводит к появлению лихорадки и ознобу. После они проникают в здоровые эритроциты и цикл повторяется.
Промежуточные формы паразита могут находиться в организме (в печени) на протяжении ряда лет.
Диагностика и лечение
К кому обращаться при первых признаках малярии?
Малярией занимаются врачи-инфекционисты. Диагностика основывается на обнаружении клинических проявлений - приступообразной лихорадки с ознобом и потливостью, увеличении печени и селезенки.
Имеет значение факт нахождения в регионе, где встречается это заболевание - на протяжении 3 лет до дебюта болезни; переливание крови или иных процедур, связанных с нарушением целостности кровеносных сосудов - на протяжении 3 месяцев до начала лихорадки.
Также существует экспресс-тест.
Длительно, но эффективно. Как лечат малярию?
Лечение состоит в назначении противомалярийных препаратов, влияющих на различные фазы развития паразита.
При органных нарушениях используются соответствующие мероприятия: противошоковая терапия; гемодиализ, гемосорбция (при почечной недостаточности); переливание компонентов донорской крови.
Солнце, море, песок. Где можно заразиться малярией?
Считается (и во многом это действительно так), что малярия - удел стран и регионов с определенными климатическими условиями. По данным ВОЗ, большинство заражений ей приходится на Африку. Вместе с тем в группе риска также регионы Латинской Америки, Юго-Восточной Азии и Ближнего Востока.
Казалось бы, у нас поводов для беспокойства нет. Да, туристы понимают ответственность при поездке в потенциально опасные страны. Да, необходима профилактика, чтобы не заболеть. Но если, к примеру, я никуда не езжу и ездить не собираюсь, а малярию в России полностью ликвидировали еще в прошлом веке, то с чего бы мне беспокоиться?
Заразиться же можно там, где есть влага, тепло и инфицированные комары. А как же не заразиться?
Лучшее лечение – это профилактика. Как не заболеть малярией?
Прежде всего необходимо предупреждать укусы комаров. Особенно это актуально в промежуток времени от начала сумерек до рассвета. С этой целью во время сна следует использовать специальные сетки, обработанными средствами против комаров продолжительного действия, а также защитную одежду и репелленты.
Если вы планируете поездку в один из опасных регионов, может понадобиться использование медикаментов (химиопрофилактика) до, во время поездки и после возвращения.
Не следует выезжать в такие регионы беременным, маленьким детям, людям с ослабленной иммунной системой. Если поездка неизбежна, то необходимо получить подробные консультации по вопросам профилактики в специализированных центрах или иных соответствующих учреждениях.
Есть ли вакцина?
Да, разработки и испытания таких препаратов ведутся. Одну из таких вакцин ВОЗ планирует использовать в этом году в нескольких африканских странах.
- Кухня (2271)
- пироги (397)
- Ужин (300)
- торты (248)
- Вкусные завтраки (234)
- блюда к праздникам (229)
- салаты (210)
- продукты своими руками (156)
- десерт (138)
- кофе (100)
- диетические и постные рецепты (93)
- Гарниры (54)
- готовим в микроволновке (40)
- мультиварка (29)
- Кулинарные советы (28)
- суп (24)
- Вязание (1347)
- Здоровье (961)
- народные рецепты (315)
- стройная фигура (166)
- За пределами традиционной медицины (138)
- Психология (88)
- разное (80)
- Для глаз (49)
- Сахарный Диабет (34)
- очищение организма (26)
- магия (2)
- интересно (589)
- география (53)
- история географии (17)
- Всё для дома (524)
- кройка и шитьё (154)
- украшения (50)
- ремонт одежды (3)
- Техники и ритуалы (464)
- Руны (275)
- Страна мечты (442)
- Мысли вслух (316)
- Хобби (302)
- Уроки рисования (154)
- художники (81)
- Важно, нужно, полезно (260)
- Английский язык (18)
- Уникальные объекты планеты (250)
- Водопады (14)
- Красота (242)
- Ухаживаю за собой (116)
- косметика своими руками (73)
- Хорошее настроение (143)
- Оформление дневника (140)
- Поэзия (99)
- Дизайн квартиры (132)
- кухня (60)
- мебель (5)
- Стиль (127)
- женственность (7)
- Любите ли вы театр? А тех, кто его создаёт? (86)
- кино (44)
- Праздники (71)
- новый год (32)
- пасха (15)
- день рождения (4)
- Финансовое благополучие (67)
- Этикет. Правила хорошего тона (44)
- вышивка (25)
- Любимая музыка (14)
- Развлечения (7)
- кроссворды (2)
ЗЛО ПОД СОЛНЦЕМ
Борис Значков
Малярия и желтая лихорадка постепенно осваивают умеренные широты. О болезнях путешественников рассказывает доктор медицинских наук Александр Бронштейн.

Высокая температура и влажность — идеальные условия для размножения вируса, поэтому тропический пояс был и остается глобальным заповедником болезней, прежде всего инфекционных и паразитарных. Туда были оттеснены и многие инфекции, еще недавно свирепствовавшие в умеренных широтах. Так чума, появившаяся предположительно в Забайкалье или Монголии и веками опустошавшая Европу и страны Средиземноморья, сегодня встречается почти исключительно в тропиках.
Как мы сейчас знаем, причина этого — сопряженная эволюция паразита и хозяина. Жесткий отбор на выживаемость выработал у местных жителей механизмы приспособления, делающие аборигенов малочувствительными к болезням. Классический пример: серповидноклеточная анемия, которая наблюдается в основном у африканцев, живущих в природных очагах малярии. Мутация гена гемоглобина делает их эритроциты несъедобными для малярийного комара. Но такое счастье дается лишь тем, у кого мутация появляется только в одной хромосоме. А вот при наличии мутации в обеих хромосомах развивается тяжелая болезнь.
Еще больший вклад в нашу устойчивость к болезням вносила эволюция самих возбудителей, направленная на минимизацию вреда хозяину, — нет смысла убивать того, за чей счет ты кормишься. Но когда возбудитель встречается с новой человеческой популяцией, генетически отличающейся от привычной, то снова начинает убивать. Так в одной и той же Центральной Америке завезенная европейцами оспа косила индейцев, а желтая лихорадка — белых колонизаторов.
Времена колоний миновали, однако и сегодня тропическая медицина востребована во всех развитых странах, в том числе тех, которые никогда не имели колоний в жарких широтах. В СССР с его южными республиками, где малярия и некоторые другие тропические болезни были широко распространены, в 1921 году заработал Институт малярии и медицинской паразитологии (сегодня Институт медицинской паразитологии и тропической медицины). Создан он был благодаря настойчивым усилиям председателя Малярийной комиссии Пироговского общества, известного эпидемиолога Евгения Марциновского, чьим именем сегодня названо это научное учреждение. Сыграло свою роль и то, что, победив в Гражданской войне, Красная армия готовилась к походам в Закавказье и Среднюю Азию.
И все же борьбу с тропическими болезнями стоит назвать успешной. В 1980 году ВОЗ объявила о полной победе над давним врагом человечества — оспой, случаи чумы чрезвычайно редки и никогда не выливаются в масштабную эпидемию.
В последние десятилетия особые надежды врачи возлагают на молекулярную биологию. И хотя чуда пока не произошло, умение читать генетические тексты позволяет сегодня восстановить эволюционную историю возбудителя болезни и предсказать векторы распространения, что часто помогает выбрать оптимальный метод ее лечения (как это было, например, с недавней эпидемией холеры на Гаити). Впрочем, от генной инженерии ждут прежде всего вакцин и лекарств нового поколения. Однако пока их очень мало, а те, что есть, немногим эффективнее традиционных препаратов и, как правило, дороже.
Возможно, время чудес, какие творили в свое время классические вакцины и антибиотики, прошло навсегда. Война с тропическими болезнями будет долгой и упорной.

О том, как развивалась тропическая медицина и какие болезни больше всего угрожают путешественникам, рассказывает доктор медицинских наук, профессор кафедры инфекционных заболеваний, тропической медицины и эпидемиологии РНИМУ, руководитель кабинета паразитарных болезней и тропической медицины (кабинет болезней путешественников) Инфекционной клинической больницы № 1 Александр Бронштейн.
Как давно тропическая медицина выделилась в отдельное направление?
Вначале тропическая медицина развивалась как колониальная и военная медицина. Ведь именно моряки и первые колонисты, захватывающие и осваивающие территории в Африке, Азии и Южной Америке, стали первыми жертвами тропических инфекций среди европейцев. Наибольшее число жертв вызывали малярия и желтая лихорадка. Опасными и частыми болезнями для колонистов и военных являлись также туберкулез, дизентерия, цинга, оспа и лепра.
Так, например, малярия и желтая лихорадка препятствовали строительству американцами в конце XIX века Панамского канала. Напуганные смертельной угрозой, которую несли эти заболевания, строители уезжали домой. И когда это явление приняло массовый характер, под руководством американского военного врача, генерала Уильяма Горгаса в Панаме был создан специальный госпиталь Ancon, впоследствии переименованный в Gorgas Hospital, который в 1904–1914 годах, в период строительства канала, играл существенную роль в профилактике и лечении тропических заболеваний.

Ареалы тропических болезней
Страшный сон Африки
Сонная болезнь (африканский трипаносомоз) — распространена в ряде внутренних районов тропической Африки. Возбудитель болезни — паразитический жгутиконосец Trypanosoma brucei, относящийся к простейшим, то есть одноклеточным животным. Проникнув в организм, трипаносомы размножаются в крови и лимфатической системе, уничтожая кровяные клетки, а проникнув в центральную нервную систему, нейроны. Внешне это проявляется спутанным сознанием, нарушением координации, нарастающей сонливостью, переходящей в кому и затем в смерть. Эффективной вакцины от сонной болезни не существует, тем не менее к середине 1960-х годов комплекс лечебных и профилактических мероприятий позволил резко снизить заболеваемость. С распадом колониальной системы борьба с болезнью ослабла, но с начала 1970-х число заболеваний опять резко возросло. Эту тенденцию удалось переломить только в конце 1990-х. Однако и до сих пор общее число больных измеряется десятками тысяч.
Какие страны стали наиболее опасными для колонистов и военных?
А как врачи боролись с неизвестными заболеваниями? Были ли сделаны какие-то медицинские открытия?
Важным фактором в освоении тропиков стал хинин. Доподлинно неизвестно, когда перуанские индейцы узнали, что кора хинного дерева спасает от лихорадки, вызываемой малярией, но ее свойства в XVII веке были изучены европейскими фармацевтами, после чего порошок из нее спас не одну жизнь. Появление хинина в Европе позволило в 50–60-е годы XIX века выдающемуся английскому путешественнику Давиду Ливингстону совершить многолетнее путешествие по Южной и Центральной Африке. Вскоре другой выдающийся путешественник, американец Генри Стэнли, смог пересечь Экваториальную Африку с востока на запад с наименьшими потерями. Этот опыт стал мощным стимулом к колонизации европейцами Африканского континента и освоению других тропических регионов.
Но ведь желтая лихорадка и малярия не единственные экзотические хвори, с которыми сталкивались европейцы?
Какие научные работы положили начало тропической медицине?
И все же основателем новой медицинской науки правильнее считать шотландского врача-паразитолога Патрика Мэнсона, который с помощью британского министра колоний Джозефа Чемберлена в 1899 году начал работать по проблемам тропической медицины в госпитале Albert Dock в Лондоне. В последующие годы в государствах, имевших колонии или другие экономические интересы в тропических странах, — в Великобритании, Франции, Бельгии и Германии — были созданы основные мировые центры по проблемам тропической медицины. В начале XX века, подобные учреждения открылись в Индии, Бразилии, Перу, Гонконге и Малайзии.
Надо отметить, что вопросы, которыми занимались в рамках колониальной или тропической медицины, касались не только здоровья, лечения и профилактики колонистов из Европы, но и местных жителей. Поэтому в задачи колониальной тропической медицины входила профилактика инфекционных и паразитарных заболеваний среди местного населения.
Насколько актуальна эта проблема в наши дни?
Каждый год в Африку, Азию, Латинскую Америку отправляются порядка 40 миллионов туристов из развитых стран. По данным различных туристических и медицинских организаций, полностью удачной, без каких-либо последствий для здоровья, оказывается лишь одна поездка из семи. Причем проявления инфекционных и паразитарных заболеваний могут остаться незамеченными самими носителями или не быть распознанными врачом до тех пор, пока не наступят угрожающие жизни изменения или летальный исход.
Риск заболеть во многом зависит от характера самого путешествия, то есть не только от района поездки, но и ее цели, длительности, условий проживания туриста и гигиены питания, поведения туриста во время поездки. Например, один мой пациент отдыхал в Тунисе в пятизвездочном отеле на берегу моря, но на пару дней решил поехать на сафари в пустынную зону, где заразился кожным лейшманиозом. Другой из достаточно благополучной ЮАР поехал на экскурсию в менее благополучную Замбию, где заразился малярией. И такие случаи сплошь и рядом.
Наибольшую опасность для европейцев, в том числе и россиян, представляют инфекционные и паразитарные заболевания, встречающиеся только в тропических странах, поскольку в России нет широкой практики их диагностики и лечения, и подавляющее большинство врачей с ними просто не знакомы. Среди таких заболеваний можно назвать, например, трипаносомозы, передающиеся в Африке мухой цеце, а в Южной Америке — триатомовыми (или поцелуйными) клопами, филяриатозы, шистосомозы и др. Существуют инфекции, которые встречаются только в определенных районах тропических стран, например кьясанурская лесная болезнь (инфекционная природно-очаговая болезнь из группы геморрагических лихорадок) — только в некоторых южных штатах Индии.
Впрочем, чаще всего европейцам досаждают весьма банальные недуги. Пальму первенства по частоте давно держат кишечные инфекции — так называемая диарея путешественников. Далее по частоте идут лихорадки различной этиологии, передаваемые половым путем инфекции и кожные болезни. В условиях жаркого и влажного тропического климата обычные ссадины могут легко быть загрязнены бактериями или привести к заражению патогенными грибками. Кровососущие насекомые могут являться переносчиками не только малярии, но и других опасных болезней, распространенных в странах субтропического и тропического климата, — лейшманиозов, филяриатозов, трипаносомозов, геморрагических лихорадок, желтой лихорадки, энцефалитов и других болезней. Так что не стоит забывать о сетках на окнах и дверях и репеллентах.
Можно ли как-то предупредить эти заболевания?
Практически всем туристам рекомендуется вакцинация от гепатита А, если ранее они не болели гепатитом этого типа. В некоторых странах Африки, входящих в так называемый менингитный пояс, высок риск заражения менингитом. Перед поездкой в эти страны рекомендуется привить вакцину от менингита. План прививок также зависит от региона поездки, длительности, экскурсионных маршрутов, вида туризма, а также от того, какими болезнями турист болел до поездки. На основе этой информации могут быть рекомендованы различные вакцины — от брюшного тифа, желтой лихорадки, полиомиелита, бешенства, дифтерии, столбняка и некоторых других инфекций.
Всем, кто собирается в путешествие в тропические страны, особенно на длительный срок, я рекомендую за месяц до поездки проконсультироваться с врачом, который определит возможные риски и назначит курс профилактических мероприятий.
Слоноподобие
Комариный укус
Малярию вызывают паразиты Plasmodium, которые попадают в организм человека при укусах инфицированных комаров. Размножаются паразиты в печени и затем инфицируют красные кровяные клетки. В 2011 году малярия была зарегистрирована более чем в 100 странах. Большинство случаев заболевания малярией и смерти от нее происходит в Африке, к югу от Сахары. При отсутствии лечения малярия может приобрести смертельно опасную форму из-за нарушения кровоснабжения жизненно важных органов. В семи странах Африки проводились крупномасштабные клинические испытания вакцины, которые завершились к 2014 году.
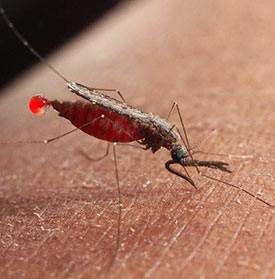
Малярия – группа инфекционных заболеваний паразитарной этиологии, сопровождающихся главным образом лихорадкой, анемией, гепатомегалией и спленомегалией.
Заражение малярией происходит через укусы самок малярийного комара (Anopheles).
Другие наименования болезни — болотная лихорадка, перемежающаяся лихорадка.
Малярийный плазмодий (чаще всего Plasmodium falciparum) при попадании в организм прикрепляется к эритроцитам и тканевым макрофагам (защитные клетки иммунитета), после, распространяясь по всему организму вызывают ряд патологий в различных органах. Конечным результатом малярии может стать летальный исход инфицированного человека.
Наибольшее количество зарегистрированных случаев заражения малярией находится в странах Африки (ближе к экватору, т.е. ниже Сахары), Юго-Восточной Азии, Центральной и Южной Америки, Океании.
Пик заболеваемости малярией припадает на время наибольшей активности комаров – лето-осень.

Патогенез малярии во многом зависит от способа заражения инфекцией.
При прямом заражении малярийным плазмодием – через инъекции, при переливании крови и т.д., возбудитель сразу внедряется в эритроциты и распространяется по всему организму (эритроцитарная фаза шизогонии).
При тканевой шизогонии клинические проявления практически отсутствуют, в то время как при эритроцитарной, у пациента почти сразу же проявляются признаки поражения крови – лихорадка и другие.
Лихорадка при малярии развивается в следствие реакции иммунитета и теплорегулирующего центра на появление в организме веществ, появление которых обусловлено распадом морул мерозоитов. Это — малярийные пигмент, гемоглобин, остатки эритроцитов и т.д. Выраженность лихорадки зависит от степени инфицированности и реактивности защитных сил организма.
Периодичность приступов лихорадки обусловлено периодами эритроцитарной шизогонии (цикл развития и деления малярийных плазмодиев).
Наличие циркулирующих в крови чужеродных веществ вызывает раздражение ретикулярных клеток печени, селезенки, почек и других органов, что приводит к гиперплазии данных органов, результатом чего является разрастание соединительной ткани, увеличение пораженных органов в размерах и их болезненность.
Анемия при малярии обусловлена распадом эритроцитов на фоне эритроцитарной шизогонии, гемолизом при формировании аутоантител, а также повышенным фагоцитозом эритроцитов ретикулоэндотелиальной системы селезенки.
Злокачественные формы малярии с поражением головного мозга, васкулитами, геморрагиями обусловлены системным поражением венул, вен, капилляров и других сосудов, сопровождающееся повышением их проницаемости, повышенной вязкостью крови, замедленным кровотоком, паразитарными тромбами, периваскулярными отеками и т.д. Возможно развитие инфекционно-токсического шока (ИТШ) и аллергии.
Рецидивы малярии обусловлены снижением реактивности иммунитета при наличии остатков эритроцитарных шизонтов, из-за чего возбудитель болезни вновь начинает размножаться. Рецидивы могут присутствовать даже через 6-14 месяцев после окончания клинических проявлений малярии.
Согласно статистики ВОЗ, по состоянию на 2016 г в мире зарегистрировано 216 000 000 случаев малярии, причем эта цифра на 5 000 000 больше, нежели в 2015 г. Количество же смертей от данного заболевания в 2016 г составило 445 000. Однако, все же процент смертности от начала 21 столетия снизился на 47-54%, в зависимости от региона.
Если говорить об регионах, то 90% всех случаев малярии припадает на страны Африки, особенно ниже пустыни Сахары.

Больше всего заболевают дети, возрастом до 5 лет.
МКБ-10: B50 — B54;
МКБ-9: 084.
Симптомы малярии

Симптоматика малярии зависит от способа инфицирования, реактивности защитных сил организма и степени поражения.
Инкубационный период малярии (от заражения до первых признаков болезни) составляет – 8-25 суток. В некоторых случаях, например, при трехдневной малярии, инкубационный период может составлять от 8 до 14 месяцев.
- Резкое повышение температуры тела до 41,7 °С;
- Озноб;
- Тошнота;
- Головные боли;
- Общее недомогание.
Первые признаки малярии могут быть слабовыраженными, из-за чего человек не сразу может догадываться о своем инфицировании. Тем не менее, после посещения Южно-Африканских стран и других мест, где присутствует высокая частота случаев данной болезни, при первых признаках настоятельно обратиться к врачу для обследования, иначе упущение времени может закончиться серьезному вреду здоровью, и не только.
- Общее недомогание, слабость, вплоть до бессилия и постельного режима;
- Периодические приступы лихорадки и озноба;
- Температура тела колеблется в пределах от 35 до 41,7 °С, причем изменение температуры от высокой до низкой может происходить за несколько часов;
- Бледность кожного покрова, акроцианоз, холодные конечности и повышенная потливость;
- Тошнота, приступы рвоты, обезвоживание организма, диарея;
- Анемия;
- Появление в моче крови (гемоглобинурия);
- Приступы сильных головных болей, бредение, галлюцинации, головокружение, потеря сознания;
- Инъекция (покраснение) склер;
- Артериальная гипотензия (гипотония);
- Брадикардия;
- Ишемия головного мозга и тканей различных органов;
- Судороги по телу;
- Боль в суставах (артралгия);
- Возможно появление покалывания в коже;
- Дыхательная недостаточность;
- Увеличение в размерах печени и селезенки.
Колебание между минимальными и максимальными признаками малярии зависит от биологического цикла развития возбудителя болезни. Кроме того, нарастание и спадание приступов характерно для разных форм малярии, например, при трехдневной этот период составляет – 3 дня, при четырехдневной – 4.
Осложнения малярии
Среди осложнений малярии можно выделить:
- Инфекционно-токсический шок (ИТШ);
- Малярийная и глубокая кома;
- Отек мозга;
- Малярийный алгид;
- Хронический нефрит;
- Острая почечная недостаточность (ОПН);
- ДВС-синдром;
- Желтуха;
- Расстройства психической системы;
- Разрыв селезенки;
- Эндокардит, миокардит, перикардит;
- Адинамия, сопора;
- Острая кровопотеря;
- Гиповолемический шок;
- Летальный исход.
Причины малярии

Возбудитель малярии – малярийные плазмодии (лат. Plasmodium), входящие в класс споровиков (лат. Sporozoa), группы простейшие (лат. Protozoa).
Патогенными для человека плазмодиями, вызывающими малярию являются – Plasmodium falciparum, Plasmodium malariae, Plasmodium vivax, Plasmodium ovale и Plasmodium knowlesi.
Другими видами заражения малярией являются — трансплацентарная (при беременности – от матери к младенцу), парентеральное (при переливаниях донорской зараженной крови) и контактно-бытовое (при инъекциях, порезах – крайне редкое явление).
Всего известно около 400 видов комаров Anopheles, из которых лишь около 30 являются переносчиками малярийной инфекции.
Малярийные комары живут практически по всему земному шару за исключением холодных или засушливых зон. Особенно их большое количество проживает в зонах с теплым и влажным климатом – Центральная и Южная Африка (около 90% всех случаев заболевания малярией), Центральная и Южная Америка, Юго-Восточная Азия, Океания.
На территории России к малярийным зонам можно отнести Европейскую часть страны – Юго-Восточные регионы.
Виды малярии
Классификация малярии производится следующим образом:
Овале-малярия – характеризуется приступообразным циклическим течением с нарастанием и спаданием клинических проявлений болезни, период полного цикла которой составляет 2 дня. Возбудителем является плазмодий — Plasmodium ovale.
Трехдневная малярия – характеризуется приступообразным циклическим течением с нарастанием и спаданием клинических проявлений болезни, период полного цикла которой составляет 3 дня. Возбудителем является плазмодий — Plasmodium vivax.
Четырехдневная малярия – характеризуется приступообразным циклическим течением с нарастанием и спаданием клинических проявлений болезни, период полного цикла которой составляет 4 дня. Возбудителем является плазмодий — Plasmodium malariae.
Тропическая малярия – наиболее тяжелая форма малярии, возбудителем которой является Plasmodium falciparum. Подобное течение малярии может спровоцировать и другой патогенный для человека плазмодий — Plasmodium knowlesi. Характеризуется отсутствием тканевой шизогонии, т.е. накопления и размножения плазмодия в печени – развития происходит в крови (эритроцитарная шизогония).
Спорозоитная малярия – заражение происходит при укусе самкой малярийного комара и непосредственном попадании малярийных спорозоитов в кровеносное или лимфатическое русло. Характеризуется сначала тканевой фазой шизогонии (оседание, развитие и размножение плазмодия в клетках печени – гепатоцитах), после эритроцитарной шизогонией. Характеризуется поздними развитием клинических проявлений – когда паразиты уже сформированными распространяются по кровеносному руслу.
Шизонтная малярия – заражение организма происходит при инфицировании крови уже готовыми (сформированными) шизонтами. Характеризуется ранним клиническим проявлением малярии.
Диагностика малярии
Диагностика малярии включает в себя следующие методы обследования:
- Анамнез;
- Исследования мазков крови на наличие малярийных паразитов;
- ПЦР тест;
- Быстрые тесты (Rapid Diagnostic Tests – RDT).

Лечение малярии
Как лечить малярию? Лечение малярии направлено на купирование инфекции, поддержание организма и минимизацию клинических проявлений болезни. Основной метод терапии – медикаментозный, с применением противомикробных лекарственных препаратов.

Основные лекарственные средства для купирования малярии производятся на основании хинина (алкалоид, входящий в состав коры хинного дерева), хлорохинона (производное 4-аминохинолина), артемизинина (экстракт растения полыни однолетней — Artemisia annua) и его синтетические аналоги.
Сложность в лечении заключается в способности малярийного плазмодия мутировать и приобретать резистентность по отношению к тому или иному противомалярийному препарату, поэтому выбор лекарства производится на основании диагностики, а в случае мутирования, препарат меняют. Также стоит отметить, что многие противомалярийные лекарственные препараты на территории РФ не зарегистрированы.
Разделение противомалярийных препаратов в зависимости от фазы болезни (локализации плазмодиев):
Гистошизотропные – воздействуют главным образом на тканевые формы инфекции (при наличии плазмодия в клетках печени, действующие вещества): хинопид, примахин.
Гематошизотропные – воздействуют главным образом на эритроцитные формы инфекции (действующие вещества): хинин, хлорохин, амодиахин, галофантрин, пириметамин, мефлохин, люмефантрины, сульфадоксин, клиндамицин, доксициклин, артемизинин.
Гаметотропные — воздействуют главным образом на гаметы: хиноцид, хинин, гидрооксихлорохин, примахин, пириметамин. Данная группа препаратов применяется в основном при тропической малярии.
Если больной в коме, его поворачивают на бок во избежание удушья при рвоте рвотными массами.
При нарушениях водного баланса с осторожностью проводят регидратационную терапию.
При снижении гематокрита ниже 20% назначается переливание препаратов крови.
Выбор других лекарственных препаратов зависит от сопутствующих малярию осложнений и синдромов.
Лечение малярии народными средствами
Лечение малярии в домашних условиях проводить не рекомендуется, что связано с высокой смертностью от данного заболевания при отсутствии своевременной противомикробной терапии.
Профилактика малярии

Профилактика малярии включает в себя:
К какому врачу обратится?
Видео
Читайте также:


