Сестринский уход при лейшманиозе
Профилактика аскаридоза и энтеробиоза.
1. При выявлении энтеробиоза необходимо обследовать и лечить всех контактных.
2. Соблюдать правила личной гигиены, мыть руки перед едой и после посещения туалета.
3. Обследовать всех детей, вновь поступающих в детские учреждения или после летних отпусков.
4. Ежедневно проводить влажную уборку помещений.
5. Прививать гигиеническую культуру детям с раннего возраста.
6. Постоянно проводить санитарно-просветительную работу среди родителей и детей.
Возможные проблемы пациента:
- Нарушение питания из-за диспепсических явлений
- Дискомфорт, связанный с зудом в области перианальных складок
- Нарушение физиологических отправлений
- Дискомфорт, связанный с аллергическими реакциями (кожная сыпь, зуд, отечность тканей и т.д.)
- Недостаточные гигиенические навыки
- Риск развития осложнений
Возможные проблемы родителей:
- Дефицит знаний о заболевании, прогнозе и профилактических мероприятиях
- Неадекватная оценка состояния ребенка
- Недоверие к проводимому лечению
- Риск заражения всех членов семьи
- Низкая санитарно-гигиеническая культура
Сестринские вмешательства:
1. Своевременно информировать родителей и ребенка о возможных причинах возникновения заболевания, клинических проявлениях, помочь осознать необходимость соблюдения санитарно-гигиенических мероприятий для предупреждения заболевания и самозаражения (при энтеробиозе).
2. Вовлекать ребенка и родителей в планирование и реализацию ухода. Убедить пациента и членов его семьи систематически проводить санитарно-гигиенические мероприятия:
- Научить детей регулярно и правильно мыть руки с мылом
- Чаще проводить смену нательного и постельного белья, при этом стараться его не трясти, а аккуратно складывать и хранить до стирки в специальном закрытом контейнере (при энтеробиозе)
- Тщательно мыть овощи и фрукты перед едой, пить только кипяченую воду
- Следить за чистотой нательного и постельного белья, предметов домашнего обихода, игрушек
3. При проведении дегельминтизации рекомендовать ребенку легко усвояемую полужидкую пищу с ограничением жиров, но при этом увеличить количество животного и растительного белка. Увеличить объем вводимой жидкости в виде слабощелочной дегазированной минеральной воды, отвара шиповника. Увеличить в пищевом рационе содержание витаминов и минеральных солей за счет соков, свежих фруктов и овощей. Всю пищу подавать в теплом виде.
4. Обеспечить ребенка полноценным питанием, при нарушении аппетита предлагать любимые блюда, уделять внимание эстетической сервировке стола.
5. Контролировать прием антигельминтных препаратов, оценивать эффективность проводимой терапии, своевременно сообщать врачу о побочных эффектах.
6. Своевременно обследовать всех контактных членов семьи на гельминтоз.
7. Рекомендовать тщательное мытьё игрушек, предметов ухода, детской мебели мыльно-содовым раствором, проводить ежедневно влажную уборку помещений, регулярно чистить пылесосом мягкую мебель, мягкие игрушки и ковровые покрытия.
8. Обучить родителей подготовке ребенка к обследованию на энтеробиоз и технике сбора кала для исследования на яйца гельминтов, правилам доставки материала в лабораторию.
Контрольные вопросы:
1. Дайте определение хронического гельминтоза.
2. Какие факторы способствуют распространению гельминтозов?
3. Какие классы гельминтов выделяют?
4. Какие гельминтозы чаще встречаются у детей?
5. Каковы свойства аскариды?
6. Каковы свойства острицы?
7. Каков механизм заражения аскаридозом и энтеробиозом?
8. Какие периоды выделяют в процессе паразитирования аскариды в организме человека?
9. Каковы основные клинические проявления аскаридоза?
10. Какие основные принципы лечения аскаридоза?
11. Каковы основные клинические проявления энтеробиоза?
12. Какие основные принципы лечения энтеробиоза?
13. Какие обследования проводятся для диагностики аскаридоза и энтеробиоза?
14. Какие мероприятия необходимо проводить для профилактики аскаридоза и энтеробиоза?
15. Какие противогельминтные препараты можно использовать для лечения аскаридоза и энтеробиоза?
Источники информации:
- Учебник Святкиной К.А., стр.125-127, 130-132, 134.
- Учебник Ежовой Н.В., стр. 279-282, 290-294.
- Учебное пособие Севостьяновой Н.Г., стр. 486-491, 504-512(1-й том), 224-235(2-й том).
- Учебное пособие Тульчинской В.Д., стр. 130-142.
Не нашли то, что искали? Воспользуйтесь поиском:
Описание
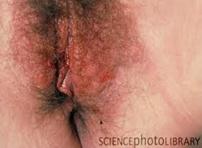
Лейшманиоз (от латинского leishmaniasis) – это название целой группы заболеваний, характеризующихся поражением кожи и слизистых оболочек или внутренних органов. При поражениях кожи и слизистой форма лейшманиоза называется кожно-слизистой, при поражениях внутренних органах – висцеральной.

Кроме человека, лейшманиозом могут болеть некоторые домашние и дикие животные (собаки, шакалы и лисы, дикобразы и грызуны). Возбудителем лейшманиоза служит паразитирующий внутри клетки простейший организм. Таких возбудителей заболевания насчитывается около двадцати видов.
Переносят инфекцию лейшманиоза самки москитов, а передают паразитов во время укусов.
Лейшманиоз – это природно-очаговое заболевание. Особенно распространено оно в районах тропиков и субтропиков, где обитает большое количество москитов (в восьмидесяти восьми странах Центральной и Южной Америки, Ближнего востока, Средиземноморья, Южной и Восточной Африки, Индии).
Симптомы
Симптоматика проявлений лейшманиоза напрямую зависит от вида возбудителя инфекции.
Внутренний или висцеральный лейшманиоз может проявить себя через месяц или через год, после заражения. Человек начинает испытывать лихорадочные приступы волнообразной природы, которые продолжаются от двух до восьми недель подряд.
У каждой разновидности свои симптомы и проявления. Так же они различны своим течением. Например, восточно-африканский лейшманиоз начинается с пигментации кожи, и лишь потом переходит на внутренние органы. Интересно, что подвержены этому заболеванию в данном регионе мужчины в возрасте от двенадцати до двадцати пяти лет. Средиземноморский – среднеазиатский лейшманиоз называют детским, поскольку поражает эта болезнь в данном регионе в основном детей. Начинается лейшманиоз данного региона со скачка температуры тела, увеличением лимфоузлов.

Кожный лейшманиоз проявляется не далее чем через месяц после инфицирования. Вначале проявляется реакция на укус, потом формируется проявления, которые локализуются на открытых участках тела. Все это сопровождается лихорадкой, расстройством стула, снижением веса. Течение такого лейшманиоза бывает разным, и зависит от разновидности инфекции.
Лейшманиоз Американского континента (Нового Света) сопровождается поражением слизистых оболочек носа и ротовой полости. На слизистой образуются грибовидные и эрозивные язвы. При этом можно так же наблюдать разрушение твердого неба, носовой перегородки и глотки. При этом виде лейшманиоза так же может патологически изменяться хрящевая и мягкая ткань.
Диагностика
Диагностирование лейшманиоза проходит на основании клинической картины, которая подтверждается результатами лабораторных исследований. При исследованиях можно обнаружить возбудителей инфекции. Для этого проводятся мазки материалов костного мозга, лимфоузлов и селезенки.
Чтобы определить разновидность возбудителя лейшманиоза применяют метод гибридизации ДНК.
Так же широко применяется высокочувствительный и специфический метод диагностирования лейшманиоза - иммуноферментный анализ.
Обязательно проводится дифференциальный анализ лейшманиоза от сходных по симптоматике болезней (бруцеллеза, брюшного типа, лимфолейкоза, лимфогранулематоза). Отличительной чертой является более значительное увеличение печени, селезенки, а так же сильное уплотнение этих органов, которое можно определить при пальпации.
Профилактика
Профилактикой лейшманиоза является тщательная дезинфекция мест обитания и размножения москитов, а так же выявление и уничтожение инфицированных животных и грызунов.
Для предупреждения распространения лейшманиоза крайне важно своевременное выявление и лечение инфицированных людей. Среди приезжих необходимо проводить разъяснительную работу и ограничивать их посещение районов с неблагополучной эпидемиологической средой.
В местности, где высок уровень риска распространения лейшманиоза необходимо применять защитные средства от укусов насекомых: носить плотную закрытую одежду, применять репеллентные средства и препараты.
Людям, работающим в неблагоприятных зонах, за три месяца до вылетов насекомых должны делаться предупредительные прививки. Делаются они внутрикожно, и относятся к специфическим.
Лечение
Лечится лейшманиоз с помощью лекарственных препаратов, в которых содержится сурьма. Назначаются лекарства: мономицин или акрихин, аллопуринол, интерферон альфа, амфотерицин В. Так же делаются инъекции антимоната меглумина.
Больному обязательно назначается постельный режим, усилинное питание и строгое соблюдение гигиенических правил.
При висцеральном (внутреннем) лейшманиозе применяется симптоматическая терапия (в зависимости от степени и локализации поражения внутренних органов).
Обсуждение и отзывы (1)

У моей подруги дочь болеет лейшмониозом, хочется узнать возможно ли его вылечит полностью?
План лекции:
1. Понятие о гнойной хирургической, анаэробной инфекции и столбняке;
2. Местные и общие признаки хирургической инфекции;
3. Организация сестринского ухода за пациентом при гнойной хирургической, анаэробной инфекции и столбняке.
Хирургическая инфекция – это заболевания, вызываемые внедрением в организм патогенных микроорганизмов, сопровождающиеся гнойно-воспалительными и гнойно-некротическими процессами в органах и тканях, требующие хирургического лечения.
По клиническому течению:
Ø острая гнойная инфекция;
Ø хроническая гнойная инфекция.
По этиологическому фактору:
Ø Неспецифическая,
ü гнойная (аэробная);
Ø Специфическая.
По распространенности:
Ø местная;
По анатомической локализации:
ü фурункул носа,
ü абсцесс предплечья и т.д.
Ø общая (сепсис).
ü протейный и т. д.
Острая гнойная хирургическая (аэробная) инфекция – возбудители: кокки (стафилококки, стрептококки, пневмококки), патогенные грибы, простейшие.
Местная гнойная хирургическая инфекция:
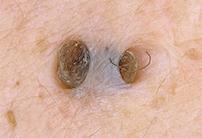
Ø Фурункул– это воспаление волосяного мешочка (опасен на лице).
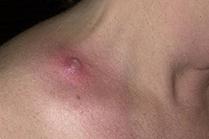
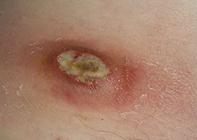
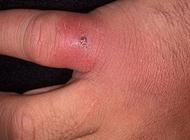
Ø Карбункул – это воспаление нескольких волосяных луковиц, сальных желез и клетчатки вокруг.
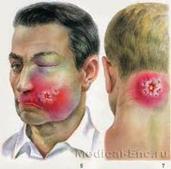
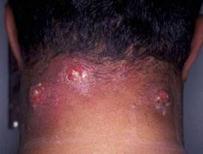
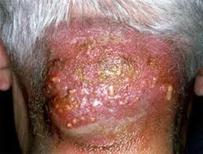
Ø Гидраденит - это воспаление потовых желез. Вызывает стафилококк.
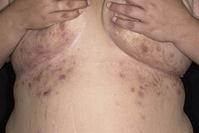
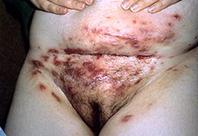
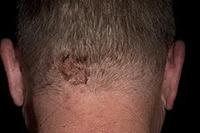
Ø Фолликулит - это воспаление волосяного фолликула.
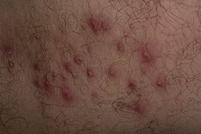
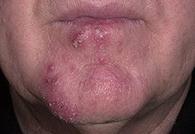
Ø Флегмона – это неограниченное распространенное гнойное воспаление в межклеточном пространстве.
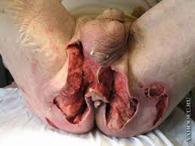
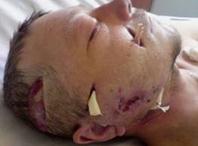
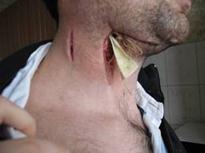
Ø Специфическая флегмона – это аденофлегмона, медиастенит, парапроктит, паранефрит, параколит.
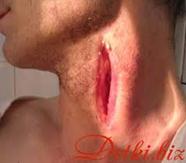
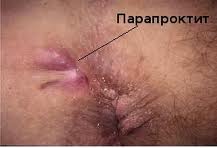
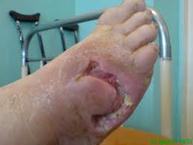
Ø Абсцесс – это ограниченное пиогенной оболочкой гнойное расплавление тканей (в любых тканях и органах).
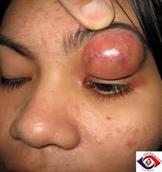
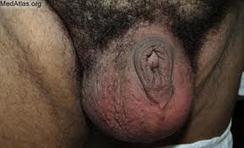
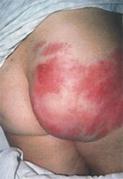
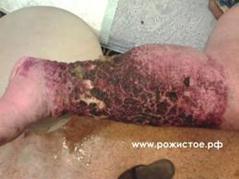
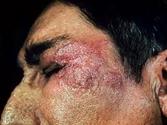
Ø Рожистое воспаление – это острое поверхностное прогрессирующее воспаление кожи и слизистых оболочек (вызывает стрептококк).
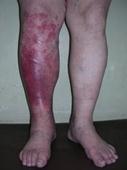
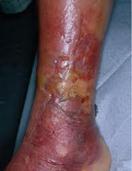
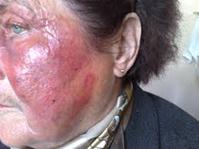
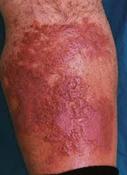
Ø 4 формы рожи - это эритематозная, буллезная, флегмонозная, некроз.
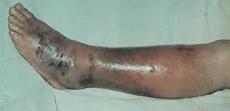
Ø Эризипелоид- это свиная рожа.
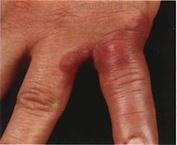
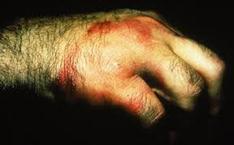
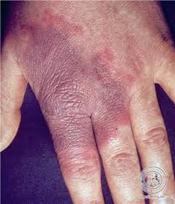
Ø Лимфангит – это воспаление лимфатических сосудов (обычно бывает вторичным заболеванием, осложнением гнойных заболеваний кожи и слизистых оболочек).
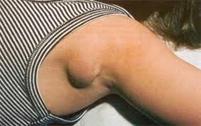
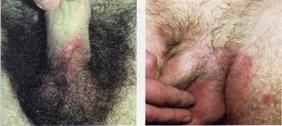
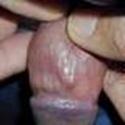
Ø Лимфаденит- это воспаление лимфатических узлов (чаще вторичное).
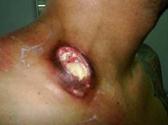

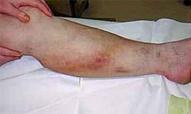
Ø Флебит - это воспаление стенки вены без образования в ее просвете тромбов.
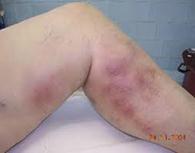

Ø Тромбофлебит – это острое воспаление стенки вены с образованием в просвете ее тромба (сгустка крови).
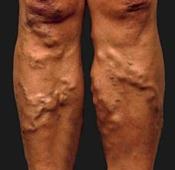



Ø Бурсит - это воспаление синовиальных суставных сумок.
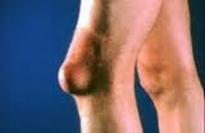
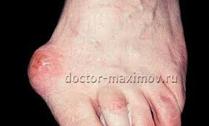
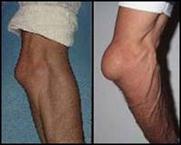
Ø Тендовагинит– воспаление синовиальных влагалищ сухожилий (может быть острым или хроническим, асептическим и гнойным).

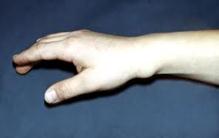

Ø Гнойный артрит– это гнойное воспаление сустава.
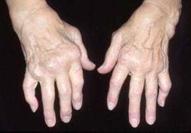
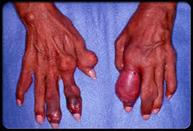
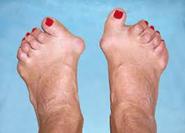
Ø Остеомиелит - это гнойное воспаление костного мозга.
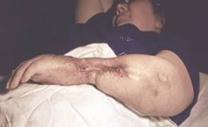
Общая гнойная хирургическая инфекция (сепсис) – тяжелое патологическое состояние, которое вызывается разнообразными микроорганизмами, и их токсинами.
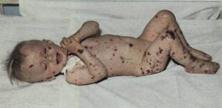
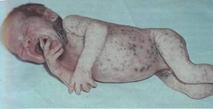
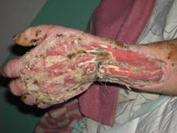
Острая анаэробная хирургическая инфекция –тяжелая токсическая раневая инфекция, вызванная анаэробными микроорганизмами, с преимущественным поражением соединительной и мышечной ткани. Её часто называют анаэробной гангреной, газовой гангреной, газовой инфекцией.
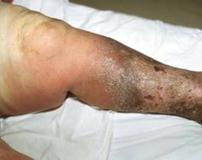
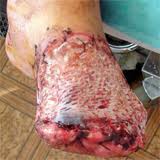
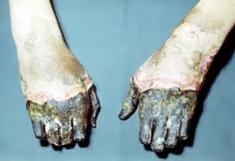
Гнилостная анаэробная инфекция – вызывается различными представителями анаэробной неклостридиальной микрофлоры в сочетании с анаэробными микроорганизмами.
Острая специфическая инфекция –это столбняк, сибирская язва, дифтерия ран и бешенство.
Хроническая специфическая инфекция – это туберкулез, актиномикоз, сифилис и лепра, вызывается специфическими возбудителями (туберкулезной палочкой, лучистым грибком, бледной спирохетой, палочкой лепры).

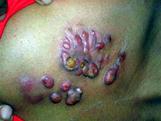
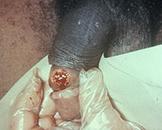
Местные признаки хирургической инфекции:
1. Гиперемия (покраснение),
2. Отёк, уплотнение (инфильтрация),
3. Местное повышение температуры,
5. Нарушение функции органа.
Общие признаки хирургической инфекции:
1. Лихорадка (повышение температуры),
2. Общая интоксикация (проявляется общей слабостью, головными болями, периодически возникающими ознобами, учащением пульса),
5. Протеинурия (белок в моче),
6. Нарушение функции печени и почек,
7. Увеличение СОЭ.
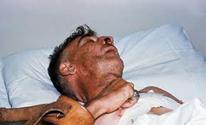
Сестринский уход за пациентом при гнойной хирургической, анаэробной инфекции и столбняке:
1. Пациента поместить в специализированный бокс и закрепить за ним для ухода медицинскую сестру.
2. Заходить в палату медицинской сестре нужно надев чистый халат, косынку, маску, бахилы и резиновые перчатки.
3. Обеспечить пациенту строгий пастельный режим.
4. Создать пациенту полный физический и психический покой.
5. Каждые 2 ч проводить мониторинг функций жизненно важных органов:
ü следить за АД,
ü температурой тела,
ü частотой и характером стула.
6. Регулярно делать анализ мочи (для контроля функции почек).
7. Подсчитывать суточный диурез.,
8. При наличии дренажей в ранах обеспечить контроль за их состоянием, количеством и характером отделяемого, состоянием кожи вокруг дренажного канала. Для предупреждения возможности дополнительного инфицирования используют закрытый аппарат Боброва.
9. В истории болезни отмечать количество отделяемого и его характер (гной, кровь и т.д.).
10. Раз в сутки меняют соединительные трубки на новые или промывать и дезинфицировать старые.
11. Иметь в палате подготовленный стерильный специальный передвижной столик для срочной перевязки. Перевязки накладывают отдельными инструментами, предназначенными только для данного пациента, которые потом погружают в дезинфицирующий раствор.
12. Повязка, закрывающая послеоперационную рану, всегда должна быть чистой, при ее промокании (кровью, гноем, любым секретом) необходимо немедленно сообщить врачу.
13. Перевязочный материал после дезинфекции сжигают.
14. Оказывать психологическую поддержку пациенту.
15. Пища пациента должна быть щадящей, легкоусвояемой, богатой витаминами.
16. Посуду после кормления пациента дезинфицировать в 2 % растворе гидрокарбоната натрия, прокипятить и промыть в проточной воде.
17. Оказывать помощь при физиологических отравлениях.
18. Обеспечить гигиенический туалет кожи и слизистых.
19. Осуществлять контроль за мочеиспусканием и своевременным опорожнением кишечника.
20. Проводить уход за мочевым катетером при его наличии.
21. Следить за положением пациента в постели: поднимать головной конец кровати при нарушении функции дыхания, корректировать положение при дренировании ран и полостей тела.
22. Проводить профилактику пролежней, которые при сепсисе рано развиваются и плохо заживают.
23. Поддерживать санитарно-эпидемиологический режим палаты. Палату убирать 2 — 3 раза в сутки с применением 6 % раствора перекиси водорода и 0,5 % раствора моющего средства, после чего включать бактерицидный облучатель.
24. Постельное и нательное белье дезинфицировать в 2 % растворе кальцинированной соды с последующим кипячением и отправлением в прачечную.
25. Создавать атмосферу покоя в палате.
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
Бруцеллёз (лат. brucellosis) — зоонозная инфекция, передающаяся от больных животных человеку, характеризующаяся множественным поражением органов и систем организма человека. Синонимы — мальтийская лихорадка, лихорадка Кипра, лихорадка Гибралтара, волнообразная лихорадка.
Возбудитель заболевания — группа микроорганизмов рода бруцелл. Патогенными для человека являются три: возбудитель бруцеллеза мелкого рогатого скота (Brucella melitensis), возбудитель бруцеллеза крупного рогатого скота (Brucella abortus), возбудитель бруцеллеза свиней (Brucella suis) .
Источником опасных для человека бруцелл являются:
1. козы, овцы (B. melitensis),
2. коровы (B. abortus)
3. свиньи (B. suis)
4. собаки (В.canis)
Животные выделяют возбудителя с молоком, мочой, околоплодными водами. Заражение человека происходит при непосредственном контакте с животными-носителями или при употреблении в пищу заражённых продуктов — сырого молока, сыра, изготовленного из не пастеризованного молока.
Ворота — микротравмы кожи, слизистые оболочки органов пищеварения и респираторного тракта. На месте ворот изменений нет. По лимфатическим путям регионарных лимфоузлов изменений нет.
На проявления бруцеллеза существенно влияет и вид бруцелл, вызвавший заболевание. Наиболее тяжелое течение бруцеллеза - мелитенсис, остальные вызывают более лёгкие заболевания.
Инкубационный период при остром начале 3 нед, если начинается как первично-латентный - несколько месяцев.
Различают клинические формы:
1) форма первично-латентная;
2) форма остросептическая;
3) форма первично-хроническая метастатическая;
4) форма вторично-хроническая метастатическая;
5) форма вторично-латентная.
Первично-латентная состояние практического здоровья. При ослаблении защитных сил она может превратиться или в остросептическую, или в первично-хроническую метастатическую форму. Иногда микросимптомы: небольшого увеличения периферических лимфатических узлов, иногда повышается температура тела до субфебрильной, повышенная потливость при физическом напряжении. Они считают себя здоровыми и сохраняют работоспособность.
Остросептическая форма лихорадкой (39—40 С), температурная кривая волнообразная, неправильного (септического) типа с большими суточными размахами, повторными ознобами и потами. Самочувствие остается хорошим (при температуре 39 °C и выше может читать книги, играть в шахматы, смотреть телевизор). Отсутствуют и другие признаки общей интоксикации. Не угрожает жизни больного, даже без этиотропного лечения она заканчивается выздоровлением.
Хронические формы, иногда развиваются сразу, минуя острую, иногда спустя время после остросептической формы. По клинике первично-хроническая метастатическая и вторично-хроническая метастатическая формы не различаются. Отличие — наличие или отсутствие остросептической формы в анамнезе.
Ø длительная субфебрильная температура
Ø слабость, повышенную раздражительность, плохой сон
Ø нарушение аппетита, снижение работоспособности.
Ø мелкие очень плотные безболезненные склерозированные лимфоузлы (0,5—0,7 см в диаметре)
Ø увеличение печени и селезенки
На этом фоне выявляются органные поражения, наиболее часто со стороны опорно-двигательного аппарата, затем идут нервная и половая системы. Боли в мышцах и суставах, преимущественно в крупных, полиартрит, при новом обострении появляются другие по локализации метастазы. Периартрит, параартрит, бурситы, экзостозы, не отмечается остеопорозов. Суставы опухают, подвижность в них ограничена, кожа над ними нормальной окраски. Нарушение подвижности и деформация обусловлены разрастанием костной ткани. Поражается позвоночник, чаще в поясничном отделе.
Симптом Эриксена: на стол на спину или на бок и производят давление на гребень верхней подвздошной кости при положении на боку или сдавливают обеими руками передние верхние гребни подвздошных костей в положении на спине. При одностороннем сакроилеите боли на пораженной стороне, при двухстороннем — боли в крестце с двух сторон).
Миозиты - боли в пораженных мышцах. Боли тупые, продолжительные, интенсивность их связана с изменениями погоды. При пальпации определяются более болезненные участки, а в толще мышц прощупываются болезненные уплотнения различной формы и размеров.
Фиброзиты (целлюлиты) в подкожной клетчатке на голенях, предплечьях, спине и пояснице. Размеры от 5—10 мм до 3—4 см мягкие овальные образования, болезненные или чувствительные. В дальнейшем они уменьшаются, могут полностью рассосаться или склерозируются и остаются на длительное время в виде небольших плотных образований, безболезненных.
Поражение нервной системы: невриты, полиневриты, радикулиты. Поражение центральной нервной системы (миелиты, менингиты, энцефалиты, менингоэнцефалиты) редко, протекают длительно и тяжело.
Изменения половой системы у мужчин —орхиты, эпидидимиты, снижение половой функции. У женщин сальпингиты, метриты, эндометриты. Возникает аменорея, может развиться бесплодие. У беременных женщин часто возникают аборты, мертворождения, преждевременные роды, врожденный бруцеллез у детей.
Вторично-хроническая форма протекает так же. Вторично-латентная форма отличается от первично-латентной тем, что она чаще переходит в манифестные формы (рецидивирует).
Диагностика.
При массовых диагностических исследованиях ставят пробирочную РА, РСК.
Лечение.
Антибиотикотерапия: два, три препарата из следующих: тетрациклин, стрептомицин, доксициклин, рифампицин, гентамицин - только при остром бруцеллезе, в сочетании с препаратами, проникающими внутриклеточно, бисептол, нетилмицин. Наиболее эффективны в лечении бруцеллеза у людей - фторхинолоны (ципрофлоксацин, норфлоксацин, офлоксацин), самый эффективный из них – флероксацин.
Бруцеллез переходит в хроническую форму до 37-80% случаев, особенно при несвоевременном или неадекватном лечении.
Профилактика.
1.Пастеризация или кипячение молока.
2.Санитарно-гигиеническое просвещение населения работающего с животными или их продуктами
3.Профилактические прививки у лиц высокой группы риска (короткий период действия — около 2 лет)
4.Массовые профилактические прививки животных не дали ожидаемого результата.
Последнее изменение этой страницы: 2017-02-19; Нарушение авторского права страницы
Лейшманиозы
Этиология, патогенез. Возбудители лейшманиозов — различные виды лейшманий. В организме москитов-переносчиков лейшмании находятся в жгутиковой форме, в организме человека — в лейшманиальной (внутриклеточной). Воротами инфекции является кожа в месте укуса москита, где происходит размножение и накопление лейшманий. Через несколько дней или недель возникает небольшая папула или язвочка. При висцеральном лейшманиозе возбудитель гематогенно проникает и фиксируется в органах системы мононуклеарных фагоцитов (костный мозг, печень, селезенка, лимфатические узлы), вызывая некротические и дегенеративные изменения. При кожном лейшманиозе изменения наблюдаются преимущественно в области ворот инфекции.
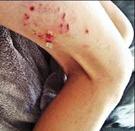
Симптомы, течение. Инкубационный период при висцеральном лейшманиозе продолжается от 3 нед до 3 лет (чаще несколько месяцев). Заболевание начинается постепенно, первые проявления болезни обычно не замечают. Нарастает общая слабость, появляется лихорадка, которая часто бывает волнообразной. Отмечается бледность кожи вследствие анемизации, кожа может быть темной за счет поражения надпочечников, иногда наблюдается геморрагическая сыпь.
При агранулоцитозе могут возникнуть язвеннонекротические изменения в полости рта. Состояние больных прогрессивно ухудшается, они худеют, нарастают анемия, лейкопения, выявляется значительное увеличение печени (до пупочной линии) и селезенки (до полости малого таза). При исследовании крови — лейкопения, анемия, агранулоцитоз, тромбоцитопения, повышение СОЭ, уменьшение содержания альбумином и повышение уровня глобулинов.
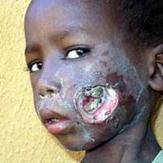
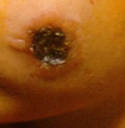
Кожный лейшманиоз протекает в виде антропонозного и зоонозного типов. Антропонозный тип (поздно изъявляющий кожный лейшманиоз городского типа, ашхабадка) характеризуется длительным инкубационным периодом (3-8 мес). На месте внедрения возбудителя образуется небольшой бугорок (диаметром 2-3 мм), медленно увеличивающийся и через 3-6 мес покрывающийся чешуйчатой корочкой, под которой обнаруживается язва с подрытыми неровными краями. Рубцевание идет медленно и заканчивается через 1-2 года.
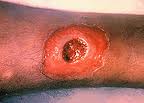
Зоонозный тип ложного лейшманиоза (сельский тип, пендинская язва, остро некротизирующийся кожный лейшманиоз) характеризуется более коротким инкубационным периодом (до 3 нед), бугорок на месте укуса быстро увеличивается, через несколько дней его диаметр достигает 10-15 мм. В центре бугорка происходит некроз и открывается язва с широким инфильтратом и отеком вокруг. Диаметр язвы иногда доходит до 5 см. К 3-му месяцу дно язвы очищается, а через 5 мес заканчивается рубцевание.
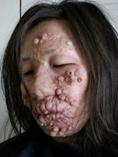
Американский кожно-слизистый лейшманиоз (эспундия) характеризуется кожными проявлениями, примерно у 80% больных наступает генерализация инфекции с развитием метастазов в слизистых оболочках носа, глотки, гортани. В слизистых оболочках развиваются деструктивные изменения. Однако поражаются не только слизистые оболочки, но и хрящи. Даже после заживления кожных язв поражение слизистых оболочек может прогрессировать, сопровождаться гиперплазией окружающей ткани, разрушением носовой перегородки, приводить к обезображиванию лица. Наслоение бактериальной инфекции может обусловить развитие тяжелой пневмонии.
Для диагноза имеют значение указание на пребывание в эндемичных по лейшманиозу местностях в последние 1-2 года, характерные клинические симптомы, картина крови и изменения белкового состава при висцеральном лейшманиозе. Доказательством болезни служит обнаружение лейшманий (материал из бугорка, пунктатов костного мозга, лимфатических узлов). Если лейшмании обнаружить не удается, вспомогательным методом служат серологические реакции.
Дифференцируют висцеральный лейшманиоз от бруцеллеза, брюшного тифа, туберкулеза, сепсиса, лимфогранулематоза, кожный — от сифилиса, туберкулеза кожи, фурункулеза.
Лечение. Для лечения висцерального лейшманиоза применяют солюсурмин в виде 10-20%-ного раствора в дозе 0,15 г/кг для детей в возрасте до 7 лет, 0,12 г/кг для детей в возрасте от 7 до 16 лет, 0,1 г/кг для взрослых. Суточную дозу солюсурмина детям вводят в один прием, взрослым — в 2 приема (утром и вечером). Введение препарата начинают с доз примерно в 3 раза меньших, чем полные терапевтические дозы.
Резко ослабленным детям с тяжелым течением болезни лечение можно начинать с дозы солюсурмина 0,01-0,02 г/кг. Затем дозу ежедневно увеличивают на 0,01 г/кг, достигая терапевтической на 6- 10-й день лечения. Детям до 5 лет раствор солюсурмина вводят под кожу в области лопаток, более старшим детям и взрослым препарат можно вводить в/в в виде 20%-ного раствора. Курс лечения 15-20 дней, иногда его приходится удлинять до 25-30 дней, при раннем клиническом выздоровлении курс может быть сокращен до 10-15 дней. Если после выписки из стационара состояние снова ухудшается, проводят второй курс химиотерапии.
Для лечения южноамериканского висцерального лейшманиоза в/м вводят другой препарат пятивалентной сурьмы — глюкантим. Суточная доза 0,06 г/кг массы тела. В 1-й день назначают 1/2, на 2-й — половину, на 3-й день — 3/на 4-й — полную дозу. Курс 10-15 инъекций. Повторный курс проводят через 4-6 нед.
При отсутствии эффекта от препаратов сурьмы приходится назначать амфотерицин В из расчета 0,25-1 мг/кг массы тела, препарат вводят в/в медленно в 5%-ном растворе глюкозы, курс лечения — 8 нед. Всем больным эспундией проводят 10-дневный курс лечения препаратами пятивалентной сурьмы для профилактики метастатических поражений. Для лечения больных кожным лейшманиозом можно ограничиться местным применением антисептиков.
При кожном лейшманиозе зоонозного типа можно использовать солюсурмин в тех же дозах, что и при висцеральном лейшманиозе. Достаточно 10-12-дневного курса лечения.
Прогноз. При отсутствии этиотропного лечения висцеральный лейшманиоз и эспундия заканчиваются летально. При кожных формах прогноз благоприятный, могут остаться обезображивающие рубцы.
Профилактика. Раннее выявление и лечение больных, борьба с москитами-переносчиками, использование отпугивающих средств. Проводят прививки против кожного лейшманиоза. Прививки делают живыми культурами лейшманий на закрытых участках кожи.
Читайте также:


