Поздно изъязвляющийся лейшманиоз кожи
Дифференциальная диагностика
 |
| Лейшманиоз кожи |
Лейшманиоз кожи (синонимы: leishmaniosis cutis, болезнь Боровского) - эндемическое инфекционное заболевание, вызываемое Leishmania tropica.
Различают две клинические формы лейшманиоза кожи:
- зоонозный, или остронекротизирующийся,
- антропонозный, или поздно изъязвляющийся.
В связи с тем что с описанными бугорковыми дерматозами большее сходство имеет антропонозный тип лейшманиоза кожи, здесь будет рассмотрена только эта форма заболевания.
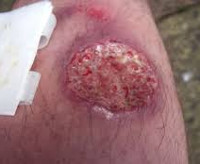
Поражение кожи при антропонозной форме лейшманиоза может развиться в любое время года через 3-9 месяцев, а иногда и более после укуса москитов. Высыпания располагаются главным образом на участках кожи, не защищенных одеждой. На месте укусов москитов возникают одиночные или множественные (в зависимости от числа укусов) бугорки диаметром 2-5 мм, плотной консистенции, красновато-коричневатого или синюшного цвета. На поверхности бугорков определяется небольшое количество плотно прилегающих чешуек. Бугорки существуют длительно, не подвергаясь распаду, постепенно увеличиваются в размерах, иногда сливаются в небольшие плоские очаги поражения.
Через 5-6 месяцев с момента появления, а иногда и позже, происходит изъязвление бугорков, язва покрывается коркой. После удаления корки обнаруживают поверхностную язвочку неправильных очертаний, окруженную валиком нераспавшегося инфильтрата. Наблюдаются регионарные лимфангиты, хотя и реже, чем при зоонозном лейшманиозе кожи.
Течение заболевания длительное: в среднем продолжительность его около 1 года, но процесс рубцевания может затягиваться до 2 лет и более. На месте бугорков остается втянутый рубец. Иногда на месте рубца или вокруг него появляются новые бугорки вследствие того, что в тканях сохраняются лейшмании - так называемый туберкулоидный лейшманиоз. Этот тип болезни Боровского тем самым представляет собой затяжную или рецидивирующую форму заболевания.
Цвет бугорков желтовато-буроватый, при диаскопии обнаруживают феномен яблочного желе. Бугорки могут группироваться иногда в виде различных фигур. Могут образовываться гипертрофические, сходные с келоидами, папилломатозно-веррукозные очаги, в редких случаях возникают псориазиформные, деструктивно-мутилирующие изменения.
По наблюдениям Р. С. Добржанской, наиболее часто встречается нодулярная форма, реже диффузно-инфильтративная, язвенно-деформирующая, эритематозная, опухолевидная и смешанная. Течение туберкулоидного лейшманиоза многолетнее. Бугорки годами могут существовать практически без изменений, изъязвляясь лишь в чрезвычайно редких случаях.
Заболевание развивается преимущественно в молодом возрасте.
Дифференциальная диагностика
Лейшманиоз кожи, особенно бугорковый, необходимо отличать от туберкулёзной волчанки, бугоркового сифилида, мелкоузелкового саркоидоза, туберкулоидного типа лепры.
При дифференциальной диагностике необходимо учитывать анамнестические данные о пребывании больного в эндемических по лейшманиозу зонах. Решающее значение имеет обнаружение лейшманий в очагах поражения (окраска по Романовскому-Гимзе).
Клинически антропонозный лейшманиоз отличается от туберкулёзной волчанки тем, что может возникнуть в любом возрасте, а не преимущественно в детском. Бугорковые элементы значительно плотнее, в связи с чем феномен проваливания зонда отрицательный. Высыпания туберкулоидного лейшманиоза, хотя и располагаются на рубцах, не склонны к изъязвлению. Значение имеет и характер рубца: при туберкулёзной волчанке рубец поверхностный, при лейшманиозе - глубокий, втянутый.
От бугоркового сифилиса антропонозный лейшманиоз кожи отличается локализацией сыпи главным образом на открытых участках тела, меньшей плотностью бугорков, расположением элементов на рубце, положительным феноменом яблочного желе, более поздним изъязвлением, характером рубцов (при сифилисе рубец мозаичный, при лейшманиозе втянутый), отрицательными серологическими реакциями на сифилис.
Вернуться к списку статей о кожных заболеваниях
 |
Последнее обновление страницы: 05.12.2014 Обратная связь Карта сайта

Классификация. Современные методы коррекции морщин, применяемые в косметологии.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Лейшманиоз кожный (cинонимы: лейшманиоз Старого света, болезнь Боровского) - эндемическое трансмиссионное заболевание, встречается в основном в странах с жарким и теплым климатом, проявляется преимущественно поражениями кожи.
Причины и патогенез кожного лейшманиоза. Возбудителем являются простейшие Leishmania tropica. Переносчики болезни - различные виды москитов. Встречаются в основном две разновидности лейшманиоза: антропонозный (городской тип), вызываемый Leishmania tropica minor и зоонозный (сельский тип), вызываемый Leishmania tropica major.
Источником или резервуаром инфекции сельского типа кожного лейшманиоза являются грызуны и песчанки, а городского - больной человек.
Для кожного зоонозного лейшманиоза характерна сезонность, т. е. заболевание встречается летом и осенью, антропонозный тип встречается круглый год.
Встречается преимущественно в Средней Азии, Азербайджане. Основными резервуарами инфекции являются грызуны (суслики, песчанки), переносчики - москиты. Выделяют два типа заболевания: сельский, или острый некротизирующийся, вызываемый Leishmania tropica major, и городской, или поздно изъязвляющийся, возбудителем которого является Leishmania tropica minor. В редких случаях наблюдается туберкулоидный (люпоидный) вариант, возникающий обычно в зоне регрессировавших ранее очагов поражения при городском типе лейшманиоза вследствие реактивации сохранившихся лейшманий, обусловленной общими или локальными иммунными нарушениями.
Сельский тип протекает остро, на месте укусов развиваются фурункулоподобные элементы, после изъязвления которых возникают кратерообразные язвы, рубцующиеся в течение 3- 8 мес. Характерны лимфангиты.
При городском типе наблюдается развитие элементов меньшего размера, чем при остром некротизирующемся лейшма-ниозе, они длительно (5-6 мес) существуют без изъязвления, медленно заживают (в среднем в течение 1 года). Длительность воспалительного процесса связывают с преобладанием в инфильтратах лимфоцитов с супрессорными свойствами.
Симптомы кожного лейшманиоза. Кожный лейшманиоз протекает циклично: отмечают первичную (стадия бугорка, изъязвления, рубцевания), последовательную (раннюю, позднюю), диффузно-инфильтрирующую лейшманиомы и туберкулоид.
Лейшманиоз кожный зоонозный. Инкубационный период составляет от одной недели до двух месяцев. На месте укуса москита образуется болезненный, уплощенный, островоспалительный бугорок ярко-красного цвета, величиной 3-5 мм. Бугорок превращается в фурункулоподобный инфильтрат с нечеткими границами. Инфильтрат увеличивается в размере, достигая 10-15 см в диаметре, и через 2 недели центральная часть его быстро подвергается некрозу, происходит отторжение некротических масс и образуется кратерообразная язва небольшого размера (5-8 мм в диаметре), с гнойным отделяемым, вокруг которой имеется широкая зона инфильтрата с воспалительным отеком окружающей ткани.
В дальнейшем дно язвы очищается от некротических масс и появляются красные сосочковые зернистые разрастания, напоминающие икру. Язвы круглые, овальные или неправильной формы, их края то ровные, подрытые, то фестончатые, как бы изъеденные. Вокруг основной возникают новые язвы. К специфическим осложнениям кожного лейшманиоза относятся лимфангиты вокруг язв и лимфадениты. От верхнего края язвы появляются плотные малоболезненные узлы величиной от мелкой горошины до лесного ореха. В дальнейшем в 'тих узлах воспаление может усилиться и привести к язвенному распаду. На конечностях отмечаются четкообразные лимфангиты. Процесс сопровождается болезненностью, развитием отеков стоп и голеней. Через 3-6 месяцев процесс заканчивается рубцеванием.
Лейшманиоз кожный антропонозный. Инкубационный период составляет от 3 до 6 месяцев (редко - до 3 лет). На месте внедрения возбудителя появляется лейшманиома в виде гладкого, медленно растущего буровато-красного бугорка величиной 1-2 мм. Постепенно бугорок растет, выступая над уровнем кожи, и через 6 месяцев достигает 1-2 см в диаметре.
В центральной части элемента наблюдается кратерообразное углубление, имеющее роговые чешуйки, которые иногда пропитываются экссудатом и превращаются в чешуйко-корки. Через 6-8 месяцев после отторжения кровенисто-гнойной корки образуется язвенный дефект. Язва округлая, окружена приподнимающимся инфильтратом, с неровным красноватым дном, изъеденными краями, серозно-гнойным скудным отделяемым ссыхается в бурую корку. Вокруг язвы могут появиться новые бугорки и язвы обсеменения. Ha конечностях наблюдаются четкообразные лимфангиты. Приблизительно через год (иногда более) инфильтрат уменьшается, язва очищается, возникают островки грануляционной ткани и она начинает рубцеваться.
Иногда заживление грануляционной ткани происходит под коркой сухим путем. Общее состояние больных не нарушено.
Лейшманиоз туберкулоидный является одним из вариантов лейшманиоза, который развивается у лиц с измененной реактивностью организма в результате активации сохранившихся лейшманий или в результате естественной суперинфекции. Этот тип лейшманиоза часто встречается у детей или лиц молодого возраста. Заболевание развивается или в процессе обратного развития первичной лейшманиомы антропофильного типа или в области постлейшманиозного рубца. Вокруг заживающего очага поражения появляются бугорки величиной 2-5 мм, желто-белого цвета с признаком застойной красноты. Элементы имеют полушаровидную плоскую форму, с гладкой, иногда шелушащейся поверхностью. Бугорки часто окружают свежий рубец, могут развиться на уже сформировавшемся рубце и сохраняются длительное время. Появление новых элементов способствует увеличению зоны поражения, захватывающей новые участки кожи. Затем в процессе обратного развития оставляют атрофию или могут изъязвляться, покрываясь желто-коричневой коркой. По внешнему виду бугорки напоминают люпомы при туберкулезной волчанке, поэтому заболевание часто называют люпоидным лейшманиозом.
В нашей стране описан и американский кожный лейшманиоз, возбудителем которого является Leishmania brasiliens, у больного, прибывшего из эндемичной зоны. Эта форма лейшманиоза отличается от болезни Боровского частым поражением слизистых оболочек верхних дыхательных путей, полости рта, наличием ранних (на месте укусов) проявлений, характеризующихся изъязвляющимися бугорками и узлами, и поздних, возникающих через несколько лет, в виде гранулематозно-деструктивных и язвенных очагов поражения.
Патоморфология. В остром периоде в дерме обнаруживают инфильтрат, состоящий преимущественно из макрофагов, заполненных большим количеством возбудителя, среди них находятся лимфоидные и плазматические клетки. При изъязвлении в инфильтрате выявляют также нейтрофильные гранулоциты, лейшманий могут быть не только внутри макрофагов, но и вне их. Через несколько месяцев появляются очаги туберкулоидного строения, количество макрофагов и лейшманий при этом уменьшается. При хроническом течении процесса обнаруживают инфильтрат туберкулоидного строения, трудноотличимый от туберкулеза. Однако отсутствие казеозного некроза и наличие плазматических клеток, а также лейшманий помогают диагностировать лейшманиоз. При туберкулоидной форме лейшманиоза (металейшманиоз) в гистологической картине выявляют признаки как острого, так и хронического процесса. В дерме - инфильтрат из макрофагов с примесью лимфоцитов и плазматических клеток и туберкулоидные структуры. Лейшмании встречаются редко.
Гистопатология. Обнаруживают грапулематозный инфильтрат, состоящий из эпителиоидных клеток, лимфоцитов, гистиоцитов. Среди эпителиоидных клеток видны гигантские клетки типа Пирогова-Лангханса.
Диагноз ставят на основании обнаружения лейшманий в очагах поражения.
Дифференциальный диагноз проводят с туберкулезом, сифилисом, пиодермией, саркоидозом.
Лечение кожного лейшманиоза. Назначают антибиотики - мономицин, доксициклин, метаииклин, антималярийпые препараты - делагил, плаквенил (в том числе для обкалывания невскрывшихся лейшманиом). Производят криодеструкцию, лазеротерапию. Имеются сообщения об эффективности ламизила (по 250 мг в сутки в течение 28 дней).
Индивидуальная профилактика заключается в применении средств защиты от москитов (пологи, сетки, обработка репеллентами). Общественная профилактика заключается в ликвидации мест выплода москитов, противомоскитной обработке (очаговая дезинсекция), истреблении песчанок (при зоонозном типе).

[1], [2], [3], [4], [5], [6], [7], [8]
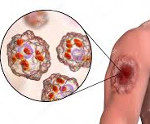
Кожный лейшманиоз – это инфекционная болезнь, вызываемая простейшими и сопровождающаяся поражением кожных покровов, реже слизистых оболочек. Характерным признаком являются язвы на месте внедрения возбудителя. Температурная реакция организма варьируется в широких пределах, другие признаки заболевания выявляются очень редко. Диагностика базируется на обнаружении возбудителя и антител к нему. Лечение проводится с помощью этиотропных препаратов и симптоматических мероприятий. В некоторых случаях необходимо хирургическое вмешательство, криодеструкция или лазеротерапия.
МКБ-10
Общие сведения
Кожный лейшманиоз (болезнь Боровского) представляет собой инфекцию, передающуюся преимущественно трансмиссивным путем. Эта болезнь известна с древности, впервые была описана английским врачом Пококом в 1745 году. Более полную клиническую характеристику нозологии дал русский хирург Боровский в 1898 году. Сам возбудитель – лейшмания – обязан своим названием английскому патологу Лейшману, который в 1903 году описал этого простейшего практически параллельно с итальянским исследователем Донованом. Патология распространена в тропических странах, сезонность связана с активностью переносчиков – с мая по ноябрь.

Причины
Возбудитель инфекции – паразит Leishmania, относящийся к простейшим. Самыми распространенными видами являются L. tropica, L. major, L. aethiopica, L. infantum, L. mexicana, L. amazonensis, L. braziliensis. Резервуарами паразитов в природе служат москиты, енотовидные собаки, ленивцы, грызуны, лисы и дикобразы. Основным способом заражения является трансмиссивный путь, реализуемый с помощью переносчиков – москитов, реже песчаных мух.
Микроорганизм нуждается в смене двух хозяев для размножения, при этом безжгутиковая фаза развития проходит в организме людей либо животных, а жгутиковая – в пищеварительном тракте самки москита. При укусе переносчик срыгивает в ранку лейшманий, которые внедряются в толщу кожи. Другие пути инфицирования (вертикальный, при гемотрансфузиях и оперативных вмешательствах) встречаются редко. Группами риска по кожному лейшманиозу являются дети, сельские жители, путешественники, ВИЧ-инфицированные лица и онкологические больные. Чаще всего заболевают молодые мужчины и пожилые женщины.
Патогенез
После проникновения в толщу дермы лейшмании поглощаются макрофагами, внутри которых могут размножаться. Для контроля репликации возбудителя в организме CD8 + Т-лимфоциты в большом количестве продуцируют фактор некроза опухоли и интерферон гамма, с помощью которых пораженные клетки кожи и макрофаги начинают индуцировать производство собственных микробицидных эффекторов, способных уничтожать лейшманий. CD8 + -лимфоциты играют значительную роль в патогенезе болезни – они активно уничтожают пораженные клетки, но не действуют на самих внутриклеточных паразитов.
Роль В-лимфоцитов изучается; ряд исследований показали возможность длительной персистенции заболевания из-за стимуляции В-лимфоцитами CD4 + -клеток и возникновения избыточной продукции как провоспалительных, так и регуляторных цитокинов. При гистологическом исследовании обнаруживаются воспалительные инфильтраты переменной интенсивности с диффузным или очаговым распределением, характеризующиеся преобладанием лимфоцитов, гистиоцитов и плазматических клеток с зонами спонгиоза, паракератоза и псевдоэпителиоматозной гиперплазии. В области поражения определяются язвы, очаговая зона некроза и хорошо организованные гранулемы.
Классификация
Кожный лейшманиоз может быть распространенным (диффузным) либо локализованным. Реже встречается кожно-слизистая форма болезни (эспундия), при которой происходит поражение слизистых оболочек рта и носоглотки. В отдельных случаях в процесс вовлекаются дыхательные пути, в частности – гортань. При этом варианте течения возникает обезображивание и деформация лица, возможна гибель от дыхательной недостаточности. Сохраняется деление болезни на городской и сельский лейшманиоз – считается, что при первом типе течение язвенного процесса медленнее, чем при втором, а заражение происходит из-за больных собак и грызунов соответственно.
Симптомы кожного лейшманиоза
Инкубационный период городской формы патологии длится от 10 суток до года, чаще – 3-5 месяцев; для сельского варианта время инкубации может сокращаться до 1-8 недель. Начало болезни постепенное, с лихорадкой до 38°C. Острый дебют характерен для маленьких детей и ВИЧ-позитивных пациентов, часто приводит к кожно-висцеральному поражению и гибели. На месте укуса москита появляется бурого цвета бугорок, который постепенно вырастает до 2-х и более сантиметров, покрывается мелкими чешуйками (лейшманиома). Затем образование продолжает свой рост и через полгода изъязвляется с появлением характерного слизисто-гнойного отделяемого. Заживление язвы завершается образованием рубца.
Сельская форма болезни протекает гораздо быстрее и агрессивнее: лейшманиомы практически сразу переходят в язвенную стадию с формированием дочерних бугорков, через 2-4 месяца дно язвы начинает напоминать рыбью икру и центробежно заживать с появлением рубцового дефекта. Лимфатические сосуды воспаляются, пальпируются в виде твердых узлов-бусин, часть из которых вскрывается. После перенесенного городского кожного варианта в редких случаях отмечается хроническое течение процесса с образованием небольших бугорков около рубца, которые не изъязвляются и могут персистировать всю жизнь человека.
Осложнения
Наиболее частыми осложнениями несвоевременно диагностированного кожного лейшманиоза являются участки гиперпигментации и рубцы на месте лейшманиом. Помимо косметического дефекта рубцовые изменения могут приводить к инвалидности (особенно при расположении на слизистых). Реже встречаются кровотечения, вызванные расплавлением сосуда на дне язвы, и вторичные гнойные процессы. При длительном течении, обширном поражении, коморбидной патологии возможно формирование хронической венозной недостаточности, лимфостаза и рецидивирующей рожи. При вовлечении надгортанника может наблюдаться ложный круп.
Диагностика
Диагноз кожной формы лейшманиоза верифицируется инфекционистом, по показаниям назначаются консультации других специалистов. Обязательным является тщательный сбор эпидемиологического анамнеза на предмет пребывания в тропических зонах. В ходе диагностического поиска применяются следующие инструментальные и лабораторные методики:
Лечение кожного лейшманиоза
Пациенты с кожными формами болезни не нуждаются в стационарном лечении. Постельный режим показан при выраженной лихорадке, болевом синдроме и гнойных осложнениях. Специальная диета не разработана, из-за возможных лекарственных побочных эффектов рекомендуется отказаться от приема алкоголя, наркотических средств и никотина, исключить на время лечения трудноперевариваемую пищу (жирное, жареное, маринады). Показана местная антисептическая обработка язв, полоскание рта и промывание носовых ходов при расположении очагов на слизистых, применение стерильных повязок с ежедневной сменой.
Специфическое антипротозойное лечение осуществляется с учетом вида возбудителя преимущественно препаратами пятивалентной сурьмы (натрия стибоглюконата). Возможно использование милтефозина, пентакарината, липосомального амфотерицина В. Системное применение этих средств сопряжено с риском развития побочных эффектов, поэтому в настоящее время ведется изучение местных медикаментов (кремы, мази) в качестве дополнения к основной терапии. Симптоматическое лечение подразумевает прием жаропонижающих, обезболивающих, дезинтоксикационных и других препаратов. При резистентности лейшманиоза проводится спленэктомия.
Местное лечение лейшманиозных кожных язв неразрывно связано с тепловым воздействием, поскольку возбудители крайне чувствительны к высоким температурам. Среди подобных методов терапии распространена радиочастотная, преимущество которой заключается в отсутствии повреждения здоровой кожи в процессе применения. Используется фотодинамическая и прямая электрическая терапия, инфракрасная стимуляция, лазеролечение. Существуют описания единичных случаев полного излечения от кожного лейшманиоза с помощью местных методик как монотерапии нозологии у ВИЧ-позитивных и иных иммуносупрессивных пациентов.
Прогноз и профилактика
Прогноз при кожном лейшманиозе при отсутствии осложнений обычно благоприятный. До 85% случаев болезни заканчиваются выздоровлением; для заболевания характерно циклическое течение и естественная реконвалесценция. Летальных случаев лейшманиоза данного вида не зафиксировано. Среди ВИЧ-инфицированных и других лиц с иммунным дефицитом даже слабопатогенные штаммы лейшманий могут вызывать висцеральную патологию. Продолжительность неосложненного сельского типа лейшманиоза кожи составляет не более 3-6 месяцев, городского – до 2 лет. Лечение продолжается в течение 20-30 дней, допускается проведение терапии сроком до двух месяцев.
Специфическая профилактика показана всем выезжающим в эндемичные зоны, рекомендуется проводить вакцинацию в зимне-осенний сезон и не позднее 3-х месяцев до планируемой поездки. Главным средством неспецифической профилактики является борьба с переносчиками: осушение подвалов и овощехранилищ, инсектицидная обработка, использование репеллентов. Важна своевременная диагностика, изоляция и лечение больных, установка в палатах противомоскитных сеток. Рекомендуется плановая вакцинация домашних собак, борьба с городскими свалками, дератизация и отстрел больных диких животных.

Что такое лейшманиоз?
Лейшманиоз – инфекция протозойного типа, распространяющаяся по принципам трансмиссивного механизма. Может поражать кожный покров или внутренние органы пациента из-за жизнедеятельности внутриклеточных паразитов – лейшманий. Заболевание может иметь несколько форм протекания.
Возбудитель заболевания
Причиной развития этой болезни являются семнадцать видов паразитов, которые принадлежат к роду Leishmania. Эти простейшие паразитирующие организмы проходят через стадии своего развития в клетках человеческого организма. Предпочтительно возбудитель лейшманиоза проходит стадии своего развития в макрофагах или же ретикулоэндотелиальной системе, точнее, некоторых ее элементах. Жизненный цикл лейшмании предполагает смену паразитом двух хозяев. Позвоночные животные переносят паразитов, которые находятся в безжгутиковой форме.
Строение лейшмании переходит в жгутиковую форму в организмах членистоногих животных. Отличительными характеристиками являются чувствительность к компонентам сурьмы пятивалентной и устойчивость к препаратам антибиотической группы.
В большинстве случаев источником и хранилищем инфекционных процессов являются животные. И лишь некоторые виды лейшмании считаются антропонозами. Одним из таких видов паразита считается лейшмания Донована. При этом список животных, способных быть переносчиками паразитов, достаточно ограничен. Это влияет на то, что заболевание носит очаговый характер поражения. Болезнь распространена в 69 странах, 13 из которых входят в список беднейших, а подавляющее большинство – находятся на стадии развития.
Возбудитель заболевания переносится трансмиссивным способом посредством москитов. Возбудитель попадает к насекомым после укуса животного, зараженного лейшманией. Далее через укус паразит передается здоровым людям. Москиты становятся переносчиками возбудителей через 5 дней после попадания лейшманий в их желудок. Заразность сохраняется всю жизнь москита.
Будьте осторожны
По статистике более 1 миллиарда человек заражено паразитами. Вы даже можете не подозревать, что стали жертвой паразитов.
Определить наличие паразитов в организме легко по одному симптому — неприятному запаху изо рта. Спросите близких, пахнет ли у вас изо рта утром (до того, как почистите зубы). Если да, то с вероятностью 99% вы заражены паразитами.
Заражение паразитами приводит к неврозам, быстрой утомляемости, резкими перепадами настроениями, в дальнейшим начинаются и более серьезные заболевания.
У мужчин паразиты вызывают: простатит, импотенцию, аденому, цистит, песок, камни в почках и мочевом пузыре.
У женщин: боли и воспаление яичников. Развиваются фиброма, миома, фиброзно-кистозная мастопатия, воспаление надпочечников, мочевого пузыря и почек. А так же сердечные и раковые заболевания.
Сразу хотим предупредить, что не нужно бежать в аптеку и скупать дорогущие лекарства, которые, по словам фармацевтов, вытравят всех паразитов. Большинство лекарств крайне неэффективны, кроме того они наносят огромный вред организму.
Что же делать? Для начала советуем почитать статью с главного института паразитологии Российской Федерации. В данной статье раскрывается метод, с помощью которого можно почистить свой организм от паразитов без вреда для организма. Читать статью >>>

Люди и животные считаются переносчиками паразита на протяжении всего времени нахождения возбудителей заболевания. Человек обладает высоким уровнем восприимчивости к лейшманиям. Однако после того, как пациент перенес кожную форму заболевания, его организм формирует длительный иммунитет к повторному инфицированию. Висцеральная форма лейшманиоза не вызывает у организма человека формирование иммунной реакции.
Стоит отметить, что возбудители кожной формы лейшманиоза в большей степени принадлежат к антропонозами, в то время как болезнетворный процесс висцеральной формы передается посредством переноски возбудителя животными. Это значит, что большая часть лейшманий, вызывающая висцеральные лейшманиозы, принадлежат к группе зоонозов.
Разновидности лейшманиоза
Общая классификация данного заболевания включает в себя два основных вида, а именно:
- висцеральный лейшманиоз;
- кожный лейшманиоз.
Более подробное разделение видов заболевания подразделяет каждую из форм на другие виды, которые напрямую зависят от того, какая именно лейшмания поразила организм пациента.
Кожная форма болезнетворного процесса делится на следующие виды:
- багдадский фурункул;
- эфиопский кожный лейшманиоз;
- болезнь Боровского (городская антропонозная форма);
- болезнь Боровского (сельский зооноз);
- ашхабадская и пендинская язвы.
Лейшманиоз у человека, протекающий в висцеральной форме, подразделяется на категории следующим образом:
- индийский кала-азар;
- лихорадка дум-дум;
- Средиземноморско-среднеазиатский висцеральный лейшманиоз (детский кала-азар);

Возбудитель попадает в организм пациента благодаря укусам переносчика, а именно москитов. При этом в области ворот происходит формирование лейшманиозной гранулемы. Висцеральный лейшманиоз протекает с дальнейшим рассасыванием гранулемы, в то время как кожный лейшманиоз развивается с преобразованием сформированной гранулемы в язву. Далее паразиты распространяются по организму с током лимфы.
Лейшмания висцеральная распространяется в организме больного человека попадая в костный мозг, селезенку или печень. В более редких это могут быть такие органы, как легкие, надпочечники и почки, стенку кишечника. В Южной Америке известны случаи, когда болезнь может поражать слизистые оболочки верхних дыхательных путей, носоглотки и полости рта. При этом патологический процесс сопровождается грубыми деформациями тканей. Также при таких формах заболевания возможно развитие образований, которые носят полипозный характер.
Иммунитет человеческого организма, пытаясь защититься от инфекции, вызываемой паразитом, может подавлять инфекционные процессы. Это может привести к тому, что симптомы лейшманиоза могут быть не особо заметными. Также вследствие иммунного ответа организма болезнетворный процесс может протекать в латентной форме.
Способы диагностики лейшманиоза
Для того, чтобы выявить у человека наличие лейшманий, медиками принимается ряд диагностических мер, а именно:
- общий анализ крови;
- проведение биохимического анализа крови пациента;
- посев крови на стерильность;
- биопсия лимфоузлов или внутренних органов;
- анализ выделений с пораженных участков кожного покрова.
Анализ крови общего характера позволяет специалистам обнаружить пониженный уровень концентрации тромбоцитов. Также этот анализ показывает наличие признаков анэозинофилии, нейтропении и гипохромной анемии при относительном уровне лимфоцитоза и повышенный уровень СОЭ.
Биохимический анализ указывает на гипергаммаглобулинемию.
Проверка крови на стерильность может помочь выявить, есть ли в организме возбудитель висцерального лейшманиоза.
Кожный лейшманиоз может быть диагностирован благодаря проведению анализа выделений с язв и бугорков на коже.
Биопсия применяется медиками в качестве дополнительного диагностического средства, к которому прибегают в случае такой необходимости.
Читайте также:


