Назвіть поетапні періоди вісцерального лейшманіозу
Рис. 3. Ундулирующая (хвилеподібний) температурна крива при вісцеральному лейшманіозі.
Рис. 4. ЕКГ дитини 6 років, хворого вісцеральним лейшманіозом.
Тони серця зазвичай приглушені. При вираженому недокрів'ї над серцем вислуховуються шуми, обумовлені анемією. Характерна відносна тахікардія як під час гарячки, так і в період ремісії. На ЕКГ у дітей відзначають високий зубець Т, особливо в I і II відведеннях (рис. 4), що вказує на наявність міокардіодистрофії минущого характеру. Характерно зниження артеріального тиску. З боку органів дихання спостерігаються тахіпное, ускладнення запального характеру за рахунок вторинної, переважно кокової, інфекції (бронхіти та бронхопневмонії).
Запально-гнійні процеси можуть захопити органи слуху (найчастіше гнійний середній отит), а також зів, ясна, язик та ін
Селезеночно-печінковий синдром виражений у всіх хворих, але з різною інтенсивністю. При лейшманиозной спленомегалії селезінка кілька еластична, поверхня її гладка, на медіальному краї бувають помітні 1 - 4 виїмки. Спостерігаються порушення з боку кишечника (ентерити - частіше, ентероколіти й коліти - рідше). Для періоду одужання характерна булімія. У випадках, що далеко зайшли нерідка гипостенурия.
З боку нервової системи відзначаються функціональні розлади типу неврастенії і вегетодістоніі.
Характерно наявність анемії, лейкопенії з тенденцією до агранулоцитозу, причому ці явища більш різко виражені при давності захворювання до 2 міс. і більше. В пунктаті кісткового мозку - так звані тільця Боткіна - Гумпрехта, проэритробласты, еритроцити з базофильной зернистістю і уламки цитоплазми ендотеліальних клітин, часто містять лейшманії (останніх у селезінкової пунктаті більше, ніж у кістковому мозку). Поява цих елементів, особливо уламків цитоплазми ендотеліальних клітин, в периферичній крові помітно погіршує прогноз.
У периферичній крові - анеозінофілія або еозинопенія, нейтропенія зі зсувом вліво, іноді до мієлоцитів, лімфоцитоз і часто моноцитоз. Абсолютна кількість цих елементів нижче норми. Відзначається тромбоцитопенія. Прискорена РОЕ (наприклад, до 92 мм), особливо в перші 15 хв. Наитягчайшим виразом агранулоцитозу (див.) є симптомокомплекс агранулоцитарної ангіни. При цьому в порожнині рота на мигдаликах, слизовій оболонці щік, а інколи і ясен спостерігаються некротичні та гангренозные процеси з різкою лейкопенією і повним агранулоцитозом. В кістковому мозку - мієлоїдна реакція з явищами гальмування эозино-філо - і мегакариоцитопоэза.
Діагноз базується на знаходженні лейшманій. В препаратах пунктату кісткового мозку, пофарбованих за методом Романовського - Гимзы (див. Кров, методи дослідження), лейшманії при наполегливих пошуках виявляються завжди. Паразити в пунктаті розташовуються вільно в плазмі, в моноцитах, в ретикулоендотеліальних клітинах, в уламках цитоплазми цих клітин і рідко в нейтрофільних лейкоцитах. Одночасно проводять посіви пунктату на спеціальну середу NNN.
При кала-азарі лейшманії у периферичній крові виявляють часто, при середземноморської формі - дуже рідко.
З лабораторних методів діагностики застосовують серологічні реакції: формоловую, сурьмовую і з дистильованою водою.
Технік а формоловой реакції Нейпира. До 1 мл сироватки крові, вміщеній в агглютинационную пробірку, додають краплю 40% розчину формаліну; при давності захворювання 3-4 міс. і більше через 1-2 хв. Суміш твердне, а через 3-20 хв. повністю згортається і приймає вид білка круто звареного яйця. Техніка сурьмовой реакції Чопра. Сироватку крові змішують з фізіологічним розчином кухонної солі 1 : 10; 1 мл цієї суміші додають 1 мл 4% розчину солюсурьыина або іншого свіжовиготовленого препарату сурми; в позитивних випадках з'являється каламуть, а потім білий осад. Техніка реакції з дистильованою водою Брамахари. 1 мл сироватки наливають дистильовану воду (2 мл); у позитивних випадках утворюються каламуть і осад. Ці реакції стають позитивними у хворих з давністю захворювання не менше 2 міс. РСК не цілком надійні. Для діагнозу і прогнозу має значення облік нейтрофілів з токсогенной зернистістю в мазках крові та кісткового мозку, пофарбованих Е. І. Фрейфельд.
Прогноз. Виражені захворювання без специфічного лікування зазвичай закінчуються смертю. При правильному лікуванні незапущених випадків вдається досягти видужання практично усіх хворих; у ряді випадків захворювання приймає абортивний перебіг і закінчується спонтанним одужанням.
Лікування. Застосовують солюсурьмін (натрієва сіль комплексного з'єднання пятивалентной сурми і глюконової кислоти), що містить 21-23% сурми. Препарат вводять підшкірно або внутрішньовенно у вигляді свежеизготовленных 5-10-20% водних розчинів двічі на дистильованій воді; стерилізують при t° 100° не більше 30 хв.
Ін'єкції препарату проводять щодня, 1 раз на день. Курс лікування складається з 15-30 ін'єкцій, рідко більше. Залежно від переносимості препарат призначають з розрахунку 0,05-0,15 г на 1 кг ваги тіла.
В першу ін'єкцію - 1/3 дози, у другу - 2/3 і в третю ін'єкцію - повну дозу. При поганій переносимості роблять 1-2-денну перерву і зменшують дозу, а потім знову її підвищують.
При супутніх запальних процесах застосовують антибактеріальні препарати (сульфаніламіди, антибіотики). Поряд зі специфічним лікуванням використовують симптоматичні засоби (хлористий кальцій, вітаміни, антианемічні препарати, загальнозміцнюючі і стимулюючі засоби тощо).
Показники лікування - поліпшення загального стану хворих, зникнення лейшманій в кістковому мозку, зниження ШОЕ, різке зменшення розмірів селезінки і печінки. Важливим критерієм безрецидивного лікування слід вважати нормалізацію лейкоцитарної картини крові, стійкий підйом абсолютного числа нейтрофілів до вікової норми. У періоді реконвалесценції спостерігається минуща фаза еозинофілії до 20 %, різке зниження нейтрофілів з токсогенной зернистістю і повне зникнення грубої зернистості як в периферичній крові, так і в кістковому мозку.
Кала-азар і його географічні варіанти значно легше піддаються лікуванню препаратами сурми і диамидинами. Після лікування на шкірі з'являються шкірні лейшманоиды.
Середземноморська форма до цих препаратів резистентна.
Профілактика. Комплекс профілактичних заходів включає заходи, спрямовані на боротьбу з переносниками, захист населення від їх нападу, активне виявлення хворих у ранніх стадіях захворювання і їх лікування, винищення тварин - носіїв лейшманій.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Индийский висцеральный лейшманиоз (синонимы: черная болезнь, лихорадка дум-дум, кала-азар).

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12], [13], [14]
Код по МКБ-10
Эпидемиология индийского висцерального лейшманиоза
Кала-азар - антропоноз. Источник заражения - больной человек, у которого возбудитель присутствует в коже при развитии посткала-азарного кожного лейшманоида. Наибольшая заболеваемость регистрируется среди детей 5-9 лет. Второй наиболее пораженной группой являются подростки.
Переносчик - москит Phlebotomus (Euphlebotomus) argentipes. Кроме Индии кала-азар встречается в Бангладеш, Непале и, возможно, в Пакистане. Висцеральный лейшманиоз, по клинике сходный с индийским кала-азаром, распространен в северо-восточной части Китая, где переносчиком возбудителя служат Ph. chinensis и Ph. longidudus. Антропонозный висцеральный лейшманиоз, вызываемый L. donovani, встречается также на Африканском континенте - в Кении, Судане, Уганде и Эфиопии, где переносчиком выступает Ph. martini, и на Аравийском полуострове - на юго-западе Саудовской Аравии и в горных районах Йемена (переносчики - Ph. arabicus и Ph. orientalis).

[15], [16], [17], [18], [19], [20], [21], [22], [23], [24]
Что вызывает индийский висцеральный лейшманиоз?
Индийский висцеральный лейшманиоз вызывается Leishmania donovani, которая в организме человека паразитирует внутриклеточно в стадии амастиготы (безжгутиковой), а в организме переносчика - в стадии промастиготы (жгутиковой).
Симптомы индийского висцерального лейшманиоза
Клинические симптомы кала-азара в целом сходны с таковыми при висцеральном лейшманиозе, однако существуют и отличия, имеющие важное эпидемиологическое значение. Наряду с поражением внутренних органов, для него характерны появления на коже вторичных папул - лейшманоидов с локализацией в них паразитов, а также незначительная циркуляция лейшманий в коже.
Инкубационный период при кала-азаре (висцеральном лейшманиозе) составляет от 20 дней до 3-5 месяцев. Известны случаи удлинения инкубационного периода до 2-х лет. Болезнь развивается медленно. Нередко первичные симптомы индийского висцерального лейшманиоза у инвазированных людей проявляются вследствие каких-либо провоцирующих факторов (инфекционное заболевание, беременность и др.). Одним из основных симптомов болезни является лихорадка. Чаще всего температура тела больных повышается постепенно, достигая 38-39 С. Реже повышение температуры наступает внезапно после озноба, температурная кривая обычно ундулирующего типа. Периоды лихорадки, длящиеся от нескольких дней до месяца и более, чередуются с периодами ремиссии, протекающими при нормальной температуре. В один и тот же лихорадочный период температура может быть постоянной, субфебрильной, ремитирующей.
Кожные покровы могут приобретать темный цвет (индийский кала-азар), восковидный оттенок или сохраняться бледными. Темное окрашивание кожи объясняется гипофункцией надпочечников, что связано с поражением их коркового слоя лейшманиями.
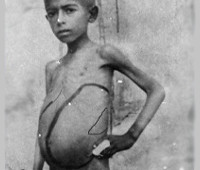
При прогрессирующем течении болезни у больных развивается кахексия. Она сопровождается петехиальными или милиарными высыпаниями, преимущественно в области нижних конечностей, ломкостью волос с образованием на голове мелкоочаговых alopecia areata.
Лимфатические узлы могут быть увеличенными, но без выраженного периаденита.
Внутриклеточное паразитирование лейшманий обусловливает развитие селезеночно-печеночного синдрома. Селезенка значительно увеличивается в размерах в течение первых 3-6 месяцев болезни; она приобретает плотную консистенцию, верхняя ее граница доходит до VII-VI ребер; нижний край - до полости малого таза. Происходит также и увеличение печени. Гепатоспленомегалия выражена у всех больных висцеральным лейшманиозом и при сильном исхудании приводит к заметному расширению вен на коже живота.
Изменения со стороны сердечно-сосудистой системы проявляются в виде миокардиодистрофии, снижения артериального давления. Значительные изменения возникают в кроветворной системе, которые приводят к резко выраженной анемии. При этом наблюдаются лейкопения, анэозинофилия, тромбоцитопения, нейтропения со сдвигом влево, СОЭ ускорена (до 92 мм/час).
При висцеральном лейшманиозе изменения распространяются и на органы дыхания, но они чаще всего обусловлены осложнением течения заболевания патогенной микрофлорой.
В некоторых странах зон жаркого климата (Индия, Судан, Восточная Африка, Китай) у 5-10% больных спустя 1-2 года после видимого выздоровления наблюдается развитие посткала-азарных кожных лейшманоидов, которые могут держаться несколько лет. Кожные лейшманоиды появляются вначале в виде гипопигментированных или эритематозных пятен; в дальнейшем отмечается высыпания узелкового характера, величиной с чечевицу. В этих кожных образованиях могут обнаруживаться лейшманий.
Таким образом, лейшманоиды являются источниками заражения москитов лейшманиями, а сами люди, обладатели кожных лейшманоидов, служат резервуарами инфекции кала-азар.
Диагностика индийского висцерального лейшманиоза
Несколько изменчивые симптомы индийского висцерального лейшманиоза обычно подтверждается лейкопенией, высоким уровнем содержания гамма-глобулина в крови, обнаруживаемого с помощью бумажного электрофореза и положительного формолового теста (последний производится путем добавления 1 мл сыворотки больного). В положительном случае сыворотка становится плотной и непрозрачной спустя 20 мин после добавления формалина.
Может быть поставлена реакция связывания комплемента. Разработан также иммунолюминесцентный метод, который используется в ранней диагностике до развития основных симптомов болезни. L. donovani могут быть обнаружены в окрашенных препаратах из пунктата костного мозга, лимфатических узлов, селезенки и печени. При посеве инвазированной крови или пунктата на специальные среды (NNN-arap) или выращивании в культуре ткани могут быть получены жгутиковые формы лейшманий.
Кала-азар подлежит дифференциации от брюшного тифа и бруцеллеза, для диагностики которых применяются реакция агглютинации и посевы крови. Дифференциация лейшманиоза от малярии производится путем исследования мазков крови. Кала-азар следует дифференцировать также от шистомозиаза, туберкулеза, лейкемии и ретикулеза. Любая из этих инфекций может наблюдаться наравне с кала-азаром, особенно в эндемических очагах.
Посткала-азарные кожные лейшманоиды должны быть отдифференцированны от проказы, фрамбезии, сифилиса, lupus vulgaris, повышенной чувствительности к лекарственным препаратам и других дерматозов.
Диагностика индийского висцерального лейшманиоза и кала-азара, как и кожного лейшманиоза, основана на анамнестических, клинических и лабораторных данных. Решающим является паразитологическое исследование - обнаружение возбудителя в мазках из пунктата костного мозга, реже - из лимфоузлов. Приготовление мазков, фиксация, окраска и микроскопирование аналогичны таковым при кожном лейшманиозе. В качестве дополнительных методов диагностики применяют реакцию иммунофлюоресценции.

[25], [26], [27], [28], [29], [30], [31], [32], [33], [34]
Висцеральный лейшманиоз – это хроническое инфекционное протозойное заболевание с поражением печени и селезенки, развитием анемии и кахексии. Другими симптомами являются лихорадка, увеличение лимфоузлов, кожные проявления. Диагностика включает выявление возбудителя из крови и биоптатов внутренних органов, реже путем биопроб на грызунах, поиск антител к возбудителю. Лечение состоит из курса этиотропных препаратов (преимущественно пятивалентной сурьмы) и коррекции органных дисфункций в качестве симптоматической терапии. В некоторых случаях показаны гемотрансфузии.
МКБ-10
Общие сведения
Висцеральный лейшманиоз (лихорадка дум-дум, кала-азар, черная лихорадка) принадлежит к трансмиссивным инфекциям, вызываемым простейшими. В 1903 году английский патолог Лейшман совместно с итальянским ученым Донованом описал морфологию органных поражений и выделил возбудителя. В честь исследователей инфекционный агент получил своё название Leishmania donovani. Болезнь наиболее распространена в тропических и субтропических странах, сезонный рост заболеваемости зависит от особенностей жизненного цикла переносчика и приходится на период с мая по ноябрь.

Причины
Возбудитель инфекции – простейший паразитический микроорганизм лейшмания. Источниками и резервуарами инфекции служат теплокровные дикие и домашние животные (грызуны, ленивцы, лисы, собаки), люди. Путь инфицирования преимущественно трансмиссивный, переносчики – самки москитов рода Phlebotomus. Имеются данные о единичных случаях заражения при переливаниях крови, передачи лейшманий от матери плоду, при использовании нестерильного медицинского инструментария и игл во время внутривенного введения наркотических средств.
В своем развитии лейшманиям необходимо пройти две стадии: безжгутиковую и жгутиковую в организме человека либо животного и переносчика соответственно. Амастиготы обитают внутри клеток, лишены способности к перемещению, промастиготы имеют жгутики для активных движений в пространстве. Находясь внутри самки москита, лейшмании активно размножаются в пищеварительном канале насекомого, после чего перемещаются к хоботку. Наиболее подвержены заражению дети до 5 лет, молодые мужчины, сельскохозяйственные работники, туристы, пациенты с ВИЧ-инфекцией, онкопатологиями.
Патогенез
В месте укуса переносчика формируется первичный аффект в виде гранулемы, которая состоит из макрофагов с размножающимися внутри лейшманиями, ретикулоцитов, эпителиоцитов и гигантских клеток. Через некоторое время гранулема подвергается обратному развитию, реже рубцеванию, а находящиеся в макрофагах возбудители с током лимфы и крови попадают во внутренние органы. При нормальном состоянии иммунной системы происходит разрушение пораженных клеток. В случае иммунодефицита лейшмании размножаются с увеличенной скоростью, поражают паренхиматозные органы.
Это приводит к возникновению воспалительных изменений, активному фиброзированию и увеличению размеров органов. В печеночной ткани при патогистологическом исследовании обнаруживаются участки интерлобулярного фиброза и дистрофия гепатоцитов, в лимфатических узлах – дистрофические изменения зародышевого центра и аплазия костного мозга, в селезенке – атрофия пульпы, зоны инфарктов, некроза и геморрагических инфильтратов. При длительном течении висцерального лейшманиоза возникает амилоидоз внутренних органов.
Классификация
Разделение висцерального лейшманиоза на сельский и городской виды подразумевает разные источники инфекции (домашние и дикие животные), а также тяжесть течения патологии – считается, что при городском типе болезнь протекает доброкачественнее. Выделяют острый, подострый и хронический варианты органного лейшманиоза. Наиболее благоприятным течением отличается хроническая форма, острый тип данной протозойной инфекции чаще всего встречается у детей, характеризуется бурным развитием симптомов и нередкими летальными исходами. Для подострого варианта типично наличие осложнений.
Симптомы висцерального лейшманиоза
Инкубационный период составляет от 20 дней до 1 года, чаще 3-5 месяцев. Для манифестации болезни характерно постепенное начало, появление кожной папулы бледно-розового цвета на месте внедрения возбудителя, сменяющейся участком депигментации (лейшманоид). Отмечается слабость, беспричинная усталость, снижение аппетита, похудание. В дальнейшем присоединяется лихорадка до 39-40° C, которая протекает с чередованием высокой и нормальной температуры тела на продолжении нескольких месяцев.
Наблюдается безболезненное увеличение всех групп лимфатических узлов, изменение их консистенции до плотно-эластической. Пациенты с висцеральным лейшманиозом почти всегда отмечают тяжесть и дискомфорт в подреберьях. При прогрессировании болезни наблюдается гепатоспленомегалия с появлением отеков и увеличением живота. Снижается количество выделяемой мочи. В связи с развитием гиперспленизма и поражения костного мозга возникают кровотечения. Обнаруживается одышка, язвенно-некротические поражения ротовой полости, бледность кожи, нарушения дефекации.
Осложнения
Наиболее частые осложнения (тромбогеморрагический синдром, гранулоцитопения, агранулоцитоз) связаны с поражением кроветворной системы, следствием чего является некроз миндалин, слизистой рта и десен (нома). Отечно-асцитический синдром при висцеральном лейшманиозе возникает из-за вовлечения печени, сопровождается хронической сердечной недостаточностью, нарушениями в работе ЖКТ (энтероколитом), нефритом, снижением либидо, олиго- и аменореей. Характерны случаи бактериальной пневмонии ввиду высокого стояния диафрагмы и снижения дыхательной емкости легких. К редким осложнениям относят разрывы селезенки, геморрагический шок, ДВС-синдром.
Диагностика
Определение висцеральной формы лейшманиоза требует осмотра инфекциониста, по показаниям назначаются консультации других специалистов. Важно уточнить у пациента факт пребывания в эндемичных зонах земного шара в течение предшествующих пяти лет, наличие вакцинации от лейшманиоза, род профессиональных занятий. Лабораторные и инструментальные методы верификации болезни включают в себя:
- Физикальное исследование. Во время объективного осмотра обращает на себя внимание бледность, сухость, истончение кожи, наличие язв в полости рта. Лимфоузлы плотные, увеличенные, безболезненные. При аускультации тоны сердца приглушены, выслушивается тахикардия, шумы, в легких могут определяться участки ослабленного дыхания. Пальпация живота безболезненна, размеры селезенки и печени резко увеличены. Часто обнаруживаются периферические отеки, асцит.
- Лабораторные исследования. Признаками лейшманиоза в общем анализе крови служат анемия, пойкилоцитоз, анизоцитоз, лейкопения, нейтропения, анэозинофилия, тромбоцитопения, резкое ускорение СОЭ. Биохимические параметры изменены в сторону повышения АЛТ, АСТ, СРБ, креатинина и мочевины, гипоальбуминемии. Наблюдается увеличение времени свертывания крови. В общеклиническом анализе мочи отмечается повышение плотности мочевого осадка, протеинурия, гематурия.
- Выявление инфекционных агентов. Для обнаружения лейшманий проводится микроскопия, посев биологических препаратов и крови, реже биопробы на хомячках. Серологическая диагностика (ИФА) направлена на выявление противолейшманиозных антител. Использование внутрикожной пробы Монтенегро является косвенным методом подтверждения диагноза в период реконвалесценции, применяется при эпидемиологических исследованиях в популяции.
- Инструментальные методики. Рентгенография ОГК выполняется для исключения пневмонии, туберкулезного поражения. Сонография брюшной полости визуализирует увеличение размеров печени, селезенки, признаки портальной гипертензии, наличие асцита. УЗИ и биопсию лимфатических узлов, стернальную пункцию, трепанобиопсию костного мозга, диагностическую торакоскопию и лапароскопию осуществляют по показаниям.
Туберкулез проявляется длительным субфебрилитетом, редко сухим кашлем и симптомами дисфункции вовлеченных в патологический процесс органов; часто диагноз верифицируется только лабораторно-инструментальными методиками. Схожесть клинических симптомов заболевания наблюдается с такими патологиями, как лейкоз и лимфогранулематоз, при данных патологиях диагностическими критериями становятся данные анализов крови и биопсии костного мозга. Сепсис клинически протекает схоже, но обычно имеет первичный очаг поражения (рана, гнойное образование и др.).
Лечение висцерального лейшманиоза
Пациенты с данным заболеванием госпитализируются в стационар. В обязательном порядке необходимо ограничить возможность контакта с москитами, поэтому над кроватями и в оконных проемах устанавливают противомоскитные сетки. Постельный режим показан до устойчивых нормальных цифр температуры тела в течение 3-5 дней, из-за риска разрыва селезенки при её значительном увеличении не рекомендуются резкие наклоны, повороты, поднятие тяжестей более 10 кг. Режим питания предусматривает высококалорийную, богатую белками пищу, водная нагрузка подбирается индивидуально.
Этиотропная терапия висцерального лейшманиоза должна включать препараты сурьмы (натрия стибоглюконат) либо пентамидин, милтефозин, липосомальный амфотерицин В. Некоторые исследования показали эффективность терапевтического приема производных пятивалентной сурьмы в сочетании с сульфатом паромомицина, при этом сокращается длительность курса лечения. Пациентам с осложнениями, ВИЧ-инфекцией, тяжелыми сопутствующими болезнями рекомендовано курсовое введение амфотерицина В как первой линии лечения висцерального лейшманиоза.
Выраженная анемия является показанием для эритроцитарных гемотрансфузий, реже требуется введение тромбомассы и донорских лейкоцитов. Коррекция анемии заключается в длительном приеме препаратов железа, по показаниям – колониестимулирующих факторов. Симптоматическое лечение предполагает дезинтоксикацию, прием жаропонижающих средств (аспирин – с осторожностью), антибиотиков в случае присоединения вторичных инфекций. Важной составляющей лечения является борьба с отеками, в числе прочего в план терапии включаются мочегонные средства и растворы альбумина.
Прогноз и профилактика
Прогноз при ранней диагностике благоприятный за исключением случаев болезни у ВИЧ-инфицированных пациентов – у данной категории больных даже слабопатогенные штаммы лейшманий вызывают органные поражения. Продолжительность лечения составляет 14-30 дней, наблюдение за реконвалесцентами занимает 4-6 месяцев из-за возможных рецидивов лейшманиоза. У 17% пролеченных пациентов в течение 5 лет после выздоровления могут обнаруживаться симптомы посткала-азарного дермального лейшманиоза, протоколы диагностики и лечения для которого окончательно не разработаны.
Специфическая профилактика заключается в плановом введении живой вакцины, рекомендована лицам, проживающим или планирующим длительное либо кратковременное пребывание на эндемичных территориях, туристам. Введение препарата необходимо осуществлять зимой или осенью минимум за три месяца до поездки. Неспецифические меры предотвращения висцерального лейшманиоза включают своевременное выявление, изоляцию и лечение больных, использование противомоскитных сеток, вакцинацию собак, устранение свалок, меры дезинсекции и дератизации. Борьба с москитами заключается, в том числе, в осушении болот, подвалов и овощехранилищ.

Висцеральный лейшманиоз – инфекционное заболевание, обычно встречаемое исключительно в жарком климате. Висцеральная форма является наиболее тяжелым проявлением болезни, при этом на сегодняшний день инфекция в развитых странах диагностируется достаточно редко, эпидемий не возникает. Однако людям с крайне низким иммунитетом и тем, кто выезжает на отдых или работу в южные тропические страны, стоит знать, как может проявляться данное заболевание, что оно из себя представляет, какая диагностика и терапия требуется.
Особенности заболевания
Возбудители заболевания – лейшмании доновани, простейшие микроорганизмы, способные жить и размножаться в организме человека. Паразитируют они внутриклеточно, в безжгутиковой форме. Размеры микроорганизмов не позволяют рассмотреть их без специальной техники. Лейшмании попадают в костный мозг и некоторые органы нервной системы, провоцируя развитие тяжелой лихорадки и других характерных симптомов.
По МКБ-10 у данного заболевания код В55.0. Инфекция на сегодняшний день относится к категории забытых – это значит, что встречается она преимущественно в неразвитых странах, например, африканского континента.
Географическое распространение лейшманиоза – преимущественно тропические страны (жаркий климат). В других местах встретить данную инфекцию практически невозможно. Например, случаи заражения инфекцией на сегодняшний день все еще встречаются в Средней Азии, Закавказье, Южном Казахстане, при этом от места зависит разновидность инфекции.
О висцеральном лейшманиозе стоит знать всем, кто живет или собирается посетить подобные регионы. На данный момент существует множество различных инфекций, которые встречаются исключительно в тропическом климате, при этом некоторые из них смертельно опасны.
Важно! При возникновении резкого недомогания во время пребывания в незнакомой среде или после возвращения с отдыха или командировки, нужно срочно обращаться к врачу, чтобы убедиться в отсутствии серьезных инфекций.
Пути заражения
Стоит знать об основных переносчиках данной инфекции. Обычно человек заражается заболеванием от различных животных. В тропических лесах часто основным переносчиком лейшманиоза становятся москиты и другие кровососущие насекомые. В целом, они довольно часто разносят различные инфекции, которые могут довести вплоть до летального исхода.

Также переносчиками данного заболевания могут быть различные бродячие животные, например, собаки и некоторые дикие звери. Эти переносчики чаще всего встречаются в городах. Инфицирование лейшманиозом происходит обычно при укусе. Однако в любом случае не стоит контактировать с незнакомыми животными. От человека к человеку данное заболевание обычно не передается.
Важно! Стоит также отметить, что чем хуже иммунитет, тем выше вероятность развития тяжелой формы лейшманиоза. У ВИЧ-инфицированных вероятность развития висцеральной формы инфекции гораздо выше. Поэтому людям с пониженным иммунитетом нужно внимательнее относиться к себе и своему состоянию.
Симптомы
При поражении данной инфекцией возникает множество тяжелых симптомов, при этом они не являются характерными. Чтобы поставить верный диагноз, нужно собрать анамнез, взять необходимые анализы, которые не позволят спутать данное заболевание с какими-либо другими бактериальными или вирусными инфекциями.
Какие органы поражаются при висцеральном лейшманиозе? В первую очередь инфекция атакует спинной мозг и нервную систему, однако проявления обычно возникают со стороны некоторых органов пищеварительного тракта. Также влияет лейшманиоз на состояние печени и селезенки.
Обычно между разными видами поражения нет особой разницы в развитии симптомов. Инкубационный период данного заболевания обычно составляет от 10 дней до нескольких месяцев в зависимости от состояния здоровья человека в целом. Инвазионная стадия может быть достаточно длительной, поэтому не всегда сразу получается установить точную причину развития данного состояния и возникновения инфекции. Висцеральный лейшманиоз развивается по следующему пути:
- Сначала возникает сильная слабость, пропадает аппетит, начинает увеличиваться селезенка. Первый этап заболевания может длиться достаточно долго, при этом во время его течения могут возникать периоды повышения температуры до 40 градусов по Цельсию и сильной лихорадки, которые потом проходят.
- Затем селезенка продолжает увеличиваться в размерах, при этом возникает уплотнение печени, увеличиваются лимфатические узлы. Этот период может наступить лишь через несколько месяцев после начала развития самого заболевания.
- Несмотря на увеличение и уплотнение некоторых органов, пальпация все время сохраняется безболезненной. Затем у больных лейшманиозом возникает бледность кожных покровов – она связана с проявлениями выраженной анемии на фоне паразитарной инфекции. Цвет кожи буквально становится фарфоровым. Также возникают отеки, нарушения функции пищеварительного тракта, нередко присутствует асцит.
- Происходят кровоизлияния на слизистую, кровотечения из носа, некроз миндалин и слизистых оболочек рта, кровоточивость десен.
- Из-за увеличения селезенки и печени в размерах, происходит смещение сердечной мышцы. Из-за этого возникают нарушения работы сердца, понижается артериальное давление, возрастает сердечный ритм. Возможны различные заболевания легких. Понижается мышечный тонус, истончается кожа, при осмотре обычно заметны проступающие сквозь брюшную стенку увеличенные внутренние органы.

Это основные симптомы лейшманиоза. Подобная симптоматика может появляться при других инфекциях и прочих заболеваниях, поэтому при выявлении данных признаков нужно обратиться к врачу и пройти необходимое обследование.
Важно! У детей папула начинает развиваться раньше других симптомов, поэтому стоит помнить о разнице возникновения симптоматики у детей и взрослых.
Диагностика
Диагностика данной трансмиссивной инфекции обычно комплексная: важно правильно определить возбудителя лихорадки и прочих симптомов и убедиться, что заболевание не вызвано другими микроорганизмами, выявить осложнения патологии.
Обычно для диагностики берется кровь на анализ, проводятся другие лабораторные исследования, помогающие установить возбудителя. Одним из важнейших методов диагностики данного заболевания может быть определенное исследование спинного мозга на присутствие паразитов.
Осложнения
Висцеральный лейшманиоз может привести к развитию множества опасных осложнений. Чаще всего возникает пневмония, возможен геморрагический синдром, энтероколит, стоматит, отек гортани. Обычно данные заболевания не являются смертельными, однако в запущенном состоянии без своевременного лечения они могут привести к фатальным для организма нарушениям в работе.

Лечение
Также могут потребоваться антибиотики и другие препараты – точный план лечения может составлять исключительно лечащий врач. Также не стоит забывать, что после основной терапии зачастую требуется восстановление нормальной работы органов, пораженных лейшманиозом. В целом, период восстановления в итоге может длиться больше, чем лечение самой паразитарной инфекции.
Профилактика
Привиться от лейшманиоза невозможно, единственный метод профилактики – избегать нападений москитов, другой живности, обитающей в местах распространения данной инфекции. Также следует избегать контактов с незнакомыми домашними животными, поскольку даже собаки могут разносить лейшмании. Против москитов стоит применять специальные средства – репелленты.
Читайте также:


