Лейшманиоз кожный у детей
По-другому болезнь называют пендинской язвой. Заболевание, вызванное паразитированием возбудителя. Причем поражение при кожном лейшманиозе захватывает кожные покровы и ткани под кожей. При данном заболевании имеют значение раны, которые в большинстве случаев оставляют рубцы.

Рубцы в свою очередь оставляют шрамы. Шрамы обычно не проходят, остаются на всю оставшуюся жизнь. Имеет значение в развитии заболевания территориальный признак, то есть болезнь преимущественно распространена в теплых странах.
Период заражения продолжительный. То есть человек может заразиться в период развития заболевания от четырех дней до двух месяцев. Имеется тенденция отсутствия повторного заражения. У людей, перенесших кожный лейшманиоз, формируется иммунная защита, то есть заразиться повторно невозможно.
Заболевание, к счастью, считается довольно редким. То есть в настоящее время разработаны методики, позволяющие предупредить кожный лейшманиоз. Но влияние неблагоприятных факторов может привести к развитию болезни, особенно на территориях располагающих к инфекции.
Что это такое?
Кожный лейшманиоз – инфекционное заболевание, вызванное простейшими паразитами, которые в основном поражают кожные покровы и близлежащие ткани. Следует выделить несколько этапов заражения. Болезнь может протекать в острой форме, а также хронической форме.

При острой форме заболевания многое зависит от назначенного лечения. Обычно за определенный промежуток времени больной идет на поправку. Особенно при наличии должной терапии. Хроническая форма заболевания длится достаточно долго.
Известно, что хроническое течение болезни проявляет себя не сразу. Это заметно затрудняет диагностику кожного лейшманиоза. И ведет за собой тяжелые последствия. Болезнь выявляется поздно, обычно через несколько месяцев.
Причины
Какова же основная этиология заболевания? Прежде всего, следует отметить, что болезнь вызвана простейшими паразитами. Источниками заражения при данной патологии являются:
Среди насекомых выделяют москитов. Москиты наиболее встречаемый источник заражения. Причем в данном случае заражение происходит при их укусе. В тоже время выделяют особое значение распространению грызунов.
Грызуны могут вызвать кожный лейшманиоз как носители. Что в данном случае при соприкосновении с ними происходит прямое заражение. Любое соприкосновение с больным человеком также ведет к заражению.

Значительную роль в этиологии заболевания имеет иммунитет. То есть снижение реактивности организма, так или иначе, приводит к заражению данным заболеванием. В группе риска социально неблагополучные слои населения.
Также в группе риска по заражению туристы, которые отдыхают на природе. Преимущественно рядом с озерами. Также заразиться могут рыбаки, которые занимаются уловом рыбы речной или с озера.
Хроническое течение болезни наиболее опасно. Так как именно при данном течении могут образовываться некрозы. То есть отмирание тканей кожи.
Симптомы
Каковы же основные клинические признаки заболевания? Симптоматика кожного лейшманиоза различна. Однако имеются признаки, которые наиболее подтверждают диагноз.
При остром периоде заболевания инкубационный период длиться определенное время. Чаще всего период заражения от нескольких дней до двух месяцев. При хроническом течении болезни период колеблется до нескольких лет.
Преимущественно при остром течении болезни проявляется наличие изъявлений на коже. Особенно в местах внедрения инфекции. Данные изъявления касаются следующей картины:
- узелок красного цвета;
- данный узелок окружен воспалением;
- данное воспаление в виде отечности.
Через определенный промежуток времени образуется язва. Однако язве предшествует некроз ткани. Язва не ограничивается этим процессом, обычно через некоторое время вокруг язвы образуются бугорки.
Через несколько месяцев язва увеличивается в размерах. В результате на ее месте образуется рубец. Если имеется в виду хроническое течение болезни, то симптомы данной стадии касаются следующего:
- возникает на коже инфильтрат;
- в центре его образуется углубление;
- углубление покрыто чешуйками.
Пораженный участок с течением времени затягивается корочкой. Под этой корочкой нередко возникает язва. Возникшее рубцевание заканчивается не сразу. Чаще всего через полтора или два ода.

Следует также отметить, что язва в большинстве случаев имеет жидкость. Чаще всего при ее изъявлении выделяется гнойное содержимое. Однако выделение гнойного содержимого незначительное.
Осложнением заболевания является вторичная инфекция. Чаще данная инфекция имеет бактериальное происхождение. Благодаря чему патологический процесс затягивается на длительное время.
При легком течении болезни инфильтрат исчезает довольно быстро. При этом не остаются рубцы. Соответственно исходом болезни является полное выздоровление больного.
За более подробной информацией вы можете обратиться на сайт: bolit.info
Не затягивайте с обращением к специалисту!
Диагностика
Диагностика при кожном лейшманиозе основана на данных анамнеза. При этом учитывается место проживания больного. В том числе клинические признаки, по которым можно определить болезнь.
Диагностика включает консультацию дерматолога и инфекциониста. Может быть назначен соскоб с кожного покрова. С последующим изучением возбудителя. В том числе широко используют в диагностике кожного лейшманиоза тест на возбудителя. То есть за соскобом следует изучение возбудителя под микроскопом.
В том числе необходимо различать болезнь с другими похожими патологиями. Чаще всего дифференцированная диагностика основывается на сифилитическом поражении. Следует отметить, что соскоб берется близ края язвы, в месте локализации паразита.

Obat leishmaniasis herbal.
Окрашивается соскоб по определенным реакциям. Чаще всего по методу Романовского – Гимзе. Это позволяет обнаружить возбудителя и поставить точный диагноз.
Лабораторная диагностика затруднена. Обычно не выявляются изменения при общей картине крови и мочи. Инструментальная диагностика также не играет роли. В связи с отсутствием поражения внутренних органов.
Возбудитель локализуется преимущественно в кожных покровах. Диагностика при хроническом течении кожного лейшманиоза значительно затруднена. То есть болезнь затягивается на длительное время и симптомы проявляют себя не сразу.
Большую роль в диагностике заболевание имеют эпидемиологические данные. Чаще всего это касается территории эпидемии. Болезнь наблюдается в теплых странах с жарким климатом.
Диагностика также включает анамнез места распространения инфекции. У туристов и рыбаков широко распространено заражение вблизи озер и рек. Эти районы наиболее выделяются по эпидемиологическим данным.
Профилактика
Основным методом профилактики кожного лейшманиоза является неспецифическая методика. Данная методика основана на уничтожении источника паразитов. В данном случае меры по уничтожению москитов следующего характера:
- опыление дустом ДДТ;
- в десяти процентной концентрации.
В том числе имеет значение мера по уничтожению грызунов и сусликов. Также используются определенные препараты по дератизации животных. Это позволяет уменьшить риск заражения среди людей.
Широко используют в профилактике заболевания меры по исключению контакта с больным кожным лейшманиозом. Больного необходимо изолировать. В местах эпидемии кожным лейшманиозом целесообразно провести беседу. Особенно для следующих категорий лиц:
- туристы;
- социально необеспеченные слои населения;
- рыбаки.
Профилактика кожного лейшманиоза включает также укрепление защитных свойств организма. Укрепление иммунной защиты осуществляется следующим способом:
- закаливание организма;
- правильное питание;
- здоровый образ жизни;
- исключение стрессовых ситуаций;
- занятие спортом.
Профилактика кожного лейшманиоза – необходимая мера. Но помимо неспецифической профилактики важно укрепить реактивность ослабленного организма. Только сильный иммунитет способен противостоять заражению, в том числе заражению паразитарного характера.
Активная иммунизация против кожного лейшманиоза пока не разработана. Поэтому при наличии эпидемиологической вспышки необходимо обезопасить себя. Как внешними способами, так и внутренним укреплением организма.
Лечение
В большинстве случаев методика лечебной терапии зависит от течения болезни. При остром течении кожного лейшманиоза показано применение медикаментозных средств. Данным средством по лечению болезни является норсульфазол.
Норсульфазол используют в определенной дозировке, с определенной длительностью. Чаще всего дозировка препарата составляет по одному грамму три раза в день на протяжении шести или семи дней. В тоже время необходимо использовать одновременно местное воздействие тем же препаратом. Данное воздействие базируется на следующей методике:
- используют порошок норсульфазола;
- присыпают им язву.
Наиболее эффективно также применение при лечении кожного лейшманиоза биомицина. Биомицин применяют четыре раза в день, на протяжении девяти дней. Если течение болезни хроническое, то целесообразно применить дезинфицирующие мази. В данном случае используют следующую группу мазей:
- одна процентная риваноловая;
- одна процентная акрихиновая.
В ранней стадии заболевания уместно пропитывание узелков пяти процентным раствором акрихина. В том числе дополнительно используют пропитывание жидкостью Гордеева. Из данных методов лечения болезни следует, что терапия направлена на местное и внутреннее воздействие медикаментозных препаратов.
Данные медикаментозные средства являются наиболее эффективными. Доказана чувствительность паразита к данным препаратам. Что позволяет своевременно провести лечебный процесс и избавиться от паразита. Дезинфицирующие мази позволяют достичь следующих мероприятий:
- исключить присоединение повторного заражения;
- исключить бактериальную инфекцию;
- способствовать заживлению места внедрения.
Лечение при кожном лейшманиозе также направлено на укрепление защитных свойств организма. При этом имеет особую значимость состояние реактивности организма. Для повышения защитных свойств организма необходимо:
- употреблять витамины;
- полноценно питаться;
- вести здоровый активный образ жизни.
У взрослых
Кожный лейшманиоз у взрослых проявляется обычно хроническим течением. При этом имеет место затяжная форма заболевания. Болезнь может не выявиться длительное время.
Кожный лейшманиоз у взрослых людей поражает одинаково и мужчин, и женщин. Половая принадлежность при данном заболевании не имеет значимости. Чаще всего у взрослых людей наблюдается территориальный признак. В группе риска по заражению находится следующая категория людей:
Ослабленные люди с низкой реактивностью организма наиболее подвержены кожному лейшманиозу. Поэтому необходимо строго следить за иммунитетом взрослого человека. Социально неблагополучные слои также подвержены заболеванию.
К тому же у взрослых людей чаще проявляются кожные изъявления. Язвы образуются чаще, чем у детей. Форма кожных изъявлений чаще мокрая, чем сухая. При этом выделяется небольшое количество гнойного содержимого.
В лечебном процессе у взрослых людей имеет значение своевременность. Только своевременное обращение за помощью способствует выздоровлению. Методы лечения болезни у взрослых людей включает применение медикаментозные препаратов:
- местное применение;
- применение внутрь.
Нередко осложнением кожного лейшманиоза у взрослых является вторичная инфекция. Вторичная инфекция является следствием не только сниженного иммунитета, но и отсутствия применения антисептических препаратов. У взрослых людей поражение кожи может захватывать небольшие участки тела.
Наиболее неблагоприятно поражение верхних конечностей. Также неблагоприятно поражение лица. Так как на лице остаются шрамы, которые долго напоминают человеку об инфекционном паразитарном заболевании.
У детей
Кожный лейшманиоз у детей встречается редко. Однако чаще, чем у взрослых. Причинами заболевания являются москиты. Данные насекомые – переносчики кожного лейшманиоза. Источником заражение может быть и больной человек.
Для детей чаще характерна острая форма заболевания. Однако может присутствовать и длительный процесс заболевания. Ребенок заболевает кожным лейшманиозом обычно в дошкольном и школьном возрасте.
Эта болезнь может быть связана с отсутствием сильного иммунитета. У детей известно, что иммунитет не является сформировавшимся. Особенно в дошкольный период. Течение болезни затяжного характера у детей проявляет себя следующим образом:
Однако рубец образуется не сразу. Проходит длительный промежуток времени от инфильтрата до образования рубца. При наличии у детей явных симптомов заболевания родители должны обратиться к специалистам.
Детский врач может поставить диагноз на основе данных анамнеза. А также на основе клинических симптомов. При этом учитывается район проживания ребенка. Для лечения заболевания у детей применяются:
- антисептические растворы;
- внутримышечные инъекции;
- противомикробные препараты;
- общеукрепляющие средства;
- иммуномодуляторы.
Лечение у детей должно быть комплексное. Важно применение всех указанных препаратов. У ребенка после болезни формируется иммунитет. Но его поддержание играет довольно важную роль.
Прогноз
При кожном лейшманиозе прогноз зависит от многих обстоятельств. Прежде всего, от формы заболевания. При остром течении болезни прогноз наилучший.
При хроническом течении болезни прогноз наихудший. Особенно, если не удалось диагностировать болезнь на начальном этапе заболевания. Что является немаловажным фактом для выздоровления.
Прогноз зависит и от состояния иммунитета. При ослабленном иммунитете прогноз неблагоприятный. При сильной иммунной защите прогноз хороший.
Исход
Смертельных исходов обычно не наблюдается. Но исходом кожного лейшманиоза может стать вторичный инфекционный процесс. При этом течение болезни затягивается.
Затяжное течение болезни ведет к снижению работоспособности. А также к снижению качества жизни. Что является немаловажным в развитии болезни у взрослых людей.
Выздоровление наступает при легком течении болезни. При тяжелом течении болезни выздоровление наступает через длительный промежуток времени. Требуется полный спектр лечебных мероприятий.
Продолжительность жизни
Чем легче протекает болезнь, тем лучше не только качество жизни, но и выше продолжительность ее. Человек, ослабленный с наличием косметических дефектов, проявляет снижение общего уровня жизни. Ухудшается не только его состояние физическое, но и моральное.
Известно, что здоровье – моральное и физическое оздоровление. Поэтому при кожном лейшманиозе в хронической стадии нельзя говорить о здоровье больного. Лейшманиоз при таком течении приносит массу неудобств человеку.
Благодаря чему снижается продолжительность полноценной жизни. Это не приводит к смерти, но несет в себе вторичные инфекционные процессы. Процессы могут затягиваться на половину жизни больного. Соответственно снижается длительность здоровой и полноценной жизни!
Заболевание, возбудителем которого выступают простейшие паразиты – лейшмании, провоцируют лейшманиоз у человека. Переносчиками инфекции являются мелкие кровососущие насекомые, чаще всего – комары и мошки. Выделяют две основные формы паразитарной болезни – кожная и висцеральная, они подразделяются на подтипы, протекают по-разному, соответственно, симптомы и лечение значительно отличаются. Отсутствие терапии приводит к геморрагическому диатезу, гнойно-некротическим воспалениям и др. осложнениям.
Что такое лейшманиоз?

Лейшманиоз у человека могут спровоцировать 17 разновидностей простейших паразитов, которые относятся к лейшманиям. Простейшие микроорганизмы развиваются на клеточном уровне своего хозяина. Их цикл жизнедеятельности подразумевает участие двух хозяев. В организме позвоночных животных паразиты наблюдаются в безжгутиковой форме, в теле членистоногого трансформируются в жгутиковый тип.
К сведению, паразиты отличается высокой степенью резистентности к антибактериальным препаратам, но достаточно восприимчивы к средствам пятивалентной сурьмы.
Заболевание встречается чаще всего в странах третьего мира. Паразиты выявляются в теплом и тропическом климате. Человек, который не бывает в подобной среде, может не опасаться возможного заражения. Но нельзя исключать эту вероятность на 100%.
В городских условиях лейшманиоз распространяется через бродячих кошек и собак. Патология получила широкое распространение некоторых азиатских и африканских странах. Отмечены случаи инфицирования в Узбекистане, Закавказье, Туркмении.
Вспышки заражения паразитами приходятся на промежуток между маем и октябрем, когда простейшие микроорганизмы проявляются максимальную активность. В категорию риска попадают лица, которые вновь прибывают в очаг эпидемии. Практика показывает, что постоянные жители заболевают намного реже.
Жизненный цикл лейшмании определяется присутствием промежуточного (насекомые) и конечного (человек) хозяина. Насекомое заражается, в него проникает паразит. За 24 часа трансформируется в жгутиковую форму, а спустя 7-10 суток начинает активно размножаться.
После насекомое кусает человека, что приводит к проникновению микроорганизмов в тело, как результат, после инкубационного периода проявляются первые признаки заражения.
Симптомы лейшманиоза
Клинические проявления патологии напрямую обусловлены формой заболевания, которая начала прогрессировать у больного человека. При первых симптомах, указывающих на патологический процесс в организме, необходимо обращаться за помощью в медицинское учреждение.
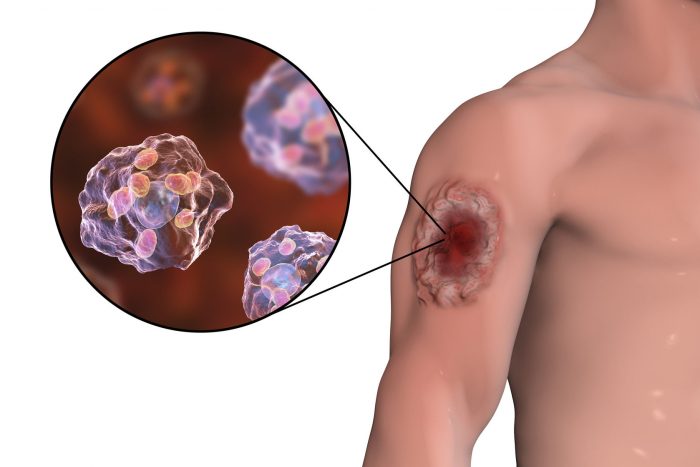
Симптомы лейшманиоза висцеральной формы имеют незначительные отличия, базирующиеся на подвиде заболевания. В медицинской практике выделяют подтипы – американский, китайский, восточноафриканский, средиземноморский, индийский.
Симптоматика висцерального лейшманиоза:
- Повышение температуры тела, увеличение печени в размере;
- Увеличивается селезенка, в тяжелых картинах занимает больше половины брюшной полости. Отмечается болезненность близлежащих органов;
- Увеличиваются лимфатические узлы;
- Вследствие выраженной анемии наблюдается бледный кожный покров;
- Резкое снижение массы тела, стремительное ухудшение общего самочувствия;
- Некроз слизистых оболочек;
- Выявляется портальная форма гипертензии, поскольку возрастает давление в почечной вене;
- Аритмия, смещение сердца вправо, снижение показателей артериального давления, все симптомы сердечной недостаточности;
- Нарушение функциональности пищеварительного тракта и ЖКТ, наблюдается жидкий стул в течение длительного времени.

Стоит знать: висцеральный лейшманиоз бывает острого (наблюдается редко, клиника бурная), подострого (выявляется несколько чаще, длится до 6 месяцев, отсутствие лечения – смертельный исход) и затяжного течения (исход наиболее благоприятный).
Индийский лейшманиоз имеет другое название – черная болезнь. В большинстве картин диагностируется у пациентов от 10 до 30-летнего возраста. Чаще всего больные проживают в сельской местности. Инкубационный период в среднем составляет 8 месяцев. Основная особенность патологии – изменение цвета кожного покрова до черного оттенка вследствие нарушения функциональности надпочечников.
При висцеральной болезни патологические микроорганизмы чаще всего проникают в печень и селезенку. Реже поражают косный мозг, желудочно-кишечный тракт, почки. Совсем редко локализуются в легких. В последнем случае проявляются признаки дыхательной недостаточности, проводится диагностика в пульмонологии.
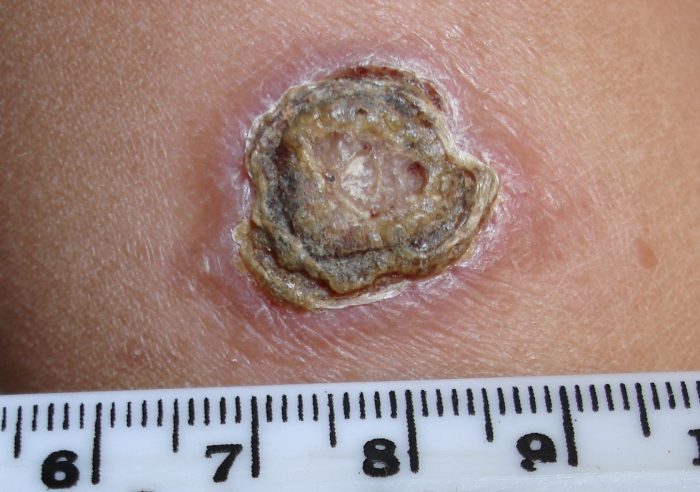
Кожный лейшманиоз протекает на фоне местного поражения кожного покрова, который с течением времени изъязвляется и рубцуется. Кожный лейшманиоз старого света имеет два подвида – антропонозный – 1 вид заболевания Боровского (сухой лейшманиоз) и зоонозный – 2 вид патологии Боровского.
Период инкубации до момента проявления характерной симптоматики составляет 3-8 месяцев при 1 типе болезни Боровского. Отличительные особенности:
- На месте проникновения паразитов образуется специфическая лейшманиома – папула небольшого размера розового оттенка.
- Папула имеет свойство стремительно расти, спустя 45-60 дней становится 1-2 сантиметра, в ее центре образуется чешуйка.
- Когда чешуйка отпадает, остается язва с краями, возвышающимися над поверхностью кожного покрова.
- Изъязвление постоянно увеличивается, к 10 месяцу инфицирования становится 4-5-6 сантиметров. Из язвенного новообразования выделяется жидкость.
- Со временем язва начинает рубцеваться.
Наиболее частое место локализации – верхние конечности и лицо. На теле образуется до 10 язв, иногда они развиваются одновременно, а иногда нет. В детском возрасте папулы способны сливаться, что приводит к обширному поражению кожного покрова.
Примечание: антропонозный кожный лейшманиоз имеет благоприятный прогноз для жизни пациента, однако оставляет после себя обезображивающие рубцы и дефекты.
Кожная лейшмания зоонозного вида имеет клинику, схожую с антропонозным типом. В группу риска попадают маленькие дети и приезжие люди в области эпидемической вспышки. К отличительной особенности относят то, что фазы патологического процесса характеризуются быстрым течением.
Период инкубации короткий – обычно составляет не больше 60 дней, в большинстве картин – 15-20 суток. Клиника схожа с антропонозной формой. Однако имеются определенные различия:
- Лейшманиома гораздо большего размера, напоминает по внешнему виду чирей;
- Некротические изменения происходят за две недели;
- Язвенное новообразование вырастает до 15 сантиметров, имеет рыхлые края, присутствуют болезненные ощущения при пальпации;
- Количество язв на теле человека может достигать до 100 штук.
Зоонозный кожный лейшманиоз чаще всего локализуется на нижних конечностях, намного реже поражает живот, и только в исключительных случаях выявляется на лице человека. Через 2-4 месяца выявляется стадия рубцевания.
Кожный лейшманиоз нового света сопровождается патологическим изменением слизистых оболочек. Заболевание приводит к деформационным изменениям хрящей носа, ушей, гениталий.
Лечение лейшманиоза
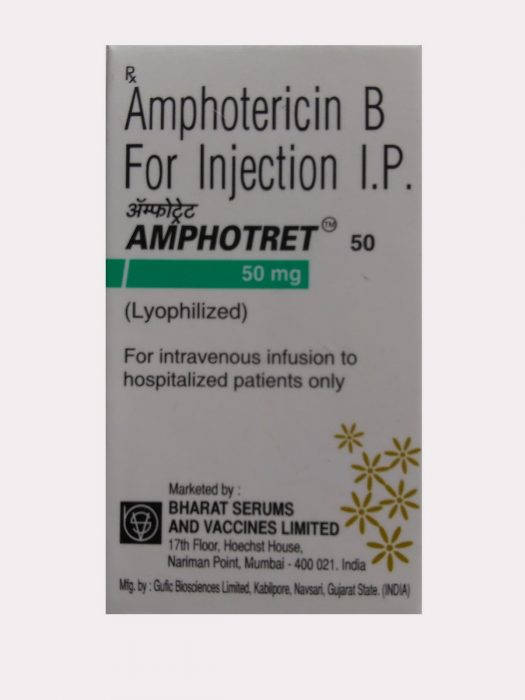
Лечение лейшманиоза висцеральной формы проводится посредством препаратов пятивалентной сурьмы – внутривенное введение. Начальная дозировка составляет 0,05 г на один килограмм массы тела человека. Длительность терапевтического курса 7-10 суток.
Если наблюдается отсутствие нужного эффекта, то назначают лекарство Амфотерицин В, его вводят только внутривенно, смешивают с 5% раствором глюкозы. Процедура осуществляется через день, курс составляет до 2-х месяцев.
На начальной стадии кожного лейшманиоза осуществляется обкалывание папул. Используют препараты Мепакрин, Мономицин. Применяют препараты местного действия на основе этих медикаментов в виде примочек и компрессов.
Если сформировались язвы, то внутримышечно вводят Мономицин в дозировке 250 тыс. ЕД для взрослого человека. Дозировка для ребенка составляет 4-5 тыс. ЕД на один кг веса. Кратность применения три раза в день. Курсовая дозировка лекарства составляет 10 млн. ЕД.
Важно: активно применяется лазерное лечение и криодеструкция. Такие способы помогают ускорить процесс выздоровления, при этом предупреждают возникновение глубоких рубцов, являющихся серьезным косметическим дефектом.
Профилактика заболевания заключается в борьбе с москитами – переносчиками простейших микроорганизмов, уничтожении больных грызунов и собак. При посещении очага эпидемии и лесных массивов в тропическом климате рекомендуется придерживаться элементарных правил гигиены, носить специальную одежду, защищающую от укусов кровососущих насекомых, применять средства индивидуальной защиты – кремы, спреи, спать под специально обработанной москитной сеткой.

Что такое лейшманиоз?
Лейшманиоз – инфекция протозойного типа, распространяющаяся по принципам трансмиссивного механизма. Может поражать кожный покров или внутренние органы пациента из-за жизнедеятельности внутриклеточных паразитов – лейшманий. Заболевание может иметь несколько форм протекания.
Возбудитель заболевания
Причиной развития этой болезни являются семнадцать видов паразитов, которые принадлежат к роду Leishmania. Эти простейшие паразитирующие организмы проходят через стадии своего развития в клетках человеческого организма. Предпочтительно возбудитель лейшманиоза проходит стадии своего развития в макрофагах или же ретикулоэндотелиальной системе, точнее, некоторых ее элементах. Жизненный цикл лейшмании предполагает смену паразитом двух хозяев. Позвоночные животные переносят паразитов, которые находятся в безжгутиковой форме.
Строение лейшмании переходит в жгутиковую форму в организмах членистоногих животных. Отличительными характеристиками являются чувствительность к компонентам сурьмы пятивалентной и устойчивость к препаратам антибиотической группы.
В большинстве случаев источником и хранилищем инфекционных процессов являются животные. И лишь некоторые виды лейшмании считаются антропонозами. Одним из таких видов паразита считается лейшмания Донована. При этом список животных, способных быть переносчиками паразитов, достаточно ограничен. Это влияет на то, что заболевание носит очаговый характер поражения. Болезнь распространена в 69 странах, 13 из которых входят в список беднейших, а подавляющее большинство – находятся на стадии развития.
Возбудитель заболевания переносится трансмиссивным способом посредством москитов. Возбудитель попадает к насекомым после укуса животного, зараженного лейшманией. Далее через укус паразит передается здоровым людям. Москиты становятся переносчиками возбудителей через 5 дней после попадания лейшманий в их желудок. Заразность сохраняется всю жизнь москита.
Будьте осторожны
По статистике более 1 миллиарда человек заражено паразитами. Вы даже можете не подозревать, что стали жертвой паразитов.
Определить наличие паразитов в организме легко по одному симптому — неприятному запаху изо рта. Спросите близких, пахнет ли у вас изо рта утром (до того, как почистите зубы). Если да, то с вероятностью 99% вы заражены паразитами.
Заражение паразитами приводит к неврозам, быстрой утомляемости, резкими перепадами настроениями, в дальнейшим начинаются и более серьезные заболевания.
У мужчин паразиты вызывают: простатит, импотенцию, аденому, цистит, песок, камни в почках и мочевом пузыре.
У женщин: боли и воспаление яичников. Развиваются фиброма, миома, фиброзно-кистозная мастопатия, воспаление надпочечников, мочевого пузыря и почек. А так же сердечные и раковые заболевания.
Сразу хотим предупредить, что не нужно бежать в аптеку и скупать дорогущие лекарства, которые, по словам фармацевтов, вытравят всех паразитов. Большинство лекарств крайне неэффективны, кроме того они наносят огромный вред организму.
Что же делать? Для начала советуем почитать статью с главного института паразитологии Российской Федерации. В данной статье раскрывается метод, с помощью которого можно почистить свой организм от паразитов без вреда для организма. Читать статью >>>

Люди и животные считаются переносчиками паразита на протяжении всего времени нахождения возбудителей заболевания. Человек обладает высоким уровнем восприимчивости к лейшманиям. Однако после того, как пациент перенес кожную форму заболевания, его организм формирует длительный иммунитет к повторному инфицированию. Висцеральная форма лейшманиоза не вызывает у организма человека формирование иммунной реакции.
Стоит отметить, что возбудители кожной формы лейшманиоза в большей степени принадлежат к антропонозами, в то время как болезнетворный процесс висцеральной формы передается посредством переноски возбудителя животными. Это значит, что большая часть лейшманий, вызывающая висцеральные лейшманиозы, принадлежат к группе зоонозов.
Разновидности лейшманиоза
Общая классификация данного заболевания включает в себя два основных вида, а именно:
- висцеральный лейшманиоз;
- кожный лейшманиоз.
Более подробное разделение видов заболевания подразделяет каждую из форм на другие виды, которые напрямую зависят от того, какая именно лейшмания поразила организм пациента.
Кожная форма болезнетворного процесса делится на следующие виды:
- багдадский фурункул;
- эфиопский кожный лейшманиоз;
- болезнь Боровского (городская антропонозная форма);
- болезнь Боровского (сельский зооноз);
- ашхабадская и пендинская язвы.
Лейшманиоз у человека, протекающий в висцеральной форме, подразделяется на категории следующим образом:
- индийский кала-азар;
- лихорадка дум-дум;
- Средиземноморско-среднеазиатский висцеральный лейшманиоз (детский кала-азар);

Возбудитель попадает в организм пациента благодаря укусам переносчика, а именно москитов. При этом в области ворот происходит формирование лейшманиозной гранулемы. Висцеральный лейшманиоз протекает с дальнейшим рассасыванием гранулемы, в то время как кожный лейшманиоз развивается с преобразованием сформированной гранулемы в язву. Далее паразиты распространяются по организму с током лимфы.
Лейшмания висцеральная распространяется в организме больного человека попадая в костный мозг, селезенку или печень. В более редких это могут быть такие органы, как легкие, надпочечники и почки, стенку кишечника. В Южной Америке известны случаи, когда болезнь может поражать слизистые оболочки верхних дыхательных путей, носоглотки и полости рта. При этом патологический процесс сопровождается грубыми деформациями тканей. Также при таких формах заболевания возможно развитие образований, которые носят полипозный характер.
Иммунитет человеческого организма, пытаясь защититься от инфекции, вызываемой паразитом, может подавлять инфекционные процессы. Это может привести к тому, что симптомы лейшманиоза могут быть не особо заметными. Также вследствие иммунного ответа организма болезнетворный процесс может протекать в латентной форме.
Способы диагностики лейшманиоза
Для того, чтобы выявить у человека наличие лейшманий, медиками принимается ряд диагностических мер, а именно:
- общий анализ крови;
- проведение биохимического анализа крови пациента;
- посев крови на стерильность;
- биопсия лимфоузлов или внутренних органов;
- анализ выделений с пораженных участков кожного покрова.
Анализ крови общего характера позволяет специалистам обнаружить пониженный уровень концентрации тромбоцитов. Также этот анализ показывает наличие признаков анэозинофилии, нейтропении и гипохромной анемии при относительном уровне лимфоцитоза и повышенный уровень СОЭ.
Биохимический анализ указывает на гипергаммаглобулинемию.
Проверка крови на стерильность может помочь выявить, есть ли в организме возбудитель висцерального лейшманиоза.
Кожный лейшманиоз может быть диагностирован благодаря проведению анализа выделений с язв и бугорков на коже.
Биопсия применяется медиками в качестве дополнительного диагностического средства, к которому прибегают в случае такой необходимости.
Читайте также:


