Косоглазие у детей при токсоплазмозе
Токсоплазмоз является заболеванием, выражающимся в инфицировании человека одним из простейших организмов – токсоплазмой, основным хозяином которого выступают представители различных видов как домашних, так и диких животных. Иммунитет человека достаточно быстро вырабатывает защиту к данному паразиту. При этом возбудитель болезни полностью не уничтожается, а вокруг него образуется циста, никак не вредящая здоровью носителя. У детей с хорошим иммунитетом симптомов токсоплазмоза обычно не наблюдается. Но данное заболевание представляет крайнюю опасность при внутриутробном заражении, а токсоплазмоз у детей с ослабленным иммунитетом протекает достаточно тяжело.
Симптомы токсоплазмоза у детей

Для своевременного обращения к врачу и начала лечения крайне важно знать, как проявляется токсоплазмоз у детей. В зависимости от того, как заболевание себя ведет, принято классифицировать его несколько форм, которые встречаются наиболее часто:
- Латентная. Характеризуется отсутствием проявления болезни, течения заболевания не наблюдается, ребенок в данном случае является лишь носителем, а симптомы и осложнения при этом не возникают.
- Острая. В такой форме токсоплазмоз у детей протекает схоже с тифом. При этом наблюдается повышенная температура, сильная интоксикация организма, лихорадка, увеличение размеров селезенки и печени, поражения центральной нервной системы, рвота, острые головные голи и так далее. Данная форма заболевания у детей может приводить к многим серьезным нарушениям здоровья.
- Хроническая. При длительном вялотекущем заболевании наблюдается его хроническая форма, которая имеет характерные симптомы токсоплазмоза у детей: общую слабость, головные боли, сонливость, раздражительность, нарушение зрение, уменьшение аппетита, вздутие живота, тошноту, сыпь на теле, ухудшение памяти. Может проявляться желтуха в связи с увеличением печени и селезенки. Происходит увеличение лимфатических узлов и снижение артериального давления. Все подобные симптомы указывают на снижение защитных свойств иммунитета. Хроническая форма токсоплазмоза является наиболее распространенной.

Самыми опасными считаются врожденные разновидности данного заболевания. Они возникают, когда инфицирование происходит женщины во время беременности, через плаценту происходит поражение плода. При заражении паразитом до наступления беременности опасности для плода нет.
Характерными признаками новорожденных с токсоплазмозом выступают повреждения различных систем органов и тканей, объем нанесенного урона при этом зачастую весьма велик. Не редки нарушения работы органов зрения, вплоть до полной слепоты, поражения головного мозга, а также прочие тяжелые повреждения. Степень тяжести врожденных патологий имеет прямую зависимость от возраста эмбриона – чем моложе плод, тем тяжелее для него последствия развития заболевания. Если повреждения совместимы с жизнью, то после рождения в организме ребенка сразу начинают проявляться симптомы острой формы болезни: интоксикация, поражения ЦНС, желтуха, увеличение размеров лимфатических узлов.
Важно! Опасен токсоплазмоз при беременности лишь в первый раз – следующие беременности уже будут иметь защиту от данного заболевания в виде антител, выработавшихся в организме матери.

При приобретенной форме самым распространенным путем заражения токсоплазмозом выступает нарушение гигиенических норм. Цисты токсоплазмы бывают на грязных либо недомытых продуктах питания, руках, домашних животных. В организм человека они попадают путем заглатывания. Инкубационный период заболевания может проходить от нескольких недель до нескольких месяцев. От длительности болезни и ее симптоматики зависит форма течения инфекции: латентная, острая и хроническая. Каждая форма имеет определенную динамику. Заболевание может поражать людей различных возрастных групп.
Лечение врожденного токсоплазмоза
Начинать лечить врожденный токсоплазмоз необходимо до рождения ребенка, курс лечения обычно составляет срок до года, независимо от наличия симптомов заболевания. Своевременное лечение токсоплазмоза у детей может снизить уровень осложнений неврологии и при серьезных поражениях центральной нервной системы. Отсутствие лечения врожденного типа заболевания у грудного ребенка способно приводить к задержкам развития, нарушениям слуха и зрения, эпилептическим припадкам.
Суть лечения врожденного токсоплазмоза заключается в ослаблении его активности наряду с полной нейтрализацией паразитов. Лечение токсоплазмоза у детей в итоге приводит к восстановлению и укреплению организма. Выбор варианта лечения непосредственно зависит от формы и характера болезни, ее симптоматики, сложности течения, наличия у больного различных дополнительных заболеваний и осложнений. Для медикаментозной терапии зачастую используют Пириметамин и Сульфадиазин.
Лечение приобретенного токсоплазмоза

При медикаментозном лечении приобретенного токсоплазмоза принято использовать следующие препараты: Ровамицин, Фансидар, Бисептол. При комплексном лечении могут назначаться и средства системной энзимотерапии, такие как Вобэнзим и Флогензим. Помимо них для нормализации работы кишечника используют пробиотики и пребиотики.
К препаратам, назначаемым при данном заболевании, можно отнести и следующие категории лекарственных средств:
- Химиотерапевтические;
- Сульфаниламиды;
- Иммуномодуляторы;
- Тетрациклины;
- Минералы и витамины;
- Противоаллергические.
Важно! Любая терапевтическая схема должна назначаться доктором, им же отслеживается весь процесс лечения. Оптимально проходить его в стационаре, особенно это касается ослабленных пациентов с серьезными осложнениями.
Профилактические меры
Вовремя замеченные симптомы и лечение имеют огромное значение, но все же лучше вообще не заразиться заболеванием, соблюдая определенные профилактические правила. Как и при многих паразитарных инфекциях, основной профилактической мерой при токсоплазмозе для людей любых возрастов является соблюдение правил личной гигиены. Помимо этого, стоит ограничить рацион питания домашних животных, исключив из него сырое мясо и диких грызунов. Все продукты, которые планируется употребить в пищу, следует основательно промывать.
К главным профилактическим мерам, способным уменьшить риск заражения детей данным паразитом, относятся:
- Тщательное соблюдение гигиенических норм;
- Достаточная термическая обработка сырого мяса перед его употреблением;
- Ответственное отношение к санитарным правилам содержания животных;
- Своевременное обследование женщин при беременности.
Учитывая то, что происходит инфицирование токсоплазмозом часто через животных, всем потенциально более подверженным заражению людям стоит ограничить контакт с ними, особенно если они уличные.
Данные литературы о частоте врожденного и приобретенного токсоплазмоза крайне противоречивы. Большинство исследователей считают, что повреждение глаз чаще наблюдается при врожденном токсоплазмозе [Кацнельсон Л. А.]. Известный специалист в области токсоплазмоза G. R. O'Connor указывает, что большинство случаев глазного токсоплазмоза, с точки зрения времени возникновения, относится к врожденным, а трансплацентарное инфицирование плода является единственным путем передачи инфекции. При обследовании детей с врожденными заболеваниями глаз токсоплазмозная этиология установлена у 38,4% [Шпак Н. И.].
Если острый токсоплазмоз плода развивается до 7-го месяца беременности, то глазные поражения носят особенно тяжелый характер. Помимо двустороннего хориоретинита, обнаруживали и другие последствия инфекции: микро- и анизоорбиту, анофтальм, микрофтальм, гидрофтальм, помутнение роговицы, катаракту, ирит, задний увеит, атрофию зрительного нерва, нистагм, косоглазие, слепоту.
Для врожденного токсоплазмоза наиболее характерны грубые хориоретинальные очаги, чаще располагающиеся в макулярной или парамакулярной зоне. Обычно очаг неправильной формы с четкими границами и отложением пигмента по краю. Неизмененные сосуды сетчатки проходят над очагом. Величина атрофического очага может достигать нескольких диаметров диска. Поскольку такой очаг предстанляет собой конечную фазу перенесенного внутриутробного токсоплазмоза, в литературе его нередко описывают как псевдоколобому [Кацнельсон Л. А.].
При центральной локализации очага отмечается потеря зрения. В некоторых случаях преобладают хориоретинальные рубцы по периферии сетчатки [Корре J. G., Kloosterman G. J.]. Авторы наблюдали детей с врожденным токсоплазмозом, у которых рубцевание хориоретинальных очагов произошло в возрасте 16 лет. Рецидивы отмечались как у леченых, так и у нелеченых детей.
С. В. Wilson и соавт., наблюдавшие за 24 детьми с врожденным токсоплазмозом от рождения до 8 лет, подчеркивают, что в большинстве случаев врожденная токсоилазмозная инфекция бессимптомна и не распознается при рождении. Тяжелые хориоретиниты и в отдельных случаях слепота возникали уже после рождения.
Врожденный токсоплазмоз глаза может сопровождаться гидро- и микроцефалией, расстройствами психики, образованием интракраниальных кальцификатов.
Рецидивы при врожденном токсоплазмозе возникают у 13—30% больных [Гонова Л. П., Шпак Н. И., Калибердина А. Ф., Тенлинская Л. Е.], протекают в виде хориоретинитов с появлением свежих фокусов рядом со старыми атрофическими очагами.
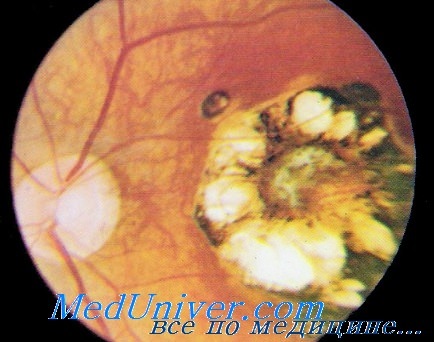
Заболевание характеризуется большим многообразием клинических проявлений. При этом глазные поражения могут быть единственными симптомами или сочетаться с другими клиническими проявлениями токсоплазмозной хронической инфекции.
К нечасто встречающимся токсоплазмозным поражениям глаз относят конъюнктивиты, эписклериты, стромальные кератиты с поздней васкуляризацией роговицы, кератосклероувеиты, ириты, пластические иридоциклиты, увеиты, ретинальные кровоизлияния, экссудативные и пролиферативные хориоретиниты.
Наиболее характерны для токсоплазмоза поражения в виде центрального хориоретинита и нейрохориоретинита [Пастухова Л. П., Шпак Н. И., Калибердина А. Ф., Тенлинская Л. Е., Кацнельсон Л. А.]. В центральной зоне глазного дна обнаруживают очаговый хориоретинит в виде свежего рыхлого очага округлой формы с перифокальными отеками, иногда геморрагиями и помутнением в задних слоях стекловидного тела; в других случаях развиваются диффузный хориоретинит, нейрохориоретинит, юкстапапиллярный хориоретинит.
Анализируя 60 случаев глазного токсоплазмоза, Т. F. Schlaegel и J. С. Weber в 12% отметили активные ретинальные очаги вблизи желтого пятна (5° от ямки) и в 12% — легкий отек в области желтого пятна. В 62% случаев макулярная область не была поражена.
Обратное развитие хориоретинальных поражений протекает очень медленно и заканчивается грубым рубцеванием через 6—12 мес. При рецидивах вблизи старых атрофических пигментированных очагов появляются свежие фокусы, характеризующиеся усилением помутнения стекловидного тела, отеком, экссудатом и геморрагиями на глазном дне.
К более редко встречающимся клиническим формам поражения глазного дна следует отнести диссеминированный хориоретинит, экссудативную отслойку сетчатки, пигментный эпителиит, генерализованный увеит.
F. Kayazawa наблюдал субретииальную неоваскуляризацию у одного больного токсоплазмозом, a I. Skorska и соавт. обнаружили ее у 7 из 36 больных токсоплазмозным хориоретинитом. Идентификация новых субретинальных сосудов легко выявлялась в ранней фазе ангиографии. Кровоизлияние из этих сосудов может привести к внезапному ухудшению зрения без видимого нарастания воспалительной реакции.
J. С. Folk и L. A. Lobes наблюдали 6 больных, у которых единственными проявлениями токсоплазмоза были выраженный папиллит и воспалительная реакция в заднем отделе стекловидного тела без видимых изменений сетчатки.
К поздним осрожнениям хориоретинального токсоплазмоза, приводящим к внезапной потере зрения, относят образование неоваскулярной мембраны в хориоидее с последующей макулярной отслойкой [Fine S. L. et al.]. Ни у одного из 3 больных, у которых образовалась такая мембрана, не отмечены свежие воспалительные явления.
L. Т. Reese и соавт. описали случай острого некротизирующего ретинита с последующим эндофтальмитом. После смерти больного, наступившей вследствие поражения центральной нервной системы, при гистологическом исследовании токсоплазмы обнаружены в головном мозге.
Редким осложнением токсоплазмоза является также ретинальная неоваскуляризация, приводящая к геморрагиям. Три таких случая наблюдали М. W. Graynon и coавт.. Отсутствие активности хориоретинальных очагов связывали с окклюзией ретинальных артериол и венул, проходящих через очаги, ретинальной неоваскуляризацией и ретинальными геморрагиями. Фотокоагуляния привела к прекращению геморрагии и исчезновению неоваскуляризации.
Редкую форму позднего токсоплазмозного хориоретинита наблюдали Л. Leblanc и соавт.. Токсоплазмозная инфекция была выявлена с помощью серологических тестов у женщины на 5-м месяце беременности и подтверждена выделением паразита из плаценты. Однако клинические проявления хориоретинита возникли только спустя 6 лет.
В последнее время предпринимаются попытки проанализировать взаимосвязь токсоплазмозной инфекции и синдрома приобретенного иммунодефицита (СПИД), вызываемого вирусом HTLV3 [Velimirovic В., Diallo J. S.]. Осуществить это пока трудно, так как хориоретинальные поражения при токсоплазмозе и СПИД имеют много общего [Freeman W. R. et al., 1984].
Пример нераспознанной при жизни токсоплазмозной инфекции приводят J. H. Yeo и соавт.. У больной, которой проводили общую химиотерапию по поводу диссеминированной узелковой лимфомы, появился большой очаг в макулярной области, расцененный как лимфоматозный инфильтрат. Больная умерла вследствие развития тяжелого иммуподефицитного состояния. При гистологическом исследовании в сетчатке пораженного глаза и головном мозге были обнаружены токсоплазмы.
- Вернуться в содержание раздела "офтальмология" на нашем сайте
Toxoplasma gondii — монотипный облигатный внутриклеточный паразит. Основными переносчиками (хозяевами) его являются кошки, а прочие млекопитающие (мыши, домашний скот, человек) — промежуточными звеньями.
Сегодня принято выделять 3 формы возбудителя:
- Спороциста, которая выделяется с фекалиями кошек.
- Брадизоидная, находящаяся в тканях.
- Тахизоидная, способная к пролиферации (разрастанию) с повреждением тканей.
Токсоплазма зачастую вызывает у людей, имеющих нормальный иммуногенез, развитие инфекционного ретинита. В большинстве случаев, инфекции вызываемые токсоплазмой развиваются при заражении в пренатальном периоде, однако и постнатальный токсоплазмозный ретинит, достаточно широко распространен. Особенно часты рецидивы в возрастной категории пациентов 10-35 лет. В это время происходит разрыв цист, с внедрением сотен тахизоидов в находящиеся по соседству здоровые клетки сетчатки. При этом, очаги инфекции, первично появляются в пренатальный период, но могут развиться и в последующем.
Как правило, острый ретинит сочетается с передним увеитом, гранулематозного или негранулематозного характера. Поэтому, всем пациентам с передним увеитом, необходимо проводить скрупулезное исследование глазного дна на предмет выявления токсоплазмоза.
Клинические особенности токсоплазмоза глаз
При данном заболевании часто встречаются атрофические хориоретинальные фокусы, имеющие пигментированные края. Как правило они бывают двухсторонними и обнаруживаются случайно. Детского возраста пациенты, могут жаловаться на ухудшение зрения, что происходит из-за вовлеченности в патологический процесс области макулы.
Еще одним признаком токсоплазмоза глаз является папиллит, характеризующийся воспалением головки зрительного нерва, который обычно носит вторичный характер.
У пациентов с вирусом иммунодефицита человека могут встречаться атипичные поражения, которые характеризуются выявлением двухсторонних, мультифокальных, отдельных либо сливающихся очагов. В дальнейшем зачастую возникают рецидивы, влекущие появление нового очага буквально на границе старого.
Диагностика токсоплазмоза глаз
Диагноз устанавливается специалистом-офтальмологом при обнаружении характерных изменений глазного дна и постановке специфических серологических проб на выявление антител к токсоплазме:
- Реакция непрямой иммунофлуоресценции, позволяющая определять наличие в сыворотке больного антител к токсоплазме. Сыворотку вносят к сорбированным, убитым токсоплазмам на покровное стекло, окрашивают античеловеческим глобулином, который мечен флуоресцеином.
- Реакция гемагглютинации. Ее основа - взаимодействие лизированных сенсибилизированных токсоплазм с эритроцитами больного. Сыворотка содержит антитела, вызывающе агглютинацию эритроцитов.
- Энзиммеченный иммуносорбентный анализ, который основан на образовании связи антиген-антитело, которая после внесения античеловеческих антител, меченных ферментом, меняет окраску. По интенсивности окраски, определяют количество антител в сыворотке пациента. Данный тест более специфичен при выявлении антител в жидкости передней камеры.
Показания к лечению
Очаги малого размера, локализованные на периферии, у пациентов с хорошим иммунитетом, как правило, проходят бесследно самостоятельно. Лечение необходимо при поражения макулярной области, большого числа сосудов крови, папилломакулярного пучка или головки зрительного нерва. Кроме того, подлежат лечению тяжелые витреиты с развитием тяжей к стекловидному телу, а также тракционной отслойкой сетчатки.
Пациентам с ВИЧ, терапию проводят вне зависимости от локализации или тяжести заболевания глаз.
Лечение токсоплазмоза
Стоит упомянуть, что универсальной схемы лечения данного заболевания не существует. Терапия, как правило, не влияет на длительность воспалительного процесса и частоту возникновений обострений, однако, она снижает риск появления новых очагов.
При возникновении осложнений, которые угрожают потерей зрения (тяжелый витеит), обычно назначают системные стероиды, исключение составляют ВИЧ-инфицированные, у которых применение стероидов недопустимо. Назначения при токсоплазмозе глаз обычно выглядит следующим образом:
- Клиндамицин внутрь в дозировке 300 мг, каждые 3 часа, в течение трех недель. Препарат может вызывать развитие псевдомембранозного колита. Предотвратить его можно назначением сульфадиазолина, подавляющего чрезмерный рост клостридий.
- Сульфадиазолин в поддерживающей дозе 2г после применения 4 г в день, разбитого на 4 приема. Длительностью до 4-х недель. Побочные эффекты: камни в почках, синдром Стивенса-Джонсона, аллергические реакции.
- Пиреметамин (дараприм) — мощный препарат против токсоплазм, который способен вызывать тромбоцитопению и лейкопению. Назначается только при проведении контрольных подсчетов клеток крови. Применяют с фолиевой кислотой, запивая апельсиновым соком, который предотвращает побочные действия. Поддерживающая доза - 50 мг в течение 4-х недель. Не назначается пациентам со СПИД.
- Ко-тримоксазол (септрин) в дозе 960 мг дважды в день, можно применять совместно с клиндамицином.
- Атоваквон в дозе 750 мг трижды в день, который назначают, главным образом, при токсоплазмозе и пневмоцистозе у ВИЧ-инфицированных пациентов. Также, он эффективен у пациентам с нормальным иммунитетом при токсоплазмозном увеите. Препарат не имеет побочных действий.
- Азитромицин в дозировке 500 мг в сутки. Назначается на 3 дня при непереносимости прочих средств.
Прогноз при токсоплазмозе глаз
Пациенты с нормальным иммунным статусом, вылечиваются от ретинита в течение нескольких месяцев (1-4). Помутнения, возникшие в стекловидном теле рассасываются постепенно, с небольшой остаточной конденсацией. Воспалительный фокус трансформируется в демаркационный атрофический рубец, имеющий границы гиперпигментации. При отсутствии признаков переднего увеита, можно говорить об излечении заднего сегмента глаза. Риск развития рецидива после первой атаки заболевания составляет 50% в течение первых трех лет. Среднее число рецидивов у одного пациента, составляет 2,7. Полная потеря зрения при токсоплазмозе, возможна в следующих случаях:
- При прямом поражении области макулы, папилломакулярного пучка, большого числа сосудов крови или головки зрительного нерва.
- При непрямом поражении, когда в зоне макулы образуется складчатость, вызывающая отслойку сетчатки (тракционную или регматогенную).

Записаться на прием в "Московскую Глазную Клинику" Вы можете по телефонам в Москве 8 (800) 777-38-81 8 (499) 322-36-36 (ежедневно с 9:00 до 21:00) или воспользовавшись формой онлайн-записи.
Самое яркое из органов чувств у человека – зрение. Оно позволяет увидеть мир во всех его красках, восхищаться им. Без зрения жизнь человека очень сложна. Но картинка окружающего мира может и измениться, если глаз заболевает. Одним из серьёзнейших поражений глаз является косоглазие.
Общая характеристика страбизма
Косоглазие (страбизм, гетеротропия) – это отклонение зрительных осей от направления на рассматриваемый объект, при котором согласованная работа глаз (бинокулярное зрение) нарушается. Объективно – нарушение воспринимается как несимметричное положение роговицы к углам и краям век. К этому добавляется и косметический дефект внешности, психологически очень тягостный.
Страбизм – патология распространённая. У детей он выявляется в 1,5-2,5% случаев. Страдает не только зрительная деятельность, возникают и ограничения в профессии.
Причиной становятся неработающие зрительные мышцы. Это настолько серьёзно мешает жизни, что в отдельных случаях человек получает инвалидность. Особенно от подобного дефекта страдают женщины.
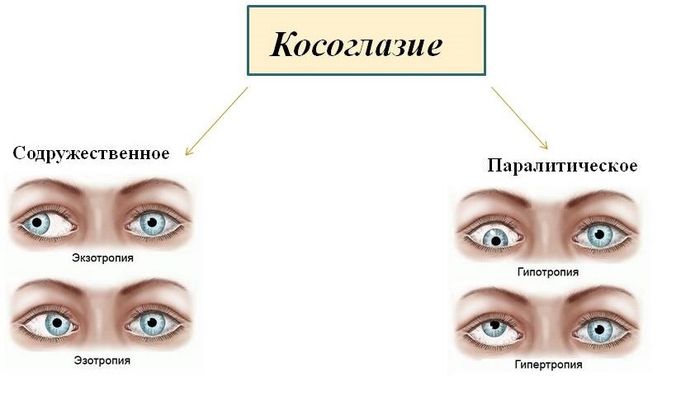
Особенности паралитической гетеротропии
Паралитическое косоглазие — это признак пареза мышц, отвечающих за движения глаз или нервов. Возникает вследствие различных заболеваний и поражений ЦНС. Может проявиться в любом возрасте. Гендерных различий нет. Обычно проявляется только на одном глазу.
По частоте составляет сотые доли % от всех глазных заболеваний и идёт после содружественного косоглазия. Врождённый страбизм выявляют у 2% младенцев.
Провоцирующие факторы у взрослых:
- Травма глаз и зрительного нерва с разрывом глазодвигательных мышц.
- Контузия глаза.
- Нарушение работы мышц, отвечающих за двигательные функции глаз, после проведённой операции.
- Травмы мозга.
- Ботулизм.
- Инфекционные патологии мозга и глаз: нейросифилис, лептоменингит, нейротуберкулез, трихинеллёз.
- Раковые новообразования со сдавлением глазного яблока опухолью.
- Вовлечение в патологический процесс ядер или стволов глазодвигательных нервов или мышц становятся причиной пареза.
- Миозит — воспаление мышц, отвечающих за движение глаз. Длительность воспаления зависит от причины: при интоксикациях проходит быстро; дерматомиозит, полифибромиозит зачастую необратимы.
- Неврит – инфекционное и токсическое поражение глазодвигательных нервов на фоне простуды, инфекций вирусного или бактериального происхождения.
- Поражение глазницы – компрессия глазного яблока с провоцированием косоглазия. Может происходить при периостите, субпериостальном абсцессе, флегмоне.
- Не последнюю роль играет и наследственность: если у отца наблюдалось заболевание, то детям передаётся предрасположенность к нему.
В 80% случая причиной паретического косоглазия у взрослых становится неосторожность в быту или на производстве. Часто это связано с несоблюдением техники безопасности.
У детей косоглазие проявляется после патологии родов или вследствие недоношенности ребёнка. Врождённым считается и появление заболевания до 6 месяцев жизни.
Основную роль играют:
- родовые травмы плода;
- аномалии строения ЦНС;
- неправильное прикрепление и развитие глазодвигательных мышц;
- поражение органа зрения плода вследствие токсоплазмоза, краснухи или кори у мамы.
Обязательным и основным симптомом становится диплопия – двоение в глазах. Зрачок смещён относительно центральной оси. Взор на объект сопровождается отклонением косящего глаза от центральной оси.
- Невозможность сосредоточиться при любой зрительной нагрузке, это сопровождается тяжестью и болезненностью.
- Двоение и нечёткость изображения. Если паралитическое косоглазие существует долго и появилось рано, диплопия может исчезать.
- Постоянные головокружения — вертиго.
- Опущение верхнего века.
- Автоматическое прищуривание косящего глаза – этим больной уменьшает выраженность клинической картины.
- Невозможность правильно оценить расположение предметов.
- Тортиколлис – вынужденный поворот головы в сторону поражения для уменьшения диплопии. Это тоже обязательный симптом, позволяющий компенсировать функциональную недостаточность. При вынужденном повороте головы изображение объекта пассивно переводится на центральную ямку сетчатки глаза. Диплопия при этом исчезает и присутствует бинокулярное зрение, хотя и не совсем совершенное.
Классификация ВОЗ разделяет паретический страбизм по этиологии, времени появления, повреждению числа мышц и патогенезу.
По времени возникновения патология может быть врождённой и приобретённой.
С учётом повреждённых мышц гетеротропия бывает горизонтальной (отклонение от оси в горизонтальном направление) или вертикальной (смещение относительно вертикальной оси).
По патогенезу паралитический страбизм делится на несколько подвидов:
- Ядерный — развивается вследствие поражения отдельных структур мозга. Это может касаться черепных ядер или заболеваний — энцефалита, нейросифилиса, множественного склероза. Такие дегенеративно-дистрофические изменения имеют обычно плохой прогноз.
- Стволовой или базальный — поражением затронуто основание мозга. Явление может возникать в результате травм, инфекций, токсического воздействия на сосуды.
- Орбитальный — возникает вследствие поражения глазницы инфекцией — периостит, субпериостальный абсцесс. Прогноз выздоровления благоприятный, с полным восстановлением зрительных функций после хирургического вмешательства.
- Псевдопаралитическое косоглазие, оно возникает в результате рубцового изменения мышцы.
Диагностика патологии неложная. Врач должен выяснить угол косоглазия, оценить поля зрения и уточнить какие мышцы виновны в этом.

Исследование проводится следующими методами:
- освещение глаза офтальмоскопом и выявление угла по отражённому свету;
- исследование тортиколлиса;
- определение степени отклонения при помощи призматического компенсатора.
После выявления паралитического косоглазия, обязательна консультация невролога. Он определит, не поражены ли черепно-мозговые нервы, не участвующие в глазодвигательной функции.
Простой метод определения полей: пациент располагается напротив офтальмолога в полуметре от него. Специалист удерживает одной рукой голову больного, а второй перемещает предмет (ручку, карандаш, офтальмоскоп) в 8 направлениях. Больной должен каждым глазом следить за движением предмета, другой в это время прикрыт. О мышечном парезе говорит ограниченность движения глаза в какую-либо сторону.
Коордиметрия по Гессу — способ, помогающий определить подвижность глаз. Основан на определении относительного положения изображений в поле зрения каждого глаза при условии разделения полей зрения цветными фильтрами – красным и зелёным. Пациент садится на расстоянии 1 м от специального экрана, который поделён на мелкие квадраты. В центре экрана нанесено 9 меток, которые образуют квадрат. Их расположение соответствует полю взора в зонах действия мышц.
Чтобы провести исследование правого глаза, больной подносит к нему стекло, окрашенное в красный цвет. У офтальмолога зажжён фонарик зелёного цвета и направлен на 9 точек. При совмещении зелёного и красного спектров больной как правило ошибается на какую-то величину. Результаты врач регистрирует на схеме-копии экрана. Для вывода сопоставляют данные коордиметрии обоих глаз.
Электромиография (ЭМГ) – выявляет биоэлектрическую активность мышц и функциональную активность нерва, отвечающего за их иннервацию.
Косоглазие. Как его исправить?
Первым делом проводится этиотропная терапия. При приобретённой форме в первую очередь устраняется первопричина — иссечение патологических образований, лечение патологий инфекционного характера). Нередко этого бывает достаточно для восстановления зрения. Лечение делится на консервативное и хирургическое.
- Общеукрепляющее действие оказывают антиоксидантные препараты, нейропротекторы, витамины гр. В.
- Показан электрофорез совместно с миорелаксантами, аккупунктура, стимуляция магнитными полями и электрическими волнами, рефлексотерапия.
- Призматическая коррекция. Для устранения диплопии и уменьшения выраженности вынужденного положения головы прописывают очки с призмами.
- Оптическая коррекция. Назначаются очки с заклеенным окуляром с одной стороны. Это помогает устранить двоение и улучшить качество зрения.
Если интенсивная терапия не даёт результата в течение 6-12 месяцев, рекомендуется проведение операбельного вмешательства. Хирургия остаётся главным методом устранения последствий патологии. При паретическом страбизме операция заключается в пластике глазодвигательных мышц (ослабление или натяжение), восстановлении естественного положения глазного яблока. Подбор метода индивидуален. Операция обычно проходит быстро и безболезненно.
Хирургическое исправление косоглазия у детей заключается в смещении участков крепления определённых мышц глазного яблока. Она практически всегда успешна и полностью избавляет от косоглазия.
В процессе усиливающей операции глазодвигательная мышца (или группа мышц) урезается; при ослабляющей – наращивается. Цель — добиться естественного положения глазного яблока.
Если косоглазие сложное, то операция проводится в несколько этапов, с промежутками от 3 до 6 месяцев.
Далее следует лечение консервативное, направленное на повышение остроты зрения. Оптимальным вариантом будет завершение хирургического этапа к 3 годам. К школе ребёнок с косоглазием должен быть максимально реабилитирован.
Паралитическое косоглазие самостоятельно не исчезает. У взрослых и детей с такой проблемой качество жизни снижено, поскольку они живут с видением мира в двухмерной плоскости. Им трудно читать, работать, определять расстояние.
Отсутствие своевременного лечения провоцирует развитие дисбинокулярной амблиопии — глаз перестаёт выполнять свои функции. Это уже чревато потерей зрения.
Паретический страбизм может приводить к:
- аномальной корреспонденции сетчаток (АКС) — тип приспособительной реакции глаза, избавляющей больного от диплопии;
- скотоме торможения;
- миопии, гиперметропии;
- кривошее.
У детей страдающих паралитическим косоглазием часто наблюдаются психологические проблемы.
Профилактика
Для предупреждения развития паралитического косоглазия необходимо соблюдать общие профилактические рекомендации:
- проводить полноценную гигиену глаз;
- щадить глаза и не подвергать их чрезмерным нагрузкам;
- не допускать травм головы и глаз;
- соблюдать на производстве правила ТБ;
- лечить своевременно инфекционные заболевания глаз;
- ежегодно посещать окулиста, особенно при плохой наследственности;
- для снижения риска возникновения врождённой формы патологии при крупном плоде лучше провести кесарево сечение.
Специфических превентивных мер не существует.
Заключение
Зрение надо беречь с самого рождения. Нельзя допускать опасных для глаз игр у малышей. После 40 лет посещение офтальмолога хотя бы раз в год должно стать обязательным. Нарушения зрения в виде вдруг возникшего двоения в глазах — повод для срочного посещения окулиста.
Читайте также:


