Как выглядит малярия в мазке
Плазмодии в мазке крови у здоровых людей отсутствуют. Малярийные плазмодии поочередно паразитируют в 2 хозяевах: в организме самки комара рода Anopheles, где происходит половое размножение, спорогония, и в организме человека, где имеет место бесполое размножение, шизогония. Начальная фаза шизогонии происходит в гепатоцитах (экстраэрит-роцитарная шизогония), последующая — в эритроцитах (эритроцитарная шизогония). Развиваясь в эритроцитах, плазмодии питаются Hb и разрушают поражённые эритроциты. Все патологические проявления малярии [приступы лихорадки, анемия, спленомегалия, поражение центральной нервной системы (ЦНС) при тропической форме малярии] связаны с эрит-роцитарной шизогонией.
■ P. vivax — возбудитель трёхдневной малярии.
■ P. malariae — возбудитель четырёхдневной малярии
■ P. ovale — возбудитель малярии овале (типа трёхдневной).
Цикл эритроцитарной шизогонии повторяется у P. falciparum, P. vivax и P. ovale каждые 48 ч, у P. malariae — 72 ч. Малярийные приступы развиваются на той фазе цикла эритроцитарной шизогонии, когда основная масса поражённых эритроцитов разрушается и вышедшие из них дочерние особи плазмодиев (мерозоиты) инвазируют интактные эритроциты.
Для установления видовой принадлежности малярийных паразитов имеет значение следующее: наличие полиморфизма возрастных стадий или одной ведущей, их сочетание с гаметоцитами; морфология разных возрастных стадий, их размеры по отношению к поражённому эритроциту; характер, размер ядра и цитоплазмы; интенсивность пигмента, его форма, размеры зёрен/гранул; количество мерозоитов в зрелых шизонтах, их размеры и расположение по отношению к скоплению пигмента; склонность паразита к поражению эритроцитов определённого возраста (тропизм); склонность к множественному поражению отдельных эритроцитов несколькими особями паразитов и его интенсивность; размеры поражённых эритроцитов по отношению к непоражённым, форма поражённых эритроцитов, наличие азурофильной зернистости в поражённых эритроцитах; форма гаметоцитов.
При острых приступах малярии прослеживается определённая закономерность изменений крови. Во время озноба появляется нейтрофильный лейкоцитоз со сдвигом влево. В период лихорадки количество лейкоцитов несколько уменьшается. При появлении пота и при апирексии нарастает моноцитоз. В дальнейшем после 2-4 приступов появляется анемия, которая особенно рано и быстро развивается при тропической лихорадке. Анемия носит в основном гемолитический характер и сопровождается повышением содержания ретикулоцитов. В мазках крови обнаруживают пойкило-цитоз, анизоцитоз, полихроматофилию эритроцитов. При присоединении угнетения костного мозга количество ретикулоцитов уменьшается. Иногда отмечается картина пернициозоподобной анемии. СОЭ при малярии значительно повышается.
В межприступный (безлихорадочный) период в крови при всех формах малярии кроме тропической преобладают взрослые трофозоиты. В этот период болезни те или иные стадии плазмодиев присутствуют в крови постоянно, вплоть до полного прекращения эритроцитарной шизогонии. В связи с этим нет необходимости брать кровь на исследование только на высоте малярийного приступа, а можно исследовать её в любое время. Отсутствие плазмодиев малярии в мазках крови и толстой капле больного малярией отражает лишь тщательность проведённого исследования и профессиональную компетентность специалиста лаборатории.
В тех случаях, когда нет возможности определить количество лейкоцитов у данного больного, их число в 1 мкл по рекомендации ВОЗ условно принимают равным 8000.
Контроль за эффективностью лечения проводят путём исследования толстой капли крови с подсчётом паразитов в 1 мкл крови. Исследование необходимо выполнять ежедневно с 1-го по 7-й день от начала химиотерапии. При исчезновении паразитов в течение этого периода дальнейшее исследование крови проводят на 14-, 21- и 28-й день от начала лечения. При выявлении резистентности (оценивают по уровню паразитемии) и соответственно неэффективности лечения противомалярийный препарат заменяют на специфический препарат другой группы и исследование крови проводят по той же схеме [рекомендации ВОЗ, 1994].
За больными, перенёсшими тропическую малярию, устанавливают диспансерное наблюдение в течение 1-2 мес, при этом с интервалом 1-2 нед проводят паразитологическое исследование крови. Диспансеризацию больных, перенесших малярию, вызванную P. vivax, P. ovale и P. malariae, следует проводить в течение 2 лет. При любом повышении температуры тела у этих лиц необходимо лабораторное исследование крови с целью обнаружения малярийных плазмодиев.
Приготовление мазка и толстой капли крови при малярии.Основной метод лабораторной диагностики малярии - обнаружение эритроцитарных паразитов в толстой капле или мазке крови. В практической работе исследуют преимущественно толстые капли, так как за один и тот же промежуток времени в толстой капле можно просмотреть в 30 - 50 раз больший объем крови, чем в мазке, следовательно, и количество плазмодиев в ней больше. К мазку обращаются лишь в тех случаях, когда видовую принадлежность найденных паразитов по толстой капле установить не удается. Для выявления возбудителей малярии кровь берут при первом же подозрении на эту инфекцию независимо от температуры тела, поскольку паразиты циркулируют в крови и в интервале между приступами.
Предметные стекла, на которых готовят препараты, должны быть хорошо вымыты и обезжирены. Кровь берется с соблюдением правил асептики. Кожу пальца протирают спиртом и прокалывают простерилизованной иглой-копьем или толстой инъекционной иглой. Если кровь из мякоти пальца вытекает плохо, то больного просят сделать несколько энергичных движений рукой, кистью и слегка массируют палец. Первую выступившую каплю крови вытирают сухой ватой, затем палец поворачивают проколом вниз и ко второй капле прикасаются предметным стеклом.
Тонкие мазки крови приготавливают по методике, общепринятой для гематологических исследований. Мазок не должен доходить ни до конца, ни до краев предметного стекла. Поэтому капля крови должна быть диаметром не более 2 - 3 мм. Предметное шлифованное стекло, которым делается мазок, должно быть уже стекла, на которое наносят мазок. Для этого углы шлифованного стекла обламывают пинцетом. В целях приготовления мазка шлифованное стекло ставят перед каплей крови под углом 45° и продвигают вперед до соприкосновения с ней. Когда кровь равномерно распределится между обоими стеклами, быстрым движением делают мазок.
Для приготовления толстой капли крови на предметное стекло наносят каплю крови диаметром около 5 мм. Эту каплю размазывают иглой или углом предметного стекла в диск диаметром 10 - 15 мм. Толщина капли должна быть такой, чтобы сквозь нее можно было читать газетный шрифт Мазки не должны быть толстыми, поскольку после высыхания они растрескиваются и отстают от стекла. Обычно на стекло наносят 2 - 3 капли на некотором расстоянии одна от другой. Взятые капли должны быть отмечены. На обратной стороне стекла восковым карандашом указывается фамилия больного или соответствующий регистрационный номер.
Очень удобно наносить толстую каплю на влажный толстый мазок крови. В этом случае капля самостоятельно растекается в правильный диск. Простым карандашом на мазке делается маркировка препарата Такой препарат удобен еще и тем, что в мазке довольно хорошо сохраняется часть пораженных эритроцитов, а это важно для уточнения вида паразита. Преимущество данного метода в том, что капля, нанесенная на мазок, удерживается более прочно, чем нанесенная непосредственно на стекло.
Приготовленные толстые капли высушивают при комнатной температуре не менее 2 - 3 ч без какого-либо дополнительного подогревания во избежание фиксации крови. После высыхания капли на нее наливают краску Романовского - Гимзы, разведенную как обычно (2 капли краски на 1 мл дистиллированной воды). Продолжительность окраски в среднем составляет 30 - 45 мин. Окрашенную каплю осторожно ополаскивают водопроводной водой (сильная струя может смыть каплю) и просушивают в вертикальном положении. Фильтровальной бумагой ее высушивать нельзя. При окраске капли в водных растворах красок происходит выщелачивание гемоглобина из эритроцитов, вследствие чего в окрашенной капле эритроциты уже не видны. Из форменных элементов сохраняются лейкоциты и тромбоциты.
Мазки фиксируют, помещая их на 3 мин в метиловый или на 10 мин в 96% этиловый спирт. Зафиксированные препараты высушивают на воздухе, защищая от пыли и мух. Потом препараты помещают в специальный контейнер и окрашивают азур-эозиновым красителем по Романовскому - Гимзе на протяжении 20 - 30 мин.
По истечении этого срока контейнер подставляют под слабую струю воды и промывают. После того как из контейнера польется неокрашенная вода, остатки ее сливают и промывают еще раз. Не рекомендуется сначала сливать краску, а затем промывать мазок водой, поскольку пленка, образовавшаяся на поверхности красителя, может попасть на препараты и оказаться причиной диагностической ошибки. Капля на мазке окрашивается так же, как толстая капля.
Промытые препараты высушивают и исследуют под микроскопом. В зараженных эритроцитах видны плазмодии малярии с голубой цитоплазмой и ярко-красным ядром. Нахождение плазмодиев малярии в крови больного является неоспоримым доказательством болезни.
Определение интенсивности паразитемии при малярии. Достаточно точный метод сводится к подсчету среднего числа паразитов на одно поле зрения толстой капли. Если паразитов много, то подсчет ведут в 10 полях зрения, если мало в 100. Численность указывают отдельно для обнаруженных стадий паразита, например, р. falciparum кольца +++, гаметоциты +. Применительно к численности колец ВОЗ рекомендованы следующие символы:
1 – 10 в 100 п. зр = +.
более 10 в п. зр. = + + ++
более 100 в п.зр.=+ + + + +
Лаборанты с высоким уровнем подготовки применяют более точный метод, а именно, подсчитывают численность паразитов по отношению к числу лейкоцитов. Например, в толстой кишке на 100 лейкоцитов найдено 20 паразитов.
Допуская, что у больного 4.000 лейкоцитов в 1 мкл крови, легко установить:
в исследованных полях зрения – 100 лейкоцитов и 20 паразитов в 1 мкл имеется 4000 лейкоцитов и Х паразитов. Следовательно, в 1 мкл: 4000х20/100 = 800 паразитов. Подсчет будет еще более точным, если в формулу ввести конкретное, а не предположительное число лейкоцитов у данного пациента. При очень высокой паразитемии ее интенсивность может быть охарактеризована числом паразитов на 100 эритроцитов, подсчитанных в тонком мазке.
Не нашли то, что искали? Воспользуйтесь поиском:
3.2. ПРОФИЛАКТИКА ПАРАЗИТАРНЫХ ЗАБОЛЕВАНИЙ
Паразитологическая диагностика малярии
Дата введения 2001-01-01
1. Методические указания подготовлены сотрудниками Института медицинской паразитологии и тропической медицины им. Е.И.Марциновского Московской медицинской Академии им. И.М.Сеченова Минздрава России (к.м.н. Рабинович С.А., к.б.н. Кукина И.В., Mа. ская* Е.В., к.м.н. Морозов Е.Н.) и Федерального центра государственного санитарно-эпидемиологического надзора Минздрава России (к.б.н. Цыбина Т.Н., Сыскова Т.Г.).
________________
* Брак оригинала. - Примечание изготовителя базы данных.
2. УТВЕРЖДЕНЫ Главным государственным санитарным врачом Российской Федерации, Первым заместителем Министра здравоохранения Российской Федерации Г.Г.Онищенко 19 октября 2000 г.
3. ВВЕДЕНЫ ВПЕРВЫЕ.
1. Область применения и нормативные ссылки
1. Область применения и нормативные ссылки
Паразитологическую лабораторную диагностику малярии проводят клинико-диагностические лаборатории лечебно-профилактических учреждений (ЛПУ) системы Минздрава, ведомственных учреждений, а также другие лаборатории, независимо от принадлежности и форм собственности (НИИ, вузов, Минобороны, УВД, частных клиник и т.д.), имеющие лицензию и аккредитованные в системе госстандарта и госсанэпиднадзора в установленном порядке.
Органы и учреждения государственной санитарно-эпидемиологической службы Российской Федерации организуют и проводят эпидемиологический надзор за малярией, частью которого является:
контроль за уровнем лабораторной диагностики малярии в клинико-диагностических лабораториях лечебно-профилактических учреждений и других ведомств (в т.ч. исследования: 1) контрольные - не менее 10% препаратов крови, от числа отрицательных; 2) обязательные - 100% сомнительных и положительных препаратов крови с целью подтверждения лабораторного диагноза малярии);
обследование населения в очагах малярии, обследование населения по эпидпоказаниям и с консультативной целью.
В настоящих методических указаниях использованы ссылки на следующие нормативно-методические и правовые документы.
Федеральный закон "О санитарно-эпидемиологическом благополучии населения" (30 марта 1999, N 52-ФЗ).
"Основы законодательства Российской Федерации об охране здоровья граждан" (22 июля 1993, N 5487-1).
Санитарные правила и нормы 3.2.569-96* "Профилактика паразитарных болезней на территории Российской Федерации".
_______________
* Действуют СанПиН 3.2.1333-03. - Примечание изготовителя базы данных.
Санитарные правила 3.1/3.2.558-96* "Общие требования по профилактике инфекционных и паразитарных заболеваний".
_______________
* Действуют СП 3.1/3.2.1379-03. - Примечание изготовителя базы данных.
Санитарные правила 1.2.731-99 "Безопасность работы с микроорганизмами 3-4 групп патогенности и гельминтами".
2. Общие положения
Возможность завоза малярии на территорию Российской Федерации, появление вторичных от завозных и местных случаев заболевания требуют своевременной лабораторной диагностики, необходимой для адекватного лечения и рационального проведения противоэпидемических мероприятий.
Малярию человека вызывают 4 вида паразитических простейших рода Plasmodium: Р. falciparum - возбудитель тропической малярии, Р. vivax - трехдневной малярии, Р. ovale - малярии типа трехдневной, Р. malariae - четырехдневной малярии. Неспецифические клинические проявления малярии, преимущественно в первые дни болезни, при наличии ряда объективных показателей эпидемиологического характера: географический анамнез (пребывание на территории стран с тропическим и субтропическим климатом) и клинического характера: лихорадочное состояние неясной этиологии, анемия, увеличение селезенки и ряд других - обязывают врачей лечебно-профилактических учреждений заподозрить малярию.
Безусловным подтверждением диагноза служит обнаружение малярийного паразита при микроскопическом исследовании крови. Особое значение имеет раннее выявление возбудителя тропической малярии, при несвоевременной диагностике которой возможен летальный исход. Определение вида паразита служит основанием для выбора рациональной терапии и правильной организации противоэпидемических мероприятий.
3. Характеристика развития малярийного паразита в эритроцитах
Проявления малярии обусловлены развитием паразита в эритроците - так называемой эритроцитарной шизогонией. В процессе эритроцитарной шизогонии образуются бесполые и половые формы паразита.
Бесполые формы за период времени, характерный для каждого вида паразита, проходят в эритроцитах ряд последовательных возрастных стадий своего развития, строение которых (морфология) и их окрашиваемость (тинкториальные свойства) хорошо различимы в "тонком мазке" крови. Трофозоиты - одноядерные растущие стадии: кольцевидные, развивающиеся (амебовидные, полувзрослые) и зрелые. Шизонты - делящиеся стадии: развивающиеся (незрелые), с последовательным делением ядер и общей цитоплазмой и зрелые, представляющие скопление дочерних клеток мерозоитов с обособленными ядрами и цитоплазмой. В динамике эритроцитарная шизогония в общем виде протекает следующим образом. Мерозоит, внедрившийся в эритроцит, быстро увеличивается в размере, в цитоплазме появляется пищеварительная вакуоль и образуется - кольцевидный трофозоит. На этой стадии цитоплазма имеет вид узкого ободка, огибающего пищеварительную вакуоль, ядро сравнительно мелкое, компактное с трудно различимой структурой хроматина, оттеснено к одному из полюсов клетки. По мере роста паразита увеличиваются его размеры, количество цитоплазмы нарастает: ядро становится более крупным, менее компактным. В цитоплазме могут появиться асимметричные утолщения, различающиеся по форме и числу, псевдоподии - образуется амебовидный трофозоит. В дальнейшем у развивающегося трофозоита постепенно исчезает вакуоль, продолжает увеличиваться ядро и количество цитоплазмы - образуется зрелый трофозоит. Зрелый трофозоит - округлая или несколько вытянутая клетка с относительно рыхлым ядром, правильной или несколько вытянутой формы, занимающая весь или часть пораженного эритроцита. Затем наступает стадия шизонта, начинается попарное деление ядер, образуется развивающийся (незрелый) шизонт. По окончании деления ядер одномоментно делится цитоплазма, обособляясь вокруг каждого из дочерних ядер - образуется зрелый шизонт, состоящий из мерозоитов; их число, размеры и расположение по отношению к скоплению пигмента характерны для каждого вида плазмодиев (см. таблицы). При отсутствии или неэффективном лечении мерозоиты внедряются в интактные эритроциты, и цикл вновь повторяется с присущей для каждого вида плазмодиев продолжительностью развития одной генерации. У Р. falciparum, P. vivax, P. ovale - 48 ч, Р. malariae - 72 ч.
В процессе роста паразита в его цитоплазме появляется малярийный пигмент - продукт метаболизма гемоглобина, представляющий собой включения от едва заметных мелких зерен и гранул до относительно более крупных, неправильной формы, от золотисто-коричневого до черного цвета. Количество пигмента, размеры его частиц и распределение в цитоплазме паразита меняются по мере его перехода в последовательные стадии развития.
У части трофозоитов деления ядер не происходит и они дифференцируются в половые формы, гаметоциты - женские (макрогаметоциты) и мужские (микрогаметоциты). Мужские и женские гаметоциты различаются между собой по морфологии, в первую очередь по структуре ядра, характеру и окраске цитоплазмы. В отличие от бесполых форм гаметоциты не имеют выраженной вакуоли, характеризуются значительно более обильным и грубым пигментом. Округлая форма присуща гаметоцитам Р. vivax, Р. ovale и Р. malariae, удлиненная серповидная (полулуния) - Р. falciparum. Гаметоцитов образуется меньше, чем бесполых форм. При этом женских гаметоцитов в 3-5 раз больше, чем мужских, что затрудняет выявление последних. Гаметоциты Р. vivax, Р. ovale, P. malariae значительно отличаются от гаметоцитов Р. falciparum по срокам созревания, появления в периферической крови и сохранения способности заражать переносчика (самок комара Р. anopheles).
Р. vivax, Р. ovale и Р. malariae развиваются в эритроцитах, циркулирующих в периферической крови. Развитие Р. falciparum происходит в синусах селезенки и мелких капиллярах внутренних органов в связи с адгезией пораженных эритроцитов к стенкам таких капилляров. В периферической крови обнаруживаются, преимущественно при неосложненном течении, только самые молодые стадии - кольцевидные трофозоиты. Их число очень быстро нарастает, поэтому при однократном исследовании периферической крови в начале болезни можно получить неправильное представление об истинном числе паразитов. При осложненном течении в периферической крови могут быть обнаружены более зрелые возрастные стадии паразита и гаметоциты в связи с нарушением сосудистого тонуса.
При оценке результатов исследования препаратов крови, наряду с типичной морфологией возбудителя, необходимо учитывать ряд особенностей, характеризующих паразитологическое развитие инфекции собственно и привходящих воздействий (предшествовавшее применение противомалярийных препаратов, неправильное приготовление и окраска препаратов крови).
4. Принцип метода паразитологической диагностики малярии
Паразитологическая диагностика малярии основана на обнаружении бесполых и половых форм возбудителя при микроскопическом исследовании крови, что возможно только в период его развития в эритроците. Для обнаружения плазмодиев и определения их вида используют препараты крови, приготовленные методом "тонкого мазка" и "толстой капли", окрашенные по Романовскому-Гимза. Оба метода, имеющие свои преимущества и недостатки, являются взаимодополняющими.
Основной метод - "толстая капля". Благодаря распределению относительно большего объема крови на меньшей площади, за один и тот же промежуток времени просматривается количество крови в 30-40 раз большее, чем в "тонком мазке", что значительно повышает шанс обнаружения паразитов, особенно при низкой паразитемии. Начинать надо всегда с просмотра "толстой капли".
Чувствительность метода "толстой капли" такова, что при просмотре 100-150 полей зрения можно обнаружить около 8 паразитов в 1 мкл крови. Концентрация исследуемой крови на ограниченной площади приводит к многослойному расположению эритроцитов. Для того чтобы паразиты были видимы, "толстую каплю" окрашивают нефиксированной; это приводит к гемолизу эритроцитов, и паразиты подвергаются деформации. Несмотря на определенную специфичность, такая деформация иногда может препятствовать идентификации вида паразита. Ограничиться просмотром "толстой капли" можно только, если вид паразита был первоначально установлен. "Толстая капля" относительно быстро позволяет выявить и других паразитов крови: трипаносом, микрофилярий, спирохет, бабезий и др. Отрицательный паразитологический результат изучения "толстой капли", но повышенное содержание остатков незрелых эритроцитов позволяет предположить перенесенную недавно малярию (при отсутствии соответствующих анамнестических данных), обнаружение повышенного содержания лейкоцитов, их видовой состав, а также повышенное содержание остатков незрелых эритроцитов, позволяют предположить иное заболевание, не связанное с малярией.
В "тонком мазке", фиксированном до окраски, сохраняются морфологические особенности как пораженного эритроцита, так и присущие данному виду паразита. Большое значение для дифференциального диагноза имеет характер изменения пораженных эритроцитов. "Тонкий мазок" крови делают в дополнение к "толстой капле". В тех случаях, когда вид возбудителя в очаге установлен, для эпиднадзора за очагом можно ограничиться методом "толстой капли".
5. Необходимые реактивы и оборудование
1. Этиловый спирт 96°.
2. Азур-эозин по Романовскому-Гимза (промышленный маточный раствор или сухая краска).
3. Метиленовый синий.
4. Этиловый эфир.
6. Тетраборат натрия (бура).
7. Калий фосфат однозамещенный безводный - KH PO .
Лікар онлайн — завжди поруч!
- Зареєструйтеся
- Знайдіть свого лікаря
- Виберіть час
- Отримайте відеоконсультацію і висновок
Відеоконсультації
на Botkin.pro — це зручно
Щоб знайти свого лікаря і записатися на онлайн консультацію лікаря, треба не більше двох хвилин. А саму відеоконсультацію ви можете отримати, знаходячись де завгодно
Онлайн консультації
лікаря на Botkin.pro —
швидко, зручно
доступно
- Отримайте лікарську допомогу не виходячи з будинку
- Скоротіть очікування спілкування зі своїм лікарем
- Забудьте про паперові виписки
- Отримайте другу лікарську думку безкоштовно









Отримуйте допомогу на ПК, смартфоні, планшеті без додаткових скачувань і установок.
Или викачуйте мобільне застосування:
Нам довіряють
Коментарі пацієнтів

Видеоконсультация – супер. Буду пользоваться и рекомендовать! Запись и оплата за пару кликов! Песня!! Никуда не ехать.

Молодость просидела с детьми в поликлинике! Сколько заразы подцепили! Надо на форум мамаш, чтобы все узнали!

Врагу не пожелаю мотаться по больницам с циррозом печени. Молодцы!

Когда беспокоила врача на мобильный телефон, мучили угрызения совести. Теперь я в комфорте за свои деньги!
Зареєструватися безкоштовно
Після реєстрації на нашому сайті вам буде відкритий доступ в особистий кабінет, і ви зможете користуватися усіма перевагам сервісу Botkin.pro
Завершення реєстрації
На вказану вами адресу електронної пошти відправлено листа з посиланням для активації. Зайдіть в це повідомлення і активуйте аккаунт для доступу до особистого кабінету.
Хочете поділитися враженнями про наш сервіс?
15 марта 2017, 10:47 Эксперт статьи: Блинова Дарья Дмитриевна 0 7,941
Малярия — одно из опаснейших паразитарных заболеваний на планете, ежегодно поражающее сотни миллионов человек. Люди должны понимать, как проводятся исследования на малярию, как распознать симптомы и когда обратиться за лечением. Ежегодно из сотен миллионов заразившихся сотни тысяч умирают, несмотря на то, что существует лекарство, заболевание поддается лечению.
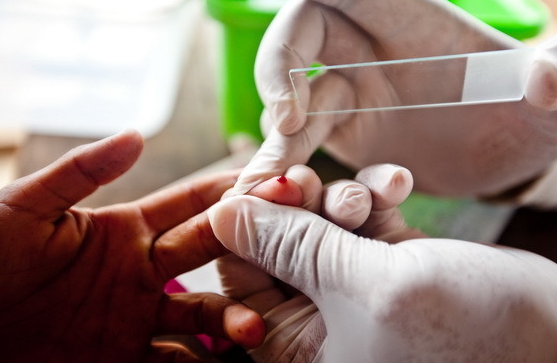
Что такое малярия?
Малярия — опасное и очень заразное паразитарное заболевание, легко передающееся через укусы комаров рода анофелис и через кровь, например, при переливании. Недуг сопровождается повторяющимися приступами лихорадки, наиболее широко распространен в странах с влажным и жарким климатом. После того как паразит попал в тело, он начинает размножаться, поражает клетки, разрушает их, лавинообразно наращивая свое присутствие. Посему решившие посетить жаркие тропические страны должны проявлять повышенную осторожность, и при наименьших подозрениях сдать анализ крови. Заражению особенно подвержены:
- люди с низким иммунитетом,
- дети до 5 лет,
- беременные женщины.
Виды плазмодий
Всего различают четыре различных вида малярии и четыре типа плазмодий, ее вызывающие:
- Plasmodium falciparum, что провоцирует тропическую лихорадку — одну из самих опасных и нуждающихся в срочном лечении разновидностей заболевания.
- Plasmodium vivax — провоцирует появление трехдневной малярии.
- Plasmodium malariae — является источником четырехдневной лихорадки.
- Plasmodium ovale — главная причина малярии овале (недуга вроде трехдневной).
Симптомы малярии
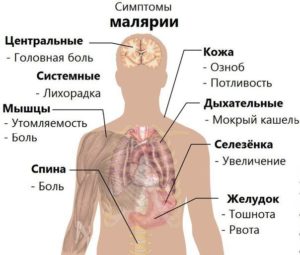
Главными (и самим очевидными) симптомами, проявляющимся при малярии, являются повторяющиеся с равными промежутками времени приступы лихорадки, повышение температуры и озноб. Длятся они несколько часов и сопровождаются такими признаками:
- повышение температуры до 41 °C;
- дрожь;
- проявления кашля;
- повышенная потливость (обычно сопровождает окончание приступа и снижение температуры).
Кроме того приступы могут сопровождаться такими явлениями как:
- расстройства пищеварительной системы,
- боль в разных частях тела, мышцах, голове,
- повышенная утомляемость,
- желтуха.
Хотя обычно симптомы при малярии проявляются спустя несколько недель после заражения, некоторые возбудители могут месяцами жить в организме незаметно. Во время острых приступов наблюдается тенденция к изменению состава крови, может возникать анемия, в особенности при тропической лихорадке. Возможно увеличение внутренних органов, например селезенки, но точную оценку может дать лишь врач.
Диагностические исследования малярии
При обнаружении вышеперечисленных симптомов необходимо срочно провести диагностику малярии. Единственным основным способом диагностирования заболевания до сих пор остается непосредственное обнаружение плазмодиев в крови, которая берется у больного во время приступов. Самые распространенные способы анализа включают взятие крови на малярию методом толстой капли и мазка. Обнаружив плазмодии, можно определить, серьезно ли болен человек, каким именно штаммом. Проводятся также общее исследование крови, обследование мочи, биохимические исследования на содержание билирубина или уровень альбумина.
Поскольку паразит влияет непосредственно на кровь, из-за лихорадки в ее составе наблюдаются различные изменения. Таким образом, показано проведение общего обследования крови для выявления малярии. Лейкоцитоз, анемия, тромбоцитопения — вот лишь немногие возможные последствия болезни.
В общий анализ входят:
- Сравнение уровня гемоглобина, а также эритроцитов — плазмодии влияют напрямую на кровяные тельца, разрушая их во время болезни.
- Оценка показания уменьшения тромбоцитов — наблюдается у подавляющего большинства больных, является одним их характерных признаков малярии.
- Проверка лимфоцитов — их уровень тоже может меняться во время болезни.
Можно также выделить ряд других анализов крови, что могут обнаружить малярию:
- Метод выявления антител к малярии — позволяет с помощью введения в организм плазмодия отслеживать реакцию иммунитета на него. Если итогом будет негативная реакция, это позволит исключить диагноз.
- Метод выявления белков плазмодия является одним из новейших возможных анализов, позволяющих определять составные молекулы возбудителя. При сравнительной быстроте способ обладает неплохой точностью, а также небольшими финансовыми затратами для пациента.
- Метод ПЦР, или полимеразная цепная реакция — непосредственно определяет генетический материал малярийного плазмодия. Проводя такой анализ крови можно определить точное число возбудителей, даже если оно небольшое. К сожалению, одним из недостатков является высокая стоимость процедуры.
Анализ мазка и толстой капли крови являются наиболее дешевыми и простыми методами обнаружения малярии. В то же время они требуют внимательности и значительных трудозатрат, а также исполнения ряда рекомендаций. При необходимости обследовать более одного пациента необходимо подготовить инструментарий заранее. При тонком мазке кровь берут из безымянного либо среднего пальца на левой руке. При изготовлении мазка палец удерживается ранкой кверху. Мазок крови — небольшой, его располагают в центре стекла.
Толстая капля отличается от мазка возможностью исследовать больший объем материала. Если обычные мазки крови— тоненькие, то капля, наносимая на стекло этим методом, имеет размер с монету. В итоге, исследуется в десятки раз больший объем крови. В дальнейшем каплю подсушивают, и после окрашивания краской Романовского, промывания — исследуют. Лучше, если анализы будет проводить опытный исследователь, ведь неподготовленный может принять за паразитов различные загрязнения или образования: бляшки Биццоцеро, обломки лейкоцитов, различные микроорганизмы, включая грибок или простейших, случайно попавших на образец.
Читайте также: