К лейшманиозам старого света относятся все кроме
В эндемичных районах диагностика лейшманиоза обычно не представляет затруднений, вне эндемичных зон диагностические ошибки часты. Диагноз основывается на:
- анамнезе (пребывание в эндемических очагах с мая по октябрь);
- характерной клинической картине с циклическим развитием поражений;
- обнаружении возбудителя.
Материал для исследования берут из нераспавшегося бугорка или инфильтрата вокруг язвы. Сдавив участок инфильтрата двумя пальцами для обескровливания, тонким скальпелем поверхностно надрезают эпидермис, берут со дна и краёв надреза соскоб ткани и делают из него мазок на предметном стекле. Мазок высушивают на воздухе, фиксируют спиртом и окрашивают по методу Романовского-Гимзы.
Лейшмании обнаруживаются в макрофагах и вне клеток:
- при антропонозном кожном лейшманиозе – в большом количестве;
- при зоонозном кожном лейшманиозе – в меньшем.
К концу заболевания количество паразитов уменьшается. При туберкулоидном лейшманиозе они обнаруживаются с большим трудом, в этом случае метод выделения культуры лейшманий и биопроба (внутрикожное заражение белых мышей или хомяков) более эффективны.
Кожный лейшманиоз может имитировать многие дерматозы:
- фурункулёз ;
- хроническую пиодермию ;
- паропихию ;
- туберкулёзную волчанку ;
- красную волчанку ;
- бугорковый сифилис ;
- сосочковый рак и др.
Выбор способа лечения зависит от формы и стадии болезни. При антропонозном кожном лейшманиозе на стадии бугорка (до 3 месяцев) хорошие результаты даёт метод, предложенный Н. В. Добротворской (в 1941 году): обкалывание бугорка 3-5% раствором акрихина в 0,5-1% растворе новокаина 2-3 раза с интервалом в 3 недели. Инъекции делают строго внутрикожно, при неполном пропитывании инфильтрата возможны рецидивы. Обкалывание изъязвляющихся лейшманиом неэффективно. В ряде зарубежных стран применяют обкалывание одиночных поражений сульфатом берберина.
Для лечения зоонозного кожного лейшманиоза широко применяют мономицин, который вводят внутримышечно, взрослым по 250 000 ЕД, детям из расчёта 4000-5000 ЕД на 1 кг веса больного в 4-5 мл 0,5% раствора новокаина, 3 раза в сутки с интервалом между введениями 8 часов.
Длительность лечения 10-12 дней, курсовая доза 7-9 миллионов единиц для взрослых.
Обязательны анализ мочи и контроль состояния слуха. В редких случаях рецидивов лечение можно повторить через 2 недели.
Внутримышечное лечение можно сочетать с местным применением мономицина в виде 2-3% мази на ланолиново-вазелиновой основе. Туркменский институт кожных болезней получал выраженный лечебный эффект при пероральном введении аминохинола увеличенными дозами. Институт также рекомендует метациклин, оказывающий, помимо специфического, бактерицидное действие на сопутствующую микробную флору лейшманиозных язв.
Наружное лечение с частой сменой сначала влажно-высыхающих дезинфицирующих повязок, а затем повязок с различными дезинфицирующими мазями способствует более быстрому очищению язв и их эпителизации. При кожном лейшманиозе и особенно при туберкулоидной форме применяют также лечение солюсурьмином, которое проводят в условиях стационара.
Солюсурьмин вводят ежедневно внутривенно в виде 20% раствора, доза зависит от возраста. Полная суточная доза 0,35-0,5 мл на 1 кг веса, в 1-й и 2 день вводят соответственно 1/3 и 2/3 лечебной дозы. Курсовая доза в зависимости от возраста 7-9 мл на 1 кг веса, длительность курса в среднем 3-4 недели.
Большая медицинская энциклопедия 1979 г.
 |
Последнее обновление страницы: 17.11.2014 Обратная связь Карта сайта

Классификация. Современные методы коррекции морщин, применяемые в косметологии.



Кожный и кожно-слизистый лейшманиозы
Лейшманиоз вызывают простейшие рода Leishmania . Вьщеляют четыре основные клинические формы заболевания — кожный лейшманиоз (Старого и Нового Света), кожно-слизистый лейшманиоз, диффузный кожный лейшманиоз и висцеральный лейшманиоз. При кожном лейшманиозе в месте укусов москитов появляются одна или несколько папул (бугорков), которые превращаются в узлы и язвы и впоследствии заживают, оставляя ат-рофические рубцы.
Синонимы: leishmaniosis ; кожный лейшманиоз Старого Света — болезнь Боровского; кожный лейшманиоз Нового Света — американский кожный лейшманиоз; висцеральный лейшманиоз — кала-азар.
Кожный лейшманиоз Старого Света
• Антропонозный кожный лейшманиоз (городской, сухой, поздно изъязвляющийся); разновидность — туберкулоидный кожный лейшманиоз.
• Зоонозный кожный лейшманиоз (сельский, влажный, остро некротизирующий-ся).
Лейшманиозы Нового Света
• Кожный лейшманиоз Нового Света.
• Диффузный кожный лейшманиоз. Висцеральный лейшманиоз
Эпидемиология и этиология
В мире 12 млн больных, ежегодно регистрируется 40 000 новых случаев, 350 млн человек находятся под угрозой заражения.
Клиническая форма заболевания — кожная, кожно-слизистая или висцеральная — определяется видом возбудителя. Кожный лейшманиоз Старого Света. Leishmania major (зоонозный кожный лейшманиоз), Leishmania tropica (антропонозный кожный лейшманиоз).
Кожный лейшманиоз Нового Света. Leishmania mexicana (язва чиклеро), Leishmania amazo - nensis (амазонский лейшманиоз), Leishma -
nia venezuelensis , Leishmania lainsoni , Leishmania peruviana (ута), Leishmania colombien - sis , Leishmania guyanensis (лесная фрамбе-зия).
Кожно-слизистый лейшманиоз. Виды лейшма-ний, которые относятся к подроду Viannia : Leishmania brasiliensis (эспундия), Leishmania panamensis , Leishmania guyanensis . Диффузный кожный лейшманиоз. Leishmania pifanoi (Венесуэла), Leishmania amazonensis (Бразилия, остров Гаити), Leishmania mexicana (остров Гаити), Leishmania aethiopica (Африка).
Висцеральный лейшманиоз. Leishmania dono - vani , Leishmania infantum , Leishmania cha - gasi .
Жизненный цикл возбудителя
В своем жизненном цикле лейшмании проходят две стадии — промастиготы и амасти-готы. В кишечнике москитов и в культуре лейшмании существуют в виде промасти-гот — веретенообразных, снабженных жгутиком микроорганизмов длиной 10— 15 мкм (внеклеточная форма). Попадая в клетки ре-тикулоэндотелиальной системы млекопитающих, они превращаются в безжгутиковых круглых или овальных амастигот длиной 2—3 мкм (внутриклеточная форма). Видовую принадлежность лейшмании определяют по виду москита-переносчика (РЫе- botomus spp .), спектру изоферментов, пла-
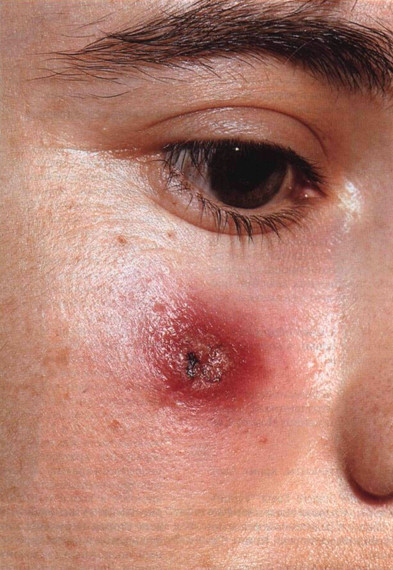
Рисунок 31-1. Кожный лейшманиоз Старого Света: антропонозный тип. На щеке — одиночный красно-бурый узел, в центре которого около месяца тому назад началось изъязвление. Узел возник в месте укуса москита вучей плотности ДНК кинетопласта, с помощью моноклональных антител, гибриди-зационного и рестрикционного анализа ДНК.
Зависит от местности и от вида возбудителя. Чаще всего — грызуны и волчьи. На Средиземноморском побережье — собаки, а в Средней Азии и на юге России — песчанки.
Самки москитов рода Phlebotomus (Старый Свет), Lutzomyia и Psychodopygus (Новый Свет). Москиты плодятся в трещинах зданий, мусоре, щебне, термитниках, норах грызунов, скоплениях гниющих растительных остатков. В полете москиты держатся близко к земле и не удаляются на большие расстояния от мест выплода. Когда они кусают зараженных млекопитающих, амасти-готы попадают в кишечник москита, превращаются в промастигот и размножаются.
При укусе москита в коже образуется небольшое скопление крови, в которое проникают промастиготы.
Зоонозный кожный лейшманиоз встречается летом и осенью, антропонозный — круглый год, кожный лейшманиоз Нового Света—в период дождей.
Все населенные континенты, кроме Австралии.
Кожный лейшманиоз Старого Света. Турция, Ближний Восток, Средняя Азия и юг России, Китай, Индия, Средиземноморское побережье, Африка (бассейн реки Конго, Судан, Эфиопия).
Кожный лейшманиоз Нового Света и кожно-сли-зистый лейшманиоз. Леса Южной и Центральной Америки; южная и центральная часть Техаса ( Leishmania mexicana ). Диффузный кожный лейшманиоз. Южная Америка, остров Гаити, Африка.
Инкубационный период Чем больше возбудителей проникло в кожу при укусе, тем короче инкубационный период. Кожный лейшманиоз Старого Света: зоонозный — 1—4 нед, антропонозный — 2—8 мес. Кожный лейшманиоз Нового Све- та: 2—8 нед и более. У тех, кто постоянно проживает в природном очаге, инкубационный период длиннее, чем у приезжих.
Узлы и язвы почти безболезненны. Жалобы на боль появляются только при вторичной бактериальной инфекции.
Элементы сыпи. Первичный очаг — лейшма-ниома — возникает в месте укуса москита. • Кожный лейшманиоз Старого Света
— Антропонозный кожный лейшманиоз ( Leishmania tropica ). Одиночная сухая язва (обычно на лице). В месте укуса возникает папула (бугорок), которая медленно растет и изъязвляется (см. рис. 31-1). Рубцевание длится 1—2 года. После заживления по краям рубца иногда появляются дочерние лейшма-ниомы (это туберкулоидный кожный лейшманиоз).
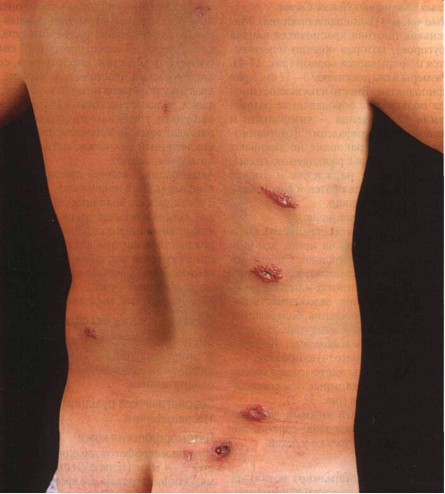
Рисунок 31-2. Кожный лейшманиоз Старого Света: зоонозный тип. Множественные красно-бурые узлы появились на спине в местах укусов москитов. Некоторые из них превратились в кратерообразные язвы с углублением в центре, покрытым коркой. Это — симптом вулкана •
• Кожный лейшманиоз Нового Света
— Язва чиклеро ( Leishmania mexicana ). Маленькая плотная красноватая папула (бугорок), которая обычно изъязвляется и покрывается коркой (рис. 31-4). Размеры язвы достигают 3—12 см; края приподнятые. Вместо изъязвления иногда появляются бородавчатые разрастания. Осложнения — лимфангиит и регионарный лимфаденит. Лейшманио-мы на ушной раковине не заживают годами, приводя к разрушению хряща. Лейшманиомы на кистях и голове обычно не изъязвляются и рассасываются самостоятельно.
— Эспундия ( Leishmania brasiliensis ). Одна или несколько язв на ногах, которые заживают самостоятельно. Спустя месяцы или годы возникают метастатические очаги в носоглотке или в промежности. Проявления: заложенность носа, носовые кровотечения, болезненные обезображивающие язвы (рис. 31-5).
• Диффузный кожный лейшманиоз. Картина напоминает лепроматозную проказу.
Форма. Лейшманиомы часто имеют овальную форму, причем длинные оси совпадают с линиями Лангера (рис. 31-2). Локализация. Зоонозный кожный лейшманиоз: открытые участки тела, голени, лодыжки; лицо страдает только у детей.
Кожно-слизистый лейшманиоз возникает через 3—10 лет после кожного лейшманио-за Нового Света у 30% больных. Симптомы: воспаление, отек, изъязвление слизистой носа; насморк; носовые кровотечения. Перфорация носовой перегородки; разрушение слизистой и хряща носовых раковин. Поражение губ, глотки, миндалин, языка и дна рта, иногда — гортани, трахеи и бронхов. Гиперплазия, гранулематозное воспаление и кровоточивость слизистых; разрушение хрящей. Нарушения дыхания, жевания и глотания, истощение.
Кожный лейшманиоз Старого Света: регионарный лимфаденит. Висцеральный лейшманиоз: поражение костного мозга, печени и селезенки.
Зоонозный кожный лейшманиоз
Укусы насекомых, импетиго, фурункул, кар- бункул, эктима, сибирская язва, контагиозный пустулезный дерматит, ложная коровья оспа, туляремия, гранулема купальщиков, туберкулез кожи, третичный сифилис (гумма), фрамбезия, споротрихоз, североамериканский бластомикоз, керион, миаз, дракункулез, контагиозный моллюск, бородавки, телеангиэктатическая гранулема, язва Бурули, гранулема инородного тела, ке-ратоакантома, базальноклеточный и плоскоклеточный рак кожи, метастазы в кожу, лимфомы, лейкоз.
Антропонозный кожный лейшманиоз, туберку-лоидный кожный лейшманиоз Туберкулезная волчанка, проказа, саркои-доз, эозинофильная гранулема лица, лим-фоцитарная инфильтрация Джесснера, доброкачественная лимфоплазия кожи, диско-идная красная волчанка, псориаз, обыкновенные угри, розовые угри, флегмона, рожа, келоидные рубцы, гранулематоз Веге-нера, третичный сифилис (гумма).
Внутрикожная проба с лейшманином
В природных очагах не используют. При диффузном кожном лейшманиозе реакция отрицательная.
Внутри макрофагов находят амастигот длиной 2—4 мкм (тельца Лейшмана—Донова-на). Инфильтрат из лимфоцитов и плазматических клеток. При окраске по Райту или Гимзе видны голубая цитоплазма амастигот, крупное красное ядро, палочковидный рубиновый кинетопласт.
Лейшманий выращивают на среде Нови— Мак-Нила—Николля при 22—28°С. Для посева используют биопсийный материал. Через 21 сут вырастают подвижные промас-тиготы.
Внутри макрофагов различимы темное уплощенное ядро и палочковидный кинетопласт амастиготы.
Аспирационная биопсия Позволяет обнаружить амастигот в макрофагах.
Клиническая картина, обнаружение амасти-
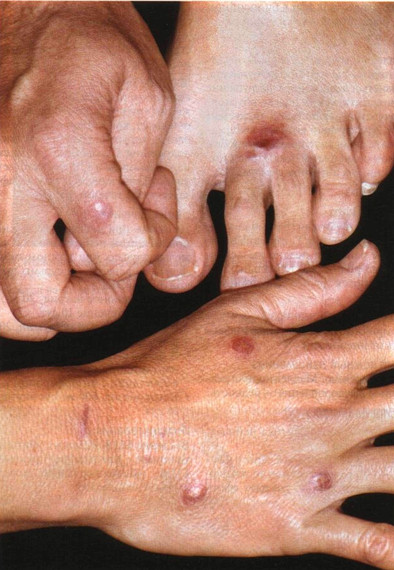
Рисунок 31-3. Кожный лейшманиоз Старого Света: зоонозный тип. Красноватые бугорки на кистях и стопах у супружеской пары, вернувшейся из поездки по Израилю. У жены был такой же бугорок на лице. Все элементы рассосались через 2—3 месяца гот в мазках-отпечатках или в биопсийном материале, рост промастигот в культуре.
Течение болезни зависит от вида возбудителя и состояния клеточного иммунитета. Кожно-слизистый лейшманиоз: разрушение тканей в метастатических очагах обусловлено гиперчувствительностью к антигенам лейшманий. Диффузный кожный лейшманиоз: отрицательная внутрикожная проба с лейшманином объясняется отсутствием иммунных реакций на антигены лейшманий.
Течение и прогноз
Кожный лейшманиоз Независимо от возбудителя ( Leishmania tro - pica , Leishmania major или Leishmania mexi - cana ) больные рано или поздно выздоравливают. При вторичных бактериальных инфекциях образуются грубые, деформирующие рубцы.
Нередки вторичные бактериальные инфекции, смерть от пневмонии.
Диффузный кожный лейшманиоз Не поддается лечению. Медленно прогрессирует, полное выздоровление — редкость.
Лечение и профилактика
Медикаментозная профилактика лейшма-ниоза не разработана.
При кожном лейшманиозе Старого Света желательно отложить лечение до тех пор, пока не образуется язва — это дает время для выработки специфического иммунитета. Если очаг существует дольше 6 мес, обезображивает больного или нарушает трудоспособность, лечение начинают немедленно.
Инъекции препаратов сурьмы в очаг поражения (можно в сочетании с кортикосте-роидами), криотерапия, ультразвуковая терапия, хирургическое иссечение, электрокоагуляция. Смазывание очагов смесью 15% паромомицина и 12% метилбензетония хлорида с размягченным белым парафином 2 раза в сутки в течение 10 сут.
Показано при диффузном кожном и кож-но-слизистом лейшманиозе, а также в тяжелых случаях при кожном лейшманиозе. Лечение препаратами сурьмы проводят под контролем ЭКГ.
• Стибоглюконат натрия, 20 мг/кг/сут в/в или в/м в течение 10 сут.
• Сурьмянокислый меглумин, 20 мг/кг/сут в/м в течение 10 сут.
• В упорных случаях — амфотерицин В (или пентамидин, или стибоглюконат натрия) в сочетании с интерфероном у.
• Кетоконазол, 600 мг/сут внутрь в течение 28 сут.
Введение БЦЖ в смеси с убитыми промас-тиготами. Вакцинация рекомбинантной БЦЖ, экспрессирующей поверхностный антиген лейшманий.
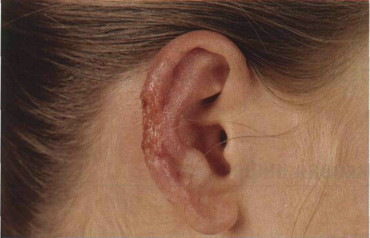
Рисунок 31-4. Кожный лейшманиоз Нового Света: язва чиклеро. Глубокая язва на ушной раковине в месте укуса москита. В Центральной и Южной Америке эта форма заболевания встречается чаще всего
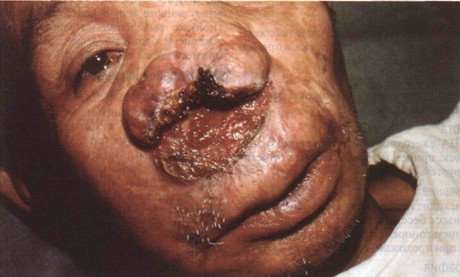
Рисунок 31-5. Кожно-слизистый лейшманиоз: эспундия. Болезненная, обезображивающая язва; разрушение носа. (Публикуется с разрешения доктора Eric Kraus )
• Инкубационный период от 2-8 месяцев до 1,5 лет.
Клинические формы:
а) стадия бугорка;
б) стадия изъязвления;
в) стадия рубцевания.
• Туберкулоидный кожный лейшманиоз.
Кожный лейшманиоз антропонозный (поздно изъязвляющаяся форма):
• Течение медленное. Стадии: буроватый бугорок диаметром 2-3 мм с центральной чешуйкой, ч/з 3-6 мес. - диаметр бугорка - 5-10 мм, буровато-красный, с чешуйчатой коркой, под ней - язва, постепенно увеличивающаяся за счет распада окружающего инфильтрата. Рубцевание ч/з 1-2 года, остается розовый, затем бледный атрофичный рубец. Язвы на открытых участках кожи, число их от 1 до 10.
• Конусовидный бугорок диаметром 2-4 мм ч/з несколько дней достигает 10-15 мм. В центре - некроз, при отторжении его - язва, окруженная широким инфильтратом и отеком. Яркая краснота. Легкая болезненность. Диаметр язвы увеличивается до 50 мм и более. Если язв много (десятки и сотни) диаметр их меньше. Края их подрытые, дно покрыто некротическими массами, обильное серозно-гнойное отделяемое. К 3-му мес. - разрастание грануляций, через 4-5 мес. – эпителизация.
Кожные Л. Нового Света:
• Протекают с поражением кожи, слизистых оболочек с язвенно-некротическими изменениями.
Исходы лейшманиозов:
• Висцеральные формы: без лечения - летальный исход; при своевременном лечении – выздоровление.
• Кожный Л.: обезображивающие рубцы, лимфостаз на нижних конечностях, развитие хронической туберкулоидной формы (длится до 20 лет) при отсутствии лечения.
Диагностика: Клиническая; Эпидемиологическая; Лабораторная.
1. Висцеральный лейшманиоз:
• Микроскопический метод - мазок крови, толстая капля крови, мазок из пунктата костного мозга.
• Паразитологический - посев пунктата костного мозга.
• Биопсия л/у, редко – селезенки; трепанобиопсия подвздошной кости с микроскопией и посевом биоптата.
• Серологические методы – РНИФ, ИФА, РСК, реакция латекс - агглютинации.
• Биологическая проба - заражение хомячков.
• Внутрикожная проба с лейшманиином - у реконвалесцентов.
2. Кожный лейшманиоз:
• Микроскопический метод: соскоб со дна язв, материал из краевого инфильтрата бугорка.
• Паразитологический метод: выделение культуры лейшманий из местных поражений.
• Биологическая проба на белых мышах или хомячках.
Лечение:
Висцеральный лейшманиоз:
• Препараты 5-валентной сурьмы в постепенно возрастающих дозах. Антимониат меглюмин 60 мг/кг массы в сутки, в 1-й день 1/4 дозы, 2-й день - 1/2 дозы, 3-й день - 3/4 дозы, 4-й день полная доза, глубоко в/м. Курс 10-15 инъекций, повторный курс – ч/з 4-6 недель (при необходимости дозу увеличивают до 100 мг/кг).
• При неэффективности препаратов сурьмы - амфотерицин В 0,25-1 мг/кг массы тела. Вводят медленно в/в в 5% р-ре глюкозы. Курс лечения 8 недель. Пентамидин 3-4 мг/кг массы ч/з день в/м, 10-15 инъекций (под контролем АД в положении лежа).
• Профилактика бактериальной инфекции.
Кожный лейшманиоз:
• Пентамидин 3-4 мг/кг массы в/м ч/з 2 дня, 3-4 инъекции.
• При диссеминированных формах - амфотерицин В (как при висцеральном Л.).
• Мономицин 250 тыс ЕД х 3 р/сутки, в/м, на курс 10 млн ЕД, детям 4- 5 тыс ЕД/кг массы 3 р/день.
• Мази, примочки, присыпки, содержащие противолейшманиозные препараты.
• Внутрикожное обкалывание лейшманиом уротропином, берберина сульфатом, р-ром мономицина (ранние стадии).
• Аминохинол 0,2 г х 3 р/день, на курс 11- 12 г.
• Лазеротерапия (излечение без рубцевания).
• В тяжелых случаях - солюсурьмин 20% р-р в/в, ежедневно, 0,35-0,5 мл/кг массы, курс лечения 3-4 недели.
Профилактика:
• Изоляция и лечение больных.
• Санация собак, зараженных лейшманиозом.
• Борьба с москитами.
• Прививки живыми культурами лейшманий на закрытых участках кожи – кожный зоонозный лейшманиоз.
БРУЦЕЛЛЕЗ
Этиология:Brucella melitensis (мелкий рогатый скот), Вr. abortus (крупный рогатый скот), Br. suis (свиньи), Br. canis (собаки), Br. neotomae (пустынные кустарниковые крысы), Br. ovis (овцы).
Эпидемиология:
• Источники - мелкий (козы, овцы) и крупный рогатый скот, свиньи, олени, лошади, собаки, кошки.
• Пути передачи - алиментарный, контактно-бытовой, аэрогенный.
• Сезонность - весенне-летняя (отел, окот, опорос).
• Поражаемость - работники ферм, ветеринары, работники, занятые первичной переработкой кож и шерсти.
Классификация:
| Течение | Выраженность очаговых проявлений |
| Острый Острый рецидивирующий Хронический активный Хронический неактивный Резидуальный | Нет Нет, имеются свежие Нет, имеются свежие Нет, остаточные Органические и функциональные |
Варианты течения хронического бруцеллёза:
• Локомоторная форма: с поражением мягких тканей, твердого скелета, суставов.
• Нейробруцеллез: с поражением периферических отделов, ЦНС, психобруцеллез.
• Висцеральные формы: легочная, сердечно-сосудистая, гепатолиенальная.
Критерии резидуального бруцеллеза: Стойкие функциональные и органические изменения; Отсутствие активности процесса в течение 2 лет (отрицательные серологические реакции при многократной постановке).
Клиника острого бруцеллеза:
• Острое начало, фебрильная лихорадка, ознобы, боли в суставах, головная боль, разбитость, снижение аппетита, гипергидроз.
Клиника хронического бруцеллеза:
• Лихорадка субфебрильная, состояние относительно удовлетворительное.
• Поражение локомоторного аппарата: полиартриты, бурситы, периоститы, перихондриты, тендовагиниты, миозиты.
• Поражение нервной системы: арахноидиты, менингоэнцефалиты, невриты, плекситы, радикулиты.
• Поражение половой системы: выкидыши, эндометриты, оофориты, маститы, эпидидимиты, орхиты
• Поражение висцеральных органов: легкие, сердце, печень, селезенка.
ракция иммунофлюоресценции, ИФА (высокочувствительный метод).
• Кожно-аллергическая проба: внутрикожная проба Бюрне (оценка через 24-48 часов). Папула до 10 мм - отрицательная, 10-25 мм - слабо положительная 1+, 25-40 мм - положительная 2+, 40-60 мм - резко положительная 3+, более 60 мм - гиперергическая 4+.
Этиотропная терапия:
• Рифампицин 0,6-0,9 г в сутки в сочетании с доксициклином 0,2 г в сутки. Курс лечения 6 недель.
• Бисептол-480. По 2 таб. х 1 р/день, курс 20 дней, затем тетрациклин 0,4 г х 4 р/день, курс 10 дней.
• Бисептол- 480. По 2 таб. х 1 р/день, курс 40 дней (при непереносимости антибиотиков).
Патогенетическая и симптоматическая терапия:
• Дезинтоксикационная терапия: 5% р-р глюкозы, р-р Рингера, гемодез.
• НПВС: бутадион, реапирин, ортофен, бруфен, индометацин, пироксикам.
• Хинолиновые препараты: хлорохин, делагил.
• Десенсибилизирующие средства: тавегил, супрастин, хисмонал, пипольфен, димедрол.
• Кортикостероиды - в тяжелых случаях.
• Анаболические стероиды: нерабол, ретаболил.
• Иммуномодуляторы: левамизол 150 мг 1 раз ч/з 3 дня (всего 6 приемов).
• Биостимуляторы: алоэ, стекловидное тело, румалон.
• Физиотерапия: ультразвук, ионофорез, УВЧ и др.
Диспансеризация: Осмотр больных и реконвалесцентов 2 р/год (весна, осень); Снятие с учета - отсутствие активности процесса в течение 2 лет.
Показания к санаторно-курортному лечению:
• Не ранее, чем через 3 месяца после исчезновения признаков активного процесса.
• Поражение опорно-двигательного аппарата – грязелечение.
• Функциональные нейро-вегетативные нарушения - бальнеологическое лечение (сероводородные и радоновые воды).
• Поражение ПНС (невриты, плекситы, радикулиты) - показаны местные или общие грязевые процедуры.
Специфическая профилактика бруцеллеза:
• Ветеринары, зоотехники, доярки, персонал кожевенных предприятий, занятых первичной переработкой сырья из районов, неблагополучных по бруцеллезу.
• Вакцина Здродовского-Вершиловой из штамма 19 ВА (живая, сухая). Однократно, п/к. Ревакцинация: 1/2 дозы ч/з 8-12 мес.
БЕШЕНСТВО
Этиология: Вирус Neuroryctes rabii семейства Rabdoviridae, содержит РНК. Уличный вирус - циркулирует в природе. Фиксированный вирус получен в лаборатории, не выделяется со слюной.
Эпидемиология:
• Источники инфекции - инфицированные животные (лисы, волки, собаки, кошки, летучие мыши, грызуны, лошади, мелкий и крупный рогатый скот). Редко – человек.
• Механизм заражения - укусы, ослюнение поврежденной кожи и слизистых. Очень редко: аэрогенный, алиментарный, трансплацентарный, при пересадке роговицы глаза.
Фазы патогенеза:
1. Фаза заражения.
2. Фаза миграции вируса в ЦНС (периневрально). Из ЦНС - в слюнные железы.
3. Церебральная фаза с нарушением корковых функций.
4. Фаза дегенерации клеток ЦНС и перерождения периферических двигательных нейронов.
5. Центробежное распространение вируса по ходу нервных стволов с поражением ПНС.
Клинические формы:
• Атипичные - паралитическая, церебральная, бульбарная, мозжечковая, менингеальная.
Инкубационный период от 12 дней до 1 года и более (инкубация короче при укусе головы, лица, у детей).
Стадии типичной формы болезни:
• Начальная – депрессия. • Стадия возбуждения. • Стадия параличей.
Симптомы начального периода:
• Неприятные ощущения в месте укуса (жжение, зуд, гиперестезия кожи) и местные воспалительные изменения (рубец краснеет, припухает).
• Необъяснимый страх, тревога, депрессия, нарушение сна, устрашающие сновидения.
• Симпатикотония - слезотечение, широкие зрачки, потливость, саливация.
Симптомы периода возбуждения:
• Повышенная рефлекторная возбудимость.
• Глоточно-гортанные спазмы; гидрофобия, аэрофобия, фотофобия, акустофобия, панфобия.
• Приступы буйства, в межприступный период сознание проясняется.
• Слуховые, зрительные галлюцинации устрашающего характера.
Симптомы периода параличей:
• Снижение двигательной и чувствительной функций.
• Параличи мышц нижних конечностей, языка, лица.
• Гипертермия (температура тела 40-42°).
• Артериальная гипотония, тахикардия, цианоз.
• Летальный исход через 12- 20 часов от паралича сердца или дыхательного центра.
Лабораторная диагностика:
• Обнаружение а/гена вируса в отпечатках с роговицы, в биоптатах кожи (на границе роста волос на шее) методом флюоресцирующих а/тел.
• Выделение вируса из СМЖ, слюны, слезной жидкости - биологическая проба.
• Обнаружение антител в СМЖ в титре 1:200 и более.
• РТГА, РНГА – 4-кратное нарастание титра антител.
• Гистологическое исследование: обнаружение телец Бабеша-Негри в аммоновом роге.
Исходы заболевания: Летальность 100% (в мире описаны 3 случая выздоровления).
Лечение: Симптоматическая терапия - аналгетики, седативные, наркотики, ИВЛ.
Специфическая профилактика:
• Вакцина антирабическая, культуральная, очищенная, концентрированная, сухая (фиксированный вирус бешенства, штамм Внуково-32, выращенный на культуре клеток почек сирийского хомяка, инактивированный УФЛ, Россия). Содержимое ампулы растворяется стерильной дистиллированной водой. Вводится медленно в дельтовидную мышцу, детям до 5 лет - в мышцы бедра (верхняя передне-боковая часть). 1 доза вакцины - 1 мл. В 1 ампуле (2,5 МЕ). Зарубежные вакцины: Рабипур (Кайрон Беринг, Германия), ХДСВ (Пастер Мерье Коннот, Франция).
• Антирабический иммуноглобулин гомологичный (человеческий). Ампула содержит 5-10 мл (Россия); Имогам Рабис и Имогам Раж (Пастер Мерье Коннот, Франция).
• Антирабический иммуноглобулин гетерологичный (лошадиный).
Профилактическая иммунизация:
• Лицам, работа которых связана с риском заражения: ветеринары, охотники, лесники, кинологи и т.д.
• Иммунизация - 3 инъекции антирабической вакцины в 1-й, 7-й, 30-й дни.
• Ревакцинация - через год, затем каждые 3 года 1 доза вакцины.
• Противопоказания - острые инфекционные заболевания, хронические заболевания в стадии обострения, системные аллергические реакции на вакцину или антибиотики (аминогликозиды), беременность.
Экстренная антирабическая помощь:
• ПХО раны: обильно промыть водой с мылом, обработать 70˚ спиртом или настойкой йода. Наложение швов только по показаниям (обширная рана, косметические дефекты, кровотечение).
• Введение антирабической вакцины.
• По показаниям: антирабический иммуноглобулин (инфильтрация вокруг и в глубине раны, остаток в/м) - в места, отдаленные от введения вакцины.
Дозы и кратность введения препаратов детям и взрослым определяется: характером и локализацией повреждения; состоянием животного в момент укуса и ч/з 10 дней; эпидситуацией в регионе.
Схема прививок:
• Если животное здорово в момент укуса и ч/з 10 дней, укусы поверхностные, одиночные в туловище, конечности (кроме кистей, гениталий) - прививки не проводятся.
• Если животное подозрительное на бешенство, но ч/з 10 дней здорово, вводят вакцину по 1 мл на 1, 3, 7 день.
• При таких же укусах, если животное заболело бешенством, убежало, вводят вакцину по 1 мл на 1, 3, 7, 14, 30, 90 дни (безусловные показания).
• При ослюнении слизистых оболочек, укусах головы, шеи, кистей, пальцев, гениталий, множественных или обширных повреждениях любой локализации:
а) если животное здорово в момент укуса (условные показания) и ч/з 10 дней - вводят антирабический гетерологичный иммуноглобулин (40 МЕ/кг массы тела) или гомологичный (20 МЕ/кг) и антирабическую вакцину (1 мл) на 1, 3, 7 день;
б) если животное больно бешенством, убежало (безусловные показания) - вводится по Безредко антирабический иммуноглобулин (40 МЕ/кг массы) или гомологичный (20 МЕ/кг) и вакцина (по 1 мл на 1, 3, 7, 14, 30, 90 дни).
Осложнения при антирабических прививках:
Непосредственно при прививках:
• Местная реакция - зуд, гиперемия, отек, регионарный лимфаденит.
• Слабость, головная боль.
Отдаленные:
• Поражения ЦНС: менингоэнцефалит, миелит, психические нарушения; поражения ПНС: полирадикулоневриты, мононевриты, как результат демиелинизирующих нарушений аллергической природы.
• Сывороточная болезнь - результат введения гетерогенного антирабического иммуноглобулина.
Лечение поствакцинальных осложнений, протекающих с поражением НС:
• Прервать курс прививок. Дополнительно ввести антирабический иммуноглобулин по показаниям (заведомо бешеное животное или подозрительное на бешенство).
• Госпитализация (неврологические стационары).
• Строгий постельный режим.
• Преднизолон 100-120 мг/сут в 4 приема 2- 4 недели (постепенное снижение дозы).
• Нормальный человеческий иммуноглобулин: 6 мл в/м 1 р/день ежедневно 3-4 дня, затем ч/з день 2- 4 раза.
• Витамины: С, группы В.
• Прозерин, галантамин, дибазол, стрихнин.
• Церебролизин, циннаризин, кавинтон.
• При необходимости - реанимационные мероприятия.
• ЛФК, массаж – в восстановительном периоде.
Диспансеризация:
• Восстановительная терапия (купирование демиелинизирующего процесса в ЦНС). Витаминотерапия (группа В, токоферол). Церебролизин, глюконат кальция, глютаминовая кислота.
• Периферические парезы и параличи (1 раз в 6 мес.): прозерин, галантамин; ЛФК и электростимуляцией мышц.
• Центральные спастические парезы: мелликтин, тропацин, кондельфин.
• Остаточные явления миелита: бальнеотерапия (грязи, рапные и сероводоро- дные ванны).
СТОЛБНЯК
Этиология: Clostridium tetani. Споры сохраняются во внешней среде годами. Анаэроб. Экзотоксин состоит из тетаноспазмина и тетаногемолизина. Тетаноспазмин нейротропен, поражает двигательные центры спинного и головного мозга, нейрорецепторы мышц.
Эпидемиология:
Постоянный обитатель толстого кишечника травоядных животных и человека (у 5-40%). С фекалиями попадает в почву (в виде спор). В черноземной почве может вегетировать.С учетом входных ворот различают:
• Травматический столбняк (ранения, инъекции, операции, укусы животных, обморожения, ожоги, роды, аборты, столбняк новорожденных).
• Вследствие наличия язв, пролежней, распадающихся опухолей.
• Криптогенный (входные ворота неустановлены).
Фазы патогенеза:
1. Заражение (поврежденная кожа, слизистые оболочки).
3. Проникновение токсина в ЦНС: паралич вставочных нейронов полисинаптических рефлекторных дуг, тонические судороги; повышена возбудимость коры мозга; клонические (тетанические) судороги; ацидоз; гипоксемия; гипокалиемия.
4. Клинико - иммунологическое выздоровление.
Клиническая классификация:
• 1. Распространенность процесса: общий (генерализованный) столбняк, местный столбняк.
• 2. Течение: молниеносное, острое, подострое (редко).
• 3. Степень тяжести: легкая, среднетяжелая, тяжелая, очень тяжелая.
Начальные симптомы столбняка:
• Болезненное подергивание мышц в области раны.
• Боли в мышцах спины, конечностей, массетеров.
• Тризм жевательных мышц.
• Иногда боли в горле, нарушение глотания.
• Ригидность мышц затылка.
• Нарастающая ригидность мышц туловища и проксимальных отделов конечностей.
Типичный симптомокомплекс общего столбняка:
• Тризм жевательных мышц.
• Ригидность мышц всего тела и проксимальных отделов конечностей, не исчезает вне приступов судорог.
• Судороги болезненные, не захватывают кисти.
• Зрачки нормальных размеров.
• Повышенная рефлекторная возбудимость.
Варианты судорожных сокращений:
• Эмпростотонус (вид плода).
• Плевростотонус (изгиб в сторону).
• Бульбарный столбняк (головной столбняк Бруннера).
Проявления местного столбняка:
• Лицевой паралитический столбняк: тризм, сардоническая улыбка, ригидность мышц затылка, парезы 3 и 6 пар ЧМН.
• Поражение в области раны - боль, напряжение мышц, тетанические судороги (эпилепсия культи).
Осложнения столбняка:
• Ранние: пневмонии, разрывы мышц, сухожилий, переломы, вывихи, ИМ, паралич сердечной мышцы.
• Поздние: деформация позвоночника, контрактуры мышц, суставов, паралич черепных нервов.
• Рецидивы болезни крайне редки.
Прогностически неблагоприятные симптомы:
• Судороги в области голосовой щели.
• Судороги дыхательных мышц.
Диагностика: Клинико-эпидемиологическая.
Лечение:
Последнее изменение этой страницы: 2016-04-23; Нарушение авторского права страницы
Читайте также:


