Виды паразитарных кист печени при мрт диагностике
а) Терминология:
1. Синонимы:
• Билиарная киста, печеночная киста
2. Определения:
• Доброкачественное, врожденное или приобретенное образование, заполненное жидкостью, стенка которого выстлана эндотелием желчных протоков
1. Общая характеристика:
• Ключевой диагностический признак:
о Анэхогенное образование с задним акустическим усилением, хорошо различимой задней стенкой и без васкуляризации
• Локализация:
о Могут располагаться в любом сегменте печени
• Размеры:
о Варьируют от нескольких мм до 10 см
• Морфология:
о Могут быть однокамерными или многокамерными с едва заметными перегородками
о Заполнены анэхогенной жидкостью
о Иногда осложняются кровотечениями
• Ключевые моменты:
о Действующая теория: истинные кисты печени образуются из гамартомной ткани
о Распространенное доброкачественное образование в печени, встречается у 2-7% популяции
о Врожденная или приобретенная: простая печеночная киста или киста желчного протока:
- Единичная или множественные
- Не сообщается с желчными протоками
- Чаще встречается у женщин
- Чаще всего бессимптомная
о Когда количество кист > 10, необходимо заподозрить фиброполикистозные болезни:
- Аутосомно-доминантная поликистозная болезнь печени (АДПБП) (количество > 20 кист является диагностическим признаком для АДПБП)
- Аутосомно-доминантная поликистозная болезнь почек
- Гамартомы желчных протоков
о Приобретенные кистоподобные поражения печени:
- Травма (серома или билома)
- Инфекция: гнойная или паразитарная
- Новообразования: первичные или метастатические
2. УЗИ при кисте печени:
• Серошкальное ультразвуковое исследование:
о Неосложненная простая киста:
- Круглая и анэхогенная
- Четко различимая задняя стенка
- Заднее акустическое усиление
- Гладкие или дольчатые границы
- Тонкие или неразличимые стенки
- Перегородки отсутствуют или едва различимы
- Узлы или кальцификация стенок отсутствуют
- Не пересекает сегменты
- Прилежащая паренхима печени не изменена о Геморрагическая или инфицированная киста:
- Внутренне содержимое (сгустки крови или нити фибрина) могут образовывать слой или быть рассредоточенными в пределах кисты
- Образование перегородок/утолщение стенок
- ± кальцификация
о Аутосомно-доминантная поликистозная болезнь печени:
- Множественные (> 10) размерами 1-10 см
- Анэхогенные или с различными включениями, возникшими из-за кровоизлияния или инфицирования
- Стенки некоторых кист кальцинированы
- Могут присутствовать едва различимые перегородки
- Часто в печени число кист настолько велико, что из не удается сосчитать
- В тяжелых случаях сохраняется лишь небольшое количество паренхимы печени; сегментарное строение печени и ее нормальная форма перестают прослеживаться
- Осмотрите почки на предмет поликистозной болезни почек
• Цветовая допплерография:
о Прилежащие сосуды могут сдавливаться крупными кистами
о Внутренняя васкуляризация отсутствует

(Левый) Поперечный и продольный серошкальные ультразвуковые срезы печени. Визуализируется киста с едва различимой перегородкой.
(Правый) Поперечный серошкальный ультразвуковой срез печени высокого разрешения. Визуализируется небольшая киста под капсулой печени с хорошо различимой задней стенкой.
3. КТ при кисте печени:
• КТ без контрастирования:
о Простая киста печени или желчных протоков:
- Четко определяемые границы с гладкими, тонкими стенками
- Плотность воды (от -10 до +10 HU)
- Перегородки отсутствуют или едва различимы, обычно до двух, тонкие
- Отсутствуют уровни жидкость/включения или кальцификация стенки
о Если киста осложняется кровоизлиянием, слои включений могут быть гиперденсивными или образование может имитировать опухоль
• КТ с контрастированием:
о Простая киста печени или АДПБП:
- Неосложненные или осложненные (инфицированные): нет контрастного усиления
4. МРТ при кисте печени:
• Простая киста печени или АДПБП:
о Т1-взвешенное изображение: гипоинтенсивная
о Т2-взвешенное изображение: гиперинтенсивная:
- Выраженное увеличение интенсивности сигнала из-за чисто жидкостного содержимого
- Иногда неотличима от типичной гемангиомы
о Магнитно-резонансная холангиопанкреатография (МРХПГ): не сообщается с желчными протоками:
• Осложненная (геморрагическая) киста
о Т1- и Т2-взвешенные изображения:
- Вариабельная интенсивность сигнала (из-за смеси производных крови)
- ± уровень жидкости
• Т1-взвешенное изображение С+: нет усиления
5. Рекомендации по визуализации:
• Лучший метод визуализации:
о Ультрасонография
о В некоторых случаях образования, обнаруженные при КТ или МРТ, не удается идентифицировать; ультразвуковое исследование может помочь установить кистозных характер этих образований
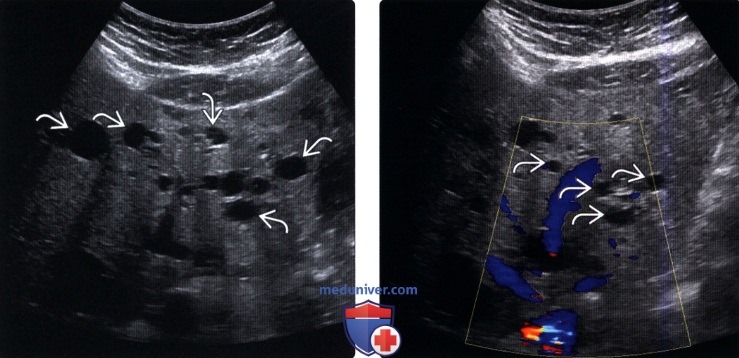
(Левый) Поперечный серошкальный ультразвуковой срез печени. Визуализируются множественные кисты по всей печени у пациента с поликистозной болезнью печени.
(Правый) Поперечный ультразвуковой срез печени с цветовой допплерографией доказывает, что множественные кисты печени не имеют внутренней васкуляризации.
в) Дифференциальная диагностика кисты печени:
1. Кистозные или некротические метастазы:
• Нет заднего акустического усиления
• Включения, узлы в стенках или толстые перегородки
• Васкуляризированные стенки
2. Абсцесс:
• Сложносоставное содержимое с включениями
• Толстые или тонкие множественные перегородки
• Узлы и васкуляризация в стенках
• Прилегающая паренхима может быть неоднородной и гипоэхогенной
3. Эхинококковая (гидатидная) киста:
• Большое, кистозное образование в печени с четкими границами и большим количеством дочерних кист на периферии
• Вид кисты в кисте
• Однокамерная, многокамерная, с множеством перегородок, гетерогенная
• С плавающей мембраной и дочерними кистами внутри
• ± кальцификация и расширение желчных протоков
4. Билиарная цистаденома/цистаденокарцинома:
• Кистозное образование с множеством перегородок; утолщенные или васкуляризированные перегородки
• Чаще встречается у женщин
• Может отмечаться точечная кальцификация стенки или перегородки
• Узелки в стенке или папиллярные разрастания с васкуляризацией предполагают цистаденокарциному
• Желчные протоки могут быть расширены
5. Билома:
• Скопление желчи, обычно связанное с повреждением билиарного тракта
• Обычно присутствуют симптомы
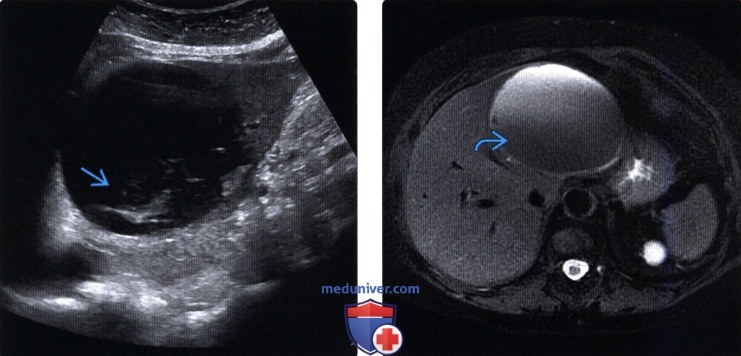
(Левый) Продольный косой ультразвуковой срез печени. Визуализируется осложненная киста печени с осевшими постгеморрагическими включениями.
(Правый) MPT, Т2 FS, аксиальная проекция, тот же пациент. Слой со сниженной интенсивностью сигнала в осложненной кисте соответствует постгеморрагическим включениям.
г) Патология кисты печени:
1. Общая характеристика:
• Этиология:
о Врожденная простая киста печени:
- Дефект в развитии внутрипеченочной желчевыводящей системы
• Ассоциированные состояния:
о АДПБП:
- У 50% также присутствует поликистозная болезнь почек; М:Ж = 1:2
- Множественные кисты в печени различного размера
о Поликистозная болезнь почек: у 83% отмечаются кисты в печени
о Туберозный склероз
2. Макроскопические и хирургические особенности:
• Стенка кисты: толщиной
Редактор: Искандер Милевски. Дата публикации: 30.10.2019
Паразитарная киста печени является патологическим образованием, вызванным внедрением гельминтов в ткани органа. Разрушение клеток приводит к образованию одной или нескольких кист в зависимости от вида червей и длительности их негативного влияния.

Паразитарная опухоль возникает вследствие внедрения гельминтов в ткани органа.
Разновидности паразитарных кист
Образование затрагивает глубокие слои органа или формируется на его поверхности. Внутри кисты наблюдается содержимое, которое включает в себя желчные компоненты и отходы жизнедеятельности паразита.
-
Альвеококковая. Полость с паразитом имеет вид плотного узла, сформированного из соединительной ткани, замещающей здоровые клетки печени. Узел составляет множество пузырьков, сращённых между собой. В них развиваются зародыши гельминтов. Взрослая особь не превышает длину 2,2 мм.

Образуется в виде множества пузырьков, сращённых между собой.
Эхинококковая киста печени. После попадания в печень ленточный червь формирует вокруг себя пузырь с плотной оболочкой. В нём происходит размножение новых паразитов. Эхинококк достигает 5 мм в длину.

Ленточный червь.
При отсутствии лечения паразитарной кисты печени может образоваться капсула размером более 10 см. Этот процесс вызывает различные симптомы и осложнения.
Признаки
Киста развивается медленно. На протяжении многих лет могут отсутствовать признаки заражения. На ранней стадии капсула не сдавливает близлежащие органы, но уже отмечается негативное влияние паразитов на печень.

Боль и тяжесть в правом подреберье.
При увеличении органа возникает тяжесть в правом подреберье. Дискомфорт похож на проявления холецистита. Пациента периодически мучает тошнота и нарушение аппетита. Нередко проявляются диспепсические расстройства — постоянная диарея и изжога.
Прогрессирование болезни ведет к стойкому увеличению печени, верхние отделы хорошо пальпируются. Осложнённая патология характеризуется трансформацией кисты, желчные протоки сдавливаются, кровообращение нарушается. На фоне этого возникает рвота и повышение артериального давления.
Нарушение метаболизма в органе вызывает аллергические реакции различной интенсивности. Больной испытывает зуд на коже, его периодически мучают высыпания и покраснения.
Причины возникновения
Паразиты живут за счёт промежуточного и окончательного хозяина. Первое место по частоте заражения занимают собаки и домашние кошки. Они являются основными переносчиками в быту. Гельминты переходят к промежуточному хозяину, которым является домашний скот.

Жизненный цикл паразита.
Заражение человека происходит через:
- употребление продуктов, прошедших недостаточную обработку;
- поедание ягод или сбор растений на лесных массивах, где нет возможности помыть руки или обработать пищу;
- питьё воды в непригодных для этого водоёмах (реки, озёра);
- контакт с животным, который является носителем паразита.
По статистике, заражение людей происходит в несколько раз чаще в регионах с развитым животноводством и при активном отдыхе на природе без соблюдения норм гигиены.
Осложнения
Осложнения на фоне заражения гельминтами возникает при отсутствии диагностики и своевременного лечения. Киста с паразитом растёт на протяжении многих лет, и вызывает серьёзные нарушения в работе печени.
-
Механическая желтуха. Патология формируется при сдавливании капсулой желчных протоков. Активизируется воспалительный процесс, происходит закупорка мелкими добавочными кистами.

Формируется при сдавливании желчных протоков.

Гельминты распространяются в другие отделы организма с потоком крови.
Диагностические методы
Врачи собирают информацию о течении болезни — когда появились болевые ощущения и другие симптомы, отмечается ли снижение веса. Узнают сколько раз были случаи механической желтухи или аллергических реакций. В большинстве случаев первичный осмотр указывает на увеличение печени, край органа не имеет однородности.
Анализы крови показывают увеличение количества лейкоцитов определённой группы, которые необходимы для обезвреживания чужеродного белка. Скорость оседания эритроцитов имеет повышенные показатели даже после приёма противовоспалительных препаратов. Биохимический тест показывает увеличение ферментативной функции, что говорит о разрушении печёночной ткани.

Аллергические пробы.
- Сыворотка крови необходима для анализа ИФА. Это высокоточное диагностирование определяет количество антител, которые вырабатываются в ответ на внедрение паразитов.
- Проба Касони. Пробу делают путём введения эхинококкового антигена. При заражении паразитами в месте пробы формируется папула с покраснением. Место инъекции начинает сильно чесаться, что говорит о возникновении положительной аллергической реакции.
- УЗИ. Исследование показывает размеры печени, очаги поражения и размеры капсул. Ультразвуковое исследование органа позволяет установить точный диагноз. В большинстве случаев дополнительные методы не нужны.
- КТ. Более открытую информацию даёт развёрнутое обследование. С его помощью оценивают состояние печени, степень нарушений, выявляют сопутствующие патологии. Наряду с компьютерной томографией используют и МРТ, которое позволяет отследить процессы в печёночной ткани.
Лечение
Если у пациента нет выраженных осложнений, связанных с интоксикацией организма, он может лечиться амбулаторно. Но ему необходимо постоянно посещать лечащего врача и проходить дополнительные контрольные исследования. Необходимо пройти все анализы и процедуры, лечение начинается с устранения паразитарной инвазии. Восстановление тканей печени и физиологических процессов возможно только после уничтожения гельминтов.
В терапию включают препараты, обеспечивающие симптоматическое лечение. Анальгетики позволяют устранить боль. Если пациента мучает тошнота, ему назначают противорвотные препараты. Большую поддержку печени дают гепатопротекторы. Они способствуют регенерации клеток органа.
Консервативная терапия для устранения эхинококка обладает небольшой эффективностью. В большинстве случаев капсулу с паразитом обнаруживают на поздней стадии, что ведёт к излитию содержимого в брюшную полость.
Для лечения паразитов на ранней стадии применяют карбаматбензолимидазолы. Химиотерапию назначают в основном пациентам молодого возраста.
После употребления лекарственных препаратов активное вещество быстро распространяется по организму и достигает паразитарной капсулы. Но при её огромных размерах или возрасте пациентов от 40 лет лечение не приводит к выздоровлению.
Приём большого количества средств от паразитов вызывает многочисленные побочные эффекты. У некоторых пациентов наблюдается анемия.
Хирургическое вмешательство
Единственным путём полного удаления паразитарной кисты является операция. Если стенки капсулы сохраняют целостность, врач склоняется к лапароскопическому лечению печени. Это оперативное вмешательство проводится с минимальным травматизмом для сосудов и тканей органа. Киста с паразитом вылущивается полностью, если располагается на поверхности. При росте в более глубоких слоях стенки капсулы сохраняют, а её содержимое полностью эвакуируют.
Если перед операцией произошёл прорыв паразита и излитие содержимого в брюшную стенку, хирург проводит открытое хирургическое лечение. Это необходимо для очищения тканей и введения антисептических растворов. При лечении перитонита может проводиться несколько операций подряд.
Используется лапаротомия и лапароскопия печени, а также паллиативный метод. Он предусматривает введение в паразитарную кисту вещества, благодаря которому происходит гибель червей.
Восстановительный период после операции индивидуален для каждого пациента. Если в ходе диагностики обнаружили более одной кисты с паразитом в разных органах, пациенту назначают несколько операций. В этом случае восстановление будет длительным. Сложная реабилитация наблюдается и после лапаротомии. Процесс восстановления может достигать 3-4 месяцев.
Народные средства
Лечение паразитов народными средствами используется только в качестве дополнения к основной терапии. Отказ от операции может привести к ухудшению состояния пациента и вызвать у него осложнения, несовместимые с жизнью.
К противопаразитарным растениям относят полынь, пижму, имбирь. Их заваривают и пьют в качестве чая. Пижму и полынь можно употреблять в сухом виде, запивая водой. Использование трав допустимо, если на них нет аллергической реакции.
Профилактика
Защитить себя от заражения паразитами довольно сложно. Эхинококк и альвеококк свободно перемещаются по воздуху от экскрементов, сохраняются в густой траве леса.

Необходимо тщательно мыть руки с мылом.
Необходимо соблюдать общую гигиену. После контакта с любыми животными, особенно домашним скотом, необходимо сразу мыть руки. Овощи, фрукты и ягоды требуется обрабатывать проточной водой. Домашним животным для профилактики проводят дегельминтизацию. Чтобы исключить риск заражения описторхозом, требуется проводить тщательную термическую обработку рыбы.
При обнаружении симптомов и ухудшении в работе печени больному важно пройти обследование, и исключить риск заражения паразитами.
При клиническом обследовании больных играет роль анамнез, когда больные отмечают наличие опухоли в правом подреберье, длительно существующей и медленно увеличивающейся. Пальпируемая опухоль отмечается почти у всех больных. При этом связанная с печенью округлая плотно-эластическая опухоль чаще располагается в правой половине органа. А.Е. Борисов (2002) отмечал, что кисты локализуются в правой половине печени у 55% больных. При множественных кистах (поликистозе) пальпируется увеличенная бугристая печень.
По материалам клиники Майо, только 17% больных до операции при солитарных кистах имели клинические проявления. B.C. Шапкин (1970) и Б.В. Петровский (1972) отмечают, что клинические симптомы солитарных кист печени начинают появляться, когда киста достигает размеров более 5-7 см. Главный из клинических симптомов — наличие пальпируемой опухоли печени, которая медленно увеличивается.
Среди специальных методов диагностики безусловное преимущество имеет ультразвуковое исследование. Его диагностическая точность колеблется в пределах 90—100%. Метод позволяет выявлять кисты диаметром более 5 мм. Он прост, доступен и неинвазивен. Непаразитарные кисты печени определяются как округлые образования с четкой капсулой, хорошо пропускающей ультразвуковые волны.
Диагноз наиболее достоверен, когда отмечается эффект усиления изображения от дальней по отношению к датчику стенки полости кисты. У части больных можно обнаружить внутрикистозный гетерогенный осадок, перемещающийся при изменении положения больного во время исследования.

УЗИ. Киста печени
Поликистоз печени имеет свою акустическую структуру. Она характеризуется наличием на фоне увеличенной печени множественных полостных образований различного размера в обеих долях печени. Содержимое кист прозрачно для ультразвуковых волн. Полости обычно округлой формы с четкими контурами. Аналогичная картина наблюдается в ряде случаев также в почках.
На эхограммах помимо кист, как правило, визуализируются расширенные внутрипеченочные желчные протоки (холангиоэктазы) и увеличенный растянутый желчный пузырь. Кисты чаще небольших размеров, неправильной формы, локализуются поверхностно и в большинстве случаев в левой доле печени.

УЗИ. Описторхозные кисты печени
Рентгеновское исследование позволяет установить наличие изменений контуров печени с высоким стоянием купола диафрагмы при кистах правой доли и в ряде случаев имеющиеся обызвествления в стенках кисты. Для исключения связи кисты с желчными протоками ряд ученых использует холангиографию.
Компьютерная томография в диагностике печеночных кист, по мнению некоторых авторов, превосходит ультрасонографию [Люлинский О.М. и др., 1990]. Метод позволяет более четко визуализировать структуру кисты и выявляет печеночные кисты до 0,5 см в диаметре. Специфичность исследования высока и колеблется от 91 до 99% [Мовчун А.А. и др., 1989]. Важнейший критерий при дифференциальной диагностике очаговых образований печени — их денситометрические показатели. При кистах печени их величина колеблется от 5 до 20 единиц.
На компьютерных томограммах кисты печени определяются в виде гомогенных полостей с четкими ровными контурами. В полости непаразитарных кист могут встречаться плотные включения, негомогенные, плотность которых составляет до 20-30 единиц. Плотность непаразитарных кист ниже плотности эхинококковых кист печени. Сложности возникают на ранних стадиях развития паразита, когда денситометрические показатели при той и другой патологии одинаковы.
В некоторых случаях при компьютерной томографии молодые эхинококковые кисты неотличимы от непаразитарных [Вилявин М.Ю., 1986]. При компьютерной томографии у 65% больных эхинококкозом в полости кист обнаруживаются дочерние пузыри.
Лапароскопия — традиционный и достаточно эффективный метод в диагностике печеночных кист.
Непаразитарные кисты печени при лапароскопии описываются как образования округлой формы стойкой стенкой белесоватого или серо-розового цвета [Вагнер ЕА., 1981; Волох Ю.А., 1987]. При поликистозе печени видны множественные, различной величины кисты розоватого, темного или зеленоватого цвета. Использование лапароскопии в диагностике поликистоза печени ряд ученых считает обязательным [Рустамов И.Р., 1979; Червинский А.А., 1986].
По мнению Б.И. Альперовича и соавт. (1985) и Н.А. Бражниковой (1988), метод особенно эффективен при кистах описторхозного генеза, расположенных, как правило, поверхностно. Это небольших размеров тонкостенные образования с прозрачным содержимым. Они чаще локализуются на диафрагмальной поверхности левой доли печени. Большой растянутый желчный пузырь и холангиоэктазы на вентральной поверхности печени подтверждают описторхозную природу найденных образований. Лапароскопия особенно информативна при локализации кист во II, III, V сегментах и нижней части IV сегмента. Хорошо просматриваются медиальная часть VI сегмента, но осмотр VII и VIII сегментов затруднителен.
Использование манипуляторов повышает диагностическую ценность метода до 85—93%.
Ряд ученых считают, что при гиперваскулярных образованиях печени (гемангиомы, злокачественные опухоли) ангиографическое исследование более информативно, а при гиповаскулярных образованиях возможности метода значительно ниже [Волынский Ю.О., 1990]. Канн Ки Бо (1986) считает, что при контрастировании печеночных сосудов отсутствуют прямые, свойственные лишь кистам печени, признаки поражения, а косвенные не позволяют уточнить их локализацию и количество.
Метод целесообразно использовать в особых случаях для дифференциальной диагностики с опухолями печени. Н. Влахов и соавт. (1990) при больших кистах печени, осложненных портальной гипертензией, считают необходимым проводить ангиографию для установления операбельности больного.
Сцинтиграфия печени при кистах позволяет выявить в ней участки дефектов накопления радиофармпрепарата в зоне расположения образования, но не позволяет точно определить характер поражения и топографию кисты. Метод позволяет установить степень вовлечения печеночной паренхимы в патологический процесс и выявить холодные очаги в печени у 61% больных, а при размерах кист более 5 см — у 73,3% пациентов [Борисов А.Е., 2002].
Алгоритм диагностики
• Клиническое исследование.
• Лабораторное исследование (анализы на эхинококкоз, описторхоз, общий анализ крови).
• Ультразвуковое исследование печени и почек.
• Компьютерная томография.
• Лапароскопия.
• При неясном диагнозе — ангиография.
Дифференциальная диагностика
Кисты печени необходимо дифференцировать с паразитарными кистами при эхинококкозе и описторхозе, большими полостями распада при альвеококкозе и раке печени. При паразитарных кистах характерна ультразвуковая и рентгенологическая картина (обызвествление капсулы, наличие дочерних пузырей, характерные изменения желчевыводящих протоков при описторхозной инвазии), а также иммунологические реакции.
При альвеококкозе с большими паразитарными кавернами стенки последних неровные и значительно толще, чем при обычных кистах, в полости могут быть секвестры. При раке быстрый рост опухоли и прогрессирующая кахексия, положительная реакция на α-фетопротеин.
Печень — непарный орган брюшной полости с высокой функциональной активностью и способностью к регенерации. Нарушение работы печени и тесно связанной с ней системы желчевыводящих путей зачастую требует углубленного обследования в виде магнитно-резонансной томографии – МРТ. Эта методика базируется на способности ядер атомов водорода менять свою конфигурацию под воздействием магнитного поля. Энергия, выделяемая во время этой реакции, служит источником изображения на экране аппарата МРТ. Однако, несмотря на безопасность и высокую информативность методики, для диагностики патологии печени она применяется далеко не всегда.

Коротко о строении и функциях печени
Печень представляет собой железу внешней секреции, продуцирующую желчь. Желчь по протокам поступает в желчный пузырь, из которого выделяется в тонкий кишечник и участвует в переваривании пищи. Печень состоит из правой и левой долей и условно разделяется на 8 сегментов с собственной системой артерий, вен, нервов. Элементарная структура железы – печеночная долька, которая включает функционально активные клетки, сосуды, желчные капилляры.
Функции печени в организме многогранны:
- пищеварительная – выработка желчи;
- детоксикационная – обезвреживание агрессивных веществ;
- энергетическая – образование глюкозы, хранение гликогена;
- обменная – хранение витаминов и минералов, регуляция обмена жиров, углеводов, белков;
- белковосинтетическая – образование белков, участвующих в свертывании крови, активации биохимических реакций;
- гормональная – синтез инсулиноподобных биологически активных веществ.
Кроме того, печень является депо крови, которая в экстренных ситуациях поступает в общее сосудистое русло и предотвращает осложнения после массивной кровопотери.

Показания и противопоказания для МРТ
МРТ печени с высокой точностью показывает изменения ее структуры, что позволяет выявить практически любую патологию органа. Тем не менее во многих случаях назначение этой методики считается нецелесообразным, поскольку ультразвуковое исследование мало чем уступает МРТ без контрастирования.
Показания к назначению МРТ печени:
- новообразования железы;
- кисты;
- абсцессы;
- аномалии строения органа;
- изменения желчных путей;
- планируемое оперативное вмешательство на печени;
- невозможность проведения компьютерной томографии с контрастированием при циррозах, абсцессах, кистах или других печеночных патологиях;
- неопухолевые болезни печени или желчного пузыря.
Последнее показание считается относительным, поскольку с выявлением таких болезней, как гепатит, цирроз, эхино- или альвеококкоз, холецистит, желчнокаменная болезнь успешно справляется УЗИ.
Противопоказания к проведению магнитно-резонансного обследования связаны в основном с особенностями работы томографов. Абсолютный запрет на выполнение МРТ накладывается при наличии в организме:
- кардиостимулятора;
- ферромагнитных протезов, имплантатов, осколков;
- клипированных с целью остановки кровотечения сосудов;
- металлического аппарата Илизарова;
- пересаженной почки.
МРТ печени с введением контраста противопоказано при:
- тяжелой почечной недостаточности;
- беременности;
- индивидуальной непереносимости контраста;
- гемолитической анемии.
Есть еще ряд состояний, которые накладывают ограничения на выполнение магнитно-резонансного исследования. Это относительные противопоказания:
- неферромагнитные имплантаты и протезы;
- инсулиновые помпы;
- I триместр беременности;
- грудное вскармливание;
- тяжелая сердечная недостаточность;
- клаустрофобия;
- психическое или двигательное возбуждение (особенно это актуально для обследования детей);
- эписиндром;
- татуировки с металлическими частицами в красящем веществе;
- избыточный вес (более 120–200 кг).
Наличие неферромагнитных объектов в организме не является строгим противопоказанием для проведения процедуры, но может существенно снизить ее точность.
Магнитно-резонансную томографию желчных путей и печени обычно назначают терапевты или хирурги, иногда – врачи более узких специальностей: гастроэнтерологи, гепатологи, инфекционисты, онкологи. Все зависит от того, с какой проблемой пациент приходит к врачу, какое заболевание подозревает специалист. Например, онколог назначает обследование на предмет выявления опухолевого образования, уточнения его природы, а инфекционист может рекомендовать МРТ при тяжелом течении гепатита или паразитоза печени, когда УЗИ не дает полной информации о болезни.
Как правильно подготовиться к исследованию
Планируемая МРТ печени требует специальной подготовки к обследованию:
- В течение 3 суток до диагностики рекомендуется диета, исключающая блюда, которые повышают газообразование в пищеварительном тракте: белокочанную капусту, бобовые, свежие фрукты и овощи, сдобу, пряности, газированные напитки. Если справиться с метеоризмом одной диетой не удается, то врачи назначают лекарственные средства: Эспумизан, Смекту, Панкреатин и другие. Это необходимо, чтобы раздутые газом кишечные петли не препятствовали визуализации.
- За 5-6 часов до МРТ нельзя ничего есть и пить большие объемы жидкости. Разрешается употреблять только негазированную воду в небольшом количестве. Голодание требуется, чтобы дать время желчному пузырю наполниться желчью, тогда его осмотр будет более информативным.
- Перед обследованием не разрешается курить и употреблять алкоголь, наркотические и стимулирующие вещества.
- Если пациент страдает клаустрофобией, то врачи советуют за сутки до МРТ начать прием легких успокаивающих препаратов: Ново-пассита, Персена, Тенотена, настоя валерианы. Более серьезные медикаменты может назначить только доктор. Важно также подготовиться морально: имейте в виду, что процедура безвредна, аппарат имеет вентиляционную систему, а вы в любой момент можете связаться с врачом и попросить остановить процедуру.
- Собираясь на МРТ, обязательно возьмите с собой направление, амбулаторную карту с результатами проведенных исследований, страховой медицинский полис. Наденьте удобную одежду без металлических элементов и минимум металлических аксессуаров. Декоративную косметику, содержащую частицы металла перед процедурой нужно будет смыть. Если у вас есть вживленные имплантаты и другие конструкции, то возьмите с собой паспорт на них либо выписной эпикриз из стационара, где указывается тип имплантата и его состав.
- Непосредственно перед обследованием пациент снимает с себя все украшения, съемные протезы и другие металлические предметы, а также оставляет в специальной емкости магнитные носители: сотовые телефоны, пластиковые карты с магнитной лентой, mp3-плееры.
Подготовка к проведению МРТ печени с контрастированием практически ничем не отличается от стандартной. Единственный важный момент: если у вас есть хронические болезни почек, то предварительно нужно будет сдать анализ крови для определения их функции и взять с собой результат.
Что будет происходить в кабинете – методика проведения томографии
В томографе важно устроиться поудобнее, поскольку придется неподвижно пролежать не менее 20 минут.
После включения томографа кушетка с пациентом заезжает внутрь замкнутой трубы, в которой происходит съемка. Имейте в виду, что аппарат МРТ во время работы издает громкие неприятные звуки, поэтому иногда пациенту предлагают надеть наушники или беруши. Других дискомфортных ощущений быть не должно: только чувство легкого нагревания исследуемой области.

Пролежать в томографе придется от 30 до 60 минут. Если МРТ-исследование печени и желчевыводящих путей проводится с контрастированием, то после выполнения обычных снимков процесс прерывается, врач вводит пациенту в вену контраст и возобновляет процедуру. После завершения обследования кушетка автоматически выезжает из трубы. Это значит, что можно вставать и приводить себя в порядок.
В некоторых случаях (ранний детский возраст, бессознательное состояние, психомоторное возбуждение) МРТ выполняют под общим наркозом. Такие вмешательства требуют специальной подготовки, их обговаривают заранее. Заключение отдают больному через 2 часа после МРТ либо на другой день.
Применение контрастного вещества
МРТ желчных протоков и печени с контрастом назначают при наличии объемных образований или препятствий оттоку желчи для уточнения их природы. Контраст, используемый во время МР-диагностики, содержит гадолиний. Разработано несколько веществ на гадолиниевой основе. Для визуализации печени лучше всего подходит Примовист, в большем объеме накапливающийся в тканях печени.
Препарат вводят во время обследования внутривенно струйно. Если есть риск развития аллергии, то предварительно проводят аллергопробу, введя сначала небольшой объем контраста, чтобы оценить реакцию организма на чужеродное вещество. Препарат выделяется кишечником и почками, поэтому почечная недостаточность является противопоказанием для контрастирования. Его не делают также беременным женщинам, поскольку не проведено достаточно клинических исследований о влиянии гадолиния на плод.
На снимках МРТ видны хорошо кровоснабжаемые участки, накапливающие контраст, а также области с разрушенными клетками печени. Это позволяет сделать заключение о характеристиках новообразования (злокачественная или доброкачественная опухоль, метастаз).
Расшифровка результатов томографии печени, что покажет исследование
Заключение МРТ-исследования печени и желчевыводящих путей содержит следующую информацию:
- режим сканирования (Т1-, Т2-взвешенный, FLAIR, DWI);
- проекции, срезы на снимках;
- наличие контрастирования, название и объем контрастного средства;
- размеры, форма органов;
- структура тканей;
- наличие патологических образований, их локализация;
- особенности сосудов и желчных протоков печени.
В норме на снимках МРТ печень выглядит как орган с однородной структурой без дополнительных включений, обычных размеров и формы, без расширения желчных протоков. Желчный пузырь имеет однородное содержимое без камней, его стенки не утолщены, размеры средние. Все видимые желчные и кровеносные сосуды без патологических расширений или сужений, лимфоузлы в воротах печени не увеличены.
При наличии болезней печени и желчных путей МРТ покажет нарушения в их структуре. При циррозе орган увеличен либо уменьшен в размерах, с бугристыми контурами, расширенными сосудами системы воротной вены. Киста выглядит как округлое образование относительно правильной формы, заполненное жидкостью, не поглощающей контраст. Паразитарные кисты дополнительно содержат в полости перегородки и камеры.
Опухоли обычно накапливают контрастное вещество и имеют разную интенсивность в разных режимах визуализации. Метастазы имеют вид множественных очагов неправильной формы, не поглощающих контраст. При жировом гепатозе ткани печени становятся слишком плотными, видны очаги разрастания жировой ткани.
Альтернативные методы диагностики
Если по УЗИ выявлены признаки цирроза, гепатита, жирового гепатоза, кист, конкрементов в полости желчного пузыря, то дополнительная диагностика, как правило, не требуется. Безусловно, КТ и МРТ дают более точную картину болезни, но это не влияет на тактику лечения и дальнейшего ведения пациента.
При выявлении на УЗИ объемного образования неуточненной природы назначают дообследование в виде МРТ или КТ с контрастированием. Они помогут врачу понять, доброкачественный или злокачественный характер имеет новообразование. Информативность этих методик в данной ситуации равнозначна.
Если же УЗИ печени указывает на наличие жидкостных образований (кист, абсцессов) или возможных метастазов, то более информативным будет КТ печени с контрастным усилением.
Важно понимать, что инструментальные методики не всегда способны дать полную информацию о состоянии желчных путей и печеночных структур. В дополнение к ним обязательно делают биохимический анализ крови для оценки функции органа.
Подведение итогов
При подозрении на заболевание печени и желчевыводящих путей диагностика с помощью МРТ проводится обычно только после ультразвукового исследования. Большим спросом пользуется МРТ с введением контраста. Такая методика позволяет получить наиболее полную информацию о патологических образованиях, выявленных в печени. МРТ считается более безопасной методикой по сравнению с КТ, поэтому ее нередко назначают тогда, когда проведение последней невозможно.
Читайте также:


