Какой раздел биологии изучает бактерии кишечной палочки

В тех участках, которые для этого генома являются общими, последовательности совпадают практически тождественно на 99%. Совершенно очевидно, что это один геном. При этом есть куски, которые у одних есть, а у других их просто нет. Если вы посмотрите на десятки новых кишечных палочек, то окажется, что доля генов, которая общая для всех, и есть во всех кишечных палочках, довольно мала, меньше четверти. С другой стороны, каждый новый геном, который вы добавляете, приносит несколько десятков новых генов, которых в предыдущих штаммах не было.
Возникает вопрос, что в этой сердцевине и что на этой периферии. В сердцевине у них сидят обязательные гены, участвующие в базовых клеточных процессах. Они есть у всех: гены базового метаболизма и то, что определяет индивидуальность кишечной палочки, отличает ее от других бактерий.
На периферии очень много генов, которые, на самом деле, встречаются у очень маленького количества штаммов или практически уникальны. Обычно эти гены не очень интересные, это фаги, которые встроились в геном, и ясно, что очень скоро оттуда вылетят. В основном эти гены происходят из мобильных элементов. С точки зрения метаболизма, они не очень интересны, но зато они часто бывают задействованы в патогенезе.
Интересны метаболические функции, которые присутствуют только у части штаммов. Скажем, некоторые умеют синтезировать цианокобаламин, витамин В12, некоторые — нет. Или же некоторые умеют питаться жирными кислотами, а другие — нет. С точки зрения человека, очень интересны гены, которые определяют патогены. Одна кишечная палочка в кишечнике живет, и слава богу, ее там мало, и она никому не мешает. А другая кишечная палочка попадает в кишечник и начинается дизентерия. Она умеет продуцировать токсин, который раздражает клетки эпителия, и происходит локальное воспаление. Или она умеет делать белок, благодаря которому она плотно цепляется к эпителию, и опять-таки производит токсин.

Как правило, эти гены не универсальные, иначе кишечная палочка была бы универсальным патогеном. Они разные в разных штаммах, причем они определяют клинические проявления. Есть уропатогенные генетические палочки, которые в урогенитальном тракте плохо себя ведут. Есть энтерогемморагические кишечные палочки, которые вызывают кровотечение из кишечника. Более того, то, что стало ясно после определения геномной последовательности, что бактерии, которые относили даже к другому роду — Shigella — возбудители дизентерии, на самом деле просто кишечные палочки, которые приобрели систему токсичности, которая приводит к клиническим проявлениям дизентерии. Shigella — это просто клон внутри кишечных палочек.
Очень много историй появляется, когда бывают какие-то инфекционные вспышки. Была история про несчастных японских детей, которые отравились салатом с кишечной палочкой. Была история в Германии, когда какое-то количество народу отравилось кишечной палочкой. Это просто означает, что в пищевую цепочку человека, в пищевые продукты попадает штамм с носителем какого-то нового токсина, с которым человек раньше не встречался, поэтому не имеет иммунитета, или он пробивает иммунитет. Соответственно, случается вспышка кишечной инфекции. Она обычно бывает быстро локализована при хорошей эпидемиологической работе. Но довольно часто определить источник так и не удается.
У человека в животе живет довольно плотное бактериальное сообщество, в которое просто так не вторгнешься. Это как на рынок: если ты пришел на рынок и стал торговать, то скорее всего тебе дадут в глаз и ты там не окажешься. А если ты пришел на рынок с пятнадцатью друзьями и стал торговать, шансов закрепиться гораздо больше. Соответственно, если у человека слабый иммунитет, какие-то неполадки с собственной микрофлорой — он заболевает, даже получив небольшую дозу патогена, а если все в порядке, то он с ней справляется.
Возможность бактерий приобретать патогенные свойства у разных видов разная и по-видимому у подавляющего большинства бактерий, которые живут с человеком, таких шансов нету. А среди красивых примеров, когда такое появлялось — кишечные палочки, которые время от времени становятся патогенами, или чумная палочка Yersinia pestis, она как Shigella, является молодым клоном, группой родственных штаммов, которые выделились из совершенно другой Yersinia, их предка Yersinia pseudotuberculosis, возбудителя более мягкого заболевания. И, по-видимому, самый яркий пример — это сибирская язва, Bacillus anthracis, потому что это тоже клон совершенно безобидной почвенной бактерии Bacillus cereus. У нее есть два отпрыска — возбудитель сибирской язвы у человека и млекопитающих, а еще есть возбудитель очень страшной болезни насекомых, который убивает, в частности, колорадских жуков — есть пестициды, созданные на основе токсина из этой бактерии: он для насекомых смертелен, а на человека не действует.
03 февраля 2020
- 859
- 0,0
- 0
- 2
Герой февраля: кишечная палочка Escherichia coli
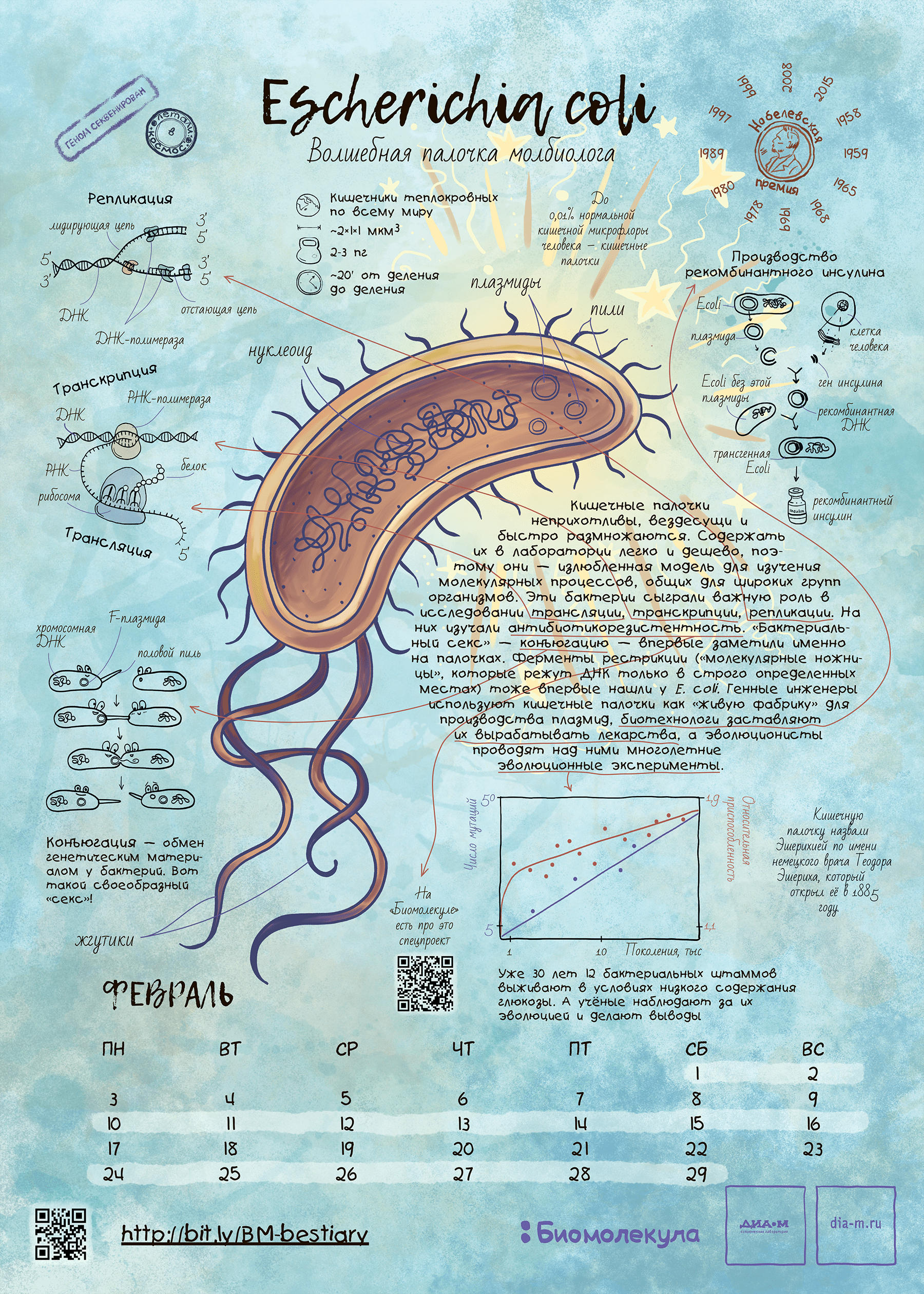
Скромная бактерия за полстолетия с момента ее открытия в конце XIX в. стала настоящей волшебной палочкой для молекулярной биологии. Сейчас результаты опытов с ее использованием занимают главы и тома профессиональных и популярных изданий. Конечно, в нашем путеводителе по модельным организмам E. coli должна была занять свое почетное место.

Двенадцать модельных организмов
Escherichia и Eschrichtius — Болезнь путешественников — Главная модельная бактерия — Учебник молекулярной генетики — Невезение с CRISPR/Cas
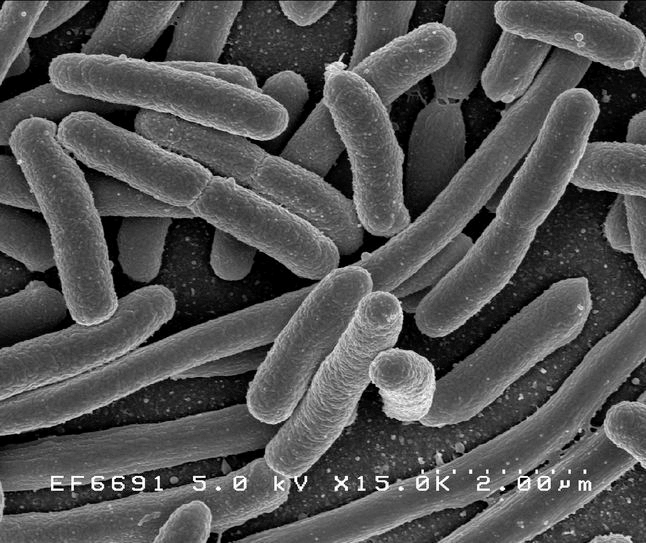
Рисунок 1а. Escherichia длиной 2 мкм

Рисунок 1б. Теодор Эшерих (1857–1911)

Рисунок 1в. Eschrichtius длиной 14 метров

Рисунок 1г. Даниэль Фредрик Эшрихт (1798–1863)
Клетки с относительно тонкой клеточной стенкой, не окрашивающиеся красителем генцианом фиолетовым (окраской бактерий по методу датского микробиолога Кристиана Грама).
Зачем же такую опасную бактерию сделали модельной? Дело в том, что в условиях культивирования кишечная палочка часто теряет патогенность, становится неспособной жить в естественных для себя условиях (то есть одомашнивается). И этим свойством в 1940-е годы воспользовались микробиологи, проведя с лабораторными штаммами E. coli (например, со знаменитым штаммом К12) много прорывных для науки экспериментов.
Так, манипулируя мутированными штаммами кишечной палочки, которые уже научились получать при помощи облучения, Джошуа Ледерберг и Эдуард Лаури Тейтем в 1947 году обнаружили способность разных штаммов обмениваться генетическим материалом и спасать друг друга от образовавшихся дефектов, проявлявшихся в неспособности расти на минимальной питательной среде. Так был открыт процесс конъюгации бактерий, который затем послужил важным инструментом для картирования бактериального генома . Ведь тогда это можно было делать только косвенными, микробиологическими методами — сама природа генетического кода была неизвестна.
Кстати, Джошуа Ледерберг был некоторое время мужем Эстер Ледерберг, первооткрывательницы бактериофага лямбда [3].
С начала 1950-х годов исследования по молекулярной генетике с использованием кишечной палочки и ее вирусов в качестве основного инструмента росли как снежный ком. Не будет преувеличением сказать, что к 70-м годам E. coli написала учебник молекулярной генетики! Вспомним открытие генетического кода, в котором участвовало несколько коллективов физиков и молекулярных биологов, в том числе Френсис Крик, Георгий Гамов и другие выдающиеся люди того времени [6]. Основные эксперименты по расшифровке кода велись на бесклеточных лизатах кишечной палочки.
Позднее обнаружилось, что E. coli хорошо подходит для зародившейся в 1960–1970-е годы биотехнологии [7]. Бактерия хорошо переносит введение в свою клетку гетерологичных (то есть чужеродных) генов и во многих случаях способна синтезировать их продукты без вреда для себя. Белки, полученные таким способом, стали называть рекомбинантными, и теперь они широко используются в медицине и других практических задачах.
Кишечная палочка — возможно, самый исследованный организм с точки зрения молекулярной биологии. Тем не менее у элементов ее генома до сих пор обнаруживают новые свойства. Это одновременно плохо (как же мало мы знаем!) и хорошо (будет чем заняться!). Совсем недавно на защите диссертации я услышал о том, как у одной из генных кассет эшерихии, участвующей в каскаде переработки сульфолипидов, также обнаружена и лактазная активность [8]. До этого такая активность была известна только у знаменитого лактозного оперона Жакоба и Моно, описанного в 1961 году!
Кажется, что E. coli — модельный организм без недостатков. Тем не менее биотехнологам не повезло, что у этой бактерии от природы нет системы бактериального иммунитета CRISPR/Cas [9], о которой я уже упоминал в эссе о бактериофаге лямбда [3]. Именно поэтому эту систему, ныне незаменимую в генной инженерии, открыли относительно поздно.
Кишечная палочка-выручалочка — это здорово (рис. 2). Но теперь пора переместиться в мир ядерных организмов. Удобным инструментом для молекулярной биологии и генетики эукариот оказались одноклеточные грибы — дрожжи — и гаплоидный плесневый гриб — нейроспора. Как они дошли до такой одноклеточной и гаплоидной жизни и что было открыто с их помощью — читайте в следующем материале нашего путеводителя по модельным организмам через месяц.
Благодарность

Все чаще и чаще мы слышим о кишечных заболеваниях, они окружают нас отовсюду. Радио, телевидение, газеты - все заставляют нас паниковать, нагоняет страх. Но, как говорят, если знать врага в лицо, то он уже не так страшен. Поэтому, давайте, попробуем разобраться.
Прежде всего кишечная палочка – это микроорганизм, который живет в кишечнике человека и животного. Кишечная палочка имеет научное название Escherichia coli. На протяжении долгого времени кишечная палочка может жить на почве, в фекалиях, а также в воде. Благоприятной средой для размножения являются продукты питания. Наиболее подходящий продукт - молоко.
Погибает этот микроорганизм при кипячении. Чувствителен он к дезинфицирующим средствам и к солнечному свету.
Штаммы – это термин, который употребляется микробиологии. Нужен он, чтобы отличать образцы вирусов или культуры микробов одного названия, но разные по происхождению. Другими словами, в нашем случае, это другие типы кишечной палочки. Видов кишечной палочки великое множество. Различают больше ста видов только патогенных (вызывающих заболевание) типов. Они выделены в 4 класса.
- Энтеропатогенные – обозначают такие кишечные палочки, как ETEC. Зачастую они вызывают кишечные болезни тонкой кишки детей до 1 года и новорожденных. Сопровождаются они поносом и водяным стулом, болями в животе и рвотой.
- Энтеротоксигенные – такой вид палочки, который крепится к клеткам эпителия тонкой кишки. Они производят яды, которые являются главной причиной диарей у детей и взрослых.
- Энтероинвазивные – обозначают EIEC. Кишечные палочки этого вида обитают в ободочной кишке. Они вызывают периодические вспышки пищевого отравления у детей и взрослых. Способны побеждать защитные силы организма.
- Энтерогеморрагические – обозначаются EHEC. Это один из опасных видов кишечной палочки.Он вызывает тяжелое заболевание – геморрагический колит. Который характеризуется сильными, со спазмами, болями в животе, диареей (иногда кроваваой). Повышается температура тела до 39°. Иногда происходит осложнение в виде почечной недостаточности. Заразиться можно через продукты или контактируя с инфицированным человеком или животным.
Кишечная палочка E.coli – бактерия, которая живет и размножается без доступа кислорода и не образует эндоспор. Производит в результате жизнедеятельности углекислый газ и другие газы. Выделяя молекулярный водород. Клетки имеют вид палочки с закругленными концами, размером - 0,4-0,8 на 1-3 мкм. Объем клетки обычно 0,6-0,7µm3 . Имеют специальные жгутики и могут передвигаться. Наиболее интенсивный рост происходит при температуре 37, а иногда и при 49 o .
У человека количество этих микроорганизмов не превышает 1% от всех остальных микроорганизмов, живущих в кишечнике. Кишечная палочка – это такой страж, который не пропускает в кишечник другие опасные микробы. Она, используя кислород, создает условия для жизни бифидобактерий, которые необходимы человеку. И, что самое главное, этот полезный микроорганизм вырабатывает витамины B и K. Активно участвует и в процессах обмена жирных кислот, благодаря чему легче происходит всасывание кальция и железа.
Способность микроорганизмов вызывать болезни человека носит название – патогенности микроорганизмов. Когда кишечная палочка попадает не кишечник, а в другой орган, то может вызвать инфекционное заболевание того органа, в который попала. Так, когда микроорганизм попадает в брюшную полость – возникает перитонит. Это воспаление брюшной полости, которое может привести и к смерти человека. Когда E.coli попадает в женские половые органы, она вызывает кольпит. Это когда происходит воспаление в слизистой влагалища. Если палочка попадает в предстательную железу мужчины, то естественно вызывает воспалительные процессы, которое сказывается на всей мочеполовой системе.
Инфекции, которые вызывают заболевания ЖКТ, называют кишечными. Это могут быть такие заболевания как, гастрит, панкреатит, колит. После того, как в организм человека попадает, например, кишечная палочка, она начинает размножаться. Это приводит к тому, что пищеварительный процесс нарушен, слизистые оболочки кишечника воспаляются. В результате чего – понос. Необходимо помнить, что понос зачастую сопровождается обезвоживанием организма. Это очень опасно, потому как, вместе с потерей воды теряются и необходимые для человека соли. Такие соли, как калий, кальций, натрий обеспечивают нормальную работу организма. Основная причина таких инфекций – банальна. Это нарушение санитарных и гигиенических норм. Недостаточная очистка воды. Некачественные продукты и ненадлежащее их хранение и использование. Также очень часто инфекция заносится фекально-оральным способом ( через рот, грязные руки).
Вакцина - это препарат, изготовленный из убитых или ослабевших микроорганизмов. Он предназначен создавать иммунитет к инфекционным заболеваниям. В 2009 году была создана такая вакцина учеными города Мичиган. Ученые преодолели молекулярный размер токсина, который выделяется кишечной палочкой. Именно такой маленький размер и был причиной того, что иммунная система не распознавала его. Месси Саид, профессор - эпидемиолог, создатель вакцины, произвел некий носитель и присоединил его к токсину. В результате, при вводе токсина в организм, иммунная система распознает его и реагирует.
Кишечная палочка (эшерихии) в организме человека в норме заселяет весь пищеварительный канал. Выделяют различные штаммы (виды) кишечной палочки, которые выполняют полезные функции в организме. Однако некоторые агрессивные разновидности могут вызвать заболевание у детей и взрослых.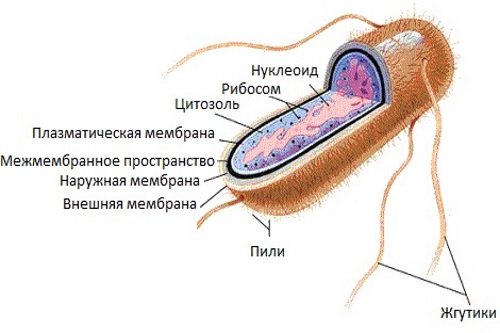
Особенности возбудителя
Кишечную палочку (эшерихию) новорожденный получает с молоком матери и при непосредственном контакте с окружающими людьми в первые сутки от момента рождения. На протяжении всей жизни определенные штаммы кишечной палочки постоянно присутствуют на поверхности слизистой кишечника, выполняя определенные полезные функции. Это так называемые комменсалы – обязательные представители собственной нормальной микрофлоры кишечника.
При нарушении гигиенических моментов в организм человека проникают патогенные виды кишечной палочки, которые вызывают симптом различных заболеваний.
Эшерихии в пищеварительном канале выполняют определенные функции:
- препятствуют заселению слизистой ЖКТ патогенными микроорганизмами (микробный антагонизм);
- участвуют в синтезе витаминов группы В и К;
- обеспечивают процессы расщепления, всасывания и переваривания некоторых пищеварительных веществ.
Большое значение играет не только факт присутствия непатогенных штаммов кишечной палочки внутри пищеварительного канала человека, но и ее количество. При снижении количества эшерихий ниже допустимого уровня отмечается ухудшение всех вышеописанных процессов. При затянувшемся процессе формируется дисбактериоз – нарушение микробного соотношения в пищеварительном канале.
Определить качественный и количественный состав микробной флоры человека в кишечнике в целом и кишечной палочки в частности можно с помощью развернутого бактериологического исследования (так называемый анализ кала на дисбактериоз) и копрограммы.
Среди патогенных штаммов кишечной палочки выделяют:
- энтеропатогенные;
- энтеротоксигенные;
- энтероинвазивные;
- энтерогеморрагические.
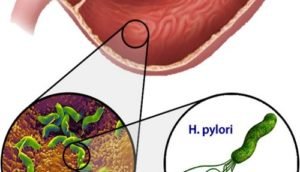
Для каждой группы характерна определенная клиническая симптоматика.
Источником инфекции при эшерихиозе может быть как больной человек, так и инфицированное животное. Среди возможных путей передачи на первом месте стоит пищевой, после него контактный и водный.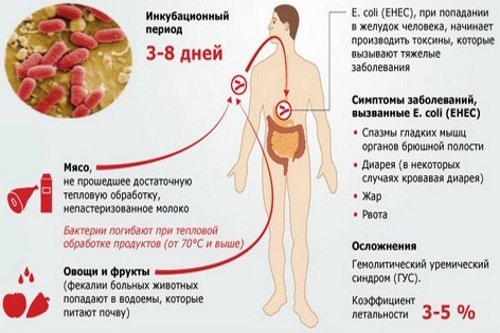
Энтеропатогенные виды кишечной палочки вызывают развитие энтероколитов (поражения тонкой и толстой кишки) у детей раннего возраста (в том числе и первого года жизни). Источником инфекции является взрослый человек (родственники или чаще всего медицинский персонал), наибольшую значимость имеет так называемый носитель. Передача инфекции осуществляется контактно-бытовым путем (через предметы обихода и медицинский инструментарий).
Энтероинвазивные виды кишечной палочки вызывают острые кишечные нарушения у детей более старшего возраста и у взрослых людей. Источником инфекции также является человек, ведущий путь передачи – пищевой. Среди возможных пищевых факторов передачи инфекции наиболее значимы:
- молочные продукты (кефир, ряженка, творог, простокваша);
- разнообразные салаты;
- мясные продукты (студень, холодец);
- напитки, не подвергающиеся термической обработке (квас, компот, соки в нестерильной таре).
Энтерогемолитические разновидности кишечной палочки изучены меньше. Вызывают поражение пищеварительного канала у взрослых людей. Предполагаемый источник инфекции – крупный рогатый скот, а возможные факторы передачи – продукты животного происхождения, не проходящие достаточную термическую обработку (мясо с кровью, непрожаренный шашлык, молоко некипяченое).

Факторы размножения и роста
Размножению и росту бактерий способствует любая погрешность в выполнении санитарно-гигиенических правил:
- недостаточно тщательное мытье рук;
- употребление сырой водопроводной или колодезной воды;
- неправильное мытье посуды, овощей и фруктов (холодной водой, без моющего средства и без щетки);
- редкая смена нательного и постельного белья.

Все это приводит к попаданию кишечной палочки в пищеварительный канал и другие системы органов. Это вызывает развитие нарушений и тяжелых заболеваний репродуктивной и мочевыделительной сферы, а также нервной системы.
Симптомы заболеваний, вызываемых кишечной палочкой
Если патогенная кишечная палочка проникает в пищеварительный канал человека, то наблюдается такая клиническая симптоматика:
- продолжительная тошнота и повторные эпизоды рвоты;
- боль в животе умеренной интенсивности и разлитого характера;
- жидкий стул, иногда с примесью крови и слизи (при поражении инвазивными штаммами);
- ухудшение общего состояния (повышение температуры тела, слабость, снижение аппетита).
При поражении мочевыделительного тракта и репродуктивной сферы клинические проявления неспецифичны: доминирует болевой синдром. Кишечная палочка наиболее опасна, если попадает в кровь или центральную нервную систему. В этом случае развивается заражение крови (сепсис) или менингит (менингоэнцефалит). Развиваются тяжелые нарушения функций внутренних органов, которые могут привести к смерти больного.
Варианты обнаружения бактерии
Присутствие кишечной палочки допустимо только в пищеварительном канале. Можно даже сказать, что эшерихия обязательно должна выделяться из пищеварительного тракта здорового человека.
В других биологических жидкостях (кровь, моча, вагинальный секрет, мазок из уретры) кишечная палочка отсутствует.
Если кишечная палочка обнаружена в моче или вагинальном секрете (мазке из уретры), то следует повторить исследование. Вполне возможно, что сбор биологического материала был проведен с нарушениями: недостаточно тщательно помытые руки и половые органы или нестерильный контейнер. Если и при повторном бактериологическом посеве обнаруживается эшерихия, то это свидетельствует о патологическом процессе. Как правило, наблюдаются и другие признаки воспалительных изменений. Лечение необходимо в соответствии с выраженностью клинических проявлений.
Худший вариант – обнаружение кишечной палочки в крови или спинномозговой жидкости. Это признак тяжелой генерализованной инфекции, требующий немедленного комплексного лечения.
Лечение

Лечение кишечной палочки зависит от локализации патологического процесса. Непосредственное воздействие на патогенный штамм эшерихии оказывают антибиотики и кишечные антисептики, а также бактериофаги. В комплексном лечении диареи, вызванной кишечной палочкой, применяются:
Обязательным компонентом лечения эшерихиоза является диетическое питание (стол №4 по Певзнеру) и обильное питье.
Особенностью лечения эшерихиозов является большая его продолжительность – для полного восстановления собственной кишечной микрофлоры потребуется несколько недель. Контроль эффективности терапии проводится с помощью посева каловых масс и копрограммы.
Надежные средства профилактики эшерихиозов в виде вакцины не разработаны. Основной способ предупреждения инфекции – известные всем санитарно-гигиенические мероприятия.
В нашем организме живут миллионы бактерий — их общий вес составляет около двух килограммов. Кишечная палочка занимает среди них далеко не последнее место. Эта бактерия может долгое время помогать человеку в формировании микрофлоры и пищеварении, а может в один момент превратиться в серьезную медицинскую проблему. В нашей статье мы расскажем о способах выявления кишечной палочки.
Кишечная палочка, или Escherichia coli (Эшерихия коли) — это палочковидная бактерия, которая обитает в кишечнике человека и некоторых животных. Существует более сотни разновидностей этой палочки. Большинство из них совершенно безвредны, но некоторые могут вызвать серьезные заболевания.
У здорового человека Escherichia coli живет в толстом кишечнике. Ее количество обычно составляет 104–1010 КОЕ в 1 мл содержимого. В кишечнике эта бактерия участвует в переваривании пищи, синтезирует нужные нам витамины, а также производит органические кислоты. Эти кислоты создают благоприятную среду для развития лакто- и бифидобактерий.
Чаще всего кишечная палочка попадает в другие органы при нарушении гигиены или при снижении иммунитета. Попадая в женскую половую систему, она вызывает кольпит, аднексит, другие воспалительные заболевания. Особенно опасно заражение при беременности и после родов. Это может вызвать внутриутробную инфекцию у ребенка и стать причиной послеродового эндометрита у матери. Мужчин эта опасность тоже не обходит стороной. Кишечная палочка, попавшая в уретру, может вызвать уретрит, простатит, воспаление придатков и яичек.
Кроме этого, нормальная кишечная палочка может мутировать и становиться действительно опасной. Некоторые виды этой бактерии, например O157:H7, O104:H4, O121 и O104:H21, выделяют сильные токсины. Они могут вызвать гемолитико-уремический синдром, перитонит, пневмонию, пищевые отравления.
Чаще всего мутировавшая кишечная палочка попадает в организм вместе с продуктами питания, такими как немытые овощи, плохо обработанное мясо, молоко. Но в некоторых случаях такие штаммы могут образоваться внутри организма в результате мутаций и обмена генами.
Патогенная кишечная палочка нередко вызывает диарею. Обычно эшерихиозом страдают дети младшего возраста и люди, путешествующие в страны с низким уровнем гигиены (так называемая диарея путешественников). Вовремя проведенный анализ позволит выявить кишечную палочку и начать лечение.
Некоторые опасные штаммы кишечной палочки могут вызвать гемолитико-уремический синдром (ГУС). Это тяжелое состояние, при котором в мелких сосудах образуется большое количество тромбов, собственные эритроциты разрушаются и возникает полиорганная недостаточность — тяжелая стресс-реакция организма. При любом подозрении на ГУС обязательно проводят анализ на энтеропатогенные (опасные) эшерихии.
Обычный бактериологический анализ, который проводят при воспалительных заболеваниях органов половой системы, послеродовых эндометритах и других, — также может показать наличие кишечной палочки.
Еще одним показанием к проведению исследования является дисбактериоз. Изменение состава микрофлоры кишечника может привести к проблемам с пищеварением, к урчанию и болям в животе. Нарушение образования витаминов и повышенное всасывание токсинов приводит к слабости, утомляемости и другим неспецифическим симптомам.
Кишечную палочку можно обнаружить в кале, в моче, в мазках с поверхности половых органов или из ран, при посеве промывных вод. Также во время исследований она может быть обнаружена в ране, в легких.
Основным методом анализа для обнаружения кишечной палочки является бактериологический посев. Для этого небольшое количество материала помещают в питательную среду, на которой бактерии очень хорошо размножаются. Результат подсчитывают через несколько дней по количеству образовавшихся колоний. Единица измерения — КОЕ/мл, то есть количество бактерий, из которых при исследовании выросли колонии, в миллилитре материала.
Также существует метод ПЦР-диагностики. Он позволяет сказать, присутствует ли в материале патогенная кишечная палочка. Но ни количество бактерий, ни их чувствительность к лекарственным препаратам этот метод не покажет.
Другие методы, которые не подразумевают выделение чистой культуры кишечной палочки, могут сказать о заражении только косвенно. Например, в общем анализе мочи могут обнаружить бактерии в виде палочек. Но для того чтобы определить их вид придется сдавать дополнительно бактериологический посев. Похожая ситуация и с копрограммой. Анализ может дать представление о состоянии желудка и кишечника, но не позволяет выявить конкретные бактерии.
Общий анализ крови позволяет выявить характерные для воспалительных заболеваний сдвиги. Но они могут быть вызваны не только эшерихиозом, но и дизентерией, пневмонией или любым другим воспалительным заболеванием.
Любое бактериологическое исследование нужно проводить до начала лечения антибиотиками. В противном случае можно получить ложноотрицательный результат.
Анализ кала на кишечную палочку собирается в стерильную пробирку с транспортной средой. Для этого нужно заранее подготовить судно или другую емкость, тщательно вымыть ее и ополоснуть кипятком. В эту емкость собирается кал после естественной дефекации. Из специальной пробирки с транспортной средой нужно достать аппликатор, погрузить его в несколько участков собранного биоматериала и снова убрать в пробирку, плотно закрыв крышку. Если в собранном материале присутствуют кишечные палочки, бактериологический анализ это покажет.
Анализ мочи на бактериологическое исследование тоже собирают в специальную стерильную емкость. Собрать материал можно в любое время суток. Перед этим обязательно нужно принять душ, чтобы в емкость не попали бактерии с поверхности кожи. Чем скорее получится доставить материал в лабораторию, тем лучше.
Мазки и соскобы урогенитального тракта при подозрении на уретрит, вагинит и любые другие мочеполовые заболевания, вызванные кишечной палочкой, забирают сразу в лаборатории или на приеме врача. Специальной щеточкой делается соскоб из уретры, со стенок влагалища или с шейки матки. Это не очень приятная процедура, но без нее не обойтись.
Быстрый анализ, который позволяет выявить в материале ДНК кишечной палочки, проводится за 1–2 рабочих дня. Результат бактериологического анализа на кишечную палочку придется ждать дольше — от 5 до 7 дней. За это время выращивается культура клеток, определяется их вид, проводится анализ на чувствительность к антибиотикам и бактериофагам.
В норме кишечной палочки не должно быть нигде, кроме толстого кишечника. То есть если вы сдаете мочу или мазок, то лучший результат — это отрицательное заключение. Если речь идет о содержимом кишечника, то здесь не должно обнаруживаться энтеропатогенных кишечных палочек, таких как O157:H7. В некоторых лабораториях проводят быстрый ПЦР-тест на целую группу таких бактерий.
При определении чувствительности к антибиотикам или бактериофагам выдается бланк, на котором напротив каждого наименования написана степень влияния препарата на рост бактерии. По такому бланку врач за несколько минут подберет наиболее эффективный для конкретного случая антибиотик.
Анализ на эшерихиоз можно сдать как в обычной поликлинике, так и в частной лаборатории. Желательно заранее уточнить, какой метод исследования при этом используется.
Бактериологические исследования лучше проводить в клиниках и лабораториях, оснащенных автоматическими и полуавтоматическими анализаторами. Это исключает человеческий фактор, позволяет проводить исследование с широким перечнем антибиотиков и бактериофагов. Такие оснащенные лаборатории имеют как современные государственные больницы, занимающиеся лечением инфекционных болезней, так и частные медицинские центры.
Также стоит обратить внимание на время проведения исследования. Для бактериологического исследования это не менее пяти дней. Раньше бактерия просто не успеет вырасти в достаточном для анализа количестве. Время больше 7–10 дней говорит о том, что исследование будет проводиться в сторонней лаборатории. Это существенный недостаток, поскольку речь идет о транспортировке биоматериала, что нежелательно: чем раньше был доставлен материал, тем более достоверным будет результат.
Кишечная палочка — неотъемлемая часть микрофлоры кишечника. Пока она находится под контролем организма, ее клетки помогают синтезировать витамины, переваривать пищу, создавать благоприятную среду для жизни других полезных микробов. Но любое нарушение этого равновесия грозит патологиями вплоть до серьезных воспалительных заболеваний. К счастью, медицина помогает нам вовремя выявить отклонения от нормы и приять соответствующие меры.
Читайте также:


