Отравление неясный генез это
К заболеваниям с неустановленной этиологией относятся алиментарная пароксизмально-токсическая миоглобинурия и уровская болезнь.
Алиментарная пароксизмально-токсическая миоглобинурия (гаффская болезнь)
Заболевание встречается только среди прибрежного населения определенных водоемов, что послужило основанием считать его причиной потребление рыбы (щука, окунь, судак и др.). Впервые вспышка алиментарной пароксизмально-токсической миоглобинурии была отмечена в 1924 г. среди жителей залива Фришес Графф Балтийского моря. В связи с этим заболевание получило название гаффской болезни.
Заболевание проявляется внезапно наступающими приступами острых мышечных болей, настолько сильных, что больной полностью теряет подвижность. Приступы могут повторяться у одних и тех же лиц до 3—7 раз через неопределенные сроки. Продолжительность приступа 2—4 сут. Во время приступа отмечается изменение окраски мочи в бурый и коричневый цвет вследствие нарушения функции почек и возникновения миоглобинурии. Смерть во время приступа может наступить от асфиксии, так как поражаются мышцы диафрагмы и межреберные. Заболевание протекает при нормальной температуре.
В основе заболевания лежат дистрофические и некротические процессы в мышцах, а также нарушение функции почек и нарушение центральной нервной системы. Химический состав и структура ядовитого начала еще не установлены. Однако известно, что оно не разрушается при нагревании в автоклаве до температуры 120°С в течение часа и устойчиво в процессе хранения.
Уровская болезнь (болезнь Кашина— Бека)
Расследование пищевых отравлений.
Расследование пищевых отравлений подразумевает совокупность мероприятий, направленных на выявление этиологии заболевания и факторов, способствующих его возникновению с целью осуществления лечения и предупреждения подобных заболеваний.
В расследовании пищевого отравления могут принимать участие санитарный врач по гигиене питания, главный врач СЭС, а также врачи лечебного профиля (участковый врач, врачи-специалисты поликлиники, врачи медико-санитарных частей и др.).
До прибытия санитарного врача расследование пищевого отравления проводит участковый врачили средний медицинский персонал.При этом они обязаны:
1. Изъять из употребления остатки подозрительной пищи и взять пробу для анализа в количестве 200-300 г
2. Собрать рвотные и каловые массы заболевших, промывные воды желудка и мочу в количестве 100-200 мл для бактериологического анализа, взять 10 мл крови из локтевой вены для посева на гемокультуру. Все пробы для анализа следует собрать в стерильную посуду. При отсутствии ее следует прокипятить чисто вымытую.
3. Направить изъятую пищу, собранные выделения и промывные воды на исследование в санитарно-бактериологическую лабораторию или сохранить их до прибытия санитарного врача
4. До выяснения всех обстоятельств запретить реализацию подозрительных продуктов
5. Немедленно известить о пищевом отравлении местную СЭС
Санитарный врачпри расследовании пищевого отравления обязан:
1. Произвести опрос больных, выяснив паспортные данные, чем и где питался пострадавший последние двое суток, имеются ли заболевания среди членов семьи, дату и время начала заболевания, клинические симптомы заболевания, отметить какой продукт или блюдо подозревается, а также место и время приема в пищу подозрительного продукта и предполагаемый период инкубации
2. Тщательно проанализировать с участием лечащих врачей клиническую картину заболевания, исключив заболевания иной этиологии, напоминающие по отдельным признакам пищевое отравление
3. Направить (если это не было сделано ранее) на исследование в лабораторию подозрительные продукты и выделения заболевших
4. Обеспечить взятие и направление в лабораторию крови заболевших для посева и проведения серологических реакций (ставится на 1-3 и 7-10 день заболевания). В случае летального исхода принимаются во внимание результаты патологоанатомического вскрытия, производятся лабораторные исследования трупного материала (паренхиматозных органов, содержимого желудка и кишечника, крови из сердца). 1. Для выяснения путей инфицирования или загрязнения ядовитыми веществами пищевого продукта, послужившего причиной отравления, необходимо проверить санитарные условия перевозки, технологию приготовления пищи, сроки хранения и реализации сырья, полуфабрикатов и готовой продукции, наличие ветеринарно-санитарных удостоверений, возможность инфицирования продуктов бактерионосителями, лицами с гнойничковыми заболеваниями и др. В процессе расследования и на основании его результатов санитарный врач предпринимает определенные меры:
1. Запрещает использование или устанавливает порядок реализации пищевых продуктов, послуживших причиной отравления
2. Отстраняет от работы или переводит на работу, не связанную с пищевыми продуктами лиц, которые могли быть источником инфицирования пищевых продуктов
3. Предлагает и контролирует осуществление необходимых санитарных мероприятий на предприятии, санитарные нарушения в котором послужили причиной выработки недоброкачественного продукта (временное или постоянное запрещение эксплуатации, дезинфекция, ремонт и тд.)
4. Привлекает к административной ответственности или передает материалы расследования в прокуратуру для привлечения к уголовной ответственности лиц, виновных в производстве, выпуску и реализации продукта, вызвавшего пищевое отравление.
Этиологическая природа ряда заболеваний, несомненно связанных с потреблением определенных видов пищи и обоснованно относимых к пищевым отравлениям, недостаточно выяснена. К числу таких алиментарных заболеваний относится алиментарная пароксизмально-токсическая миоглобинурия (гаффская, юксовская, сартланская болезнь).
Заболевания встречаются только среди прибрежного населения определенных водоемов. На основании этого такие отравления связывают с потреблением рыбы. Заболевания домашних животных (главным образом кошек) при скармливании им рыбы также подтверждают связь алиментарно-токсической миоглобинурии с потреблением рыбы. Распространение вспышек территориально строго ограничено.
Гаффская болезнь впервые была зарегистрирована в 1924 г. среди рыбаков, живших на побережье Гаффского залива Балтийского моря.
В нашей стране она встречалась среди населения Ленинградской области, проживающего на побережье Юксовского озера и озера Сартлан в Западной Сибири (отсюда названия юксовская болезнь и сартланская болезнь).
Гаффская болезнь связана с потреблением некоторых видов рыбы, преимущественно хищных — щуки, окуня, судака и др., приобретающих в отдельные периоды года вредные свойства. Описаны случаи заболевания при употреблении сушеной мелкой озерной рыбы. Природа токсического начала не установлена. Приобретение рыбой ядовитых свойств связывают с изменением качества и характера корма рыб — фитопланктона. Некоторые ученые предполагают, что приобретение тканями рыб токсических свойств связано с поеданием рыбой попадающих в воду семян и соцветий ядовитого растения пикульника (жабрей), произрастающего по берегам водоемов.
Заболевание проявляется внезапно наступающими приступами острых мышечных болей (в икроножных и затылочных мышцах, а также мышцах спины и груди), настолько сильных, что больной полностью теряет подвижность. Моча приобретает коричневато-бурый (со значительным содержанием гемоглобина и миоглобина) цвет вследствие нарушения функции почек. Иногда отмечаются желудочно-кишечные расстройства, в отдельных случаях рвота. У некоторых больных наблюдается небольшое повышение температуры (37,5 - 38º). Число приступов может достигать шести — семи. Продолжительность приступа 2—4 суток, после чего боли стихают, но остаётся сильная слабость. В тяжёлых случаях наблюдаются смертельные исходы вследствие поражения диафрагмы и межрёберных мышц грудной клетки. Летальность достигает 2 %.
В основе гаффской болезни лежит поражение скелетных мышц, в которых развивается восковидная дегенерация, связанная с распадом мышечной субстанции, в частности миоглобина. Нарушается нормальное снабжение мышц кислородом, что вызывает болезненные приступы при физической деятельности.
В качестве профилактических мер могут быть рекомендованы – немедленное прекращение лова и потреблением населением свежепойманной рыбы во всех случаях эпизоотии среди кошек (появление шаткой походки, паралич задних конечностей) или при возникновении первых случаев заболевания людей. Необходимо принять эффективные меры по запрещению дальнейшего использования в пищу приобретшей ядовитые свойства рыбы. При варке и жарении рыбы ядовитое вещество не разрушается.
К пищевым отравлениям неустановленной этиологии причисляют также отравления мясом перепелки, арбузами и др.
Отравления пестицидами, агрохимикатами, ветеринарными препаратами
В соответствии с оценкой по параметрам гигиенической классификации большинство разрешённых к использованию пестицидов относятся к соединениям 2 и 3 классов опасности. В практике используются пестициды, которые в небольшом количестве присутствуют в пищевых продуктах в виде остаточных количеств.
Особенностями, определяющими потенциальную опасность пестицидов для человека и среды его обитания являются:
· высокая биологическая активность при малых уровнях воздействия,
· способность к циркуляции в окружающей среде и
· возможность контакта с ними населения.
Неблагоприятное влияние пестицидов на здоровье населения может проявляться в виде острого, подострого или хронического отравления.
Пестициды, относящиеся к сильнодействующим и высокотоксичным веществам или обладающие выраженной кожно-резорбтивной токсичностью (способность проникновения через кожу), а также соединения, обладающие повышенной летучестью (I и II группы гигиенической классификации), могут вызывать острые отравления при поступлении в организм с продуктами питания.
Стойкие препараты с выраженной способностью к кумуляции (накоплению в организме) I и II группы гигиенической классификации могут вызывать хронические отравления.
Острые отравления обусловлены непродолжительным поступлением сравнительно больших количеств препарата, носят случайный характер и возникают при грубых нарушениях правил применения пестицидов и правил использования пищевых продуктов, обработанных пестицидами (использование семенного зерна, протравленного гранозаном и др.).
Подострое отравление – менее бурная реакция на действие пестицида, чем при острых состояниях и более продолжительное течение патологического процесса.
Хронические отравления, обусловленные продолжительным поступлением в организм малых доз пестицида (подпороговых доз) и их кумуляции в органах-мишенях.
Пестициды, относящиеся к сильнодействующим и высокотоксичным веществам при поступлении в организм с продуктами питания или обладающие выраженной кожно-резорбтивной токсичностью (способность проникновения через кожу), а также соединения, обладающие повышенной летучестью (I и II группы гигиенической классификации), могут вызывать острые отравления. Продукты, содержащие остаточные количества таких пестицидов выше МДУ, в питании не используются. Исключение составляют пищевые продукты, содержащие пестициды, которые разрушаются (полностью или частично) при термической обработке.
Стойкие препараты с выраженной способностью к кумуляции (накоплению в организме) I и II группы гигиенической классификации независимо от токсичности могут вызывать хронические отравления. Они могут быть использованы в питании лишь кратковременно и при условии, что их остатки превышают МДУ не более чем в 2 раза. Запрещается использование продуктов, содержащих их остаточные количества, в детских и больничных учреждениях.
Отравления пестицидами развиваются поэтапно и имеют:
· скрытый период (от момента поступления в организм до возникновения первых проявлений интоксикации) – от нескольких часов для острых отравлений до нескольких суток при подострых;
· период предвестников, для которых характерны неспецифические, однотипные для воздействия многих химических соединений проявления (тошнота, рвота, общая слабость, головная боль);
· период выраженной интоксикации, когда наряду с общими для многих химических веществ изменениями проявляются специфические признаки действия яда на организм.
Большое значение в развитии интоксикации имеет состояние организма. Высокой чувствительностью к пестицидам отличаются дети, подростки, больные и ослабленные лица. Особую опасность представлет контакт с пестицидами во время беременности и в период кормления ребёнка. Многие пестициды, попадая в организм, проникают через плацентарный барьер и могут пагубно влиять на развитие плода, оказывать эмбриотоксическое и тератогенное действие. В период лактации пестициды могут попадать в организм младенца с молоком матери и вызывать у него интоксикацию.
| | | следующая лекция ==> | |
| ОТРАВЛЕНИЯ ДРУГИМИ ПОСТОРОННИМИ ПРИМЕСЯМИ, ПОПАВШИМИ В ПРОДУКТЫ ИЗ ОКРУЖАЮЩЕЙ СРЕДЫ | | | Краткая характеристика отдельных групп пестицидов |
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Иногда встречаются случаи, когда у пациента повышается температура тела (более 38° C) практически на фоне полного здоровья. Такое состояние может быть единственным признаком заболевания, причем многочисленные исследования не позволяют определить какую-либо патологию в организме. В данной ситуации врач, как правило, ставит диагноз – лихорадка неясного генеза, и после этого назначает более детальное обследование организма.
Код МКБ 10
Лихорадка невыясненной этиологии R50 (кроме родовой и послеродовой лихорадки, а также лихорадки новорожденных).
- R 50.0 – лихорадка, сопровождающаяся ознобом.
- R 50.1 – стойкая лихорадка.
- R 50.9 – нестойкая лихорадка.
Код по МКБ-10
Причины лихорадки неясного генеза
- Системные обширные инфекционные болезни:
- туберкулез;
- тифозные заболевания (сыпной, брюшной, эндемический и пр.);
- поражение сальмонеллой, шигеллой;
- мальтийская лихорадка (бруцеллез);
- иерсиниозы, хламидиозы;
- бореллиоз;
- болезнь Франсиса (туляремия);
- сифилитическая инфекция;
- лептоспироз;
- малярийная болезнь;
- цитомегаловирус, токсоплазма, гистоплазма, мононуклеоз;
- СПИД;
- сепсис.
- Локализованные инфекционные болезни:
- воспаление эндокарда, тромботическое воспаление сосудов;
- абсцессы, бронхоэктазы;
- гепатит, холангит;
- инфекционные поражения мочевыводящих путей и половой сферы;
- остеомиелит, стоматологические инфекционные заболевания.
- Опухолевые процессы:
- злокачественные заболевания крови или лимфы (лейкемия, лимфогранулематоз);
- опухоли печени, почек, легких, пищеварительной системы;
- метастазирование опухолей.
- Соединительнотканные патологии:
- гранулематоз;
- СКВ;
- ревматизм;
- периартериит.
- Лекарственные синдромы (злокачественная гипертермия, экстрапирамидные расстройства).
- Патологии пищеварительных органов (язвенное воспаление кишечника, алкогольная интоксикация, цирроз).
- Саркоидоз.

[1], [2], [3], [4], [5], [6], [7], [8]
Симптомы лихорадки неясного генеза
Основным (зачастую и единственным) присутствующим признаком лихорадки неясного генеза считается повышение температурных показателей. На протяжении длительного периода повышение температуры может наблюдаться без сопутствующих симптомов, либо протекать с ознобом, усиленным потоотделением, кардиологическими болями, одышкой.
- Обязательно присутствует повышение температурных значений.
- Тип повышения температуры и температурные характеристики, как правило, мало помогают раскрыть картину заболевания.
- Могут присутствовать другие признаки, которые обычно сопровождают повышение температуры (боли в голове, сонливость, ломота в теле и пр.).
Температурные показатели могут быть различными, в зависимости от типа лихорадки:
- субфебрильная (37-37,9°C);
- фебрильная (38-38,9°C);
- пиретическая (39-40,9°C);
- гиперпиретическая (41°C >).
Длительная лихорадка неясного генеза может быть:
- острая (до 2-х недель);
- подострая (до полутора месяцев);
- хроническая (более полутора месяцев).
Повышенная температура у ребенка – наиболее распространенная проблема, с которой обращаются к педиатру. Но какую именно температуру у детей следует считать лихорадкой?
Врачи отделяют лихорадку от просто высокой температуры, когда показатели превышают 38°C у грудных детей, и выше 38,6°C – у старших детей.
У большей части маленьких пациентов лихорадка бывает связана с вирусной инфекцией, меньший процент детей болеют воспалительными заболеваниями. Часто такие воспаления затрагивают мочевыводящую систему, либо наблюдается скрытая бактериемия, что в дальнейшем может осложниться сепсисом и менингитом.
Чаще всего возбудителями микробных поражений в детском возрасте становятся такие бактерии:
- стрептококки;
- грам (-) энтеробактерии;
- листерии;
- гемофильная инфекция;
- стафилококки;
- сальмонеллы.
Наиболее часто микробные инфекции поражают детей в первое полугодие жизни: особенно подвержены таким заболеваниям недоношенные новорожденные.

[9], [10], [11], [12], [13], [14], [15]
Диагностика лихорадки неясного генеза
По результатам лабораторных анализов:
- общий анализ крови – изменения количества лейкоцитов (при гнойной инфекции – сдвиг лейкоцитарной формулы влево, при вирусном поражении – лимфоцитоз), ускорение СОЭ, изменение численности тромбоцитов;
- общий анализ мочи – лейкоциты в моче;
- биохимия крови – повышенное содержание СРБ, повышенное содержание АЛТ, АСТ (заболевания печени), Д-димер фибриногена (ТЭЛА);
- бакпосев крови – демонстрирует возможность бактериемии или септицемии;
- бакпосев мочи – для исключения почечной формы туберкулеза;
- бакпосев бронхиальной слизи или фекалий (по показаниям);
- бактериоскопия – при подозрении на малярию;
- комплекс диагностики на туберкулезную инфекцию;
- серологические реакции – при подозрении на сифилис, гепатит, кокцидиоидомикоз, амебиаз и пр.;
- тест на СПИД;
- обследование щитовидной железы;
- обследование при подозрении системных болезней соединительной ткани.
По результатам инструментальных исследований:
- рентгенограмма;
- томографические исследования;
- сканирование костной системы;
- ультразвуковое исследование;
- эхокардиография;
- колоноскопия;
- электрокардиография;
- пункция костного мозга;
- биопсии лимфоузлов, мышечной или печеночной ткани.
Алгоритм диагностики лихорадки неясного генеза вырабатывается доктором в индивидуальном порядке. Для этого у пациента определяется хотя бы один дополнительный клинический или лабораторный симптом. Это может быть заболевание суставов, пониженный уровень гемоглобина, увеличение лимфатических узлов и пр. Чем больше будет обнаружено таких вспомогательных признаков, тем легче будет установить правильный диагноз, сузив круг предполагаемых патологий и определяя целенаправленную диагностику.

[16], [17], [18], [19], [20], [21], [22], [23], [24], [25]
Дифференциальный диагноз, как правило, разделяют на несколько основных подгруппы:
- инфекционные заболевания;
- онкология;
- аутоиммунные патологии;
- прочие заболевания.
При дифференциации обращают внимание не только на симптомы и жалобы пациента на данную минуту, но и на те, которые были до этого, но уже пропали.
Необходимо брать во внимание все болезни, которые предшествовали лихорадке, в том числе и оперативные вмешательства, травмы, психоэмоциональные состояния.
Важно уточнить наследственные особенности, возможность приема каких-либо лекарственных средств, тонкости профессии, недавние путешествия, информацию о сексуальных партнерах, о присутствующих дома животных.
В самом начале диагностики необходимо исключить преднамеренность лихорадочного синдрома – не так уж редко встречаются случаи задуманного введения пирогенных средств, манипуляций с градусником.
Большое значение имеют кожные высыпания, проблемы с сердцем, увеличение и болезненность лимфоузлов, признаки нарушений глазного дна.

[26], [27], [28], [29]
Причины лихорадки неясного генеза
- инфекции
- злокачественные опухоли
- аутоиммунные состояния
- прочие причины
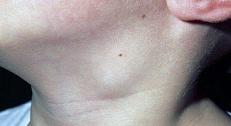
Шейным лимфаденитом называют остро возникшее увеличение шейн.
- классический подтип
- внутрибольничный подтип
- иммунодефицитный (нейтропенический) подтип
- ВИЧ-ассоциированный подтип
Классификация лихорадки неясного генеза (FUO) Таблица 1
Инфекции, злокачественные опухоли, коллагеновые сосудистые заболевания
Продолжительность >3 недель
Наличие как минимум трех амбулаторных визитов к врачу или проведение трех суток в стационаре
Энтероколит, вызванный Clostridium difficile (антибиотик-ассоциированная диарея), лекарственно-индуцированная лихорадка, легочная эмболия, септический тромбофлебит, синусит
Начало лихорадки в стационаре, ≥24 часов от поступления.
Отсутствие диагноза после трех суток поиска
Оппортунистические бактериальные инфекции (то есть инфекции бактериальными возбудителями, не вызывающими болезней у людей с сохранным иммунитетом), аспергиллез, кандидоз, герпетическая инфекция
Абсолютное количество нейтрофилов ≤ 500 кл в мм 3
Отсутствие диагноза после трех суток поиска
Цитомегаловирус, Микобактериальная внутриклеточная инфекция (специфическая инфекция ВИЧ-инфицированных пациентов в стадии СПИДа), пневмония, вызванная Pneumocystis carinii, лекарственно-индуцированная лихорадка, саркома Капоши, лимфома
Продолжительность> 4 недель для амбулаторных больных,> 3-х дней для стационарных больных
Дифференциальная диагностика лихорадки неясного генеза
Дифференциальный диагноз FUO обычно разбивается на четыре основных подгруппы: инфекции, злокачественные новообразования, аутоиммунные состояния и прочие (см. таблицу 2).
Основные причины лихорадки неясного генеза. Таблица 2
Болезнь Стилла у взрослых
Абсцесс малого таза
Воспалительные заболевания
толстого кишечника
Вирус иммунодефицита человека
Гепатит (алкогольный,
гранулематозный или волчаночный)
Тромбоз глубоких вен
Рак толстого кишечника
Рак поджелудочной железы
Среди множества инфекционных заболеваний, способных вызывать FUO, туберкулез (особенно внелегочные формы) и абсцессы брюшной/тазовой области являются наиболее распространенными.
Врачи первичного звена сталкиваются с разными случаями, когд.
Из-за существенного увеличения продолжительности жизни, а также достижений в области диагностики и лечения болезней, обычных в этой группе населения, злокачественные новообразования стали частым явлением у пожилых пациентов. Злокачественные новообразования нередко трудно диагностировать, особенно такие, как хронические лейкозы, лимфомы, почечно-клеточный рак и рак с метастазами. Именно эти виды рака часто вызывают лихорадку неясного генеза.
Ревматоидный артрит и ревматизм являются воспалительными заболеваниями, которые раньше были самой частой причиной FUO, однако с развитием серологической диагностики эти заболевания, как правило, теперь диагностируется более оперативно. На этом фоне такие болезни как Болезнь Стилла у взрослых и височный артериит - стали наиболее распространенными аутоиммунными причинами FUO, потому что они остаются весьма труднодиагностируемыми даже с помощью лабораторных исследований.
Мультисистемные воспалительные заболевания, такие как височный артериит и ревматическая полимиалгия, особенно часто являются причиной FUO у пациентов старше 65 лет.
Самой частой причиной FUO в этой группе является медикаментозная (лекарственно-индуцированная) лихорадка. Это состояние является частью реакции гиперчувствительности к конкретным препаратам, таким как диуретики, обезболивающие препараты, антиаритмические средства, противосудорожные препараты, седативные средства, некоторые антибиотики (цефалоспорины), антигистаминные препараты, барбитураты, салицилаты, и сульфонамиды (см. таблицу 3).
Осложнения цирроза и гепатита (алкогольного, гранулематозного или волчаночного), также могут являться потенциальными причинами FUO. Тромбоз глубоких вен хотя и является редкой причиной FUO, однако должен быть исключен у таких пациентов с помощью доплеровского исследования вен. Искусственная лихорадка должна быть заподозрена у пациентов с медицинским образованием или большим опытом общения с медицинскими работниками, при наличии психиатрических симптомов, и при продолжительности лихорадки более шести месяцев.
Даже после проведения всех необходимых методов диагностики – отсутствие окончательного диагноза у пациента с FUO – не является редкостью; по статистике около 20% случаев остаются без диагноза. Однако, если самое тщательное исследование не выявило причины FUO, то прогноз такого пациента, как правило, благоприятный.
Диагностический подход к пациенту с лихорадкой неясного генеза
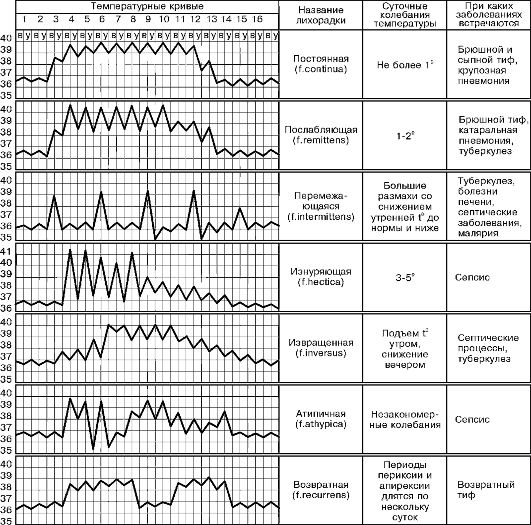
Стартовый подход к пациенту с лихорадкой неясного генеза включает в себя: полный подробный анамнез, физикальный осмотр и базовые дополнительные методы обследования (ОАК, ОАМ, рентгенограмма/флюорография легких, осмотр гинеколога для женщин). Первым шагом диагностики является изучение анамнеза лихорадки и документирование ее модели (см рисунок 1).
Различают следующие основные модели лихорадки: постоянная, ремиттирующая (послабляющая), интермиттирующая (перемежающаяся), извращенная, гектическая (истощающая) и неправильная.

Симптомы настораживающие в отношении туберкулеза. Тактика де.
- Развернутый клинический (общий) анализ крови.
- Биохимический анализ: АЛС, АСТ, СРБ, ЩФ, билирубины
- Общий анализ мочи
- Посев мочи и/или крови на стерильность.
- проба Манту
- рентгенограмма легких или флюорография
- УЗИ брюшной полости и органом малого таза — по показаниям.
Простые "симптомы-подсказки", найденные во время стартового тестирования, часто позволяют врачу склониться к одной из больших групп FUO, сконцентрировать и оптимизировать усилия. Дальнейшие диагностические исследования — должны быть логичным продолжением зародившихся диагностических гипотез; не следует скатываться к бессистемному назначению дорогостоящих и/или инвазивных методов.
Кожная проба с туберкулином — недорогой скрининговый тест, который должен быть назначен всем пациентам с лихорадкой неясного генеза. Однако сам по себе этот метод не может быть достаточным обоснованием туберкулезной этиологии лихорадки, или наличия активного туберкулеза. Рентгенограмма грудной клетки также должна быть проведена всем таким пациентам для выявления возможной инфекции, коллагеновых сосудистых заболеваний, или злокачественных новообразований. Если рентгенограмма не дала нужных сведений, а подозрение на эти болезни сохраняется — возможно назначение более конкретных методов исследования: серологических, УЗИ, компьютерной томографии (КТ), магнитно-резонансной томографии (МРТ) и изотопного сканирования.
УЗИ брюшной полости и органов малого таза, как и КТ — могут быть назначены и на первом этапе диагностики при уверенном подозрении на заболевания органов этих полостей. Эти методы, вкупе с прицельными биопсиями — значительно снижают необходимость в инвазивных методиках (лапароскопии, биопсии и др)
МРТ следует отложить на последующие этапы, и применять лишь когда в этом возникла необходимость или диагноз остается неясным. Использование радионуклеотидных методов — оправданно при некоторых воспалительных или опухолевых болезнях, однако совершенно бесполезно при коллагеновых сосудистых заболеваниях и других болезнях.
Читайте также:


