Микотическая экзема дифференциальная диагностика
В статье приводятся данные об экземе — рецидивирующем, воспалительном дерматозе с полиморфизмом высыпанных элементов, формирующемся под действием экзогенных или эндогенных факторов риска. Приводятся этиологические и патогенетические механизмы, приводящие
The article presents data on eczema — a recurrent inflammatory dermatosis with polymorphism of rashes formed under the influence of exogenous or endogenous risk factors. Etiological and pathogenic mechanisms leading to the development of eczema are given, the clinical picture of different forms of the disease is described in detail. The article reveals the information about the methods of diagnostics and therapy for these patients.
Экзема — острое или хроническое рецидивирующее заболевание, характеризующееся воспалительной реакцией, формирующейся под действием экзогенных или эндогенных факторов, полиморфизмом высыпанных элементов, сильным зудом [1, 2]. Проблема экземы в настоящее время становится все более актуальной. В структуре заболеваемости хроническими дерматозами экзема составляет до 40% всех заболеваний кожи. Заболеваемость экземой встречается во всех возрастных группах, часто сопутствует профессиональным заболеваниям. По результатам эпидемиологических исследований разные виды экземы являются одними из самых частых заболеваний в практике врача-дерматовенеролога. Заболеваемость среди лиц трудоспособного населения составляет до 10% [3]. Утрата временной трудоспособности достигает 36% от всех трудопотерь при дерматозах. Среди госпитализированных на долю больных экземой приходится более 30% [4]. Среди женщин заболеваемость экземой чаще, чем у мужчин. В последние годы экзема имеет тенденцию к более тяжелому течению с частыми рецидивами, значительным распространением процесса на коже и резистентностью к лечению [5].
Экзема развивается в результате комплексного воздействия этиологических и патогенетических факторов, в том числе эндокринно-метаболических, инфекционно-аллергических, вегетососудистых и наследственных [6]. Большое значение в формировании экземы придается иммуногенетическим особенностям организма — ассоциации с АГ HLA-B22HLA-Cw1 организма [2]. Генетическая предрасположенность определяет нарушение иммунной регуляции, функции нервной и эндокринной систем. При экземе имеет место полигенное мультифакториальное наследование с выраженной экспрессивностью и пенетрантностью генов. При заболевании одного из родителей (преимущественно матери) шанс заболеть экземой у ребенка равен 40%, при заболевании обоих родителей до 60% [6]. Важное патогенетическое значение имеет патология желудочно-кишечного тракта и гепатобилиарной системы. Несостоятельность кишечного барьера, наиболее характерная для детей, приводит к всасыванию в кровь нерасщепленного белка [2]. Аллергическая реактивность также имеет большое значение в развитии экземы.
По современным представлениям в развитии экземы главную роль играют Т-лимфоциты, несущие на своей поверхности специфические рецепторы к антигену и выделяющие ряд провоспалительных цитокинов, вызывающих развитие тканевых воспалительных реакций. Экзогенные воздействия исключительно многообразны. Они вызывают экзематозные изменения кожи по механизму гиперчувствительности замедленного типа, вызванные контактом с химическими, биологическими, лекарственными средствами и антигенными микробными детерминантами в очагах хронической инфекции [6, 7].
Клинические признаки экземы могут включать в себя зуд, покраснение и шелушение кожи, наличие сгруппированных папуловезикул [2]. В течении экзематозного процесса можно выделить следующие стадии: эритематозная, папулезная, везикулезная, стадия мокнутия, корковая стадия, стадия шелушения [1]. В зависимости от особенностей клинической картины выделяют следующие формы экземы [2]:
- экзема истинная: идиопатическая, дисгидротическая, пруригинозная, роговая (тилотическая);
- экзема микробная: нумулярная, паратравматическая, микотическая, интертригинозная, варикозная, сикозиформная, экзема сосков и околососкового кружка молодой железы женщин;
- экзема себорейная;
- экзема детская;
- экзема профессиональная.
В острой стадии истинная экзема проявляется появлением везикул, эритемой, точечными эрозиями с мокнутием, серозными корочками, экскориациями, но могут быть папулы и пустулы. Границы очагов нечеткие. Процесс носит симметричный характер, чаще поражается лицо и конечности с чередованием здоровой и пораженной кожи. Также процесс может распространиться и на другие участки кожи вплоть до эритродермии. После перехода в хроническую стадию гиперемия становится застойной, появляются участки лихенификаций и трещин. Нередко процесс может быть осложнен пиогенной инфекцией, появляются гнойные корки и пустулы [8].
Нумулярная экзема является преимущественно болезнью взрослых. Лица мужского пола поражаются более часто, чем женщины. Пик заболеваемости у обоих полов приходится на возраст от 50 до 65 лет. Второй пик у женщин наблюдается в возрасте от 15 до 25 лет. У новорожденных и детей нумулярная экзема — редкое заболевание. У детей начинается с пяти лет. Патогенез нумулярной экземы до сих пор неизвестен. У большинства пациентов атопия в личном или семейном анамнезе не выявляется, однако при тропической экземе могут наблюдаться нумулярные бляшки. В качестве причины заболевания рассматриваются множество факторов. У пожилых пациентов отмечается снижение гидратации кожи. У 68% пациентов были выявлены очаги инфекции, в том числе в области зубов и дыхательном тракте. Также отводится роль в возникновении нумулярной экземы аллергенам окружающей среды, таким как клещи домашней пыли. Клинически визуализируются четко очерченные, монетовидные бляшки из сливающихся папул и папуловезикул. Характерными признаками являются мелкоточечное мокнутие и образование корочек. Однако корки могут покрывать всю поверхность бляшки. Размер бляшек составляет от 1 до 3 см в диаметре. Окружающая кожа в большинстве случаев нормальная, но может быть ксеротической. Интенсивность зуда варьирует от минимального до сильно выраженного. Может наблюдаться разрешение элементов в центре, что отмечается при кольцевидных формах заболевания. Хронические бляшки сухие, шелушащиеся и лихенифицированы. Классическое расположение очагов — разгибательные части конечностей. У женщин верхние конечности, включая дорсальную поверхность кистей, поражаются чаще, чем нижние конечности.
Себорейная экзема начинается на волосистой части головы. Очаги поражения распространяются на заушные области, шею, верхнюю часть груди, межлопаточную область, сгибательную поверхность конечностей; как и себорейный дерматит, себорейная экзема локализуется на областях кожи с большим количеством сальных желез и не имеет четких границ. В пределах очагов кожа гиперемирована, отечна, на поверхности ее видны мелкие желтовато-розовые папулы, жирные желтоватые чешуйки и корки [1].
Варикозная экзема связана с наличием у больного варикозной болезни. Поражение локализуется на коже нижних конечностей, в основном в непосредственной близости с варикозными язвами, преимущественно в области нижней трети голени. В развитии заболевания играют мацерации кожи, различные травмы, также нерациональное лечение варикозных язв. Заболевание сопровождается зудом. Дифференцируют с рожистым воспалением, претибиальной микседемой [3, 11–13].
Сикозиформная экзема развивается на фоне вульгарного сикоза, патологический процесс распространяется за пределы области оволосения. Как правило, кожный процесс локализуется на подбородке, лобке, верхней губе, подмышечной области. Клинически отмечается зуд и мокнутие, серозные колодцы, с истечением времени появляются участки лихенификации кожи [2].
Детская экзема проявляется клиническими признаками истинной, микробной и себорейной экземы. Первые проявления появляются в возрасте 3–6 месяцев. На коже преобладают процессы экссудации. Участки поражения симметричны, ярко гиперемированы, отечны, выражено мокнутие, наслоение корок. Появляются молочные корки. Эритематозные очаги имеют блестящую поверхность, горячие на ощупь. Участки поражения локализуются на щеках, лбе, ушных раковинах, волосистой части головы, разгибательных поверхностях конечностей, ягодицах. Носогубный треугольник остается не тронутым. Больных беспокоит зуд и бессонница. В возрасте 2–3 недель жизни на фоне пониженного питания может развиться характерно клиническая картина заболевания. Нередко трансформируется в атопический дерматит [2, 11, 14, 15].
Экзема сосков молочных желез является следствием травмы сосков во время вскармливания ребенка, но в некоторых случаях этиологию невозможно определить. Она характеризуется незначительной эритемой, слабо выраженной инфильтрацией, мокнутием и наличием серозно-геморрагических корок, возможно появление пустул и трещин. Обычно патологический процесс имеет двухсторонний характер и не сопровождается уплотнением сосков [2].
Профессиональная экзема развивается под действием производственных аллергенов. К профессиональным аллергенам относится сплавы металлов, соединения ртути, пенициллин и полусинтетические антибиотики, эпоксидные смолы, синтетические клеи. При профессиональной экземе развивается реакция гиперчувствительности замедленного типа. Клиническая картина имеет все признаки обычной экземы. Профессиональная экзема развивается в основном на открытых участках кожи, в местах контакта с раздражителем. При исчезновении этиологического фактора заболевание быстро разрешается [11, 16].
Паратравматическая экзема развивается в области послеоперационных рубцов, в местах неправильного наложения гипсовых повязок, на местах остеосинтеза. Клинически возникает островоспалительная эритема, появляются папулы или пустулы, с дальнейшим образованием корок. Возможно отложение гемосидерина в пораженных тканях [2].
Диагностика основывается на данных анамнеза и клинической картины заболевания. Проводятся лабораторные исследования: биохимический анализ крови с определением АЛТ, АСТ, триглицеридов, общего белка, креатинина, общего билирубина, глюкозы; общий анализ крови; клинический анализ мочи; определение уровня общего IgE в сыворотке с помощью ИФА; кожные пробы; определение антител к антигенам лямблий, аскарид, токсокар и других; гистологическое исследование биоптатов кожи проводится по показаниям с целью дифференциальной диагностики. Диагноз профессиональной экземы подтверждается кожными пробами с предполагаемыми профессиональными раздражителями. Постановка диагноза, обследование и лечение больного экземой зависят от распознавания экзематозных изменений на коже, определения остроты процесса и характеристики высыпаний с целью классификации имеющихся у пациента форм экземы. По показаниям назначаются консультации других специалистов — эндокринолога, аллерголога, терапевта, гастроэнтеролога [2].
При истинной экземе дифференциальную диагностику проводят с пиодермией, аллергическим контактным дерматитом, атопическим дерматитом, токсикодермией. Дифференциальный диагноз монетовидной экземы проводят с бляшечным парапсориазом, розовым лишаем, себорейной экземой. Себорейную экзему дифференцируют от колликулярного дискератоза Дарье, болезни Девержи. Микробную экзему дифференцируют со стрептодермией, контактным аллергическим дерматитом, лейшманиозом. Дифференциальную диагностику сикозиформной экземы проводят с вульгарным сикозом. Дисгидратическую экзему необходимо отличать от пустулезного бактерида, дерматомикозов, ладонно-подошвенного псориаза, пустулезного псориаза ладоней, хронического акродерматита Аллопо [6, 10, 14, 15, 17, 18].
При лечении в острой стадии экземы применяют антигистаминные препараты первого поколения. Глюкокортикостероидные препараты применяют при наличии выраженного воспаления. При выраженном кожном зуде назначают транквилизатор с антигистаминным действием. При наличии выраженной экссудации назначают детоксикационную терапию. При наличии микробной экземы, вторичного инфицирования, лимфангоита, лимфаденита, повышения температуры применяют антибактериальные препараты. При тилотической экземе в случаях выраженной инфильтрации, гиперкератоза и/или торпидности к проводимой терапии рекомендуется назначение ретиноидов.
Применяются примочки с 1% раствором танина, 2% раствором борной кислоты, 0,25% раствором серебра нитрата, ванночки с 0,01–0,1% раствором калия перманганата, раствором Циндола 1–2 раза в сутки в течение 4–7 дней. Антисептические наружные препараты (раствор бриллиантового зеленого спиртовой 1% или Фукорцин спиртовой раствор) назначают наружно на область высыпаний 2–3 раза в сутки в течение 5–14 дней. Глюкокортикостероидные препараты 1–2 раза в сутки наружно в течение 7–20 дней. По мере стихания острых воспалительных явлений используют пасты, содержащие 2–3% ихтаммол, нафталанскую нефть, 0,5–1% серу, 2–5% борноцинконафталановую пасту, 2–5% дегтярно-нафталановую пасту. Физиотерапевтическое лечение включает узкополосную средневолновую ультрафиолетовую терапию с длиной волны 311 нм, 4–5 раз в неделю, на курс от 25 до 30 процедур. При соблюдении диеты из рациона больных экземой исключаются яйца, цитрусовые, мясо птицы, жирные сорта рыбы, мясные бульоны, цельное молоко, орехи, газированные напитки, красные вина, морепродукты [2].
Таким образом, экзема является одним из наиболее часто встречающихся заболеваний, возникающих в результате действия как внешних, так и внутренних факторов. Сложность патогенеза экземы предусматривает комплексный подход к ее лечению с учетом степени выраженности процесса, формы заболевания, состояния внутренних органов и систем, что требует индивидуального подхода к ведению и лечению больных.
Литература
- Владимиров В. В., Зудин Б. И. Кожные и венерические болезни. Атлас. 2-е издание. М.: Медицина. 2012. 288 с.
- Федеральные клинические рекомендации. Дерматовенерология 2015: Болезни кожи. Инфекции, передаваемые половым путем. 5-е изд., перераб. и доп. М.: Деловой экспресс, 2016. 768 с.
- Махулаева А. М. Результаты комплексного лечения больных варикозной экиемы голени, ассоциированной с микотической инфекцией // Альманах клинической медицины. 2010. С. 219–224.
- Никонова И. В. Состояние биоценоза кожи при микробной экземе // Практическая медицина. 2011. С. 80–83
- Курбанова А. А., Кисина В. И., Блатун Л. А. Рациональная фармакотерапия заболеваний кожи и инфокций, передаваемых половым путем. Рук-во для практических врачей. М., 2012. С. 406–407.
- Дерматовенерология. Национальное руководство / Под ред. Ю. С. Бутова, Ю. К. Скрипкина, О. Л. Иванова. М.: ГЕОТАР-Медиа, 2017. 896 с.
- Yusupova L. A. Level sl-selectin in blood serum of patients with schizophrenia comorbidity pyoderma // European journal of natural history. 2013. № 3. С. 19–20.
- Вулф К., Джонсон Р., Сюрмонд Д. Дерматология по Томасу Фицпатрику. Атлас-справочник. 2007. 1312 с.
- Соколова Т. В., Малярчук А. П., Сафонова Л. А. Стратегия выбора наружной терапии при микробной экземе // Клиническая дерматология и венерология. 2017, 3, 46–51.
- Юсупова Л. А. Распространенность эпидермофитий у больных, имеющих психические расстройства. В кн.: Успехи медицинской микологии. Сб. науч. тр. М., 2003. Т. II. С. 201–202.
- Дагилова А. А. Общие подходы к терапии экземы в практике врача-интерниста // Лечащий Врач. 2012, № 8, с. 15–17.
- Юсупова Л. А. Современное состояние проблемы ангиитов кожи // Лечащий Врач. 2013, № 5, c. 38–43.
- Lehucher-Michel M. P. Dyshidi eczema and occupation: A descriptive study // Contact Derm. 2000. 43. Р. 200.
- Юсупова Л. А. Диагностика и комплексная терапия атопического дерматита у больных с психическими расстройствами // Вестник последипломного медицинского образования. 2003. № 2. С. 11–14.
- Warshaw E. M. Therapeutic opt for chronic hand dermatitis // Dern. Ther. 2004. 17. Р. 240.
- Юсупова Л. А. Распространенность хронических дерматозов у больных с психическими расстройствами // Вестник последипломного медицинского образования. 2003. № 3–4. С. 46–48.
- Swartling С. Treatment of dyshidrotic hand dermatitis with intradermal botulinum toxin // Am A Dermatol. 2002. 47. Р. 667.
- Холден К. Экзема и контактный дерматит. МЕДпресс-информ, 2009. 112 с.
Л. А. Юсупова* , 1 , доктор медицинских наук, профессор
Е. И. Юнусова*, кандидат медицинских наук
З. Ш. Гараева*, кандидат медицинских наук
Г. И. Мавлютова*, кандидат медицинских наук
Е. В. Бильдюк**
А. Н. Шакирова*
*ГБОУ ДПО КГМА МЗ РФ, Казань
**ГАУЗ РККВД, Казань
Современные особенности клиники, диагностики и терапии больных экземой Л. А. Юсупова, Е. И. Юнусова, З. Ш. Гараева, Г. И. Мавлютова, Е. В. Бильдюк, А. Н. Шакирова
Для цитирования: Лечащий врач № 6/2018; Номера страниц в выпуске: 85-87
Теги: дерматоз, воспаление, этиология, факторы риска
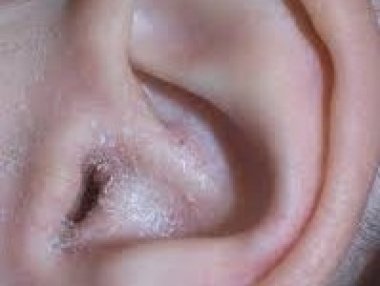
Экзема стоп. Наибольшие дифференциально-диагностические трудности возникают при появлении у больного так называемой дисгидротической экземы стоп, которая может возникнуть первично (истинная экзема) или явиться следствием перехода длительно существующей дисгидротической формы микоза в так называемую микотическую экзему за счет сенсибилизации организма больного грибковыми или микробными антигенами. Как и при микозе, первичным морфологическим элементом кожной сыпи экземы являются пузырьки, которые, однако, сразу появляются симметрично на обеих стопах и нередко одновременно на подошвах и ладонях. Везикулы при экземе локализуются не только на сводах стоп, но и на других ее участках и, что особенно важно, распространяются на тыл стопы, где приобретают клинические признаки типичных для экземы высыпаний – микровезикул. При обострении дисгидротической экземы микровезикулы могут появиться на лице, предплечьях, туловище, голенях.
Несмотря на то, что начальные проявления дисгидротической экземы и эволюция ее морфологических элементов полностью могут соответствовать дисгидротической форме микоза, постепенно клиническая картина экземы меняется. После многократного отторжения рогового слоя и уменьшения толщины эпидермиса в очагах поражения образуются уже не крупные толстостенные пузырьки, напоминающие разваренные зерна саго, а типичные микровезикулы (мелкие тесно сгруппированные пузырьки, величиной не более булавочной головки, быстро вскрывающиеся с образованием точечных микроэрозий, корочек и шелушения). Зуд при экземе, как правило, выражен сильнее, чем при микозе.
При трансформации дисгидротического микоза стоп в микотическую экзему поражение кожи приобретает более стойкий характер, рецидивы заболевания отмечаются чаще, появляется склонность к диссеминации типичного экзематозного процесса на другие, отдаленные участки кожи туловища и конечностей. У таких больных ранее обнаруживаемые в чешуйках кожи элементы гриба при повторном многократном микроскопическом и культуральном исследовании не выявляются.
Дерматиты стоп. Под дерматитом понимают воспалительное заболевание кожи, развивающееся в результате непосредственного воздействия на нее вредных факторов внешней среды физической и химической природы. Кардинальными клиническими признаками дерматитов, что следует учитывать при дифференциальной диагностике, является появление воспалительных изменений только на участке непосредственного воздействия внешнего агента, отсутствие тенденции процесса к периферическому распространению и самопроизвольное разрешение дерматита через некоторое время после прекращения действия раздражителя.
Дисгидротический микоз стоп требует дифференциальной диагностики от простых и аллергических дерматитов, как острых, так и хронических.
На стопах чаще всего возникает острый дерматит от воздействия механических факторов (потертость). Также как при микозе появлению дерматита способствует повышенная потливость кожи стоп. Причиной потертости чаще всего является давление или трение обувью, ходьба босиком без тренировки по твердой почве и т. п. Дерматит чаще всего появляется на боковых поверхностях стоп и в области пяток, реже на коже пальцев и подошв. Сначала появляются ограниченная краснота и незначительная отечность кожи, сопровождающаяся чувством жжения и болезненности. Затем на фоне эритемы могут развиваться пузыри, наполненные серозным или серозно-геморрагическим экссудатом. После вскрытия пузырей остаются болезненные эрозии, которые постепенно эпителизируются. Процесс может осложняться вторичной пиококковой инфекцией, что иногда приводит к развитию лимфангита и лимфоаденита. При хроническом дерматите наблюдается застойная гиперемия, инфильтрация и гиперкератоз кожи.
При длительном механическом раздражении на коже подошв может развиваться омозолелость, которая, как правило, локализуется на пятке. Она проявляется в виде выраженного гиперкератоза с нечеткими границами. Поверхность ее гладкая или шероховатая, цвет желтовато-бурый. Омозолелость, при отсутствии на ней трещин, безболезненна и даже менее чувствительна, чем окружающая кожа.
Аллергические дерматиты стоп обычно возникают у людей, имеющих повышенную чувствительность к материалу, из которого изготовлена обувь, чулки, носки, а также к краскам и клею, применяемым при изготовлении обуви (оксифенил, соли хрома и т. п.). Дерматит локализуется преимущественно на местах более тесного соприкосновения обуви с кожей стоп (на тыле стоп и пальцев, реже в области пяток, на подошвах и подошвенной поверхности пальцев). Процесс имеет симметричное расположение, характеризуется появлением отечности и гиперемии кожи, на фоне которых возникают узелки, пузырьки, реже пузыри. При длительном воздействии раздражителя сенсибилизация может усиливаться, что приводит к развитию экзематозной реакции с тенденцией к распространению процесса уже в виде микровезикул на кожу голеней, туловища, верхних конечностей.
В дифференциальной диагностике важное значение имеют данные анамнеза, локализация высыпаний на месте воздействия вызвавшего дерматит агента и отсутствие тенденции к периферическому росту очагов поражения, а также сравнительно быстрое разрешение высыпаний после прекращения действия раздражителя.
Дисгидроз (dychydrosis, pompholyx) характеризуется появлением пузырьков на коже ладоней и подошв у людей, страдающих гипергидрозом. В основе заболевания лежит спонгиоз и воспалительная реакция в дерме, а не задержка пота в устьях экзокринных потовых желез, как считалось ранее.
Дисгидроз чаще всего наблюдается у людей в возрасте 20—40 лет, иногда у детей. На неизмененной коже ладоней и подошв появляются множественные поверхностные или глубокие пузырьки, заполненные прозрачным содержимым. Они локализуются или на своде стоп, или на внутренней поверхности пальцев кистей рук. Выраженность клинических проявлений дисгидроза бывает различной: от очень поверхностных, протекающих бессимптомно и быстро ссыхающихся в кольцевидные чешуйки очагов (dyshidrosis lamelosa sicса) до крупных (до 10 мм в диаметре), сливающихся между собой пузырьков и пузырей (cheiropompholyx; podopompholyx). Дисгидроз может быть предрасполагающим фактором к развитию острых микробных процессов на кистях и стопах, микозов, аллергических дерматозов.
Папулезный сифилид ладоней и подошв может вызвать затруднения в дифференциальной диагностике, особенно, если он сочетается с папулезным сифилидом межпальцевых складок стоп. При сифилисе первичным морфологическим элементом всегда является полушаровидная дермальная папула, а не везикула, имеющая четкие границы, желтовато-розовый или фиолетово-розовый цвет. По внешнему виду она иногда может выглядеть как пятно, создавая сходство с подсохшим пузырьком, однако при пальпации в основании сифилитической папулы всегда отмечается плотный инфильтрат. Папулы при сифилисе могут располагаться изолированно, группироваться в виде полу дуг, колец или представлять собой сплошные бородавчатые разрастания. При разрешении папул на их поверхности сначала в центре, затем по периферии образуется скопление плотных с трудом удаляемых чешуек. Всем видам подошвенного сифилида свойственны безболезненность, отсутствие зуда и островоспалительных явлений.
Пустулезный псориаз ладоней и подошв представляет собой особую клиническую разновидность болезни, характеризующуюся появлением пустул на коже ладоней и/или подошв. Пустулы могут быть единственным проявлением болезни или сочетаются с типичными проявлениями вульгарного псориаза на других участках тела.
Первичным морфологическим элементом является весьма характерная, плоская, лежащая на уровне кожи и как бы утопленная в ней стерильная пустула, величиной 2-4 мм в диаметре. Пустулы появляются группами, внезапно, в течение нескольких часов, чаще всего на абсолютно нормальной коже, реже на фоне четко ограниченных эритематозных псориатических бляшек. Процесс очень редко с ладоней и подошв распространяется на наружную поверхность пальцев или внутреннюю поверхность запястий.
Клиническая картина болезни характеризуется выраженным эволюционным полиморфизмом. Новые группы пустул высыпают через равные интервалы времени, иногда ежедневно, старые подсыхают с образованием специфических плоских плотно сидящих на коже корок желтого, желто-коричневого или темно-коричневого цвета. Отторжение корок и разрешение высыпаний происходит через 8—10 дней. Высыпание обычно наблюдается симметрично на обоих подошвах и/или ладонях, хотя иногда процесс начинается односторонне. В период ремиссий кожа ладоней и подошв остается эритематозной с явлениями гиперкератоза и шелушения; на ней появляются единичные пустулы. Рецидивы в виде внезапной повторной пустулизации возникают через несколько недель или месяцев. Течение болезни хроническое; оно плохо поддается терапии.
Пустулез ладоней и подошв (пустулезный бактерид, Andrews, 1934) — хроническое рецидивирующее заболевание, имеющее выраженное клиническое сходство с пустулезным псориазом ладоней и подошв, а возможно, и являющееся таковым. Andrews рассматривал описанный им пустулезный бактерид как аллергическую реакцию со стороны кожи ладоней и подошв на гематогенное распространение микробов и их токсинов из имеющихся у больных очагов хронической фокальной инфекции (хронический тонзиллит, зубные гранулемы, гайморит, хронический холецистит и т. п.).
Заболевание возникает симметрично в средней части ладоней и подошв, постепенно распространяясь по периферии, иногда с переходом на боковые поверхности кистей и стоп и очень редко — на пальцы. Межпальцевые складки и кожа сгибов остаются непораженными. Значительно реже процесс начинается асимметрично, но через несколько месяцев поражение всегда приобретает симметричный характер. Клиническими признаками являются мелкие, величиной с булавочную головку, пузырьки, содержимое которых быстро мутнеет, становится гнойным. Сформировавшиеся пустулы почти не выступают над уровнем кожи. Через несколько дней содержимое пустул подсыхает с образованием коричневых, жестких, прочно держащихся корок. Кожа пораженных участков вначале красноватая, затем красновато-синюшная. Период обострении сопровождается высыпанием пузырьков, отечностью и инфильтрацией. При стихании процесса кожа становится синюшной и шелушится плотными, сухими, пластинчатыми чешуйками. Заболевание сопровождается зудом и болезненностью очагов поражения. При разрешении пустул Рубцовых изменений не остается.
Микоз кистей (Tinea manuum) может быть обусловлен всеми теми же дерматофитами, что и микоз стоп. Основным возбудителем является Т. rubrum, у отдельных больных – Т. mentagrophytes var. interdigitale и Е. floccosum. Крайне редко, в эндемичных очагах встречается микоз кистей, вызванный Т. violaceum. Описаны казуистические случаи инфицирования кожи кистей зоофильным грибом Т. erinacei, что наблюдается при уколах иголками пораженных этим грибом ежей.
У больных микозом кистей обычно наблюдается одновременное поражение стоп, ногтей, реже крупных складок тела, которые появляются раньше и служат источником распространения инфекции на кисти. Изолированные микозы кистей встречаются редко, лишь в тех случаях, когда гриб первоначально внедряется в кожу кистей (при заражении во время маникюра, при использовании инфицированных перчаток, полотенец и т. п.). Процесс нередко начинается в области запястий под браслетами, ремешками для часов. Микозы кистей чаще встречаются у пожилых людей, чему способствуют нарушения периферического кровообращения, трофические расстройства верхних конечностей и т. д. Самой частой клинической формой микоза кистей, вызываемого Т. rubrum и Е. floccosum, является сквамозно-гиперкератотическая, которая в целом аналогична соответствующей форме микоза стоп. От последней она отличается значительно менее выраженными симптомами за счет частого мытья рук с мылом. Поражение характеризуется диффузным гиперкератозом кожи ладоней и ладонной поверхности пальцев, включая концевые фаланги. Пораженная кожа имеет синюшно-красный цвет, отличается сухостью. Рисунок кожи подчеркнут, в кожных бороздках наблюдают скопление мелких чешуек, напоминающих муку. Иногда отмечают участки кольцевидного шелушения.
Микотический процесс может распространяться на тыльную поверхность пальцев, область пястья и запястья. В этих местах клиническая картина приобретает признаки, характерные для обычного микоза гладкой кожи. Появляются четко ограниченные эритемно-сквамозные очаги с выраженным прерывистым воспалительным валиком по периферии. Этот валик состоит из узелков, пузырьков и корочек. Высыпания имеют тенденцию к периферическому росту, приобретают фестончатые, иногда очень причудливые очертания. Вследствие повышенной сухости и потери эластичности кожи на ладонях иногда появляются болезненные трещины.
Интертригинозная и дисгидротическая формы микоза наблюдаются крайне редко. Причиной их является Т. mentagrophytes var. interdigitale, причем иногда возникает изолированное поражение только кистей, без сопутствующего микоза стоп. Клиническая картина этих форм микоза кистей соответствует аналогичным проявлениям микоза стоп, она требует тщательной лабораторной диагностики.
Дата добавления: 2015-07-14 ; просмотров: 1115 ; ЗАКАЗАТЬ НАПИСАНИЕ РАБОТЫ
ЭКЗЕМА - хроническое рецидивирующее аллергическое заболевание кожи. Проявляется эволюционным полиморфизмом высыпаний, наиболее характеры пузырьки. Вызывается экзогенными и эндогенными факторами.
Ведущая роль в патогенезе экземы принадлежит иммунному воспалению в коже. Как правило, экзема характеризуется:
- поливалентной сенсибилизацией и аутосенсибилизацией,
- сопровождается нарушением равновесия между деятельностью симпатического и парасимпатического отделов вегетативной нервной системы,
- изменением функционального рецепторного аппарата кожи,
- нейроэндокринными сдвигами,
- нарушением функции пищеварительного тракта,
- обменных процессов,
- трофики тканей.
У детей экзема обусловлена полигенным многофакторным наследованием с выраженной экспрессивностью и пенетрантностью генов.
Единой классификации экземы не существует. Выделяют:
- экзему истинную
- дисгидротическая,
- пруригинозная,
- роговая,
- потрескавшаяся,
- микробную экзему
- нуммулярная,
- паратравматическая,
- микотическая,
- интертригинозная,
- варикозная,
- сикозиформная,
- экзема сосков и околососкового кружка молочной железы женщин;
- себорейную экзему,
- детскую экзему,
- профессиональную экзему.
Каждая из них протекает остро, подостро или хронически.
Острая стадия экземы характеризуется:
- эритемой,
- отёком,
- везикуляцией,
- мокнутием,
- наличием корок;
- эритемой,
- лихенификацией,
- чешуйками и экскориациями;
- эритемой,
- выраженной лихенификацией,
- послевосиалительной гипер- и гипопигментацией.
Гистологически при экземе выявляют:
Экзема дисгидротическая проявляется пузырьками размером с маленькую горошину (иногда многокамерными) в области боковых поверхностей пальцев, ладоней и подошв на фоне незначительной гиперемии. После вскрытия плотных покрышек пузырьков образуются эрозии с мокнутием и серозные корки. Гиперемия может усиливаться и распространяться на тыльные поверхности кистей и стоп. Беспокоят интенсивный зуд и жжение. Течение хроническое, упорное.
Дифференциальный диагноз проводят с:
Экзема пруригинозная характеризуется мелкими зудящими папуловезикулами на плотном основании, не вскрывающимися и не образующими корок. Излюбленная локализация - лицо, разгибательные поверхности конечностей, локтевые и коленные сгибы, половые органы.
Течение хроническое, с развитием на фоне расчесов инфильтрации, сухости, лихенификации. Обострения чаще наблюдаются зимой, ремиссии - летом.
Дифференциальный диагноз проводят с:
Экзема роговая (тилотическая) проявляется гиперкератозом ладоней и подошв, иногда глубокими, болезненными трещинами. Течение хроническое, резистентное к лечению.
Дифференциальный диагноз, проводят с:
Экзема потрескавшаяся - редкая форма экземы у пожилых людей на фоне снижения уровня липидов кожи врождённого характера, неблагоприятных особенностей окружающей среды (сухой климат, холодные ветра), применения обезжиривающих кожу средств. У молодых людей может ассоциироваться с ВИЧ-инфекцией.
Течение хроническое, обострения, как правило, наблюдаются зимой, ремиссии - летом.
Дифференциальный диагноз проводят с:
Экзема нуммулярная проявляется овальными или округлыми очагами диаметром до 1-3 см с чёткими границами. Кожа в них отёчна, гиперемирована, с наличием папул, везикул и каплевидного мокнутия. Отдельные очаги могут сливаться в бляшки, которые, разрешаясь в центре, приобретают кольцевидную форму. Чаще очаги локализуются на разгибателыюй поверхности конечностей (голеней), верхней части туловища. Беспокоят жжение и зуд.
Течение хроническое, с тенденцией к симметричному распространению.
Абортивной формой нуммулярной экземы является экзематид - эритематозно-сквамозные пятна округлой, овальной или неправильной формы с чёткими границами и зудом. При поскабливании в очаге появляются точечные эрозии с капельками серозного экссудата.
Дифференциальный диагноз проводят с:
Экзема паратравматическая и экзема микотическая развиваются соответственно на фоне травматического и микотического поражения кожи. Клинически не отличаются от микробной экземы.
Экзема интертригинозная характеризуется очагами гиперемии с чёткими границами, расположенными в складках кожи (подмышечных, межъягодичных, паховых, межпальцевых, шеи, половых органов). На этом фоне часто возникают мацерация, эрозии, признаки инфицирования, которые иногда распространяются за пределы складок.
Дифференциальный диагноз проводят с:
Экзема варикозная развивается вторично по отношению к венозной гипертензии нижних конечностей. Обычно локализуется на боковых поверхностях голени и голеностопных суставах. Чаще встречается у женщин среднего и пожилого возраста. Быстро развивающаяся варикозная экзема (после глубокого венозного тромбоза) характеризуется отёком поражённого участка кожи, повышением его температуры, признаками микробной экземы. При постепенном развитии варикозной экземы (на фоне варикозного расширения вен голени) возникают:
- отёк,
- пурпура,
- гемосидероз,
- диффузная иигметация,
- болезненные язвы с чёткими границами,
- мелкие участки атрофии и депигментации.
Беспокоит интенсивный зуд. Течение хроническое. Рецидивы часто возникают после нерациональной местной терапии и контакта с водой.
Дифференциальный диагноз проводят с:
Дифференциальный диагноз проводят с:
Экзема сосков и околососкового кружка молочной железы женщин нередко возникает после травматизации сосков при вскармливании или в результате осложнений чесотки. Характеризуется очагами поражения красного цвета, покрытыми чешуйко-корками, трещинами с участками мокнутия. Течение хроническое, рецидивирующее, трудно поддающееся лечению.
Дифференцируют экзему сосков с:
Экзема себорейная часто ассоциируется с наличием в очагах поражения Pityrosporum ovale. Себорейная экзема также является одним из маркеров СПИДа.
Поражаются волосистая часть головы, лоб, складки кожи за ушными раковинами, верхняя часть груди, межлопаточная область, сгибы конечностей. На волосистой части головы на фоне сухой гииеремированной кожи возникает большое количество серых отрубевидных чешуек, иногда - серозно-гнойные корки, после снятия которых обнажается мокнущая поверхность. Границы очагов чёткие, волосы склеены. В складках кожи отёк, гиперемия, мокнутие, глубокие болезненные трещины, по периферии очагов - жёлтые чешуйки или чешуйко-корки. На туловище и конечностях появляются желто-розовые шелушащиеся пятна с чёткими границами, в центре очагов - иногда мелкоузелковые элементы.
Дифференциальный диагноз проводят с:
Экзема у детей проявляется клиническими признаками истинной, себорейной и микробной экземы. Признаки экземы у детей (обычно перекормленных и пастозных) возникают в возрасте 3-6 месяцев.
Очаги поражения симметричные, границы их нечёткие. Кожа в очагах поражения гпперемирована, отёчна, на этом фоне располагаются микровезикулы и участки мокнутия в виде колодцев, а также желто-бурые корки, чешуйки, реже папулы. Вначале поражаются щёки и лоб (носогубный треугольник остается интактным), затем процесс распространяется на волосистую часть головы, ушные раковины, шею, разгибательные поверхности конечностей, ягодицы, туловище. Дети страдают от зуда и бессонницы.
Клиническая картина себорейной экземы может развиться уже на 2-3-й неделе жизни на фоне пониженного питания. Сыпь локализуется на волосистой части головы, лбу, щеках, ушных раковинах, в заушных и шейных складках. Представлена участками гиперемии, инфильтрации, шелушения с экскориациями, но без папуловезикулёзных элементов и мокнутия. Кожа в складках мацерирована, за ушными раковинами - трещины. Иногда экзема проявляется признаками микробной и нуммулярной или интертригинозной экземы.
У детей с нарушением функции пищеварительного тракта отмечается смешанная форма экземы. Наряду с эритемой, отёком, микровезикулами, мокнутием и корками в области щек для нее характерны гиперемия и шелушение волосистой части головы, лба и заушных складок. На туловище и конечностях эритематозно-сквамозная сыпь сочетается с микровезикулами и мокнутием.
Течение экземы хроническое, рецидивирующее, нередко с трансформацией в атопический дерматит.
Дифференциальный диагноз:
- при истинной экземе проводят с атопическим дерматитом,
- при себорейной - с псориазом,
- при микробной экземе - с аллергическим дерматитом, стрептодермией.
В последнее время детская экзема отождествяется с атопическим дерматитом младенческой и детской фазы.
Экзема профессиональная - аллергическое заболевание кожи вследствие контакта с раздражающими её веществами в условиях производства. Обычно развивается в результате моновалентной сенсибилизации вслед за профессиональным аллергическим дерматитом. Поражаются открытые участки кожи: тыльные поверхности кистей, предплечья, лицо, шея, реже голени и стопы. Со временем появляются признаки, характерные для истинной экземы.
Течение профессиональной экземы длительное, но регресс быстро наступает после устранения контакта с производственным аллергеном. Каждое новое обострение протекает тяжелее.
Диагноз профессиональной экземы устанавливается профпатологом на основании анамнеза, клинических проявлений, течения заболевания, выяснения условий работы и этиологического фактора болезни. Повышенная чувствительность к производственным аллергенам выявляется с помощью кожных проб или in vitro (резко положительной РТМЛ и др.).
Дифференциальный диагноз проводят с:
Больного профессиональной экземой необходимо перевести на работу вне контакта с производственными аллергенами, раздражающими кожу веществами, неблагоприятными физическими факторами; при упорном течении профессиональной экземы больного освидетельствуют для определения инвалидности по профзаболеванию с ежегодным переосвидетельствованием.
Лечение экземы комплексное:
- ликвидация нервных, нейроэндокринных нарушений,
- санация очагов хронической инфекции,
- гипоаллергическая диета.
- седативные средства,
- транквилизаторы,
- нейролептики,
- антидепрессанты.
- противогистаминные препараты - внутримышечно или внутрь в течение 7-10 дней, противогистаминные препараты непрямого действия (задитен, перитол).
- Противовоспалительное и противогистаминное действие оказывает этимизол,
- антибрадикининовое - реопирин или пирабутол (вводят внутримышечно по 5 мл через день, на курс 5-10 инъекций),
- назначают также мефенамовую кислоту, индометацин.
- При тяжёлых, распространённых формах экземы назначают внутрь кортикостероидные гормоны (преднизолон 20-40 мг/сут с последующим снижением и отменой); внутримышечно вводят кортикостероидные препараты продленного действия (дипроспан) 1 раз в 2-4 недели.
- Иммунокорригирующие средства (декарис, тактивин, тималин, диуцифон, метилурацил, пентоксил и др.) применяют под контролем иммунограммы.
В острой стадии экземы назначают
При хронической экземе с инфильтрацией и лихенификацией -
Для улучшения микроциркуляции применяют
- ксантинола никотинат,
- теоникол,
- реополиглюкин.
В тяжёлых случаях показаны
- гемосорбция,
- плазмаферез,
- эффективна энтеросорбция.
В период ремиссии с целью стимуляции выработки антител к гистамину проводят
- курс лечения гистоглобулином.
При изменениях пищеварительного тракта назначают
- эндоназальный электрофорез и ультрафонофорез лекарственных препаратов,
- диадинамические токи,
- УФ-облучение (субэритемные или эритемные дозы),
- УВЧ-терапия,
- низкочастотное магнитное поле,
- оксигенотерапия,
- Букки излучение,
- лазерное излучение небольшой интенсивности,
- аппликации парафина, озокерита, лечебных грязей,
- иглорефлексотерапия.
- при острой мокнущей экземе применяют примочки с 2% борной кислотой, 0,025% нитратом серебра и др.,
- после прекращения мокнутия - масляные, водные или водно-спиртовые болтушки,
- затем пасты или охлаждающие кремы (с 1-10% ихтиола; с 5-20% нафталана; с 2-5% серы; с 2-5% дёгтя; с 1-2% борной кислоты и др.)
- или кремы и мази с кортикостероидными гормонами.
- При выраженной инфильтрации и лихенификации используют мази с кератопластическими средствами (5-20% нафталана, 5-10% АСД-3 фракция, 2-5% дёгтя или 3-10% ихтиола).
При себорейной экземе на кожу волосистой части головы ежедневно наносят
- антисеборейные шампуни (с дёгтем).
- 5% серную мазь,
- 2% салициловую мазь,
- 1% борную мазь,
- кремы и мази и лосьоны с кортикостероидами.
При микробной экземе назначают
- кортикостероидные мази, в состав которых входят противомикробные средства,
- мазь Вилькинсона,
- паста с 5% АСД,
- анилиновые красители,
- жидкость Кастеллани.
При выраженном гиперкератозе -
- мази кортикостероидные мази с салициловой кислотой,
- 2-6% салициловый вазелин.
При интертригинозной экземе -
- кортикостероидные мази, в состав которых входят противомикробные средства,
- анилиновые красители,
- в лёгких случаях -присыпки (танино-цинковая, борно-таниновая).
При дисгидротической экземе -
- ванночки с перманганатом калия 1:10000 (38 °С), после чего пузырьки вскрывают стерильной иглой,
- эрозии тушируют анилиновыми красителями.
При пруригинозной экземе -
- препараты дёгтя, серы, нафталана в смеси с кортикостероидными мазями.
При роговой экземе, ассоциированной с климактерическими проявлениями -
- гель с 0,06% эстрадиолом,
- горячие ванны,
- 2-6% салициловый вазелин.
При потрескавшейся экземе -
- кератолитические мази (2% салициловая, серно (2-5%) - салициловая (2%)) сочетают с кортикостероидными.
При варикозной экземе
Для профилактики экземы важное значение имеют соблюдение правил личной гигиены, рациональное лечение очагов пиодермии, микоза стоп, аллергического дерматита, микротравм, варикозных язв голеней, а также заболеваний пищеварительного тракта и других интеркуррентных заболеваний.
Больным экземой рекомендуется молочно-растительная диета. Запрещается употребление алкоголя, соленых и острых продуктов, консервов, цитрусовых, недопустим контакт с производственными и бытовыми (стиральные порошки и др.) аллергенами, не рекомендуется носить синтетическое и шерстяное белье.
В профилактике экземы у детей важное значение имеют дегельминтизация, санация очагов хронической инфекции, рациональный режим питания беременных.
Профилактика профессиональной экземы предусматривает улучшение санитарно-технических и санитарно-гигиенических условий труда на производстве, обеспечение рабочих средствами индивидуальной зашиты кожи, в том числе и дерматологическими.
Больные экземой подлежат диспансерному наблюдению у дерматолога с периодическим клинико-лабораторным обследованием и консультацией смежных специалистов.
Вернуться к списку статей о кожных заболеваниях
Экзематозные реакции кожи.
Конспект лекции для студентов лечебного факультета.
Кафедра дерматовенерологии СПбГМА
 |
Последнее обновление страницы: 11.12.2014 Обратная связь Карта сайта

Классификация. Современные методы коррекции морщин, применяемые в косметологии.
Читайте также:
- Для чего нитрофунгин от молочницы отзывы
- Вылечить молочницу за деньги
- Иван-чай от молочницы отзывы
- Офлоксацин при молочнице отзывы
- Стоматолог лечит молочницу во рту
 Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу.
Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу.

