Как выглядит молочница у женщин на фотографиях при беременности
Такое неприятное явление, как молочница при беременности, проявляется у многих женщин в период вынашивания ребенка. Отличить симптомы молочницы при беременности легко, но обязательно нужно показаться специалисту, чтобы избежать осложнений. Лечение у беременных женщин нужно проводить незамедлительно.

Как выглядит молочница при беременности
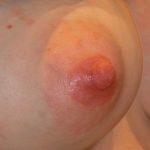
Во время беременности организм женщины подвергается атаке множества инфекций. Когда наступает молочница при беременности (см. фото 2), симптомы могут напоминать иную инфекцию. Первоочередно, во влагалище появляется зуд, затем вагинальный кандидоз вызывает жжение, которое усиливается в тепле. Мочеиспускание, половой акт, синтетическое белье многократно усиливают дискомфорт.
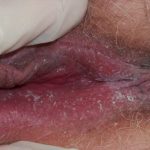
Симптомы молочницы у беременных женщин невозможно представить без творожистых выделений, густых и белых. Иногда выделения имеют незначительные различия. Заболевание при беременности вызывает гиперемию, отек полового органа. При подмывании наружных органов ощущается боль, в особенности при контакте с мылом. Молочница во время беременности (фото в гал.) отличается кисловатым запахом выделений. Кольпоскопия выявляет выраженный сосудистый рисунок. Симптомы при этом могут дополняться в зависимости от сопутствующего заболевания.
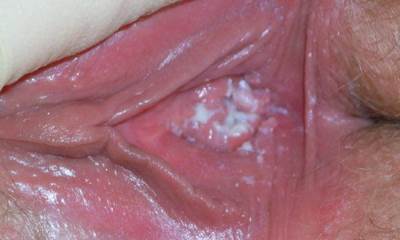
Молочница у беременных женщин
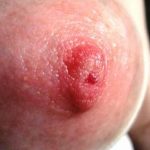
Слизистая влагалища приобретает ярко-красный цвет, появляется отечность. Молочница у беременных (фото 3) в более тяжелом случае может иметь микротрещины. Также стенки вагины иногда покрываются эрозированными участками. Такие эрозии можно наблюдать, когда имеется кандидоз во рту и иметь представление о состоянии тканей. Кандидоз промежности изобилует расчесами. Они могут быть вызваны трением белья и самостоятельным расчесыванием. Кожа гениталий гиперемирована, покрыта язвочками. На внутренней стороне половых губ наблюдается творожистый налет.
Молочница во время беременности легко определяется доктором при осмотре. Не смотря на это, диагностическое исследование проводится обязательно. Кандидоз кожи у беременных открывает путь для иных инфекций. Однако заболевание не ограничивается только областью гениталий – проявления можно наблюдать и на груди.
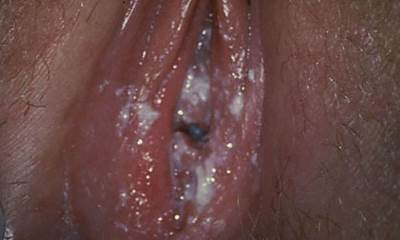
Выделения при молочнице у беременных
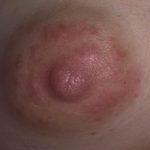
Довольно часто женщин беспокоят выделения молочницы при беременности (см. фото 4). Такому заболеванию присущи творожистые следы белого цвета. Они часто могут быть обильными, сопровождаются обычно кисловатым запахом. Нередко выделения при молочнице у женщин меняют консистенцию и цвет. Изменение цвета выделений у беременных сигнализирует о присутствии другой инфекции.
Отсутствие своевременного лечения провоцирует увеличение обильности выделений. Молочница у беременных в запушенных стадиях может иметь кровянистые, зеленоватые и желтые выделения. Консистенция их становится гуще. В зависимости от этого, можно определить стадию заболевания.
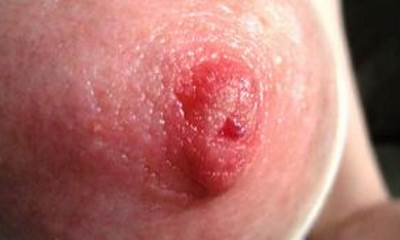
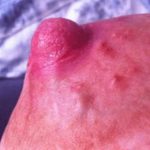
После родов женщин подстерегает еще одно заболевание – молочница грудных желез при грудном вскармливании (фото 5). Не каждый доктор, проводя первичный осмотр, поставит точный диагноз. Болезнь кандидоз на грудных железах не является распространенной. В связи с этим, любой тревожный симптом должен насторожить женщину и обязать ее обратиться к специалисту. Молочница грудных желез обычно проявляется сразу после родов, когда навыки кормления еще не сформированы.
Если у матери имеется заболевание, молочница у новорожденных во рту также будет развиваться. Грибок попадает к ребенку во время кормления. Зафиксированы случаи, когда болезнь передается от инфицированного младенца матери. Ребенок заражается от матери через родовой проход и далее передает ей грибок при вскармливании. Далее у женщины развивается молочница на сосках (фото ниже). Грибок локализуется на самих сосках и захватывает ореол вокруг. Свободное вытекание молока может распространить молочницу по кожному покрову. Кандидоз сосков редко поражает молочные протоки.

Молочница при грудном вскармливании требует ежедневной тщательной гигиены грудных желез. Для этого используют отвары календулы, дубовой коры. Для подмывания применяют раствор соды с йодом. Болезнь у беременных лечится комплексно. Аналогичной терапией пролечивается и мужская молочница на ранних сроках.
Плейлист видео про кандидоз (выбор видео в правом верхнем углу)
Во время внутриутробного развития ребенка у женщины существенно понижаются защитные силы организма. Пациентки становятся беззащитными перед многими заболеваниями, контролирующимися иммунной системой организма. Молочница при беременности является патологией, возникающей при падении иммунитета.
Причины
Основная причина патологии в первый триместр – гормональный всплеск в организме. Грибок разновидности альбиканс, провоцирующий дисбактериоз в промежности, содержится в микробиоте половых органов и до зачатия, но существенного дискомфорта девушке не приносит.

Когда происходит овуляция и наступает оплодотворение яйцеклетки сперматозоидом, в организме происходит гормональный скачок, отражающийся на микробиоте интимы. Растущий прогестерон играет ключевую роль, изменяя кислотность среды.
При нарушении дисбаланса и повышении кислотности наступает самое благодатное время – начинается активное их размножение и увеличение количества по отношению к условно-патогенным микроорганизмам. Внешне это проявляется симптомами вагинальной инфекции.
Признаки и симптомы молочницы у беременных
Молочница во время беременности проявляется типичными маркерами, но иногда симптомы патологии даже усиливаются. Основной признак – появление отделяемого белого цвета творожной или кремообразной консистенции, а также зуд, чувство жжения в области гениталий, раздражение у преддверия влагалища и малых половых губ. Отделяемое характеризуется неприятным кислым запахом.
Тяжелая форма патологии ухудшает общее самочувствие, появляется вялость, усталость. Признаки вагинального дисбактериоза появляются в любом периоде, в последнем же болезнь особенно опасна – осложнения при родах могут появиться и у малыша.
Особенности терапии: препараты и средства
Главная проблема для медиков – лечить молочницу в период беременности можно не всеми лекарствами, назначаемыми для терапии.

При необходимости системной помощи, если диагностирована тяжелая стадия, показано применение таблеток. Гинекологи преимущественно прописывают вагинальные таблетки Тержинан. В инструкции указано – их можно принимать при вынашивании плода, они не оказывают тератогенного влияния, хорошо переносятся будущими мамами. В основе Тержинана содержится активный компонент тернидазол, а также сульфат неомицина, нистатин и преднизолон.
Благодаря уникальному составу Тержинан оказывает сильное антимикотическое воздействие, способствует восстановлению поверхности слизистого покрова. Примечательно, что Тержинаном можно вылечить и гарднереллез, часто обостряющийся на фоне гормонального сбоя.
Пользоваться Тержинаном не сложно – одну таблетку препарата нужно смочить в воде и ввести во влагалище, затем рекомендовано полежать примерно 15 минут, пока таблетка растворится. Длительность приема Тержинана определит доктор, наблюдая за динамикой ситуации, но в среднем он составляет 10 дней.
Также иногда рекомендовано принимать следующие таблетки – Нистатин, Пимафуцин.
Медики при легком течении прописывают свечи Клотримазол 500 мг единоразово – в большинстве случаев медикамент в такой дозировке успешно справляется с целыми колониями альбиканс.
Эффективными являются Пимафуцин. Активное химическое соединение – натамицин. Пимафуцин обладает выраженным противогрибковым действием, препарат способен поражать клеточные стенки возбудителей, что приводит к их гибели. Примечательно, что до сегодняшнего времени альбиканс еще не выработали резистентность к Пимафуцину, и он является актуальным для помощи пациенткам, ожидающим пополнение в семье. Лечатся суппозиториями от 3 до 6 дней (по 1 на ночь).
Также специалисты рекомендуют Ливарол. Активное вещество препарата – кетоконазол. Ливарол активно изменяет липидную структуру клеточной мембраны альбиканс, после чего происходит гибель. Суппозитории применяют и при острой форме, и при рецидивирующей. Используют по одной штуке на ночь, ставить Ливарол рекомендовано от трех до пяти дней. Если инфекция в запущенной форме, свечи продляют на пять дней. Аналогичный эффект оказывает Залаин, поэтому его также назначают для устранения дискомфорта на поверхности слизистой.
После того, как недуг удалось вылечить противогрибковыми медикаментами, рекомендуются для профилактики суппозитории Гексикон. Они не влияют на возбудителей дисбактериоза, но способны обеспечить чистоту слизистой оболочки гениталий на долгое время, вплоть до рождения крохи.
Кремоподобные формы при кандидозе очень популярны – эти недорогие аналоги дают ничуть не меньший положительный эффект, а пользоваться ими намного удобнее.
Производители многих торговых марок выпускают лекарство не в одном виде, а в нескольких – в виде мази или геля. Перед приобретением прописанного медикамента, можно спросить в аптеке – есть ли он в кремообразном виде. Лекарство Мирамистин, например, выпускается в форме мази, и спрея – выбор остается за пациенткой.
В аптеке активно приобретают следующие названия – Пимафуцин, Далацин-крем, Полижинакс, Нео-Пенотран, Кетоконазол, Клотримазол, Нистатин и другие антимикотические суппозитории и мази.
Медицина трепетно относится к лечению женщин в положении, и для этого контингента подбираются самые полезные и эффективные народные средства.
Хороший способ избавиться от причины дисбиоза в любом периоде – тампоны с медом. Для приготовления необходимо приобрести настоящий свежий мед, не засахаренный. Из марли скручивается небольшой тампон, но можно воспользоваться и гигиеническими тампонами самого маленького размера. Тампон обмакивается в мед и вводится во влагалище в лежачем положении, но не глубоко. Полежать с медом нужно несколько часов. Процедуру повторяют на следующий день и так 5-7 дней в зависимости от тяжести недуга. Сильная молочница проходит за 10 дней.
В конце второго и третьем периоде, когда женщине тяжело сделать ванночки, будет полезно подмывание содой.
Как лечить молочницу при беременности: по триместрам
Лечение молочницы во время беременности во многом зависит от того, на каком сроке находится женщина. Разберем по триместрам методы и специфику терапии.
Молочница при беременности в 1 триместре лечится ограниченным количеством медикаментов, поскольку не все лекарства разрешено принимать в этот период. Доктора предпочитают проводить лечение наиболее безопасным средством Пимафуцин.
Оно не обладает тератогенным действием на плод. На период использования Пимафуцина назначаются витаминные препараты, помогающие поднять иммунитет, чтобы в дальнейшем проблема не вернулась вновь.
При обнаружении инфекции в первые 3 месяца, помощь не стоит затягивать. Лечиться нужно неделю, максимум – десять дней. За этот промежуток можно устранить зуд и неприятные ощущения, обезопасить кроху от распространения болезни. После полного излечения партнерам разрешен секс.
Активизируется инфекция во втором триместре гораздо реже, чем в первый, ведь гормоны уже стабилизировались, хотя иммунитет еще остается недостаточно высоким.
Развивающийся плод перестает диктовать условия врачам – при влагалищном дисбиозе дается рецепт даже на лекарства, запрещенные в первые три месяца. Молочница при беременности во 2 триместре лечится препаратами Нистатин, Тержинан, Бетадин, Клотримазол, Ливарол, популярным остается Пимафуцин.
3 триместр беременности особенный и для мамы, и для малыша. Грибок на последней неделе несет высокий риск рождения плода с поражением инфекцией. Пациентки в третий триместр рискуют остаться с разрывами после родов, поскольку области родовых путей, пораженные инфекцией, не растягиваются при прохождении плода и именно в тех местах у рожениц образуются повреждения интимной зоны.
Зашивание разрывов – ощущения не из приятных, поэтому лучше всячески обезопасить себя от такой неприятности. Лечить недуг, как и раньше, можно в домашних условиях – используются Клотримазол, Пимафуцин или мазь Кетоконазол, чтобы избавиться от неприятных признаков.
Что делать, если не проходит?
Если грибковая патология все это время не проходит, гинекологи предпочитают консервировать проявления на время родов и грудного вскармливания.

В дальнейшем, когда женщине будут разрешены все медикаменты, доктора настаивают на применении более сильных средств, а в некоторых случаях применяют аппаратные методы терапии недуга. Женщинам в ожидании малыша этого делать нельзя, а вот после родов все способы борьбы с патологией станут доступными.
Профилактика
С целью профилактики медики проводят беседы с женщинами, особый упор делают на здоровье обоих половых партнеров. Дисбактериоз слизистой больше не проявится, если нормализовать питание, повысить иммунитет, принимать витамины.
Чтобы вылечилась молочница при беременности, лечение должно быть проведено полностью и до конца, без самостоятельной отмены медикаментов. Очень важно устранить все болезни на начальной стадии, чтобы не пришлось пользоваться антибиотиками – именно после них недуг обостряется как никогда.
Если воздействовать на влагалищный дисбактериоз правильно, он быстро проходит. Тем не менее, грибок кандида альбиканс продолжает жить в организме пациентки, а это грозит новым обострением. Самое главное в этом случае – тщательная профилактика грибковых поражений.
Полученные за последние годы наблюдения показали, что принятая раньше повсеместно профилактика кандидоза во время приема антибиотиков, т.е. одновременный прием с антибиотиками противогрибковых препаратов, когда кандидоза еще нет, — оказалась неэффективной. Поэтому сегодня подход такой — профилактика кандидоза не нужна.
Если его нет, назначение противогрибковых препаратов не нужно; при рациональной антибиотикотерапии кандидоз развивается нечасто, его профилактика неэффективна. Если кандидоз есть (после приема антибиотиков или нет) — проводят его лечение.
• Неправильное применение эубиотиков при лечении нарушений влагалищной флоры, например, бактериального вагиноза. Часто назначаются препараты, содержащие молочные бактерии (лактобактерин). Эти бактерии в норме должны жить во влагалище, поддерживая в нем кислую среду, и при их достаточном количестве не могут поселиться щелочелюбивые бактерии, вызывающие бактериальный вагиноз. Но грибки прекрасно сосуществуют с молочными бактериями в кислой среде и размножаются в этих условиях. Поэтому назначать эубиотики возможно только при подтвержденном (мазком или посевом) отсутствии грибков.
• Неправильное питание, в частности, избыток сладкого, тоже может приводить к развитию дисбактериоза и размножению грибков.
Чем опасна молочница?
Особого вреда здоровью это заболевание не наносит. Тем не менее, оно причиняет много беспокойств больному и препятствует нормальной половой жизни. Кроме того, молочница может быть признаком тяжелых общих заболеваний (например, сахарного диабета и ВИЧ-инфекции).
Однажды обратившись к врачу и получив инструкции, как одолеть молочницу, многие по мере необходимости следуют им снова и снова. Такой образ действий поможет в лечении молочницы один раз, второй, третий, но рано или поздно палочка-выручалочка сломается. Ведь корень неприятностей — в ослаблении иммунитета, а молочница — только его внешнее проявление. Поэтому одновременно с лечением молочницы надо искать и устранять причину иммунодефицита, укреплять собственную микрофлору. Без этого молочница будет появляться снова и снова. Кроме того, симптомы молочницы, выделения, зуд и жжение могут оказаться не такими уж безобидными. Те же самые симптомы характерны для гонореи, трихомониаза, гарднереллеза, генитального герпеса, хламидиоза, микоплазмоза, уреаплазмоза и других инфекций. А для их лечения требуются совсем другие лекарства (весь спектр этих микроорганизмов входит в область действия противомикробного аппарата).
Поэтому когда беспокоят описанные жалобы, нужно идти к врачу на обследование и выяснять возбудителя, а не заниматься самолечением, т.к. рекламируемые препараты эффективны только против настоящей молочницы — кандидоза.
Таким образом, кандидоз — это маркер неблагополучия в организме, и кроме специфического лечения противогрибковыми препаратами он требует полноценного обследования и устранения первопричины иммунодефицита, нарушения гормонального и бактериального баланса.
Возникая как внутреннее состояние, кандидоз может передаваться половым путем. Поэтому лечение проходят одновременно оба партнера и во время лечения используется презерватив.
Супружеский кандидоз (в результате передачи Candida партнеру во время полового акта) встречается не так часто. Орально-генитальные контакты способствуют инфекции, т.к. многие люди являются носителями Candida в полости рта.
Передача Candida от матери к новорожденному происходит в > 70% случаев. При этом одинаково часто у рожавших самостоятельно или кесаревым сечением.
Диагностика
Набор исследований при жалобах на выделения стандартен и производится в определенной последовательности:
Первое исследование, которое необходимо провести при наличии жалоб на выделения – это бактериоскопия. Тампоном берут соскоб с влагалищной стенки/свода, делают мазок на предметном стекле и рассматривают окрашенный мазок на флору под микроскопом.
При обнаружении в мазке спор или мицелия (тела) грибков ставится диагноз кандидоз — истинная молочница. Однако эти грибки и в норме могут жить во влагалище здоровой женщины, и иногда появляться в мазке в виде единичных спор, не требуя лечения.
Нормальная микрофлора влагалища:
Палочки Дедерляйна (молочные бактерии). Они должны определяться в мазке вместе с эпителиальными клетками (поверхностный слущивающийся слой стенок влагалища) и небольшим количеством лейкоцитов (до 20 в поле зрения микроскопа).
Другие микроорганизмы, в норме живущие во влагалище (грибки, гарднереллы), присутствуют в небольших количествах, не позволяющих увидеть их в мазке.
Лейкоциты — защитные клетки, борющиеся с возбудителями инфекции. Их количество повышается при воспалительных заболеваниях, они являются признаком наличия инфекции, но не позволяют определить конкретного возбудителя.
При наличии характерных жалоб, соответствующем виде выделений и отсутствии грибков в мазке используют более чувствительные методы диагностики — бактериологический и ПЦР.
Бактериологический (культуральный) метод — посев на специальную питательную среду — среду Сабуро. При этом отдельные клетки грибов попадают в благоприятные условия, и даже будучи в небольшом количестве, недостаточном для диагностики в мазке, размножаются, образуя колонии, — и т.о. подтверждают свое присутствие и жизнеспособность в материале
Культуральное исследование только тогда результативно, когда из соскоба вырастает определенное количество колоний грибов кандида (10 000 КОЕ/мл).
Метод полимеразной цепной реакции (ПЦР) основан на обнаружении в исследуемом материале единичных молекул ДНК возбудителей. Это самый чувствительный метод диагностики инфекций, полезен для поиска возбудителей, не видимых в обычном мазке и плохо растущих на питательных средах. Для диагностики кандидоза использовать метод ПЦР — неоправданная роскошь (метод дорогой и трудоемкий), тем более что он достаточно часто дает ложноположительные результаты (положительный результат при реальном отсутствии возбудителя). Именно поэтому главный критерий необходимости лечения — это специфические жалобы, подтвержденные результатами бакериоскопии и/или посева.
Соблюдение этой последовательности позволит Вам сэкономить деньги, начав с более простого и дешевого исследования.
Лечение молочницы
Без диеты— никуда
При хроническом кандидозе, обостряющемся каждый месяц (например, во вторую фазу цикла перед менструацией), или после каждого полового акта (с презервативом, при обследованном и здоровом партнере), или после нарушения диеты (сладкое), или просто существующем ежедневно во время беременности или грудном вскармливании, может помочь строгое соблюдение диеты.
Многие женщины жалуются, что молочница преследует их, несмотря на лечение дорогостоящими препаратами. Знайте: все старания могут пойти насмарку, если вы не соблюдаете специальную диету при молочнице.
Железное правило: во время лечения необходимо исключить употребление спиртных напитков. Даже самая маленькая доза алкоголя резко снижает концентрацию лекарства в крови и наносит ущерб лечению.
Также в это время нельзя есть продукты, содержащие дрожжи (булочки, белый хлеб), так как они провоцируют рост кандиды, а также различные сыры (особенно с благородной плесенью) и свежую капусту.
Придется отказаться и от сладенького: избыток глюкозы способствует размножению этого грибка. Это относится и к меду.
Зато нужно в больших количествах поедать кисломолочные продукты, содержащие живые лактобактерии. Налегайте на йогурт, кефир, ацидофилин. Это поможет устранить дисбактериоз кишечника, который также способствует развитию молочницы.
Чеснок— народное средство против всех бед – может сослужить хорошую службу и во время лечения молочницы, так как обладает выраженным антисептическим действием.
Ешьте больше овощей и фруктов, кроме сладкого винограда.
В ходе лечения молочницы рекомендуется пить как можно больше жидкости (до 2-3 литров), но не следует употреблять кофе и крепкий чай. Вода помогает фильтровать остатки химических препаратов и выводить их почками, освобождая кровь от токсинов и помогая работе печени.
До минимума ограничить употребление кетчупа, майонеза, горчицы.
Можно увеличить содержание в рационе рыбы, курятины.
Соблюдение этой диеты во время критических периодов обострения (беременность, вторая фаза цикла, время грудного вскармливания и т.п.) позволяет не только избежать изматывающих обострений молочницы, но и, видимо, выравнивает гормональный фон за счет исключения из пищи избыточных для данной женщины фитоэстрогенов, что оказывается полезным и для основного состояния (планирования беременности, протекания беременности, грудного вскармливания). Может быть, молочница является сигналом, который подает организм, чтобы заставить свою хозяйку питаться так, как ему полезно.
При лечении мужа, которое является обязательным даже при отсутствии половой жизни во время беременности, можно использовать все эффективные препараты, включая флюконазол, низорал и пр.
Если у Вас возникла молочница, то занятие сексом, скорее всего, будет сопровождаться болью. В отсутствие боли сексом заниматься можно, но с презервативом.
Кроме вышесказанного врач Вам посоветует:
• Нижнее белье, должно быть только из хлопка.
• Если грибок не проходит, надо сдать анализ крови на сахар. Если он будет на верхней границе нормы (5,5), надо сесть на безуглеводную диету. В этом случае можно съедать не более одной шоколадной конфеты в неделю. Лучше на время исключить из рациона булочки, мороженое, пирожные, шоколад и конфеты.
• Если лабораторный анализ подтвердил, что есть дрожжевой грибок, необходимо принимать препараты, регулирующие кислотно-щелочной баланс во влагалище, например, бифидобактерии, а также противогрибковые препараты.
• Молочница боится щелочной среды, поэтому подмывания содовым раствором очень помогают.
• Бывает, что у женщин перед менструацией, когда меняется гормональный фон, начинается зуд и возникает молочница. Тогда нужно за 2-3 дня перед менструацией принимать желчегонные травы или препараты.
Кандидный вульвовагинит (молочница) – это настоящая инфекция, обусловленная грибами рода Candida. И лечить ее надо, прежде всего как инфекционное заболевание, и как следует до излечения. Для этого важно:
1. уничтожить возбудителя
2. убедиться в том, что он уничтожен
3. предотвратить его возвращение.
Почему противогрибковые препараты в лечении кандидоза не всегда помогают?
Вовсе не потому, что они малоэффективны. Причин несколько:
1. Назначена слишком малая доза или неоправданно короткий срок лечения.
2. Лечение ведется бессистемно (например, самолечение от случая к случаю), и со временем вырабатывается устойчивость грибков Candida к препаратам.
3. Имеет место смешанная (вызванная разными микробами) инфекция, и какие-то возбудители остались
Другая проблема – рецидивы кандидоза после лечения. Исследования показали, что их вызывает все тот же штамм грибка Candida, что и в начале инфекции. Что это значит? Не долечили? Он прячется там, где его не достать? Или переходит из другого места? Однозначного ответа на эти вопросы пока нет.
Ясно одно – только противогрибковые средства сегодня проблемы не решают. Вернее, это решение нельзя признать окончательным.
Лекарства от молочницы можно разделить на:
1. Противогрибковые – местного действия
2. Противогрибковые – внутрь
3. Противомикробные – местного действия
4. Комбинированные – местного действия
Как показали проведенные исследования, многие женщины используют в основном препараты местного действия.
Противогрибковые средства для приема внутрь назначает только врач. Это объяснялось сложностями их назначения и опасениями побочных эффектов.
Противогрибковые препараты для приема внутрь назначают, когда
• местное лечение несколько раз не помогало
• имелась аллергия на некоторые или все местные средства
• кандидоз имелся и в других местах (довольно редко)
Симптомы кандидоза у женщин, лечение и профилактика
Кандидоз (молочница) у женщин – это распространенное заболевание, вызываемое дрожжеподобными грибками рода Candida, проникающими в женский организм половым, контактным и алиментарным путем. Однако говорить о заражении грибком, в данном случае, не совсем верно, так как он, при обычных условиях, входит в состав нормальной микрофлоры граничащих с внешней средой слизистых оболочек человеческого тела.
Первоначально естественные механизмы защиты организма и постоянное взаимодействие с другими микроорганизмами нормальной микрофлоры не дают грибкам рода Candida вызвать вредоносный процесс. Однако при наступлении определенных условий, они приобретают патогенные формы и начинают паразитировать в клетках эпителия слизистой оболочки.

Что это такое?
Кандидоз — заболевание, которое развивается вследствие поражения слизистых оболочек и кожи грибами рода Candida. Грибки относятся к условно-патогенной микрофлоре, другими словами, небольшое их количество всегда присутствует в организме человека, а их рост контролируется иммунной системой.
Причины возникновения
Почему возникает молочница – один из самых распространенных вопросов у женщин. Ведь эта проблема очень распространенная. Неприятные ощущения возникают в самый неподходящий момент. Это грибковое заболевание сводит на нет интимные отношения, и портит повседневную жизнь.
Заразиться кандидозом можно от полового партнера. Особенно если у мужчины есть явные признаки этого заболевания или он является носителем грибков. Однако эта причина далеко не самая распространенная. Гораздо чаще молочница возникает, как следствие снижения иммунитета и нарушения природного баланса микрофлоры половых органов.
Существует множество факторов, которые провоцируют развитие вагинального кандидоза у женщин.
- Изменение гормонального фона при менопаузе.
- Применение гормональных контрацептивов.
- Снижение защитных сил организма в результате хронических заболеваний или после перенесенных инфекций.
- Гормональные сдвиги в период беременности и перед менструацией.
- Использование средств интимной гигиены: интим гелей, мыла, гелей для душа, содержащих много щелочи и ароматизаторов.
- Длительный прием антибиотиков, кортикостероидов и цитостатических препаратов.
- Дисбактериоз кишечника, при этом грибки могут заноситься во влагалище.
- Дезодорированные тампоны и прокладки вызывают аллергические реакции и нарушают состояние слизистой.
- Смена климата, которая влечет за собой адаптацию к новым условиям, составу воды.
- Использование ежедневных прокладок. Они нарушают доступ воздуха к половым органам, повышается влажность.
- Авитаминоз влечет за собой снижение сопротивляемости организма и ухудшение состояния кожи и слизистых оболочек.
- Ношение белья из синтетических тканей, узкого и тесного. Наиболее часто виновниками молочницы считают стринги.
- Питание богатое кондитерскими изделиями и углеводными блюдами, крепким кофе, газированными напитками, дрожжевой выпечкой, острыми и жирными деликатесами, кетчупом и майонезом.
- Нарушения обмена веществ. Ярким примером является сахарный диабет. Он не только ослабляет местный иммунитет, но и повышает количество углеводов в клетках, что является хорошей питательной средой для микроорганизмов.
- Ожирение — в складках тела создаются благоприятные условия для размножения грибков.
- Хронические стрессы, сильные психические и физические нагрузки, переутомление, недосыпание.
- Половой акт при сухом влагалище и другие действия, которые могут привести к появлению микротравм на слизистой половых органов. Через них Кандиды могут проникнуть вглубь тканей.
- Хронические стрессы, сильные психические и физические нагрузки, переутомление, недосыпание.
- Курение вызывает спазм сосудов и нарушает кровообращение, в том числе и в половых органах.
Действие этих факторов приводит к тому, что снижается количество лактобактерий, создающих защитную микропленку. Они выделяют меньше молочной кислоты, и во влагалище образуется щелочная среда. Грибки и другие бактерии проникают внутрь клеток слизистой оболочки и тонкой кожи наружных половых органов. Там они начинают активно размножаться, питаясь гликогеном и разрушая клетки хозяина. При отсутствии лечения воспалительный процесс постепенно распространяется.

Симптомы кандидоза у женщин
Для патологии характерны специфические проявления, которые позволяют быстро и безошибочно диагностировать заболевание.
Как правило, женщина сама может определить у себя наличие кандидоза (см. фото) по следующим симптомам:
Если женщина, заподозрив у себя развитие кандидоза, своевременно обратилась за помощью к специалисту и верно выполняла все его рекомендации, прогноз заболевания весьма благоприятный. Но, в случае, если пациентка долго не обращает внимания на симптоматику болезни или игнорирует предписания врача, грибы продолжают активно размножаться.
Как выглядит кандидоз, фото
На фото ниже показано, как проявляется заболевание у женщин.

Диагностика
Диагностика влагалищного кандидоза у женщин основана на жалобах пациентке, данных лабораторных исследований и клинической картины заболевания.
Основными методами диагностики молочницы являются:
- Культуральный посев выделений – метод основан на посеве материала, взятого из слизистой оболочки половых органов, на питательную среду. Кроме грибов Кандида при помощи этого метода исследования можно выявить возбудителей венерических инфекций, а также определить их чувствительность к препаратам антибиотикотерапии;
- Микроскопическое исследование – данный метод является одним из наиболее простых и достоверных способов выявления грибов рода Кандида. Исследование заключается в заборе материала (мазка из влагалища и слизистых оболочек половых органов), который рассматривают под микроскопом на предмет наличия грибов Кандида;
- Кольпоскопия – при помощи данного метода можно обнаружить признаки воспаления слизистой оболочки влагалища и точно определить наличие выделений творожистого характера.
К дополнительным методам диагностики заболевания относят общие анализы мочи и крови, определение уровня глюкозы в крови, выявление возбудителей других инфекций со схожей клинической картиной методом ПЦР (полимеразной цепной реакции). [adsen]
Лечение кандидоза у женщин
Схема лечения кандидоза у женщин всегда индивидуальна и зависит от степени запущенности грибковой инфекции, состояния иммунитета и результатов анализов. Возможно повторение лечебного курса, сочетание с антибактериальными, противопротозойными препаратами при сочетанной инфекции.
Препараты для лечения кандидоза у женщин в домашних условиях:
- Натамицин (Пимафуцин) — №1 для беременных, болеющих молочницей.
- Нистатин (таблетки, вагинальные суппозитории) — достаточно низкая противогрибковая активность. Включен в состав комбинированных местных средств (например, Тержинан), целесообразных при сочетанной грибковой/бактериальной инфекции.
- Миконазол (комбинированный препарат Клион-Д) — быстродействующий препарат (выздоровление за 1 нед.), применяется при кандидозе, бактериальном вагинозе, трихомонозе.
- Клотримазол — для местного применения (мазь, свечи, вагинальные таблетки). Рекомендуется применение в самом начале болезни или в сочетании с пероральными медикаментами. Лечебный курс — 2-4 нед.
- Флуконазол (Микосист) — одной таблетки 150 мг достаточно при острых проявлениях. При затянувшемся кандидозе — троекратный прием за неделю.
- Кетоконазол — эффективное средство нового поколения (мазь, таблетки). Лечение острой формы 5 дней, хронической — 10 дней.
Местное лечение домашними средствами может включать так же:
- Спринцевание содой — эффективно с противогрибковой терапией, однако длительность применения ограничивается 7 днями (пересушивает слизистую);
- Отвары лекарственных трав с противовоспалительным эффектом (ромашка, шалфей) при разумном применении (не более недели) ускорят выздоровление, но не являются панацеей от молочницы.
При проведении лечения требуется отказ от половой близости. Если у партнера появились симптомы грибковой инфекции, необходимо обоюдное лечение.

Диета и питание
Кандиды очень любят глюкозу, поэтому сахар, сладости, мучные изделия лучше на время вообще исключить из рациона. С молочнокислыми продуктами также лучше не злоупотреблять, особенно жирными. Основу питания женщины должны составлять овощи и фрукты, нежирное мясо, зерновые.
Противогрибковыми продуктами считается красный перец, лимон, чеснок, брусника. Их желательно употреблять ежедневно, но в небольших количествах.
Помогут ли народные средства?
Народные средства при кандидозе могут дать только временное облегчение, бороться с причинами недуга они не могут. Народные методы должны применяться исключительно как вспомогательные и только по рекомендации врача.
При вагинальном кандидозе можно подмываться слабым содовым раствором, водой с добавлением масла чайного дерева, эвкалипта или же отваром ромашки (спринцевания делать не рекомендуется, особенно будущим мамам). Этими же средствами можно полоскать ротовую полость, если кандида активизировалась в ней, или протирать пораженную грибком кожу. При кандидозе кишечника можно пить отвар корня полыни или настойку плодов можжевельника.
Профилактика
Чтобы снизить риск появления молочницы, следует придерживаться таких рекомендаций врача:
- Носить удобное хлопковое белье.
- Не желательно применять тампоны дольше трех часов подряд. Ежедневные прокладки следует менять каждые два-три часа.
- Регулярно соблюдать интимную гигиену (подмываться не менее двух раз в день). При этом также желательно использовать специальные гели для интимной зоны на основе молочных кислот. Данные средства будут создавать благоприятную микрофлору на слизистых оболочках.
- Не следует применять цветную, а тем более ароматизированную туалетную бумагу или салфетки.
- При лечении антибиотиками важно принимать специальные бифидобактерии для поддержания микрофлоры кишечника.
- Следует минимизировать употребление сладкого и мучного.
- При жаркой погоде нельзя долго находиться в мокром купальнике.
- Избегать случайных половых связей. Если же такое случается, то обязательно пользоваться презервативом.
- Обогатить свой рацион фруктами и овощами, так как они содержат полезные витамины. Также дополнительно можно принимать витаминные комплексы.
- При наблюдении у себя первых признаков кандидоза нужно сразу же обращаться к врачу, пока болезнь не перешла в более запущенную форму.
- Регулярно посещать гинеколога для контрольной профилактической проверки. При этом также важно, чтобы и половой партнер сдавал все анализы.
- Избегать стрессов и сильных нервного перенапряжения.
- Контролировать свой вес и не допускать ожирения.
- Не следует самостоятельно назначать себе пероральные контрацептивы (таблетки). Их должен подбирать врач. То же самое касается и приема гормоносодержащих препаратов.
Не следует выполнять спринцевания без срочной необходимости, чтобы лишний раз не вымывать микрофлору из влагалища. Вообще, гинекологи не рекомендуют часто выполнять спринцевание женщинам. Это крайняя мера, допустимая при серьезных воспалительных процессах.
Читайте также:


