Атопический дерматит и микозы
Одно из инфекционных заболеваний кожи, которое носит хронический характер, называется грибковым дерматитом. При этом воспалительный процесс, который характеризуется частыми рецидивами, поражает кожные покровы, а также волосистые участки головы. Грибковый дерматит у детей может осложняться аллергической реакцией организма, что способно существенно осложнить диагностику этого заболевания. Про симптомы и особенности лечения этого недуга пойдет речь в статье.
Особенности болезни
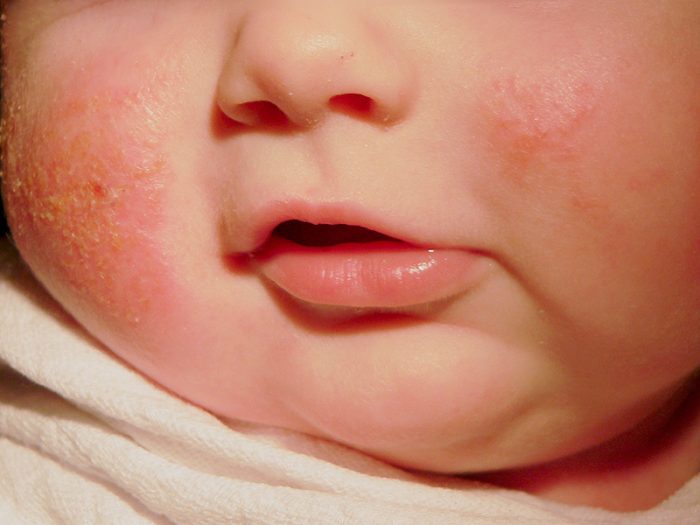
На кожных покровах здорового человека постоянно обитает множество микроорганизмов, в том числе и грибов. Если под влиянием благоприятных факторов грибы начнут активно размножаться, может появиться грибковый дерматит. Эта болезнь бывает острой или хронической с периодами ремиссии и обострения.
Дерматит грибковый делится на несколько подвидов, которые отличаются глубиной проникновения грибковой инфекции и характером воспалительных очагов. Так, существуют следующие формы болезни:
- кератомикоз – это грибковое поражение поверхностных слоев эпидермиса;
- кандидоз – заболевание, при котором грибковая инфекция поражает слизистые оболочки;
- дерматомикоз – при этом недуге инфицируются более глубокие прослойки эпидермиса;
- глубокий микоз характеризуется поражением микроорганизмами подкожной клетчатки.
По фото порой сложно отличить одну разновидность от другой, поскольку нередко диагностируются смешанные формы заболевания. Например, комбинация микоза и кандидоза или сразу трех и более форм болезни.
Причины
Грибковый дерматит на коже ребенка или взрослого развивается из-за чрезмерной активности и усиленного размножения грибковой инфекции. Обычно затрагивается верхняя прослойка кожных покровов. Среди факторов, которые могут содействовать появлению недуга, можно назвать следующие:
- Наследственная предрасположенность;
- Гормональные сбои;
- Сильное переутомление, стресс, эмоциональное перенапряжение;
- Снижение защитных сил организма и иммунодефицитные состояния;
- Дисбактериоз, сбои в работе ЖКТ;
- Длительная антибактериальная терапия;
- Неправильное питание, строгие диеты;
- Курение и злоупотребление алкоголем.
Первичное заражение малышей грибком может происходить при прямом контакте с источником грибковой инфекции, через одежду, средства гигиены, игрушки. Чаще всего инфицирование происходит через слизистые оболочки.
Симптомы
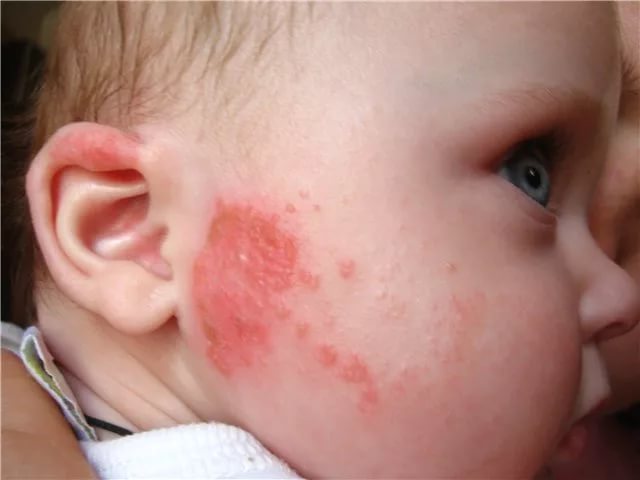
Основное проявление грибка на кожных покровах – это характерные высыпания, называемые микиды. При этом сыпь может быть двух видов:
- пустулы считаются первичными высыпаниями и появляются в начале заболевания;
- корочки образуются впоследствии на месте пустул.
При лечении грибкового дерматита необходимо не забывать, что кроме внешних проявлений заболевания, у больного присутствуют изменения эндогенного характера:
- наблюдаются сбои в деятельности эндокринной системы;
- ослаблены защитные силы человеческого организма;
- может присоединяться аллергическая реакция;
- присутствует повышенная влажность кожи.
Сам процесс появления дерматита грибкового характера сопровождается следующими симптомами:
- Больной ощущает на пораженных кожных покровах сильное жжение и зуд;
- Эти участки кожи сильно гиперемированы;
- Также может присутствовать шелушение и повышенная сухость кожных покровов;
- У некоторых пациентов недуг сопровождается излишним увлажнением кожи, на которой появляются пузырьки с прозрачным содержимым.
Важно! Поскольку грибок считается достаточно заразным, больной в острой стадии является источником заражения. При хроническом течении недуга у больного могут присутствовать симптомы поражения волосяного покрова, ногтевых пластин.
Если лечение не проводилось или было не достаточно эффективным, развивается вторичное инфицирование, когда на фоне грибкового дерматита развивается микробная экзема, герпес или пиодермия. Более тяжелые формы недуга часто диагностируются при наличии следующих сопутствующих заболеваний:
- бронхиальная астма;
- сахарный диабет;
- сосудистые болезни;
- недуги опорно-двигательного аппарата;
- ВИЧ;
- онкология.
Диагноз ставится врачом на основании визуального осмотра пораженных кожных покровов, а также после проведения исследования соскоба с пораженного грибком эпидермиса. Прекрасным диагностическим методом считается люминесцентная лампа.
Особенности течения у детей

По причине незрелости иммунной и пищеварительной системы в младенчестве часто присутствует пеленочный дерматит и дисбактериоз, которые способствуют распространению грибковой инфекции. Чаще всего кандидоз диагностируют на кожных покровах и слизистых оболочках ротовой полости.
Также в детском возрасте иногда сталкиваются с перианальным грибковым дерматитом. Он развивается по причине того, что грибковая инфекция с кожи и слизистых попадает в кишечник. Такая форма дерматита часто проявляется в сильном покраснении и мокнущих высыпаниях в области анального отверстия.
Лечение

С момента первичного заражения до первого проявления признаков болезни обычно проходит не более семи дней. В очень редких случаях этот период может растягиваться на несколько недель.
Лечение этой формы дерматита обычно длительное и занимает от 25 до 35 дней. Основой терапии являются лекарственные препараты системного действия, а также противогрибковые лекарства для местного использования. Лечить этот недуг необходимо у врача-дерматолога, который помимо различных средств для местного применения, назначает гистаминоблокаторы.
Поскольку воспаление кожных покровов и сильный зуд могут спровоцировать проблемы со сном и нервное перенапряжение, врач назначает лекарственные препараты седативного действия на растительной основе, например, Ново-Пассит, Дормиплант, валериана, настойка пустырника и др.
Обязательно проводится лечение с использованием иммуномодуляторов и витаминов группы Е, В и С, которые укрепляют защитные силы человеческого организма. При лечении особо тяжелых форм заболевания прописывают гормональные препараты.
Важно! Для ускорения регенерации кожных покровов и предотвращения присоединения вторичной инфекции врач назначает лекарство Скин-кап, которое обладает противовоспалительным, ранозаживляющим и антибактериальным действием. Оно выпускается в виде кремов для сухой кожи и аэрозолей для кожных покровов с мокнущими высыпаниями.
В комплексной терапии грибковых дерматитов применяются следующие препараты:
- В течение пары недель обязательно принимают антимикотические лекарства, например, Ламизил или Низорал.
- Пораженные кожные покровы обязательно обрабатываются гипосульфитом натрия (60-процентный раствор).
- Местно назначаются следующие кремы или мазы: Канизон, Микозорал, которые употребляют на протяжении трех недель до полного заживления кожи.
- Больной должен придерживаться диетического питания. Из рациона необходимо исключить употребление сладкого, консервации и всего соленого. Показан прием витаминизированной и богатой белками пищи.
- Для устранения зуда больным назначают такие антигистаминные лекарства, как Зиртек.
Дополнить медикаментозную терапию можно использованием средств народной медицины. Вот некоторые из них:
- Пораженные участки кожи можно несколько раз в сутки обрабатывать отваром коры дуба.
- Хорошо помогает при грибковом дерматите мазь из меда и алоэ. Чтобы ее приготовить, необходимо в равном соотношении смешать мед и сок алоэ. Смесь должна настояться неделю, после чего ее можно наносить на пораженные кожные покровы.
- Для внутреннего употребления подойдет настойка одуванчика. Для ее приготовления столовую ложку измельченного сырья заливаем кипятком (500 мл). Настой должен постоять несколько дней в затемненном месте. Теперь его можно принимать по 75 г трижды в сутки.
В качестве профилактики показан прием ванн с лекарственными растениями. Они не только улучшат состояние кожных покровов, но и окажут общеукрепляющее действие на организм.

За последнее десятилетие атопический дерматит приобрел статус широко распространенного заболевания у детей как раннего, так и старшего возраста. Современное течение атопического дерматита характеризуется развитием тяжелых, непрерывно рецидивирующих форм заболевания, торпидных к традиционной терапии.
Среди многочисленных факторов, утяжеляющих течение атопического дерматита, можно выделить различные микроорганизмы, особенно грибы, которые, с одной стороны, могут выступать в качестве причины повышенной чувствительности (сенсибилизации) организма, с другой - вызывать развитие грибковой инфекции на коже, осложняя течение болезни (табл. 1).
Причины развития грибкового атопического дерматита
- наследственная предрасположенность к атопии;
- особенности иммунной реактивности ребенка;
- климатические и географические особенности (наличие спор и частиц спор) окружающей среды;
- проживание в сырых, покрытых плесенью жилых помещениях;
- широкое использование системных антибиотиков;
- нерациональное использование ГКС.
- наличие входных ворот для инфекции из-за зуда и расчесов, которые приводят к порочному кругу: воспаление —> зуд —> расчесы —> инфицирование —> воспаление;
- несоблюдение правил ежедневного ухода за кожей, редкое купание, использование неадекватных моющих (раздражающих) средств;
- нарушения микроклимата и микроокружения больного;
- ношение синтетической одежды;
- психоэмоциональный стресс как причина усиления зуда кожных покровов;
- неадекватная наружная терапия, приводящая к усугублению воспалительного процесса на коже, присоединению вторичной инфекции и развитию осложнений.
Грибковая аллергия у детей с атопическим дерматитом развивается вследствие формирования сенсибилизации организма к грибковым аллергенам. Показано, что у 27% детей с атопическим дерматитом первого года жизни определяются IgE-антитела в сыворотке крови к Candiida albicans, причем они появляются раньше IgE-антител к другим аэроаллергенам. У взрослых пациентов с атопическим дерматитом в 87% случаев выявляется лекарственная аллергия на антибиотики пенициллинового ряда.

Существует тесная связь между грибковой сенсибилизацией и аллергией на пенициллин вследствие общих антигенных детерминант. Нередко обострение атопического дерматита возникает при употреблении пищевых продуктов, содержащих дрожжеподобные грибы (кефир, изделия из дрожжевого теста, квас, пиво, плесневые сорта сыров и т.д.). Овощи и фрукты, пораженные спорами грибов (например, Alternaria или Aspergillus), также могут вызывать обострение кожного процесса у больных атопическим дерматитом, имеющих грибковую сенсибилизацию.
Роль грибковой аллергии в патогенезе атопического дерматита подтверждается результатами аллергологического обследования детей с атопическим дерматитом (табл. 2).

Симптомы грибкового атопического дерматита
При грибковом атопическом дерматите у детей, на поверхности кожи встречаются различные виды грибов: Candida albicans, Malassezia furfur, дерматомицеты, значение которых как возбудителей грибковой инфекции в последние годы значительно возросло. Грибковая инфекция может поражать кожу верхней половины туловища, шеи, волосистой части головы, а также кисти, стопы, кожные складки. Микотические инфекции могут локализоваться в перианальной области, наружном слуховом проходе, пупочной ямке.
У детей раннего возраста грибковая инфекция проявляется в виде кандидоза крупных складок чаще поражаются ягодичные, паховые, подмышечные складки - и имеет характерные клинические признаки в виде очагов гиперемии, покрытых белесоватым "творожным" налетом".
Кандидоз кожи вне складок характеризуется появлением мелких пузырей и эритематозных папул, точечных эрозий с белесой окантовкой и сопровождается зудом. Кандидоз кожи ладоней может протекать в двух формах: везикулопустулезной и гиперкератотической. Везикулопустулезная форма проявляется мелкими поверхностными пузырьками и пустулами на ладонях и пальцах и разрешается шелушением. Гиперкератотическая форма характеризуется умеренной гиперемией и коричневатым оттенком.
Кандидоз в уголках рта проявляется эритемой и трещинами углов рта, легко снимающимся белесоватым налетом. При длительном процессе развиваются отечность, инфильтрация, шелушение, гиперемия, заеды.

Кандидозный хейлит локализуется на красной кайме губ, чаще на нижней губе. Вначале развиваются раздражение эпителия и поверхностное шелушение на фоне отека и эритемы. Далее образуются легко снимающиеся пленки, а затем плотные пластинки с приподнятыми краями, под которыми обнаруживается эрозия. Высыпания сопровождаются чувством жжения, сухости, болезненностью.
У детей с атопическим дерматитом достаточно часто встречаются себорейный дерматит, фолликулит, связанные с Malassezia furfur. Локализация процесса - волосистая часть головы, кожа спины, шеи, плеч. Для фолликулита характерны перифолликулярные воспалительные папулы и пустулы, сопровождающиеся зудом.
Таким образом, в клинической структуре атопического дерматита у детей с грибковой колонизацией кожных покровов наиболее часто встречаются распространенные формы заболевания с типичными приступами мучительного зуда, поражением кожи лица, туловища, конечностей, спины, шеи, складок. Характерно появление симметричных очагов поражения на сгибательных поверхностях локтевых, подколенных и лучезапястных суставов.
Иногда у детей с атопическим дерматитом бактериальная и грибковая аллергия возникает одновременно. Это может затруднять диагностику и терапию данных состояний, ухудшать прогноз.
Состав микрофлоры кожных покровов находится в прямой зависимости от воздействия окружающей среды. Присутствие на коже больных атопическим дерматитом микроорганизмов (Staphylococcus aureus, грибов) не всегда проявляется клинически в виде пиодермии или грибковых поражений. Однако они могут сенсибилизировать организм, формировать повышенную чувствительность и приводят к развитию не только инфекционного, но и аллергического воспаления. Грибковая инфекция, наряду с пищевыми и ингаляционными аллергенами, играет важную роль в поддержании хронического воспалительного процесса.
Диагностика грибкового атопического дерматита
При атопическом дерматите, осложненном вторичной инфекцией, необходимо проведение бактериологического и микологического исследований. Их результаты дают возможность постановки этиологически верного и обоснованного диагноза, что является необходимым условием для выбора тактики лечения ребенка с осложненными формами атопического дерматита.
Алгоритм диагностики вторичных грибковых инфекций у детей с атопическим дерматитом включает в себя:
1. оценку клинических проявлений - у детей с атопическим дерматитом и грибковой инфекцией, наряду с типичными клиническими признаками, наблюдаются:
- эритематозные очаги с четкими приподнятыми краями и мелкими везикулами;
- эрозии, склонные к слиянию;
- трещины и участки мацерации с наличием белесоватых наслоений;
- рецидивирующие заеды в углах рта, хейлит;
- поражение подмышечных, паховых складок и заушных областей;
- микроскопию патологического материала, микологическое обследование кожных покровов на дрожжевую, плесневую микробиоту и дерматомицеты;
- определение чувствительности выделенной грибковой микрофлоры к антимикотикам;
- определение антигенов Candida в сыворотке крови;
- определение антител IgM, IgA, IgG к грибам рода Candida в сыворотке крови.
Лечение грибкового атопического дерматита у детей
В случае развития у больного атопическим дерматитом грибковой инфекции кожи, необходимо быстро идентифицировать эту инфекцию и назначить специфическую терапию для ее устранения.
К специфическим методам лечения относятся:
- этиотропная терапия;
- наружная терапия;
- иммуномодулирующая терапия.
Этиотропная терапия. При грибковой инфекции, подтвержденной микробиологическим обследованием, назначают противогрибковые препараты, системные или местные в зависимости от тяжести заболевания. В таблице 3 указаны противогрибковые препараты системного действия.

Наружная терапия - топические противогрибковые препараты. Требованием к препаратам для наружной терапии атопического дерматита, осложненного грибковой инфекцией, является наличие противовоспалительного и противогрибкового эффекта. К таким топическим средствам относятся комбинированные препараты, содержащие топический кортикостероид и антимикотик: Кандид Б, Травокорт, Микозолон, Лотридерм.
Для больных атопическим дерматитом, осложненным сочетанной бактериальной и грибковой инфекцией, наиболее оптимальны трехкомпонентные комбинированные средства: Пимафукорт, Тридерм.
Пимафукорт состоит из натамицина - противогрибкового средства, неомицина - антибиотика широкого спектра действия, гидрокортизона - топического стероида. Препарат используется у детей с 6-месячного возраста.
Тридерм состоит из бетаметазона дипропионата - топического стероида, клотримазола - противогрибкового средства, гентамицина - антибактериального средства. Препарат разрешен к применению с 2-летнего возраста.
Травокорт содержит два компонента: антимикотик изоконазол, который обладает мощным противогрибковым и антибактериальным действием, и топический стероид дифлукортолон с сильным противовоспалительным, противоаллергическим, антиэкссудативным и противозудным эффектом.
Преимущество Травокорта состоит в том, что, обладая тройным действием (противогрибковым, противовоспалительным и антибактериальным), он не содержит антибиотик, поэтому Травокорт не вызывает бактериальной резистентности. Вероятность развития аллергической сенсибилизации при применении Травокорта ниже, чем при использовании антибиотикосодержащих препаратов.
Изоконазол блокирует образование клеточной стенки у подавляющего большинства грибков. Он активен в отношении дерматофитов (Trichophyton spp., Microsporum spp., Epidermophyton spp.), плесневых, дрожжевых и дрожжеподобных грибов (Candida spp., Pityrosporum spp., Malassezia furfur) и в отношении грамположительных бактерий (стрептококков и стафилококков), которые чаще всего осложняют течение атопического дерматита. Изоконазол также блокирует синтез парааминобензойной кислоты, которая участвует в синтезе протеинов бактерий. Препарат разрешен к применению с 2-летнего возраста.
К средствам, обладающим противовоспалительным, антибактериальным и противогрибковым эффектом, относится также пиритион цинка, выпускаемый в виде крема, мази, аэрозоля и шампуня. Основные этапы лечения осложненных форм атопического дерматита представлены в таблице 4.

- элиминация причинно-значимых аллергенов, которая включает устранение контакта с грибковыми аллергенами (при наличии плесени в квартире необходимо проведение ремонтных работ с использованием растворов, предупреждающих рост плесневых грибов, не рекомендуется посещение местности с влажным и сырым климатом и т. д.);
- диетотерапия с исключением из рациона питания продуктов, которые изготавливаются с использованием грибов или содержат грибы (кефира, кваса, плесневого сыра, изделий из дрожжевого теста и др.);
- антигистаминные препараты старого и нового поколения;
- энтеросорбенты (в подострый период болезни или в периоде ремиссии);
- фототерапия.
Заключение
Таким образом, важнейшее значение в комплексной терапии атопического дерматита имеют купирование острых проявлений заболевания, устранение признаков вторичной инфекции, а также профилактика обострений грибковой и/или бактериальной инфекции, что может быть достигнуто при рациональном использовании специфических и традиционных методов лечения. Важным звеном в профилактике осложнений является санация очагов хронической инфекции с целенаправленным применением системной и наружной терапии.
Атопический дерматит является едва ли не самым частым кожным заболеванием в детском и подростковом возрасте, однако и у многих взрослых он не вылечивается долгие годы. Что же предпринять при выявлении этого кожного заболевания? Какие способы его лечения существуют?
Атопические дерматиты отнесены к так называемой гетерогенной группе дерматологических заболеваний — аллергодерматозам, развитие которых преимущественно провоцируют аллергические реакции замедленного и немедленного типа. В одной группе вместе с атопическим дерматитом находятся:
- крапивница;
- аллергический дерматит;
- экзема;
- токсидермия.
Статистика такова, что четверо из пяти детей дошкольного возраста имеют проявления симптомов этого заболевания, хотя в хроническую форму атопический дерматит переходит далеко не у всех.
Причины возникновения и механизм развития атопического дерматита
Большую роль в появлении атопического дерматита играет наследственность. Исследования показали такую взаимосвязь:
- если оба родителя здоровы, вероятность возникновения этого заболевания у ребенка составляет 20%;
- один из родителей имел или имеет острую или хроническую форму дерматита — риск около 50%;
- оба родителя страдали или страдают этим заболеванием — вероятность его развития у ребенка приближается к 80%.
Следует отметить, что повышенные психоэмоциональные и интеллектуальные нагрузки (стрессовые состояния), неправильный состав и режим питания, сна и бодрствования, загрязненный воздух также являются провоцирующими факторами в развитии атопического дерматита, особенно в детском возрасте.
При этом важным фактором считается не само наследственное предрасположение генотипа к гиперчувствительности клеток и тканей кожного покрова, а контакт с аллергенами. В механизме развития заболевания доказана роль аллергии к клещам домашней пыли, энтеротоксинам золотистого стафилококка, плесневым грибам [1] .
Таким образом, атопическим дерматитом (он же АтД, атопическая экзема, синдром атопической экземы / дерматита, детская экзема, конституциональная экзема, нейродермит) дерматологи называют наследственный хронический аллергический дерматоз с рецидивирующим протеканием, проявляющийся в приступообразном зуде, эритематозно-папулезной сыпи и в постепенной лихенификации кожи.
Для справки
Лихенификация, или лихенезация, — это не что иное, как уплотнение кожного покрова и усиление его рисунка в местах повышенного хронического раздражения и зуда.
Дерматологи определяют три возрастных периода атопического дерматита:
- ранний или младенческий — от двух месяцев. Обычно заканчивается ко второму году жизни ребенка клиническим выздоровлением (у 60% пациентов) или переходит в следующий период;
- детский — от двух до 13 лет;
- подростковый и взрослый (старше 13 лет).
Клиническая картина в этих возрастных группах хотя немного и отличается, но постоянным симптомом всегда остается приступообразный зуд. Обычно, если атопический дерматит не был преодолен в пубертатном возрасте, он сопровождает человека всю жизнь в легкой, среднетяжелой или тяжелой форме с периодическими рецидивами.
Его применение не случайно — в большинстве случаев не удается распознать истинную причину возникновения атопического дерматита. По данным масштабных исследований середины XX века, атопиями (к которым кроме атопического дерматита относятся и бронхиальная астма, и аллергический ринит, и многие другие заболевания) страдало не менее 10% населения планеты. При этом установлено, что при атопиях зачастую происходит наложение одних атопических проявлений на другие.
Еще раз повторимся, отметив, что характеризующими признаками атопического дерматита являются:
- продолжительность заболевания;
- рецидивный характер;
- периодичность.
Атопический дерматит в дерматологии принято считать результатом наследственной предрасположенности к аллергии.
На ранних стадиях проявления атопического дерматита провоцирующими факторами заболевания считаются неправильный режим питания во время лактации у матери или же искусственное вскармливание ребенка. Кроме того, другими негативными моментами являются инфекции любого рода, избыток всевозможных аллергенов, биохимические перепады в окружающей среде, психоэмоциональное перенапряжение, о чем, впрочем, уже упоминалось ранее.
Это важно!
По данным медицинской статистики 2018 года, 60% пациентов с атопическим дерматитом имеют латентную склонность к развитию бронхиальной астмы, а 30–40% ― заболевают бронхиальной астмой [2] .
В первых двух возрастных периодах развития атопический дерматит проявляется в виде покраснений кожи со склонностью к кожным выделениям и образованием везикул (микроскопических пузырьков) и очагов мокнутия на коже лица, ягодицах, конечностях.
Далее, в подростковой и взрослой фазах заболевания, преобладают высыпания светло-розового цвета с уплотнением кожного покрова и узелковыми скоплениями, а также с тенденцией к расположению на сгибательных поверхностях лучезапястных и голеностопных суставов, в локтевых сгибах, подколенных впадинах и на шее. В отличие от ранних стадий во взрослой фазе преобладают сухость кожного покрова, бледность с землистым оттенком.
Поражения кожи могут быть локализованными, распространенными и универсальными (эритродермия).
Описанные клиническая картина и симптоматика позволяют поставить предварительный диагноз этого заболевания, но для окончательного диагноза потребуется лабораторная диагностика [4] :
- Рекомендовано выполнение клинического анализа крови (эозинофилия периферической крови).
- Выяснение аллергенов при помощи кожных (через царапину), внутрикожных и провокационных проб (через слизистую оболочку глаз или носа). Это prick-тесты или скарификационные тесты со стандартным набором ингаляционных аллергенов.
Кожное тестирование с аллергенами проводится при отсутствии противопоказаний (обострение заболевания, необходимость приема антигистаминных препаратов). При наличии противопоказаний выполняется определение уровня общего иммуноглобулина Е (IgE) и антител к неинфекционным аллергенам или их компонентам с помощью различных методов: иммуноферментного анализа (ИФА) радиоаллергосорбентного теста (РАСТ), множественного аллергосорбентного теста (МАСТ), молекулярной аллергодиагностики (ISAC) [5] .
Иммунологическое обследование не считается обязательным. Рекомендовано определение содержания иммуноглобулинов (IgА, IgМ и IgG) в сыворотке крови для исключения селективного дефицита IgA, сопровождающегося признаками атопического дерматита.
Диагноз основывается как на клинической картине, так и на данных семейного анамнеза (истории заболеваний членов семьи), а также на результатах лабораторного и инструментального обследования пациента.
Дифференциальную диагностику проводят со следующими заболеваниями: чесотка, себорейный дерматит, контактный дерматит (аллергический или простой ирритантный), ихтиоз обыкновенный, Т-клеточная лимфома кожи, псориаз, фоточувствительные дерматозы, иммунодефицитные заболевания, эритродермии другого генеза [6] .
Поскольку полностью избавиться от этого заболевания в настоящее время не представляется возможным, врач и пациент совместными усилиями обеспечивают профилактику развития тяжелых форм АтД (включая профилактику развития и лечение респираторных проявлений у больных).
Целью лечения при атопическом дерматите является достижение клинической ремиссии заболевания. Лечение направлено на устранение/уменьшение воспаления и кожного зуда, предупреждение вторичного инфицирования, увлажнение и смягчение кожи, восстановление ее защитных свойств. В итоге можно добиться восстановления утраченной трудоспособности и улучшения качества жизни.
Как правило, каждому пациенту, страдающему атопическим дерматитом, назначается комплексная терапия. В настоящее время принят ступенчатый подход к лечению АтД, который предусматривает поочередное назначение различных методов воздействия в зависимости от степени тяжести заболевания. В случаях присоединения вторичной инфекции в схему лечения добавляются антисептические и противомикробные средства (на любой стадии заболевания). В случаях подтвержденной сенсибилизации к конкретным аллергенам рекомендовано проведение аллерген-специфической иммунотерапии. При неэффективности лечения рекомендовано более тщательное проведение дифференциальной диагностики.
Это интересно!
Ступенчатый подход к лечению АтД был предложен в 2006 году международной группой PRACTALL, в состав которой входили Европейская академия аллергологии и клинической иммунологии и Американская академия аллергии, астмы и Международным консенсусом европейских научных ассоциаций в 2012 году.
Это действия, направленные на уничтожение или уменьшение контакта с аллергенами. Необходимо понимать, что полностью избавиться от окружающих аллергенов невозможно, но значительно уменьшить их концентрацию в квартире или на рабочем месте может каждый пациент.
Для этого необходимо:
- уменьшить влияние провоцирующих факторов, таких как потливость, стресс, резкие колебания температуры окружающей среды, грубая одежда, использование мыла и детергентов и так далее;
- обустроить гипоаллергенный быт и проводить удаление клещей домашней пыли, что в сочетании с высокогорным климатом также приводит к улучшению течения АтД;
- уменьшить или исключить контакт с пыльцой растений (у больных с пыльцевой сенсибилизацией), с шерстью животных (у больных с эпидермальной чувствительностью), с контактными аллергенами (у больных с контактной гиперчувствительностью);
- соблюдать индивидуальную гипоаллергенную диету с исключением определенных продуктов при доказанной пищевой аллергии.
Средства для наружной противовоспалительной терапии АтД подразделяются на две категории: топические глюкокортикостероиды (ТГКС) и топические ингибиторы кальциневрина (ТИК). Также для лечения атопического дерматита целесообразно применение эмолиентов (увлажняющих средств).
Топические глюкокортикостероиды рекомендованы как препараты первой линии для лечения атопического дерматита. Применение низко и умеренно активных ТГКС рекомендуется уже при легком течении заболевания. При среднем и тяжелом течении АтД целесообразно применение активных и высокоактивных ТГКС в минимальных эффективных дозах. Данные препараты имеют серьезные противопоказания и побочные эффекты и назначаются исключительно специалистом.
Для наибольшей эффективности и во избежание побочных эффектов при терапии ТГКС рекомендовано соблюдать следующие правила:
- использовать препарат непродолжительно, не более четырех недель, а затем ― один–два раза в неделю на ранее пораженные участки кожи длительно (для профилактики обострений);
- чередовать участки воздействия;
- не использовать под повязки, кроме тяжелых случаев АтД, при которых возможно применение влажных окклюзионных повязок с ТГКС в малых дозах в течение трех дней;
- уменьшать частоту нанесения после достижения лечебного действия.
При заболевании, осложненном микробной инфекцией, рекомендовано применять комбинированные наружные лекарственные средства, содержащие, помимо ГКС антибиотик, эффективный в отношении стафилококка (фузидовую кислоту, гентамицин, неомицин и другие), и противогрибковый компонент (клотримазол, натамицин и так далее). Их использование рекомендовано в течение непродолжительного периода времени (не более двух недель) в связи с высоким риском увеличения роста антибиотико-устойчивых штаммов бактерий и грибов.
Это интересно!
При наличии атопического дерматита рекомендовано применение белья с антисептическими свойствами (из целлюлозных волокон, содержащих наночастицы серебра либо материалов, обработанных препаратами коллоидного серебра) [7] .
Другая категория препаратов, а именно топические ингибиторы кальциневрина, предназначены для купирования обострения АтД и для профилактики рецидивов. К данной группе препаратов относятся такролимус и пимекролимус, которые обладают локальной иммунотропной активностью и не приводят к нежелательным эффектам, характерным для ТГКС.
В европейских инструкциях по медицинскому применению данных препаратов показанием для назначения такролимуса является АтД среднетяжелого и тяжелого течения, тогда как пимекролимус позиционируется для лечения легкого и среднетяжелого АтД. Выбор препарата осуществляется лечащим врачом.
Отдельного внимания заслуживает использование увлажняющих средств — эмолиентов, которые рекомендованы для лечения АтД и показаны на всех стадиях заболевания. Их применение приводит к уменьшению сухости кожи, увлажнению эпидермиса, улучшению микроциркуляции и восстановлению функции эпидермального барьера.
В состав увлажняющих средств, предотвращающих трансэпидермальную потерю воды за счет создания эффекта компресса, традиционно входят такие компоненты, как вазелин, парафин, воск, ланолин и другие животные жиры. Они выполняют двойную задачу ― блокируют прохождение жидкости через роговой слой и оказывают смягчающее действие.
Увлажняющие средства нового поколения включают липиды, идентичные натуральным липидам кожи: церамиды, холестерин, жирные кислоты. В состав увлажняющих средств входят и вещества, способные притягивать и удерживать воду: на первом месте по степени поверхностного увлажнения кожи находятся производные мочевины. В состав эмолиентов включают также глицерин, сорбит, гиалуроновую кислоту, гель алоэ, гидроксилированные органические кислоты.
Использование увлажняющих препаратов замедляет прогрессию АтД и снижает тяжесть заболевания [8] . Эмолиенты назначаются в достаточном количестве, необходимо их обильное и многократное использование в течение дня, например, для эмолиентов в форме крема или мази минимальное количество в неделю составляет 250 г. Также возможно их применение в виде масел для душа и ванн. В зимнее время рекомендовано применять эмолиенты с повышенным содержанием липидов.
Это важно!
Наружные лекарственные средства (ЛС) всегда необходимо наносить на увлажненную кожу. Эмолиенты в форме крема наносят на кожу за 15 минут до нанесения лекарственных средств, а в форме мази — через 15 минут после нанесения противовоспалительных ЛС. Регулярное использование эмолиентов в сочетании с ТГКС как при их кратковременном применении, так и при длительной поддерживающей терапии приводит к снижению потребности в ТГКС у больных атопическим дерматитом.
Системная фармакотерапия
Системную фармакотерапию проводят в комплексе с элиминационными мероприятиями и наружной терапией. В нее включено применение:
- Глюкокортикоидов (ГКС) — природных или синтетических препаратов, обладающих свойствами гормонов коры надпочечников. Назначаются в случае длительного обострения заболевания при неэффективности наружной терапии.
- Антибактериальных и противогрибковых препаратов системного действия, назначение которых показано при распространении бактериальной либо грибковой инфекции на обширную поверхность тела.
- Седативных и других психотропных средств.
- Иммунотропных препаратов, назначение которых оправдано при тяжелом упорном течении АтД и неэффективности других видов терапии.
- Препаратов, воздействующих на другие органы при нарушении их функции.
Физиотерапевтические методы лечения
Физиотерапевтические методы лечения, а также искусственные и природные курортные факторы применяют в комплексе с наружной терапией и фармакотерапией. Основное место занимает ультрафиолетовое облучение, оказывающее хороший терапевтический эффект при различных стадиях атопического дерматита. Наиболее эффективным методом для лечения АтД является узкополосная фототерапия, но стоит учесть, что ее не назначают детям младше 12 лет.
Реабилитация пациентов включает санаторно-курортное лечение в санаториях дерматологического профиля.
Самолечение опасно и должно быть полностью исключено. Состав, комбинацию и дозировку лекарственных средств должен подбирать лечащий врач на основании конкретной клинической картины и глубоких медицинских исследований. Исключение составляют лишь эмолиенты — увлажняющие средства, которые пациент выбирает исходя из собственных предпочтений.
- керамиды, называемые также церамидами (Ceramide NP, Ceramid AP, Ceramid EOP) — воскообразные липиды, поддерживающие обновление натурального защитного слоя кожи и образующие эффективный барьер против потери влаги;
- витамин F (комбинация полиненасыщенных жирных кислот: линоленовая, линолевая и арахидоновая) смягчает, увлажняет и повышает защитные свойства кожи;
- холестерол (Cholesterol) — один из основных структурных элементов липидного барьера кожи — гидролипидной пленки, повышает естественную регенерацию кожи.
Эти компоненты обеспечивают правильную работу защитного барьера кожи. Также в состав включен аллантоин (Allantoin) — местный анестетик, вяжущий и противовоспалительный препарат. Он оказывает двойное воздействие на кожу ― смягчает роговой слой, способствуя отделению отмерших клеток, и стимулирует регенерацию тканей. Успокаивает раздраженную кожу.
Пребиотик инулин в комплексе с альфа-глюкан олигосахаридом (Alpha-Glucan Oligosaccharide) помогают микрофлоре кожи сохранить баланс, избирательно стимулируя рост и метаболическую активность полезных микроорганизмов. Это необходимо для предупреждения покраснений и воспалений.
Масло ши, каритэ (Butyrospermum Parkii Butter), почти полностью состоящее из триглицерида олеиновой (40–45%), стеариновой (35–45%), пальмитиновой и других ненасыщенных жирных кислот, являясь хорошим эмолиентом, питает, увлажняет, смягчает, успокаивает кожу. Дополнительно масло ши защищает кожу от воздействия солнечных лучей и способствует ее восстановлению, обладает противовоспалительной активностью и регенерирующими свойствами.
Читайте также:


